Синдром уплотнения в легких что это
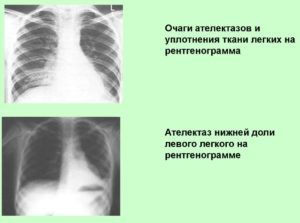
Уплотнения в легких выявляют при помощи использования современных методов диагностики, таких как рентгенография, магнитно-резонансная томография.
 Причиной их появления являются заболевания дыхательных путей, которые могут иметь различную природу появления:
Причиной их появления являются заболевания дыхательных путей, которые могут иметь различную природу появления:
- Бактериальную.
- Вирусную.
- Хламидийную.
- Микозную.
Еще причиной недугов могут являться стафилококки, палочкой Пфейфера (гемофильная) или Коха (туберкулез). В результате их воздействия на определенной стадии развития заболеваний в легких появляются уплотнения.
Также не стоит забывать о таком серьезном биче нашего столетия, как онкологические изменения тканей. Кроме перечисленного, на структурную целостность легких может влиять заражение сифилисом, получение легочного инфаркта или защемление тканей.
Поэтому важно не только своевременно (раз в год) проходить обследование, но еще и делать это у опытного специалиста, который сможет дифференцировать все эти заболевания на ранней стадии.
 Легочный инфаркт, туберкулез, сифилис или пневмония различной этиологии – все эти заболевания выявляются при проведении рентгенографии или МРТ. Однако ни один из этих методов обследования не дает на 100% точного результата.
Легочный инфаркт, туберкулез, сифилис или пневмония различной этиологии – все эти заболевания выявляются при проведении рентгенографии или МРТ. Однако ни один из этих методов обследования не дает на 100% точного результата.
Они лишь говорят о том, что у человека с определенной вероятностью, может присутствовать недуг. Подтверждение получают при помощи других видов медицинского обследования: сравнения анализа крови с эталоном, выявление определенных маркеров или тел, пункции.
Уплотнение на снимке и дополнительные симптомы
На снимке или другом виде изображения врач видит черно-белую картинку – человеческие легкие. Для неподготовленного человека это ни о чем не скажет, специалист же сможет выявить многие недуги, даже начинающийся бронхит.
Уплотнения выделяются изменением окраса тканей в определенном месте. Исходя из интенсивности цвета, размера, месторасположения и других данных ставят предварительный диагноз.
Именно поэтому обычно рентгенолог не пишет, что присутствует подозрение на воспаление легких, туберкулез. Окончательный диагноз здесь даст исследование мокроты, а не картинка.
Фактически, уплотнение в легких – это определенный участок тканей, в котором произошли деструктивные изменения. Сама ткань этого органа имеет легкую структуру, в которой происходит циркуляция воздуха, когда человек дышит. Появление повышенной плотности говорит о том, что в легких начала скапливаться жидкость или происходит другое их негативное изменение.
Врач, проводя прием пациента, имеющего уплотнения в легких, составляет подробную клиническую картину развития недуга и проводит тщательный осмотр. Последний включает в себя не только визуальное исследование горла и ротовой полости, но и пальпацию тканей, прослушивание фонендоскопом. Чаще всего причиной негативного изменения являются вирусы и бактерии, реже – грибковые поражения.
Сейчас участились случаи выявления туберкулеза и злокачественных новообразований. Причинами такого явления в обществе можно считать как негативное воздействие на окружающую среду, так и частое нежелание людей вовремя посещать врача, проходить ежегодное обследование.
Некоторые люди отказываются от помощи не из-за финансовой несостоятельности, а потому, что у них попросту отсутствует свободное время. Диагноз «туберкулез» не имеет социальных границ.
Обычно при уплотнениях в легких наблюдаются такие дополнительные симптомы, как
-
 кашель,
кашель, - повышение температуры.
Если речь идет о туберкулезе, необходимо добавить:
- повышение потливости,
- одышку,
- быструю утомляемость.
Онкологическая природа недуга может проявляться болевым синдромом. Использование фонендоскопа позволяет определить пневмонию, бронхит, туберкулез.
Важно: рентгенография может быть ошибочна, МРТ имеет до 95% точности. Только более глубокие исследования крови, тканей и мокроты дают 100% верный результат.
Постановка диагноза
Одним из наиболее распространенных заблуждений является то, что врач может поставить диагноз на основе рентгеновского снимка, МРТ, прослушивания легких. Л
юбое заболевание дыхательных путей требует комплексного исследования: сдачи определенных анализов пациентом и применения инструментальных способов.
Даже если на снимке четко выражено наличие очаговой пневмонии, это же подтверждается при прослушивании фонендоскопом, а воспалительный процесс – анализом крови, необходимо еще сдать мокроту.
 Слизь, выделяемая при недуге, содержит в себе патоген. Без выявления его природы невозможно назначить адекватное лечение, которое не приведет к появлению осложнений.
Слизь, выделяемая при недуге, содержит в себе патоген. Без выявления его природы невозможно назначить адекватное лечение, которое не приведет к появлению осложнений.
Наиболее яркий пример касается воспаления легких. Чаще всего данный недуг является осложнением после гриппа, но может иметь самостоятельное развитие. Обычно причиной его появления становятся вирусы и бактерии. К сожалению, выявлением только их нельзя ограничиваться.
У людей со сниженным иммунитетом, имеющих ВИЧ-позитивный статус, причиной пневмонии часто являются грибковые поражения. Прием распространенных и хорошо зарекомендовавших себя антибиотиков не даст результата в этом случае. Вернее, такое лечение может привести к тому, что пневмония перейдет в стадию хронического заболевания.
Так как уплотнения в легких являются видимым проявлением скопления жидкости, можно подумать, что они могут появиться только из-за усиленного выделения слизи. Но это не так. Есть и другая субстанция, дающая такой же эффект – кровь. Вызывать такой негативный эффект могут некоторые системные заболевания. Также причиной может стать получение травм различной этиологии.
Есть и другие причины, почему появляется скопление крови в легочной ткани, одна из наиболее неприятных – паразитарное воздействие.
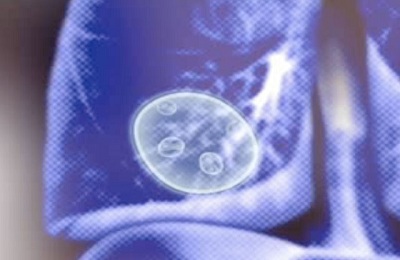 Науке известно более сотни разновидностей гельминтов, которые могут проживать в человеческом теле и поражать органы дыхания. Даже аскариды, местом размножения которых является просвет кишечника, в определенных ситуациях могут мигрировать через дыхательную систему.
Науке известно более сотни разновидностей гельминтов, которые могут проживать в человеческом теле и поражать органы дыхания. Даже аскариды, местом размножения которых является просвет кишечника, в определенных ситуациях могут мигрировать через дыхательную систему.
Поэтому при выявлении уплотнений в легких ни в коем случае нельзя заниматься самолечением, а обязательно нужно пройти полное обследование. Это поможет определить точную причину развития недуга и назначить правильное лечение.
Загрузка…
Источник
Уплотнение в легких – симптом, сопровождающий течение большого количества патологий дыхательной системы. Уплотнение легочной ткани, из-за протекающего воспалительного процесса, провоцирует сокращение различных участков дыхательного органа. Воспаление, как правило, характеризуется выделением экссудата защемлением бронхов различного калибра, образованием полостей, наполняющихся жидкостью.
Причины формирования уплотнений в легких
Легочные уплотнения могут формироваться под действием различных факторов, среди которых наиболее выделяются следующие состояния:
- пневмония бактериальной природы;
- поражение тканей легких туберкулезной палочкой;
- сифилис проявляется в форме образования безболезненных узлов;
- повреждение легких грибком;
- раковое образование в тканях легких;
- проявление метастазирования из пораженных близрасположенных органов;
- заземление различных участков легких;
- инфаркт легких.
В некоторых случаях образование уплотнений в легких является следствием воздействия ионизирующей радиации, системных заболеваний, лейкоза, употребления некоторых групп препаратов, результатом постоянного вдыхания пылевых частиц. Иногда легочный инфильтрат путают с увеличенными лимфоузлами, расположенными в грудной зоне, грыжей диафрагмального расположения, плевральными спайками, патологиями сосудистой системы.
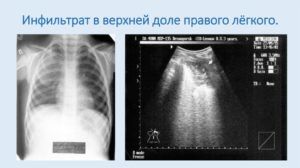
Уплотнение легких на рентгеновском изображении
Профессиональный доктор на черно-белом снимке, выполненном с помощью рентгенографа, способен распознать различные патологии. Легочные уплотнения отличаются цветовым изменением теней в определенном участке органа. Опираясь на интенсивность окрашивания, расположение, размерные характеристики тканей происходит постановка предварительного диагноза.
 Участок легочной ткани, в котором произошли изменения, разрушившие нормальное строение органа, является уплотнением. Ткань дыхательного органа обладает структурой, способствующей циркуляции воздуха в процессе дыхания. Появление легочного инфильтрата сигнализирует о скоплении жидкости и развитии патологических состояний.
Участок легочной ткани, в котором произошли изменения, разрушившие нормальное строение органа, является уплотнением. Ткань дыхательного органа обладает структурой, способствующей циркуляции воздуха в процессе дыхания. Появление легочного инфильтрата сигнализирует о скоплении жидкости и развитии патологических состояний.
Уплотнения в легких в большинстве случаев сопровождается кашлем и повышенной температурой тела. Если речь идет о заболеваниях онкологического характера, то болезненное состояние сопровождается болезненностью в области груди. В случаях развития туберкулеза у больного, помимо легочного инфильтрата, появляется быстрая утомляемость, одышка, избыточное потоотделение.
Рентгенографический метод исследования в некоторых случаях может допускать ошибки. В отличие от рентгена, магнитно-резонансная томография обладает точностью результатов 95% и тоже не исключает возможность получения ошибочных результатов. Детальные исследования крови и мокроты помогают наиболее точной постановке диагноза.
Методы дополнительной диагностики
МРТ для диагностики уплотнения легкого
Некоторые пациенты ошибочно предполагают, что доктор может установить диагноз на основе прослушивания и результатов МРТ, рентгенографии. Любая патология дыхательных путей требует комплексного подхода к исследованию – включение в диагностику лабораторных анализов и процедур с использованием дополнительного оборудования.
При наличии очагового воспаления в тканях легких, выявленного с помощью рентгенологического исследования и прослушивания, а также наличия инфекции, установленной лабораторными методами, необходимо обследование мокротных частиц больного.
Слизь, вырабатываемая при различных заболеваниях, содержит в составе патогенные микроорганизмы. Если уточнение природы патогенов не производится, то велика вероятность неверной медицинской терапии, что зачастую приводит к развитию осложнений.
 Так, воспаление легких в большинстве случаев является осложнением перенесенного гриппа. Причиной развития заболевания является действие бактерий. У людей со сниженной иммунной защитой патологии легких вызывают грибки, устранение которых с помощью антибактериальной терапии приводит к хронизации болезни.
Так, воспаление легких в большинстве случаев является осложнением перенесенного гриппа. Причиной развития заболевания является действие бактерий. У людей со сниженной иммунной защитой патологии легких вызывают грибки, устранение которых с помощью антибактериальной терапии приводит к хронизации болезни.
Легочный инфильтрат, являясь видимым скоплением жидкости, появляются из-за усиления выделения слизи либо крови, что свойственно некоторым системным заболеваниям. Паразитарное воздействие на человеческий организм в некоторых случаях проявляется уплотнениями в легких.
Таким образом, при формировании уплотнений легочной ткани, для назначения, наиболее подходящего для конкретного пациента лечения, необходимо проведение обследования, включающего следующие процедуры:
- общий анализ крови;
- эндоскопическое исследование бронхов и легких;
- гистологическая проба тканевых образцов легких.

Эндоскопическое исследование для диагностики уплотнения
Терапевтические методы
Для лечения инфильтрата легочной ткани применяются следующие методы лечения:
- консервативные, включающие использование медикаментов и физиотерапевтических процедур;
- хирургические.
Медикаментозное лечение инфильтрата легочной ткани
Ранее развитие болезни, неотягощенное формированием гнойных образований, устраняется медикаментозной коррекцией.
Консервативное лечение
Основываясь на природу происхождения уплотнения в легких, медицинские специалисты применяют следующие препараты:
- антибиотики – «Эритромицин», «Амоксиклав», «Имипенем», «Левофлоксацин»;
- противогрибковые – «Дифлюкан», «Орунгал», «Итракон»;
- антигистаминные – «Тавегил», «Фенистил», «Антазолин», «Перитол»;
- противотуберкулезные – «Пиразинамид», «Этамбутол», «Рифабутин», «Этионамид»;
- цитостатики – «Этопозид», «Паклитаксел», «Гемцитабин»;
- противопаразитарные – «Альбендазол», «Дентал», «Эсказол».
С целью улучшения отхождения мокротической жидкости применяются муколитические средства «Амброксол», «Бромгексин», «Карбоцистеин» и отхаркивающие медикаменты, используемые при влажных хрипах «Геломиртол», «Терпинкод», «Синупрет». Если воспаление сопровождается лихорадкой, пациент нуждается в приеме жаропонижающих медикаментов:
В период угасания острой фазы воспалительного процесса тканей легких пациенту рекомендуется выполнение специальных дыхательных упражнений. Выраженным терапевтическим эффектом обладают физиотерапевтические методики, включающие электрофорез и облучение лазером либо ультрафиолетом.
Оперативное вмешательство
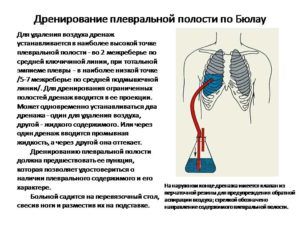 При инфильтрате, вызванном опухолевым процессом тканей, производится операция по устранению уплотнения с последующей лучевой терапией. В случаях формирования абсцессов производится вскрытие и дренирование пораженной зоны. Если уплотнение образовалось из-за попадания инородного тела, хирург проводит оперативное извлечение частицы. В случаях туберкулезного заболевания осуществляется удаление пораженной части легочной ткани.
При инфильтрате, вызванном опухолевым процессом тканей, производится операция по устранению уплотнения с последующей лучевой терапией. В случаях формирования абсцессов производится вскрытие и дренирование пораженной зоны. Если уплотнение образовалось из-за попадания инородного тела, хирург проводит оперативное извлечение частицы. В случаях туберкулезного заболевания осуществляется удаление пораженной части легочной ткани.
Образование уплотнений в легких довольно распространенное явление, сопровождающее различные респираторные заболевания. Чтобы выяснить истинную причину появления инфильтрата необходимо пройти комплексную диагностику, позволяющую медицинскому специалисту назначать правильный курс лечения.
Видео по теме: Бурое уплотнение (индурация) легких
Источник
Синдром
уплотнения легочной ткани
характеризуется снижением воздушности
легочной ткани. Причинами уплотнения
легочной ткани могут быть:
—
инфильтрация – пропитывание легочной
ткани клетками, жидкостью и плотными
компонентами (фибрин, волокна соединительной
ткани и др.), наблюдается при пневмониях,
туберкулезе, пневмосклерозе, опухолях
и др.;
—
отек – пропитывание легочной ткани
жидкостью, наблюдается при левожелудочковой
сердечной недостаточности;
—
ателектаз – спадение альвеол, обусловленное
прекращением поступления в них воздуха.
(см. соответствующий раздел).
Синдром
инфильтративного очагового уплотнения
легочной ткани обусловлен заполнением
альвеол воспалительным экссудатом и
фибрином (при пневмонии), кровью (при
инфаркте легкого), прорастанием доли
легкого соединительной тканью
(пневмосклероз, карнификация) вследствие
длительного течения воспаления легкого
или опухолевой тканью.
Клиника
Обычной
является жалоба на одышку, при вовлечении
в процесс плевры-колющие боли в очаге
поражения, усиливающиеся при дыхании
и кашле. При пневмониях беспокоит кашель
с отделением слизисто-гнойной мокроты,
при инфаркте легкого- кровохарканье.
При осмотре выражено отставание «больной»
половины грудной клетки при дыхании,
частое поверхностное дыхание; при
пальпации- голосовое дрожание в зоне
уплотнения усилено; перкуторно над
областью уплотнения легочной ткани
отмечается притупленный или тупой
перкуторный звук, что зависит от степени
уплотнения легочной ткани; при аускультации
– бронхиальное дыхание, но если очаг
уплотнения небольшой- ослабленное
везикулярное дыхание; при наличии
жидкого секрета в мелких бронхах –
звучные (консонирующие) влажные хрипы,
а если секрет в альвеолах (при начальной
и конечной стадиях крупозной пневмонии)
– крепитация; определяется бронхофония.
Выраженность
физикальных данных зависит от локализации
и размеров очага уплотнения.
Рентгенологическое
исследование выявляет очаг затемнения
в легочной ткани, размеры и форма которого
определяются характером заболевания.
Спирография:
снижение ЖЕЛ, увеличение МОД. Также в
зависимости от характера заболевания
зависят изменения лабораторных
показателей (например, при пневмонии-
признаки воспаления).
4. Синдром образования полости в легком: причины, клиника, диагностика (на примере абсцесса легких).
Синдром
образования полости в легком встречается
при абсцессе легкого или туберкулезной
каверне, распаде опухоли легкого, когда
крупная полость свободна от содержимого,
сообщается с бронхом и окружена
воспалительным «валиком».
Абсцесс
легкого — неспецифическое воспаление
легочной ткани, сопровождающееся ее
расплавлением в виде ограниченного
очага и образованием одной или нескольких
гнойно-некротических полостей. При
длительности абсцесса легкого свыше 2
месяцев формируется хронический абсцесс
(у 10-15%).
В
клинической картине абсцесса легкого
выделяют два периода.
1.
До прорыва гноя в бронх (до дренирования).
Жалобы
на: высокую
температуру тела, ознобы, проливные
поты, сухой кашель, боль в грудной клетке
на стороне поражения (при вовлечении
в процесс плевры), одышку в связи с
невозможностью глубокого вдоха или
рано возникающей дыхательной
недостаточностью.
Осмотр:
бледность кожных покровов, цианотичный
румянец на лице, больше выраженный на
стороне поражения; вынужденное положение:
чаще лежит на «больной» стороне (при
положении на здоровой стороне усиливается
кашель).
При
пальпации грудной клетки:
возможно ослабление голосового дрожания
над областью абсцесса при диаметре
очага свыше 6 мм, расположенного
субплеврально.
При
перкуссии легких
— укорочение звука над очагом
поражения (при диаметре очага свыше 6
мм, расположенного субплеврально) или
отсутствие изменений.
При
аускультации легких:
дыхание ослабленное, жесткое, реже
над очагом поражения (при диаметре очага
свыше 6 мм, расположенного субплеврально)
– бронхиальное инфильтративное.
Пульс
учащен, аритмичен; артериальное давление
имеет тенденцию к снижению, тоны сердца
приглушены.
2.
После прорыва в бронх (после дренирования).
Жалобы
на:приступ
кашля с выделением большого количества
мокроты (100-500 мл), гнойной, часто зловонной;
самочувствие улучшается, температура
тела снижается. В последующем больного
беспокоит кашель с отделением гнойной
или слизисто-гнойной мокроты. Отделение
мокроты и кашель усиливаются в положении
на «здоровом» боку.
Объективно:
уменьшается выраженность интоксикационного
синдрома (уменьшается бледность кожных
покровов, исчезает румянец на лице).
При
пальпации грудной клетки:
усиление голосового дрожания зоной
абсцесса.
При
перкуссии легких:
над очагом поражения притуплено-тимпанический
звук.
При
аускультации легких:
амфорическое дыхание, крупнопузырчатые
звучные влажные хрипы.
При
благоприятном варианте течения после
дренирования полости абсцесса быстро
наступает выздоровление. При неблагоприятном
течении могут развиваться осложнения:
пиопневмоторакс, эмпиема плевры,
бактериемический (инфекционно-токсический)
шок, сепсис, легочное
кровотечение (откашливается мокрота
с примесью пенистой алой крови в объеме
свыше 50 мл).
Лабораторные
данные:
—
общий анализ крови: увеличение СОЭ,
нейтрофильный лейкоцитоз, сдвиг
лейкоцитарной формулы влево, токсическая
зернистость нейтрофилов; при хроническом
абсцессе – признаки анемии;
—
общий анализ мочи: умеренная альбуминурия,
цилиндрурия, микрогематурия;
—
биохимический анализ крови: повышение
белков острой фазы воспаления: содержания
фибриногена, серомукоида, сиаловых
кислот, СРБ, гаптоглобина, α2-
и γ – глобулинов;
—
общий анализ мокроты: гнойная мокрота
с неприятным запахом, при стоянии
разделяется на три слоя, при микроскопии
– лейкоциты в большом количестве,
эластические волокна, кристаллы
гематоидина, жирных кислот.
Инструментальные
исследования.
Рентгенограмма
грудной клетки:
—
до прорыва абсцесса в бронх – инфильтрация
легочной ткани (преимущественно в
сегментах II, VI, X);
—
после прорыва в бронх – просветление
с горизонтальным уровнем жидкости.
Синдром
ателектаза. Виды ателектазов легких:
патогенез.
Ателектаз
— это спадение
лёгкого или его части при прекращении
доступа воздуха в альвеолы.
По
происхождению различают следующие виды
ателектаза:
—
обтурационный — являются следствием
полного или почти полного закрытия
просвета бронха; развивается при
аспирации инородного тела; закупорке
бронха слизью, вязкой мокротой, опухолью;
при сдавлении бронха извне опухолью,
лимфоузлами, рубцовой тканью. Воздух,
находившийся в альвеолах до момента
закрытия просвета бронха, постепенно
рассасывается; уменьшение объёма лёгкого
ведёт к нарастанию отрицательного
давления в плевральной полости на
стороне поражения, смещению органов
средостения в сторону ателектаза,
здоровое легкое при этом увеличивается
в объеме из-за развития викарной эмфиземы;
—
компрессионный (коллапс лёгкого) –
возникает вследствие сдавления легочной
ткани жидкостью или воздухом в плевральной
полости; развивается при наличии опухоли
плевры и средостения; при аневризме
крупных сосудов. Это ведет к повышению
внутриплеврального давления на стороне
ателектаза, сдавлению легкого и смещению
органов средостения в противоположную
ателектазу сторону;
—
дистензионный (функциональный) — возникает
на фоне слабости дыхательных движений,
при уменьшении расправления лёгкого
на вдохе у ослабленных лежачих больных;
при нарушении функции дыхательной
мускулатуры и дыхательного центра (при
ботулизме, столбняке); высоком стоянии
купола диафрагмы (асцит, метеоризм,
перитонит, беременность);
—
смешанный.
Клиника
и диагностика компрессионных и
обтурационных ателектазов легких.
Клиника
и диагностика компрессионного ателектаза
легкого.
Жалобы
на:
—
одышку инспираторного или смешанного
типов;
—
чувство тяжести, распирание, реже –
боли в пораженной стороне грудной
клетки.
Общий
осмотр: —
диффузный цианоз, набухание шейных вен,
вынужденное положение больного – лежа
на боку на стороне поражения, ортопноэ.
Осмотр
грудной клетки:
увеличение размеров пораженной половины
грудной клетки, расширение и выбухание
межреберных промежутков; учащение
дыхания, отставание пораженной половины
грудной клетки в акте дыхания.
Пальпация
грудной клетки:
ригидность межреберных промежутков,
усиление голосового дрожания на стороне
поражения.
Перкуссия
грудной клетки:
притупленный или притупленно —
тимпанический звук над зоной ателектаза.
Аускультация
легких: тихое
бронхиальное дыхание над зоной ателектаза.
Клиника
и диагностика обтурационного ателектаза
легких
Жалобы
на:
—
одышку смешанного характера разной
степени выраженности, возникающую
внезапно (аспирация инородного тела)
или постепенно нарастающую (опухоль,
сдавление бронха извне);
—
кашель, чаще всего упорный, сухой, так
как в патологический процесс вовлечён
бронх.
Общий
осмотр:
диффузный цианоз.
Осмотр
грудной клетки:
грудная клетка асимметрична, уменьшен
объём половины на поражённой стороне;
сужение и западение (втяжение) межреберных
промежутков на стороне поражения; плечо
на стороне поражения опущено, позвоночник
искривлён (сколиоз); тахипноэ; отставание
поражённой половины грудной клетки в
акте дыхания.
Пальпация
грудной клетки:
ригидность межрёберных промежутков на
стороне поражения; ослабление или
отсутствие голосового дрожания на
стороне поражения.
Перкуссия
лёгких: над
зоной ателектаза выявляется притуплённый
или тупой звук; нижняя граница лёгких
смещена кверху, верхняя — книзу; подвижность
нижнего края лёгкого ограничена на
стороне поражения.
Аускультация
лёгких:
резкое ослабление везикулярного дыхания,
отсутствие дыхательных шумов на стороне
поражения; бронхофония отсутствует; на
здоровой стороне — усиленное (викарное)
везикулярное дыхание.
Рентгенологическая
диагностика.
Ателектазированный
участок лёгкого уменьшен в размерах,
гомогенно затемнён, границы зоны
затемнения чёткие; при ателектазе
больших объема легкого может выявляться
смещение органов средостения в пораженную
сторону, высокое стояние и ограничение
подвижности купола диафрагмы, викарная
эмфизема непоражённых участков лёгких.
Синдром
скопления жидкости в плевральной
полости.
Данный
синдром встречается при гидротораксе
(скопление невоспалительной
жидкости-транссудата, например, при
сердечной недостаточности) или при
экссудативном плеврите (воспаление
плевры-образование экссудата). Также в
плевральных полостях могут скапливаться
гной ( пиоторакс, эмпиема плевры), кровь
(гемоторакс). Выпот может иметь смешанный
характер.
Этиология
—
собственно поражение плевры (неспецифическое
воспаление, туберкулез, опухоль плевры,
метастазы.)
-прорыв
гноя (или крови) из близлежащих очагов
в легочной ткани
—
нагноительные процессы, в т. ч. при
септицемии
—
травмы грудной клетки
Клинические
проявления
Экссудативный
плеврит характеризуется скоплением
выпота в плевральной полости при
воспалительных процессах в листках
плевры и прилегающих органах.
Клиническая симптоматика экссудативного
плеврита однотипна при различных видах
выпота.
Жалобы
больных:
часто развитию экссудативного плеврита
предшествует острый фибринозный
(сухой) плеврит, в связи с чем вначале
появляются жалобы на острую, интенсивную
боль в грудной клетке, усиливающаяся
при дыхании, кашле; при появлении
выпота в плевральной полости боли
ослабевают или исчезают (плевральные
листки разъединяются жидкостью);
—
затем появляется
чувство тяжести в грудной клетке, одышка,
(при значительном
количестве экссудата);
—
сухой кашель
(плевральный
кашель из-за рефлекторного раздражения
нервных окончаний плевры);
—
повышение температуры тела, потливость.
Осмотр:
вынужденное
положение — больные предпочитают
лежать на больном боку (это ограничивает
смещение средостения в здоровую
сторону, позволяет здоровому легкому
участвовать в дыхании), при очень больших
выпотах — больные занимают полусидячее
положение;цианоз
и набухание шейных вен (большое количество
жидкости в плевральной полости затрудняет
отток крови из шейных вен);дыхание
учащенное и поверхностное;увеличение
объема грудной клетки на стороне
поражения, сглаженность или выбухание
межреберных промежутков;ограничение
дыхательных экскурсий грудной клетки
на стороне поражения;отечность
и более толстая складка кожи в нижних
отделах грудной клетки на стороне
поражения по сравнению со здоровой
стороной (симптом Винтриха);температура
тела высокая, лихорадка ремитирующая
или постоянная, неправильного типа.
Физикальная
данные зависят от зоны над областью
легкого, где выполняют обследование.
Над
легкими выделяют несколько условных
зон:
—
зона выпота, верхней ее границей является
так называемая условная линия
Соколова-Эллиса-Дамуазо, которая проходит
от позвоночника кверху и кнаружи до
лопаточной или задней подмышечной линии
и далее кпереди косо вниз по передней
поверхности грудной клетки;
—
треугольник Рауфуса-Грокко на здоровой
стороне легкого – там располагаются
смещенные в здоровую сторону органы
средостения — гипотенузу треугольника
составляет продолжение линии
Соколова-Эллиса-Дамуазо на здоровой
половине грудной клетки, один катет —
позвоночник, другой — нижний край
здорового легкого;
—
треугольник Гарланда на больной стороне
выше уровня выпота — там находится легкое
в состоянии компрессионного ателектаза
— гипотенузу этого треугольника
составляет начинающаяся от позвоночника
часть линии Соколова-Эллиса-Дамуазо,
один катет — позвоночник, а другой —
прямая, соединяющая вершину линии
Соколова-Эллиса-Дамуазо с позвоночником;
—
выше треугольника Гарланда на больной
стороне располагается легкое в состоянии
викарной эмфиземы.
При
пальпации
грудной клетки:
повышенная
сопротивляемость межреберных
промежутков;отсутствие
голосового дрожания над зоной выпота,
и ослабление — в треугольнике Рауфуса
— Грокко;в
треугольнике Гарланда — голосового
дрожание может быть не измененным или
усиленным.
При
перкуссии
легких:
тупой
перкуторный звук над зоной выпота
(N.B.:
перкуторно можно определить не менее
300-400 мл жидкости в плевральной полости,
а повышение уровня притупления на одно
ребро соответствует увеличению
количества жидкости на 500 мл);при
экссудативном плеврите в связи с
клейкостью экссудата оба плевральных
листка слипаются у верхней границы
жидкости, поэтому конфигурация тупости
и направление линии Соколова-Эллиса-Дамуазо
почти не изменяется при перемене
положения больного; при наличии в
плевральной полости транссудата
направление линии изменяется через
15-30 мин при перемене положения больного;
N.B.:
спереди по срединно-ключичной линии
тупость определяется лишь тогда,
когда количество жидкости в плевральной
полости составляет около 2-3 л, при этом
сзади верхняя граница тупости обычно
достигает середины лопатки;
притупление
перкуторного звука на здоровой стороне
в виде прямоугольного треугольника
Рауфуса — обусловлено смещением в
здоровую сторону органов средостения,
которые дают при перкуссии тупой звук;притупленный
звук с тимпаническим оттенком в виде
треугольника Гарланда на больной
стороне; зона тимпанического звука
(тимпанит Шкода) — располагается над
верхней границей экссудата, имеет
высоту 4-5 см; это связано с тем, что в
этой зоне легкое подвергается сдавлению,
стенки альвеол спадаются и
расслабляются, их эластичность и
способность к колебаниям уменьшается,
по-этому при перкуссии легких колебания
воздуха в альвеолах начинают преобладать
над колебаниями их стенок и перкуторный
звук приобретает тимпанический оттенок;при
левостороннем экссудативном плеврите
исчезает пространство Траубе (зона
тимпанита в нижних отделах левой
половины грудной клетки, обусловленного
газовым пузырем желудка);определяется
смещение органов средостения в здоровую
сторону;над
областью выпота резко ослаблено
голосовое дрожание.
При
аускультации
легких:
—
при больших выпотах везикулярное дыхание
в зоне выпота не прослушивается, так
как легкое поджато жидкостью и его
дыхательные экскурсии резко ослаблены
или даже отсутствуют; отсутствует
бронхофония;
—
в зоне треугольника Гарланда — выслушиваться
бронхиальное ателектатическое дыхание,
так как легкое сдавливается настолько,
что просвет альвеол совершенно
исчезает, легочная паренхима становится
плотноватой; бронхиальное ателектатическое
дыхание тихое в отличие от полостного;
может быть бронхофония;
—
в зоне треугольника Рауфуса-Грокко –
ослабленное везукулярное дыхание;
отсутствует бронхофония;
—
при рассасывании экссудата может
появиться шум трения плевры;
—
компенсаторно-усиленное везикулярное
дыхание на здоровой стороне выше зоны
треугольника Гарланда.
При
аускулыпации
сердца: тоны
сердца приглушены, возможны нарушения
ритма сердца;
Артериальное
давление:
имеет тенденцию к снижению.
Соседние файлы в папке Мет.студ.ЛФ 3 к.15-16
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
