Синдром таранного синуса голеностопного сустава что это
Импиджмент-синдром голеностопного сустава – это патологическое состояние, возникающее вследствие конфликта при движении суставной поверхности большеберцовой и таранной кости, а также тканей, окружающих голеностопный сустав.

Импиджмент – это соударение между костными структурами в суставе
Впервые импиджмент-синдрому голеностопного сустава было уделено должное внимание в 1957 году. Заболевание начинает развиваться после типичной хронической травмы в голеностопном суставе, когда в крайних положениях стопы (крайнее сгибание и разгибание) край большеберцовой кости соударяется с таранной костью.
Данный синдром возникает при уменьшении пространства между суставными поверхностями костей, образующих голеностопный сустав.
Причины возникновения
- Врожденная предрасположенность
- Травма
- Хронический воспалительный процесс
При импиджменте между костными структурами ущемляется капсула вместе с синовиальной оболочкой голеностопного сустава.
При постоянном импиджменте развивается воспаление и в местах соударения появляются костные шипы (остеофиты). За счет остеофитов пространство между таранной и большеберцовой костями уменьшается. Частота импиджмента возрастает, ограничение амплитуды движений становится стойким.
Передний импиджмент голеностопного сустава – это состояние, при котором происходит соударение между передним суставным краем большеберцовой кости и шейкой таранной кости в положении крайнего разгибания (или крайнего тыльного сгибания).
При данном состоянии уменьшается амплитуда разгибания (или тыльного сгибания) стопы. Является следствием травм связочного аппарата голеностопного сустава. Даже небольшая нестабильность в голеностопном суставе способствует повышению травматизации. Чаще развивается у атлетов.
Задний импиджмент голеностопного сустава – это состояние, при котором происходит соударение между задним суставным краем большеберцовой кости и задним отростком таранной кости в положении крайнего сгибания.
При данном состоянии уменьшается амплитуда сгибания стопы. Чаще встречается у артистов балета.
Жалобы пациента
Заболевание на ранних стадиях проявляется разлитой тупой болью в суставе, которая усиливается при подъёме по лестнице, а также длительных нагрузках на голеностопный сустав. В поздних стадиях к боли присоединяется ограничение подвижности сустава.
Диагностика
Опытный врач-ортопед может выставить диагноз после осмотра голеностопного сустава.
При переднем импиджменте снижена амплитуда разгибания (тыльного сгибания) с выраженной болью в положении крайнего разгибания. Стресс-тест – пациент приседает на корточки, при этом положении возникает резкая боль в переднем отделе голеностопного сустава.
При заднем импиджменте снижена амплитуда сгибания стопы с выраженной болью в задних отделах сустава в положении крайнего сгибания стопы. Стресс-тест – пациент встаёт на носочки, при этом положении возникает резкая боль в задних отделах голеностопного сустава.
Если после введения анестетика боль уменьшается, то это подтверждает диагноз.
Выполняется рентгенограмма сустава в двух проекциях. На обычных рентгенограммах остеофиты определяются чётко. Также выполняются боковые стресс-рентгенограммы, когда при приседании на корточки можно выявить соударение костных поверхностей в передней части голеностопного сустава, а при вставании на носки – соударение в задних структурах голеностопного сустава.
МРТне является методом выбора для исследования импиджмент-синдрома голеностопного сустава, данный метод полезен для исключения других проблем с суставе, вызывающих боль.
Степени импиджмент-синдрома
- 1 степень – синовиальный импиджмент. Определяется шпора на переднем крае большеберцовой кости размером не более 3 мм
- 2 степень – остеохондральная реакция. Определяется шпора на переднем крае большеберцовой кости размером более 3 мм
- 3 степень – выраженные экзостозы без или с фрагментацией. Определяется вторичная шпора на шейке таранной кости, чаще фрагментированная.
- 4 степень – определяются изменения, характерные для артроза.
Лечение импиджмент-синдрома
Консервативное:
- Ограничение нагрузки на больную ногу
- Ограничение движений в болезненном положении
- Покой
- Использовании обуви, ограничивающей движения в суставе
- НПВС
- Охлаждение участка болезненности
- Стероиды
Оперативное:
Удалить остеофиты и патологически измененную ткань капсулы сустава можно с помощью артроскопических методов или выполнив небольшой разрез. Резекция остеофитов – наиболее распространённая операция.
Оперативное вмешательство приносит значительное облегчение пациентам с данной патологией. Уменьшается боль, отёк, скованность в суставе, увеличивается амплитуда движений и двигательная активность. Пример операции можно посмотреть в данном видео.
Реабилитация
В течение 1-2 недель:
- Фиксация стопы гипсовой шиной (в остром периоде) или в специальном ортопедическом ортезе.
- Ходьба с костылями без нагрузки на ногу
Затем проходит программа активной реабилитации. Обычно к 4-6 неделям пациенты возвращаются к своей обычной повседневной активности.
Важное место в реабилитации занимает ЛФК.
Источник
Синдром тарзального канала
Мицкевич В.А.
Врач ортопед-травматолог,
доктор медицинских наук
Синдром тарзального канала или тарзального синуса представляет собой компрессионную нейропатию задней ветви большеберцового нерва или одной из его мелких ветвей в тарзальном канале.

Анатомия и функция
Тарзальный канал расположен по внутренней поверхности голени от медиальной лодыжки до подошвенной поверхности ладьевидной кости.
Канал разделен на две части:
1. Верхняя большеберцово-таранная часть расположена на уровне голеностопного сустава. 2. Нижняя таранно-пяточная часть расположена в заднем отделе стопы.
Основанием канала является таранная кость, крышей служит глубокая фасция голени, ретинакулум сгибателей и мышца, отводящая 1 палец. Канал разделен фиброзными перегородками, которые идут от ретинакулума к медиальной лодыжке. Канал покрыт расщепленной связкой, которая переходит в апоневроз голени. Внутри канала расположены сухожилия задней большеберцовой мышцы, длинного и короткого сгибателя 1 пальца. Мышцы разделены соединительнотканными перегородками, к которым плотно прилежат сосуды и нервы.
Между соединительнотканными перегородками располагается сосудисто-нервный пучок. В нем находится большеберцовый нерв, который обладает низкой подвижностью в связи с чем оказывается подверженным тракции и компрессии.
Большеберцовый нерв делится на три ветви:
1) медиальная пяточная,
2) медиальная подошвенная,
3) латеральная подошвенная.
В 96% случаев разделение нерва на медиальную и латеральную подошвенную ветви происходит внутри канала. Место бифуркации большеберцового нерва на отдельные ветви относительно постоянно, однако место отхождения пяточной ветви подвержено вариативности. В 40% случаев пяточная ветвь отходит до входа в тарзальный канал и в 25% случаев нерв разделяется на несколько малых ветвей внутри канала.
Большеберцовый нерв подвергается хроническому растяжению у людей с плоскостопием, которое приводит к растяжению и травме нерва. При хроническом растяжении нерва развивается эпиневральный фиброз с утолщением эпиневрия, что способствует сдавлению сосудов, которые расположены на поверхности нерва. В большеберцовом нерве появляются участки ишемии, которые нарушают функцию нерва и приводят к боли.
Этиология
Синдром распространен у мужчин и женщин с одинаковой частотой. Патология встречается в возрасте от 12 до 65 лет.
Нагрузка на стопу у пациентов связана с ходьбой и стоянием. Нетравматическая этиология встречается в ¼ случаев. В 30% случаев в качестве причины синдрома называют болезнь Бехтерева, реватоидный артрит, подагру, ганглий, плоскостопие. Травматическая этиология процесса встречается в ¾ случаев. В основном, это последствия перелома пяточной кости, растяжение внутренних связок голеностопного сустава, перелом или ушиб костей сустава. В 70% случаев синдром развивается в результате разрыва межкостной таранно-пяточной связки, либо всех латеральных связок сустава. Травматический генез синдрома считается доказанным в случае анамнеза инверсионной травмы, после которой остается гематома, определяется дефект связок и неустойчивость заднего отдела стопы во время физической нагрузки. Нестабильность подтаранного сустава при синдроме тарзального канала диагностируют в 39% случаев.
Среди других причин синдрома тарзального канала называют объемный процесс, деформацию стопы и голеностопа, нарушение обмена, врожденный синостоз, компрессию нерва мышцей, которая сгибает 1 палец.
У одного и того же больного встречается сочетание синдрома тарзального канала с синдромом карпального канала и нейропатией кисти.
Симптоматика
Для пациента с синдромом характерно ощущение опасения при ходьбе, чувство отсутствия устойчивости в заднем отделе стопы, жалобы на неприятные ощущения.
Боль локализована по подошвенной поверхности стопы до пальцев, по медиальной поверхности пятки, боль распространяется по подтаранному суставу в заднем направлении, по ходу задней ветви большеберцового нерва, иррадиирует из стопы кверху в икру, имеет горячий, жгучий характер, сопровождается гиперэстезией и парестезией. У большинства больных встречается отерплость по латеральному краю стопы и парестезия типа электрического разряда. Жалобы усиливаются после непродолжительного стояния. На протяжении суток боль оказывается сильнее к вечеру.
Неприятным ощущениям способствует ношение полуботинок с низким берцем, либо обувь на высоких каблуках. Пациенты отмечают непереносимость охлаждения ног. При выраженном болевом синдроме возникает нарушение ходьбы.
При осмотре у 20% больных обнаружено искривление заднего отдела стопы. В 8% это варус пятки, в 11% это вальгус. У 2/3 больных видно усиление пронации стопы при перекате. Плоско-вальгусная деформация и пронация стопы усиливают растяжение нервов. У незначительного числа больных отмечена атрофия межкостных мышц. Симптом Тинеля положительный у всех пациентов. Симптом проверяют путем легкого постукивания или нажатия в области проекции тарзального туннеля в течение 30 секунд, что вызывает боль, парестезию или отерплость в стопе. Боль может усилиться при пальпации, тыльном сгибании стопы, высокоамплитудной инверсии или эверсии заднего отдела стопы. Внешне приступ боли ничем не проявляется. Слабость мышц стопы и голени выявляют очень редко. Вибрационная чувствительность снижена у 5% больных. Нормальная электромиограмма отмечена в 17% случаев, нарушение при миографии -в 83% случаев. В мышце, отводящей 5 палец, регистрируется возрастание латентности двигательных и чувствительных волокон. Чаще оказывается вовлечение в процесс латерального, и, реже, медиального подошвенных нервов. Обнаруживают удлинение времени проведения по нерву, увеличение продолжительности вызванных потенциалов мышцы, которая отводит 1 палец или 5 палец. Для диагностики синдрома тарзального канала чувствительные нарушения оказываются важнее двигательных.
На рентгенограмме могут быть обнаружены признаки перелома костей заднего отдела стопы.
Идеальным методом для диагностики синдрома тазрального канала является МРТ. При исследовании обнаруживают такие изменения, как синовит, расширение большеберцовых вен и варикоз, посттравматические рубцы, новообразования.
Консервативное лечение
При специфическом теносиновите, ревматоидном артрите и болезни Бехтерева в канал вводят кортикостероиды. Для снятия воспаления чаще применяют бетаметазон с лидокаином, курс пероральный курс НПВП.
При посттравматическом синдроме причиной боли является повышенная подвижность суставов стопы. Принцип лечения заключается в стабилизации подтаранного сустава, что позволяет уменьшить подвижность при разгибании стопы и ее пронации. Для стабилизации применяют разные типы ортезов, стельки с супинацией заднего отдела и пронацией переднего отдела. Стелечный ортез устанавливает стопу в нейтральном положении, уменьшает пронацию стопы, что дает уменьшение натяжения большеберцового нерва. Подпяточный косок высотой до 2 см позволяет уменьшить натяжение большеберцового нерва и амортизировать ударные нагрузки.
Делают упражнения ЛФК для укрепления мышц стопы и голени, удержания свода стопы.
Тейпинг и бинтование заднего отдела стопы позволяет уменьшить отек и боль.
Снижение веса тела уменьшает давление на структуры стопы.
У спортсменов при остром синдроме рекомендуют покой, щадящие движения, холодовые аппликации, стелечные ортезы для ограничения пронации стопы, подбор беговой обуви.
Хирургическое лечение
Хирургическое лечение производят у небольшого числа больных. Успех хирургического лечения можно считать более вероятным при действии таких факторов, как молодой возраст, короткий анамнез заболевания, отсутствие в анамнезе хронического растяжения связок голеностопного сустава и подворачивания стопы, проведение операции в фазе нарушения чувствительности до наступления нарушения движения, точная локализация очага патологии на магнитно-резонансной томографии.
Во время операции определяют положение задней большеберцовой артерии позади внутренней лодыжки. Сзади от артерии делают дугообразный разрез до ретинакулума сгибателей. Тупо отслаивают от ретинакулума пяточный медиальный и латеральный нервы и делают их релиз. Иссекают соединительнотканные перегородки и рубцы между нервами. В половине случаев обнаруживают сдавление главного ствола большеберцового нерва ретинакулумом или фасцией мышцы, отводящей 1 палец и деформацию ствола нерва по типу песочных часов. У всех пациентов выявляют периневральный фиброз, изредка встречается сосудистая мальформация или врожденная аномалия мышцы. Более, чем в 10% случаев прямого сдавления нерва не обнаруживают. При сдавлении главного ствола большеберцового нерва делают его невролиз. После операции назначают ношение иммобилизации в виде ортеза или шины на 10-14 дней. У больного, перенесшего хирургическое вмешательство, уменьшается интенсивность боли в 84% случаев. У половины пациентов исчезает симптом Тинеля, иррадиация боли в голень отсутствует. В 16% случаев боль остается.
Источник
Данное заболевания начинает развиваться вследствие хронической травмы в голеностопном суставе, когда в крайних положениях стопы (в положении крайнего сгибания или положении крайнего разгибания) край большеберцовой кости соударяется с таранной костью. Соударение между костными структурами в суставе называется импинджментом.
Если соударение происходит между передним суставным краем большеберцовой кости и шейкой таранной кости, что происходит в положении крайнего разгибания (или крайнего тыльного сгибания), то это передний импинджмент голеностопного сустава.
Если соударение происходит между задним суставным краем большеберцовой кости и задним отростком таранной кости, что происходит в положении крайнего сгибания, то это задний импинджмент голеностопного сустава (синдром задней компрессии или os trigonum синдром).

Передний и задний импиджмент синдром голеностопного сустава
При импинджменте между костными структурами ущемляется капсула вместе с синовиальной оболочкой голеностопного сустава. Если импинджмент происходит постоянно, то развивается локальное хроническое воспаление, в местах соударения появляются остеофиты (костные шипы), которые со временем увеличиваются. За счёт остеофитов пространство между таранной и большеберцовой костями уменьшается. При переднем импинджменте уменьшается амплитуда разгибания (или тыльного сгибания) стопы, а при заднем – амплитуда сгибания. При этом частота импинджмента возрастает, ещё более усугубляя повреждение и воспаление. Со временем ограничение амплитуды движений становится стойким.
Часто передний импинджмент синдром голеностопного сустава является следствием травм связочного аппарата голеностопного сустава. Даже небольшая нестабильность в голеностопном суставе способствует повышенной травматизации переднего отдела голеностопного сустава в положении крайнего разгибания. Чаще всего передний импинджмент развивается у атлетов, так как именно они перегружают передний отдел голеностопного сустава в положении крайнего разгибания, постоянно травмируя его передний отдел.

Передний импиджмент синдром
Задний импинджмент синдром голеностопного сустава чаще всего встречается у артистов балета. Это связано с хождением на пальцах стопы, а в этом положении происходит избыточное сгибание в голеностопном суставе, и, соответственно, травма задних отделов голеностопного сустава.
Данной патологии часто не уделяется должного внимания, хотя проявления импинджмента довольно болезненны и ограничивают амплитуду движений в голеностопном суставе.

Задний импиджмент синдром
Симптомы
Главными симптомами импинджмент-синдрома голеностопного сустава являются снижение амплитуды движений в голеностопном суставе и боль в крайнем положении. При переднем импинджменте – при разгибании или тыльном сгибании стопы в передних отделах голеностопного сустава; при заднем импинджменте – при сгибании стопы в задних отделах голеностопного сустава.
Диагностика
Диагноз импинджмент-синдрома голеностопного сустава опытный ортопед может выставить после осмотра голеностопного сустава. Врач проверит все движения в голеностопном суставе, определит, какие движения вызывают боль в голеностопном сустава, определит локализацию боли (то есть точки, где возникает боль). Определяется амплитуда движений в голеностопном суставе. При импинджмент-синдроме амплитуда движений снижена.
При переднем импинджмент-синдроме снижена амплитуда разгибания (тыльного сгибания) с выраженной болью в положении крайнего разгибания (тыльного сгибания). Выполняется стресс-тест, когда пациента просят присесть на корточки. В этом положении возникает резкая боль в переднем отделе голеностопного сустава.

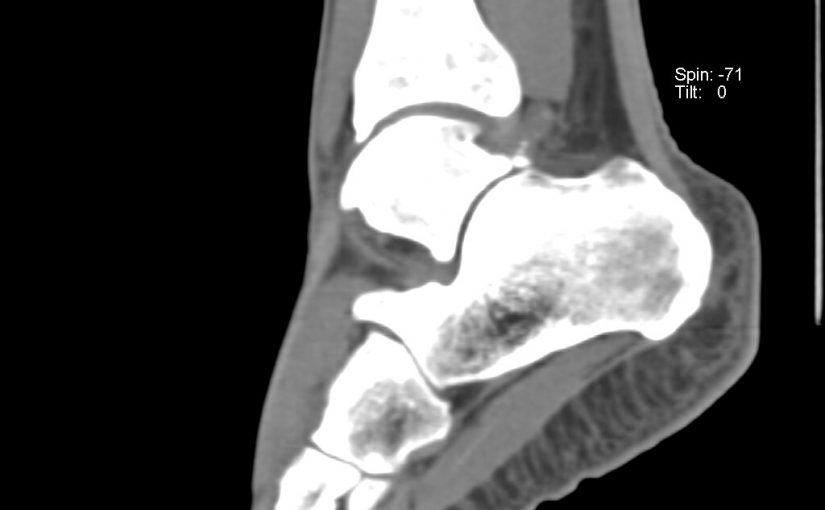
Рентгенограммы пациента с передним импиджмент синдромом
И наоборот, при заднем импинджмент-синдроме снижена амплитуда сгибания стопы с выраженной болью в задних отделах сустава в положении крайнего сгибания стопы. Стресс-тест заключается в том, чтобы пациент встал на носочки. В этом положении возникает резкая боль в задних отделах голеностопного сустава.
Если врач считает, что причиной боли в задней части голеностопного сустава является os trigonum, то врач может предложить ввести анестетик (обезболивающее лекарство) в данную область. Если возникает облегчение и возможно полное безболезненное сгибание стопы, то причиной боли является os trigonum. Если боль не проходит, то проблема может заключаться в сухожилии, которое проходит вдоль внутреннего края os trigonum.

Рентгенограммы пациента с задним импиджмент синдромом
Выполняются рентгенограммы голеностопного сустава в двух проекциях. На обычных рентгенограммах остеофиты (костные шпоры) на голени или таранной кости чётко определяются. Можно выполнить боковые стресс-рентгенограммы, когда при приседании на корточки можно выявить соударение костных поверхностей в передней части голеностопного сустава, а при вставании на носки – соударение в задних структурах голеностопного сустава.
Можно выполнить и другие методы исследования голеностопного сустава, хотя они и не так информативны.
Лечение
Консервативное лечение
Первой рекомендацией в данном случае является – ограничение нагрузки на больную ногу, ограничение движений в болезненном положении, покой. Целесообразно использование обуви, ограничивающей движения в голеностопном суставе. Препаратами выбора, снижающие проявления боли и воспалительного синдрома, являются противовоспалительные средства, например диклофенак, ибупрофен, вольтарен. При остром развитии воспалительной реакции может помочь охлаждение участка болезненности, например грелкой со льдом.
Иногда рекомендуют инъекции стероидов в болезненную область. Стероиды являются сильными противовоспалительными препаратами. Инъекция стероидов уменьшает раздражение и отек мягких тканей, которые постоянно ущемляются, что снижает вероятность их повторного ущемления и поддержанию воспаления.
Чтобы быстрее восстановить нормальную амплитуду движений в голеностопном суставе, рекомендуется проконсультироваться у физиотерапевта, Пациентам предлагается серия специальных упражнений, в частности — на велотренажере, для увеличения амплитуды движений и укрепления тонуса мышц голени и стопы.
Оперативное лечение
Если консервативное лечение не помогает, то может быть рекомендована операция. Вид операции зависит от вида импинджмента и причины.
Зачастую сразу рекомендуют хирургическое лечение импинджмент синдрома голеностопного сустава. Остеофиты и патологически изменённые ткани нужно удалить, так как они никуда не сами не исчезнут и будут постоянно травмировать капсулу сустава, поддерживая хроническое воспаление и увеличиваясь в размерах.

Артроскопия голеностопного сустава
Удалить остеофиты и патологически изменённую ткань капсулы сустава можно с помощью артроскопических методов. При этом через проколы кожи в сустав вводится видеокамера, под контролем которой производят удаление патологических тканей. Обычно после подобных операций пациентам назначается курс физиотерапии, лечебной физкультуры, ношение специального фиксатора голеностопного сустава в течение 1 месяца.

Источник
