Синдром сухого глаза при климаксе
Почему глаза сначала слезятся, а затем становятся сухими
«Сухость глаз» в период менопаузы имеет гормональную природу. Дело в том, что у женщин в определенном возрасте снижается уровень эстрогенов, которые отвечают за увлажненность кожи и всех слизистых, в том числе и глаз.
Слеза имеет сложный состав: вода, белки, жиры, муцины. Они питают, защищают роговицу, обеспечивают ее оптические качества. За выработку компонентов слезы отвечают разные железы. Клиническими исследованиями установлено, что мейбомиевые железы, ответственные за выработку липидного компонента слезы, напрямую зависят от уровня гормонов эстрогенов.
На начальном этапе в качестве компенсации появляется слезотечение. Когда уровень гормонов снижается — слезная пленка быстро высыхает и рвется, роговица страдает от недостатка питания и защиты.
Менопауза, стресс и «сухость глаз»
Когда уровень эстрогенов снижается, это не только провоцирует приливы, раздражительность, быструю смену настроения. Возникает особый вид стресса — так называемый оксидативный, и связан он, в том числе, с недостатком гормонов. Эстрогены — природные антиоксиданты, «защитники» клеточных оболочек от вредного воздействия «сверхактивных» веществ — свободных радикалов, которые вызывают изменения и гибель клеток, в том числе в слезных железах. Выработка собственной слезы резко снижается.
Казалось бы, стоит дать гормоны в качестве заместительной терапии, и, вуаля, вопрос с «сухостью глаз» решен. Тем не менее, не все так просто. Далеко не все гормональные препараты помогают избавиться от синдрома «сухого глаза», а некоторые, наоборот, его провоцируют.
Чего не стоит делать при синдроме «сухого глаза» в менопаузе: ТОП 3 ошибок
Ошибка №1 — полный игнор. Долго делать вид, что ничего не происходит, не получится. Дело в том, что ситуация без лечения со временем усугубляется: симптомов становится больше, они становятся более интенсивными. Недостаток гормонов и так сохраняется, а если действуют и другие факторы: сухой воздух, длительная работа за компьютером, заболевания, прием лекарств, все становится только хуже. Роговица испытывает хронический недостаток питания, что приводит к изменениям в ее структуре. В запущенных случаях можно потерять зрение.
Ошибка №2 — самолечение гормонами. Препараты заместительной терапии в менопаузе можно далеко не всем — они имеют противопоказания и побочные эффекты. Бесконтрольное использование этих препаратов может вызвать не только синдром «сухого глаза», а и гораздо более неприятные состояния: онкологию, тромбозы, сердечный приступ или инсульт. Полное обследование и контроль состояния врачом во время приема — аксиома.
Ошибка №3 — увлечение глазными каплями. Да, провизор в аптеке может посоветовать, какие капли закапать, чтобы увлажнить глаза. Проблема в том, что они могут не подойти — в составе искусственных заменителей слезы часто присутствуют консерванты, провоцирующие симптомы «сухости глаз». На капли бывает аллергия, и самое неприятное — спустя несколько недель использования они перестают помогать.
Полезные советы при «сухости глаз»
Позволим себе дать несколько рекомендаций, которые улучшат состояние глаз, не навредив при этом. Итак:
- Знайте меру — при работе с компьютером, просмотре телевизора, игре на телефоне. Чем внимательнее вы вглядываетесь в экран, тем реже моргаете. Делайте перерывы и гимнастику для глаз через каждый час работы.
- Увлажняйте воздух — и летом, и зимой. Увлажнители не так дороги, а дышать будет легче, плюс глазам тоже полезно.
- Аккуратнее с косметикой — просроченные и не гипоаллергенные туши, кремы, тени — долой. Смывки выбирайте без спирта — они меньше сушат и не раздражают глаза. Смывайте косметику перед сном.
Также старайтесь бережно обращаться с линзами, держите под контролем здоровье, если принимаете препараты, вызывающие «сухость глаз» — читайте дальше.
Как еще спасти глаза от сухости в периоде менопаузы?
Есть несколько возможностей и лучше использовать их в комплексе:
Давайте остановимся на последнем пункте.
Что такое Дельфанто® и почему его рекомендуют офтальмологи?
Дельфанто® – средство от синдрома «сухого глаза», на основе растения Aristotelia Chilensis. В Германии выпускается под названием Xevakrin. C этого года препарат разрешен к применению в России.
Дельфанто®:
- Содержит вещества, восстанавливающие работу слезных желез и выработку собственных слез. Ликвидирует причину «сухости глаз», а не маскирует симптомы.
- Действует быстро – состояние улучшается уже после 2 недель регулярного приема. Через 2 месяца, по данным исследования, симптомы уменьшаются в 4 раза.
- Не вызывает привыкания и «побочек» — эффективность к концу курса лечения остается такой же высокой, как в его начале.
- Удобен в использовании. Прием капсул — всего один раз в день, после завтрака, и «сухость глаз» постепенно исчезает.
В Дельфанто® содержится самая высокая концентрация антиоксидантов из всех растительных препаратов — до 35%. Аналогов на российском рынке нет.
И в заключение. Менопауза — идеальное время, чтобы наслаждаться жизнью. «сухость глаз» не помешает этому. Плюс, во время менопаузы Дельфанто® можно принимать и для профилактики, чтобы неприятные симптомы даже не появились.
Источник

Жалобы на сухость в глазах предъявляет едва ли не каждый пациент, обращающийся к офтальмологу.
Так называемый, синдром «сухого глаза» – это заболевание, возникающее в результате снижения увлажнения поверхности глаза из-за нарушения состояния слезной пленки и (или) ее недостаточности.
Частота данного заболевания постоянно растет, за последние десятилетия этот показатель удвоился. Наиболее часто синдром «сухого глаза» встречается у людей после 40 лет.
Почему женщины в период менопаузы страдают чаще?
Причин развития сухости глаз достаточно много. Одна из них – физиологические возрастные изменения. С возрастом резко снижается выработка жирового секрета, недостаток которого сказывается на качестве слезной пленки и скорости ее высыхания. Немаловажную роль играют изменения гормонального фона во время беременности, кормления грудью, менопаузы, так как гормоны влияют на состав и объем слезной жидкости. Поэтому все состояния, связанные с гормональной перестройкой организма, например, менопауза, могут провоцировать сухость, резь в глазах. Все это, в совокупности, объясняет, почему женщины в период менопаузы часто страдают от синдром «сухого глаза».
Синдром сухих глаз наблюдаются и при болезни и синдроме Шегрена. Болезнь Шегрена — хроническое системное заболевание с недостаточностью всех желез наружной секреции: слезных, слюнных и т.д. Болеют преимущественно женщины в периоде менопаузы или с овариальной недостаточностью. Предполагается наследовенная природа заболевания. Синдром Шегрена – это те же клинические проявления, но возникающие не самостоятельно, а на фоне других системных заболеваний, например, ревматоидного артрита.
Что нужно знать?
Если Вы – женщина старше 40 лет, и Вас беспокоит ощущение сухости глаз, чувство песка, быстрая утомляемость при зрительной нагрузке, обратитесь к офтальмологу, который с помощью специальных тестов определит, есть ли у Вас синдром «сухого глаза» и какой степени.
Важно помнить, что помимо дискомфорта повышенная сухость в глазах в сочетании с возможным снижением иммунитета на фоне гормональных изменений в период менопаузы повышает риск различных воспалительных процессов: блефаритов, конъюнктивитов, кератитов.
Также необходимо иметь в виду, что очень многие лекарственные средства — снотворные, антидепрессанты, диуретики, препараты для снижения артериального давления – могут усугублять проявления синдрома «сухого глаза». Кроме этого, некоторые глазные капли (в том числе от глаукомы) также усугубляют течение синдрома «сухого глаза». Если Вам назначают какие-либо новые лекарственные средства, предупредите своего доктора, что у Вас синдром «сухого глаза».
Если Вам уже больше 40 лет и диагностирован синдром «сухого глаза», а Вы давно хотите сделать лазерную операцию для коррекции зрения, есть риск, что Ваша мечта не осуществиться. Синдром сухости глаз является одним из относительных противопоказаний для лазерной коррекции зрения, так как ухудшает течение данного заболевания.
Вам больше 40 лет, Вы – женщина, и у Вас синдром сухого глаза… Что делать?
Основным методом лечения синдром «сухого глаза» являются препараты искусственной слезы – так называемые слезозаменители. Они обеспечивают достаточное увлажнение глаз, устраняют дискомфорт и раздражение глаз. В зависимости от степени синдрома «сухого глаза» и от индивидуальных особенностей пациента (аллергии, ношение контактных линз и т.д.) назначаются слезозаменители различных групп. Посоветуйтесь с Вашим офтальмологом, какие препараты подойдут именно Вам.
Последние научные исследования показали, что заместительная гормонотерапия может препятствовать патологическим изменениям слезной пленки, происходящим у женщин в период менопаузы. Если у Вас выраженный синдром «сухого глаза», обсудите возможную терапию с Вашим гинекологом.
Употребляйте достаточное количество жидкости, старайтесь, чтоб в Вашем пищевом рационе было больше витаминов, особенно группы А, микроэлементов.
Защищайте глаза от солнца, следите за влажностью воздуха в помещении, особенно если пользуетесь вентилятором, кондиционером, обогревательными приборами, а также при работе с компьютером. Избегайте табачного дыма и пыли.
Источник
Сухость глаз грозит тем, кто много времени проводит перед экраном компьютера или смартфона, — то есть практически всем нам.

Игорь Азнаурян
Врач-офтальмолог, академик АМТН, доктор медицинских наук. Главный врач сети глазных клиник «Ясный взор».
Современные офтальмологи выяснили , кто чаще всего страдает от синдрома сухого глаза. Это те, кто очень много времени проводит перед экранами гаджетов.
Возможно, многие даже не подозревают о своем диагнозе. Мы подскажем симптомы:
- ощущение песка и пыли в глазах;
- резь;
- жжение;
- беспричинное слезотечение;
- часто хочется потереть глаза.
Врачи проверяют сухость глаза другим способом — пробой Ширмера. Это обследование, которое показывает количество слезы. Под веки просовывают специальные бумажки, которые впитывают слезу. Это безболезненно, занимает минуту и даёт точный результат.
 Проба Ширмера
Проба Ширмера
Прежде чем обсуждать непосредственно причины сухости глаза, давайте разберёмся, каким он должен быть в норме. Полноценно увлажнённым — за это отвечает слеза, которая постоянно омывает глаз. И тут есть важный нюанс — качество слезы.
Да, и слёзы бывают качественными, а бывают не очень. В слезе есть два компонента: водный и жировой (липидный). Баланс этих компонентов — это и есть качественная слеза. Если баланс нарушается, возникает сухость глаз.
Теперь давайте разберёмся с причинами этого состояния.
Что вызывает синдром сухого глаза
1. Экраны гаджетов
Экран имеется в виду любой — компьютера, планшета или телефона. Если слишком долго смотреть в любой экран, глаз начинает сохнуть. Дело в том, что яркий свет заставляет нас сосредоточиться и вглядываться более внимательно. Мы слишком вовлечены, и глаза просто-напросто «забывают» моргать. Дело в том, что моргание — это безусловный рефлекс, мы о нём не задумываемся. И этот рефлекс замедляется, когда наше внимание чрезмерно приковано к чему-либо.
2. Сухой воздух
Сухой воздух у нас везде. В офисе и дома зимой работают батареи, а летом — кондиционер. И на улице: просто вспомните, каково это, гулять в жару — в горле-то сохнет, не то что в глазах.
Сухой воздух высушивает слезу, которая должна омывать глаз. И он ещё более опасен, чем экран компьютера.
Мало кто знает, что наша роговица (это прозрачная наружная оболочка глаза) не имеет кровеносных сосудов, то есть она питается за счёт слезы. Например, слеза должна доставлять ей кислород. А как она это сделает, если высыхает под воздействием сухого воздуха? Чем меньше кислорода и питательных веществ получает роговица, тем хуже её состояние.
3. Гормоны
Эта причина чисто женская. Во время климакса, который может начаться в довольно раннем возрасте, в организме женщины уменьшается количество эстрогенов. Эти гормоны влияют на обмен жиров. В том числе они уменьшают количество жировой составляющей слезы. Это значит, что изменяется консистенция слезы, она становится более жидкой, не может удержаться на глазу. В таких случаях у женщин может начаться беспричинное слезотечение.
4. Контактные линзы
Даже если вы не забываете снимать линзы на ночь, если меняете их каждый день и уверены в стерильности своих контейнеров, всё равно сухости глаз вам не избежать.
Долгое ношение линз = синдром сухого глаза. Это аксиома. Линзы нарушают слои слезы, ухудшают её качество и высушивают глаз.
В идеале стоит носить линзы не каждый день, а только по необходимости. Конечно, для человека с плохим зрением это просто невозможно. Заменить линзы на очки? Опять же, для многих это неудобно.
Поэтому при плохом зрении выхода два:
- Попросить врача прописать вам искусственную слезу и постоянно капать её в глаза.
- Сделать лазерную коррекцию зрения, если у вас нет противопоказаний, и забыть про линзы. Однако подготовка к операции должна пройти правильно — см. следующий пункт.
5. Лазерная коррекция зрения
Часто синдром сухого глаза обостряется после лазерной коррекции зрения. Но это происходит в том случае, если подготовку к коррекции провели неправильно. Перед операцией должны делать вышеупомянутую пробу Ширмера, тест на сухость глаза. И при необходимости провести лечение этого синдрома, но не каплями, а более эффективной лазерстимуляцией. Если эта технология соблюдается, то лазерная коррекция пройдёт без проблем.
6. Лекарства
Некоторые препараты вызывают сухость глаз. Это, как правило, антидепрессанты и оральные контрацептивы. Препараты влияют на гормональный фон, который, в свою очередь, влияет на жирную составляющую слезы. Слёзная плёнка теряет свою стабильность, и глаз сохнет. Параллельно с приёмом этих препаратов лучше использовать искусственную слезу.
7. Хронические заболевания: диабет, конъюнктивит, блефарит
Сахарный диабет, кроме множества других неприятных последствий, вызывает и сухость глаз. Но при правильной компенсирующей терапии такой проблемы не возникает.
При лечении конъюнктивита используют антибиотики, которые нарушают качество слезы. Поэтому после лечения этого заболевания обязательно нужно пролечиться и от синдрома сухого глаза.
Блефарит — хроническое воспаление век, которое тоже нарушает качество слезы. Пока его не вылечить, сухость глаз не пройдёт.
Как лечить синдром сухого глаза
- Применять капли с искусственной слезой. Однако самостоятельный выбор капель хотя и не принесёт вреда, но и пользы тоже: сейчас есть капли с разным составом, поэтому подходящие именно вам должен выбрать врач.
- Пройти лечение лазером. Современные офтальмологи лечат синдром сухого глаза не только каплями. Циркуляторная лазерстимуляция слёзных желёз — вид физиотерапии, который улучшает продукцию и состав слезы. Причём в отличие от капель одного курса лечения хватает минимум на полгода.
- Лечить сопутствующие заболевания, приводящие к синдрому сухого глаза.
- Купить увлажнитель воздуха.
- Ставить будильник через каждые 10 минут, когда работаете за компьютером. Это будет сигналом, что пора хорошенько поморгать.
- Для тех, кто носит контактные линзы, — сделать лазерную коррекцию зрения, если нет противопоказаний.
И напоследок напомню: антибликовые очки для работы за компьютером, очки с дырочками для расслабления — это всё успешный маркетинговый ход. Для глаз они абсолютно бесполезны.
Источник
Статья посвящена изучению эффективности применения Стиллавита® у пациенток с синдромом «сухого глаза» в период менопаузы
Как известно, почти у 60% женщин, достигших возраста 50 лет, имеются жалобы на «сухость» глаз [1–3]. Изменение гормонального статуса, недостаток андрогенов, присоединение возрастных заболеваний и побочное действие принимаемых препаратов вызывают нарушение слезопродукции [4]. Большое количество слезозамещающих средств на фармакологическом рынке привело к необходимости оптимизации схем лечения таких пациенток, а представление о 3-компонентном составе слезы позволило глубже понять причины дисфункции слезной пленки и поставить подбор терапии на научную основу [5, 6]. Нарушение липидного и водного слоя слезы вызывает повреждение гликокаликса, а возникающее повышение осмолярности слезы приводит к апоптозу клеток эпителия. Поэтому назрела необходимость в препаратах, обладающих не только слезозаместительным действием, но и способствующим восстановлению структуры роговицы. Одним из таких препаратов является Стиллавит®, который содержит в себе компоненты, оказывающие комплексное действие на слезную пленку: гиалуронат натрия влияет на состояние водного слоя слезной пленки, а D-Пантенол обладает кератопротекторным воздействием. Третий активный компонент, входящий в состав Стиллавита®, – хондроитин сульфат натрия, который обеспечивает противовоспалительный и противоотечный эффекты в отношении эпителия и стромы роговицы [8]. В этой связи особый интерес представляет изучение эффективности применения его у пациенток с ССГ в период менопаузы. В качестве препарата сравнения взят препарат Айстил. Его действующее вещество – гиалуронат натрия 0,15%.
Цель: оценить эффективность применения Стиллавита® у пациенток с ССГ в период менопаузы.
Материал и методы
Нами были обследованы 25 женщин (50 глаз) в возрасте от 45 до 75 лет, обратившихся с жалобами на «сухость» в глазах. Все пациентки были распределены на 2 группы: исследуемая группа – 12 человек (24 глаза), у которых в схему лечения входил Стиллавит® (по 2 капли 3 р./сут). В контрольную группу вошли 13 человек (26 глаз), инстиллирующие в качестве слезозаменителя Айстил с 3-кратным закапыванием в сутки. Обследование проводилось в день обращения и через 3 мес. использования препарата. Распределение пациентов в контрольной и исследуемой группах проводилось методом случайной выборки. Все женщины до лечения были сопоставимы по степени выраженности ССГ, возрасту, у них отсутствовала сопутствующая патология.
Оценивали анамнестические признаки ССГ по индексу повреждения глазной поверхности Ocular Surface Disease Index (OSDI). Оценка стабильности слезной пленки проводилась по стандартной классификации: 0 – отсутствие ССГ (более 10 с), 1 – легкая степень (от 10 до 8 с), 2 – средняя степень (от 8 до 5 с), 3 – тяжелая степень (менее 5 с). В обследование включались только пациенты с легкой и средней степенью ССГ.
Биомикроскопия переднего отрезка оценивалась по шкале Эфрона [8]. Исследовались состояние конъюнктивы и роговицы при окрашивании лиссаминовым зеленым и флюоресцеином, наличие складок конъюнктивы, поражение (глубина и площадь, нити, эрозии) роговицы. Проводилась проба Ширмера по стандартной методике.
Осмолярность слезы измерялась на осмометре Tearlab Оsmolarity System (США). Оценка данных проводилась по классификации, предложенной International Dry Eye Workshop (DEWS), где порогом для ССГ служила величина 305 мОсм/л. Осмолярность выше данного показателя служила объективным признаком «сухого глаза» с достоверностью до 98,8%.
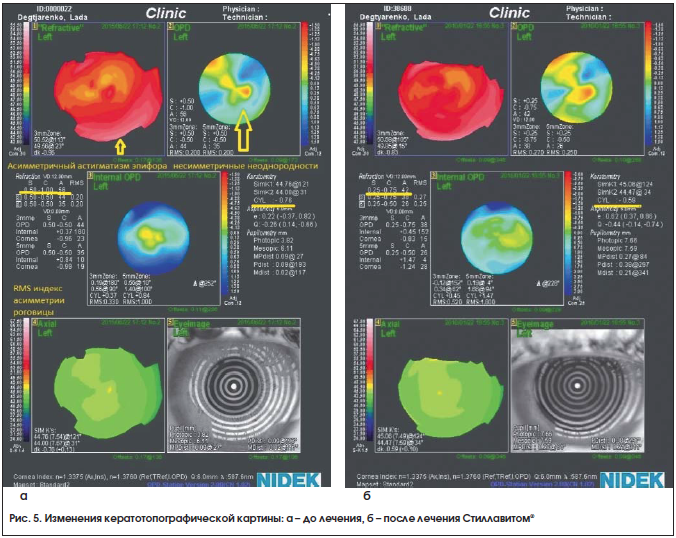
При проведении конфокальной микроскопии на приборе Confoscan-4 (Nidek, Япония) оценивались полимегатизм и плеоморфизм эндотелиальных клеток. Для изучения влияния препаратов на восстановление сферичности роговицы выполнялась ее топография на приборе OPD-Scan (Nidek, Япония), позволяющая определить индекс несимметричности роговицы и проявления асимметричного астигматизма с несимметричными неоднородностями (это понятие объединяет различные аберрации высшего порядка). Возникновение эпифоры на фоне «сухости» глаза индуцирует асимметричный астигматизм, проходящий после лечения ксероза.
Статистический анализ проводился с помощью программ Excel и Statistica 10.0 оценивались параметрический критерий t-Стьюдента и U-критерий Манна – Уитни для малых выборок. Достоверными считались различия при p<0,05 [9, 10].
Результаты и обсуждение
При исследовании пациенток в период менопаузы в возрасте от 45 до 60 лет у 16 человек (32 глаза) наблюдались проявления ССГ легкой степени, у 1 пациентки – средней степени тяжести. У 8 человек (16 глаз) старше 60 лет была выявлена средняя степень проявлений ксероза роговицы, что, по-видимому, связано с недостатком андрогенов в организме и опосредованным воздействием их на липидный и водный слои слезной пленки. В этой связи восстановление именно этих слоев при слезозаместительной терапии должно способствовать уменьшению субъективных жалоб со стороны глаз и улучшать общее состояние пациенток. Так, при оценке динамики индекса OSDI при лечении ССГ у наших пациенток выявилось, что в группе Стиллавита® он снизился на 12,47±1,68 балла, а в группе Айстила – на 11,83±1,44 балла. Пациентки в группе Стиллавита® отмечали более продолжительное действие капель и более значительное снижение неприятных субъективных ощущений.
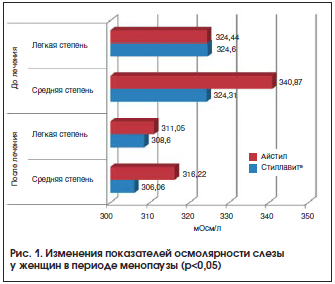
В обеих группах при лечении ССГ у пациенток в период менопаузы выявлено положительное влияние препаратов на увеличение слезопродукции (табл. 1). Но в группе со Стиллавитом® отмечалось статистически достоверное увеличение средних значений разрыва прекорнеальной слезной пленки (табл. 2) по сравнению с исходным уровнем на 6,2±0,94 (50,7%), а в группе с Айстилом – на 5,08±0,87 (42,8%), что коррелирует с данными периодической литературы. Также наблюдалось снижение осмолярности слезы в обеих группах. Однако восстановление осмолярности слезной пленки при применении Стиллавита® в исследуемой группе было более значимо, приближаясь к пороговому значению для здоровых глаз – 305 мОсм/л (рис. 1).

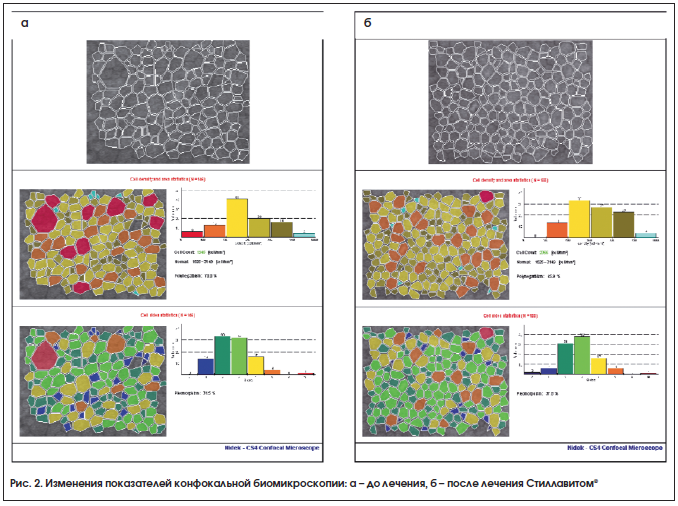
На рисунке 2 представлены результаты конфокальной микроскопии роговицы до и после применения Стиллавита® у пациенток с ССГ на фоне менопаузы. Через 3 мес. наблюдения визуализировались уменьшение количества гипертрофированных клеток (окрашены красным цветом) и увеличение числа клеток с гексагональной формой (окрашены зеленым цветом). Данные изменения выявляются при снижении гипоксии роговицы. Это же отмечалось и в снижении гиперрефлективных межклеточных включений (рис. 3).


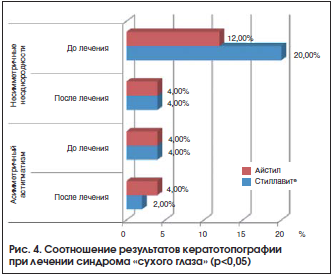
Изменения топографии роговицы до и после лечения Стиллавитом® показаны на рисунке 4. Видны уменьшение эпифоры и восстановление сферичности роговицы, снижение проявления асимметричного астигматизма и несимметричных неоднородностей. При проведенном топографическом исследовании роговицы у 10 женщин (20 глаз) выявлялись множественные несимметричные неоднородности или асимметричный обратный астигматизм, связанный с эпифорой, уменьшающиеся после курса лечения препаратами. В основном это были пациентки с легкой степенью ССГ. На рисунке 5 видно, что несимметричные неоднородности в ходе лечения Стиллавитом® снизились в 4 раза, а при лечении Айстилом – в 3 раза. Также в исследуемой группе наблюдалось значительное снижение проявления асимметричного астигматизма по сравнению с группой контроля. Возможно, это связано с компонентами, содержащимися в Стиллавите®, которые восстанавливают слезную пленку и ткани роговицы более выраженно, чем в контрольной группе.
Отдельно отметим, что при использовании указанных препаратов в ходе исследования ни в одном случае не выявлялись аллергические реакции, не было жалоб на плохую переносимость слезозаместителей.
Заключение
В ходе лечения пациенток с ССГ на фоне менопаузы достигнута положительная динамика субъективных данных проявления указанного заболевания глазной поверхности во всех группах исследования. Однако по сравнению с однокомпонентным препаратом, содержащим гиалуроновую кислоту, при применении Стиллавита® отмечались достоверное снижение осмолярности слезы, значимые изменения морфологии роговицы и параметров ее сферичности.
Выводы
1. Стиллавит® хорошо переносится, не вызывает аллергии у пациентов и может применяться для лечения ССГ легкой и средней степени у женщин в период менопаузы как монотерапия.
2. При использовании препарата Стиллавит® у пациенток с ССГ в период менопаузы происходит более быстрое облегчение субъективных ощущений, чем при применении Айстила.
3. По сравнению с однокомпонентным препаратом, содержащим гиалуроновую кислоту, при применении Стиллавита® отмечаются достоверное снижение осмолярности слезы, значимые положительные изменения морфологии роговицы и ее параметров сферичности.
Источник
