Синдром стюрж вебера в офтальмологии
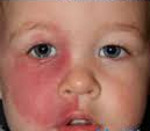

Синдром Стерджа-Вебера — врожденный ангиоматоз, поражающий кожу, органы зрения и центральную нервную систему. Проявляется множественными врожденными ангиомами лицевой области, стойким эпилептическим синдромом, глаукомой, олигофренией, другими неврологическими и офтальмологическими симптомами. В ходе диагностики выполняется рентгенография черепа, КТ или МРТ церебральных структур, офтальмоскопия, измерение внутриглазного давления, гониоскопия, УЗИ глаза. Лечение включает противоэпилептическую терапию, консервативное и хирургическое лечение глаукомы, симптоматическую терапию. Прогноз во многих случаях неблагоприятный.
Общие сведения
Синдром Стерджа-Вебера — редко встречающееся врожденное ангиоматозное поражение церебральных оболочек, кожи и глаз. Распространенность находится на уровне 1 случай на 100 тыс. населения. Впервые пациента с таким синдромом описал в 1879 г. Стердж, затем в 1922 г. Вебер указал рентгенологические признаки, выявляемые при данном синдроме. В 1934 г. Краббе предположил, что у пациентов, наряду с ангиомами кожи, имеется ангиоматоз церебральных оболочек. В честь этих исследователей заболевание получило название синдром Стерджа-Вебера-Краббе. В связи с тем, что ангиомы лица локализуются в области иннервации кожи 1-ой и 2-ой ветвью тройничного нерва, в неврологии заболевание также известно под названием энцефалотригеминальный ангиоматоз. Наряду с нейрофиброматозом Реклингхаузена, синдромом Луи-Бар, туберозным склерозом, болезнью Гиппеля-Линдау и др., синдром Стерджа-Вебера входит в группу факоматозов — прогрессирующих нейрокожных заболеваний.
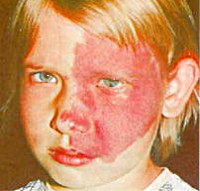
Синдром Стерджа-Вебера
Причины синдрома Стерджа-Вебера
Синдром Стерджа-Вебера возникает в результате нарушений эмбрионального развития, приводящих к сбою дифференцировки экто- и мезодермальных листков. Большинство случаев составляет спорадическое появление синдрома, реже отмечается аутосомное (не сцепленное с полом) доминантное или рецессивное наследование с частичной пенетрантностью. Считается, что спорадические случаи обусловлены негативным воздействием на плод в эмбриональном периоде. Вредоносными факторами могут выступать экзо- и эндогенные интоксикации беременной, в том числе никотин, алкоголь, наркотики, различные медикаменты; внутриутробные инфекции; дисметаболические нарушения у будущей матери (например, некомпенсированный сахарный диабет или гипертиреоз).
Морфологическим субстратом заболевания является ангиоматоз — формирование и рост множественных сосудистых опухолей (ангиом), располагающихся на коже лица и в церебральных оболочках. Как правило, ангиоматоз оболочек затрагивает их конвекситальную часть, более часто наблюдается в затылочной и теменных зонах. Обычно ангиоматоз лица и ангиоматоз мозговых оболочек имеют гомолатеральное расположение, т. е. находятся на одной стороне. Однако нередко отмечается двусторонний характер поражения. В церебральных тканях, расположенных под ангиоматозно измененным участком оболочки развиваются дегенеративные процессы, происходит атрофия и избыточный рост глии, формируются кальцификаты.
Симптомы синдрома Стерджа-Вебера
Самым ярким признаком, характеризующим синдром Стерджа-Вебера, выступает ангиоматоз кожи лица. У всех пациентов сосудистое пятно является врожденным. Со временем оно может увеличиваться в размерах. Локализуется, как правило, в скуловой и подглазничной области. Бледнеет при надавливании. В начале имеет розовую окраску, затем приобретает ярко-красный или красно-вишневый оттенок. Внешний вид и распространенность ангиом различны, они могут представлять собой мелкие рассеянные очажки или сливаться в одно большое пятно, т. н. «пламенеющий невус». Ангиоматоз может охватывать полость носа, глотку, полость рта. В 70% случаев синдрома ангиоматоз является односторонним. В 40% изменения на лице сочетаются с ангиомами туловища и конечностей. Возможны и другие дерматологические симптомы: врожденные гемангиомы, локальные отеки мягких тканей, невусы, зоны гипо- и гиперпигментации. По некоторым данным в 5% случаев синдром Стерджа-Вебера протекает без характерного «пламенеющего невуса» на лице.
От 75% до 85% случаев энцефалотригеминального ангиоматоза протекают с судорожным синдромом, дебютирующим на первом году жизни. Характерны эпиприступы джексоновского типа, во время которых судороги охватывают конечности, контрлатеральные (противоположные) расположению ангиоматоза церебральных оболочек. Эпилепсия приводит к задержке психического развития, олигофрении, в отдельных случаях вплоть до идиотии. Может наблюдаться гидроцефалия, гемипарез и гемиатрофия контрлатеральных оболочечной ангиоме конечностей.
Со стороны органа зрения могут наблюдаться ангиомы сосудистой оболочки глаза, гетерохромия радужки, гемианопсия, колобомы. Примерно у трети больных диагностируется глаукома, которая вызывает помутнение роговицы, а в ряде случаев приводит к формированию гидрофтальма. В некоторых случаях синдром Стерджа-Вебера сочетается с дисплазией лицевого черепа, проявляющейся асимметрией лица; в других — с врожденным пороком сердца.
Патогномоничная триада проявлений синдрома («пламенеющий невус», нарушения зрения, неврологическая симптоматика) наблюдается лишь у пятой части больных. В остальных случаях сочетание симптомов значительно варьирует, в связи с чем на сегодняшний день выделено 10 клинических форм синдром Стерджа-Вебера. Нередки абортивные варианты синдрома, при которых клинические симптомы выражены лишь частично и в легкой степени.
Диагностика синдрома Стерджа-Вебера
Диагностировать синдром Стерджа-Вебера возможно по характерному сочетанию симптомов: наличию кожного лицевого ангиоматоза, эпиприступов и других неврологических проявлений, а также офтальмологической патологии (в первую очередь, глаукомы). Диагностический поиск проводится коллегиально неврологом, эпилептологом, офтальмологом и дерматологом.
При проведении рентгенографии черепа обнаруживаются зоны обызвествления коры, имеющие вид двойных контуров, как бы обводящих извилины в области церебрального поражения. КТ головного мозга визуализирует еще более обширные зоны кальцификации, чем показывает рентгенография. МРТ головного мозга выявляет участки дегенерации и атрофии церебрального вещества, истончения коры; позволяет исключить другие заболевания (внутримозговую опухоль, абсцесс головного мозга, церебральную кисту).
Электроэнцефалография дает возможность определить характер биоэлектрической активности мозга и диагностировать эпи-активность. Офтальмологическое обследование состоит из проверки остроты зрения, периметрии, измерения внутриглазного давления, офтальмоскопии и гониоскопии (при сохранности прозрачности роговицы), ультразвуковой биометрии глаза, АВ-сканирования.
Лечение и прогноз синдрома Стерджа-Вебера
В настоящее время синдром Стерджа-Вебера не имеет эффективного лечения. Терапия направлена на купирование основных проявлений. Проводится антиконвульсантная терапия вальпроатами, карбамазепином, леветирацетамом, топираматом.
Эписиндром зачастую оказывается резистентным к проводимому противоэпилептическому лечению, что требует перехода с монотерапии на прием комбинации из двух препаратов. В качестве одного из способов лечения применяется рентген-облучение черепа над пораженной ангиоматозом областью. По показаниям нейрохирургами может быть рассмотрен вопрос о проведении оперативного лечения эпилепсии.
Лечение глаукомы состоит в инстилляции глазных капель, снижающих секрецию внутриглазной жидкости: бримонидина, тимолола, дорзоламида, бринзоламид и пр. Однако подобная консервативная терапия зачастую оказывается малоэффективной. В таких случаях офтальмохирургами проводится хирургическое лечение глаукомы: трабекулотомия или трабекулэктомия.
К сожалению, при выраженной клинике синдром Стерджа-Вебера имеет неблагоприятный прогноз. Некупируемый эпилептический синдром приводит к выраженной олигофрении. Возможна потеря зрения, интракраниальные сосудистые нарушения, влекущие за собой вероятность развития инсульта.
Источник
Впервые энцефалотригеминальный ангиоматоз («поцелуй ангела») был описан Штурге в семидесятых годах восемнадцатого века на примере шестилетнего ребенка, у которого наблюдалась ярко-красная капиллярная гемангиома на лице в районе иннервации третичного нерва. Локализовалась кожная аномалия с одной стороны, в области скуловой части, охватывала глазницу, лоб, в ее основе была сосудистая опухоль.
В 1922 году Вебер дополнил клиническую картину поражением мозговой оболочки кальцификатами со стороны разрастания пятна. В начале XX века Краббе включил в симптоматику поражение сетчатки глаза. Впоследствии заболевание получило название синдром Штурге-Вебера (Штурге (Стерджа) — Вебера – Краббе).
Причины возникновения патологии
Аномалия развивается в перинатальный период, у плода нарушается мезодерма (зародышевый листок), что приводит к различию однородных клеток в ткани. Заболевание относится к спорадической (нерегулярной) форме проявления, передается по доминирующей части одного и того же гена, без сцепления с полом. Рецессивное наследование встречается очень редко.
Синдром Стерджа-Вебера-Краббе формируется у плода под воздействием ряда факторов:
- Нарушения обмена веществ у женщины во время беременности (дисфункция щитовидной железы).
- Отравление химическими веществами в первом триместре.
- Побочные действия медикаментов.
- Употребление алкоголя, наркотиков, курение табака.
- Половые или внутриутробные инфекции в перинатальный период.
Заболевание относится к разряду редко встречаемых, опасность заключается в расположении ангиом в мозговой оболочке и глазном яблоке. Нарушение работы центральной нервной системы по вине синдрома приводит к инвалидности в детском возрасте.
Характерная симптоматика болезни
Патология относится к альтернирующей группе синдромов, распространяющихся на черепные, лицевые и нервы глазного яблока. Неврологическое расстройство приводит к частичной потере двигательной функции на противоположной поражению стороне, к развитию косоглазия, параличу мышц языка и лица. Основным показателем болезни является бордовое пятно с одной стороны лица (фото) или туловища, реже капиллярная гемангиома имеет двустороннюю локализацию.

По характеру проявления синдрома определяется три сочетания признаков:
- сосудистая ангиома внутричерепных оболочек;
- ангиоматоз лица с поражением сетчатки глаза;
- сочетание капиллярных опухолей (мозга, лица, глаза).
Каждая форма сопровождается соответствующими аномальными нарушениями.
Поражение лица
Проявление синдрома на лицевой части называют «пламенеющим невусом», присутствует при рождении или развивается позже. Ангиома имеет форму пятна с размытыми краями, видоизменяется с разрастанием капилляров. Новообразование ярко-красного или бордового цвета, охватывает половину лба, одну сторону носа, верхнюю скуловую часть, область глаза, заканчивается над верхней губой. Это классический симптом заболевания, «поцелуй ангела» может проявляться с двух сторон, охватывать волосяную часть головы, затылок и опускаться на туловище.
Очаги локализации сосудистого поражения бывают единичными, разбросанными или сливающимися в общую форму. При нажатии проблемный участок бледнеет, затем цвет восстанавливается. На протяжении жизни человека «пламенеющий невус» меняет не только форму, но и окраску. У новорожденного это пятно светло-розового цвета, по мере взросления темнеет, приобретая бордовый оттенок.
В большинстве случаев ангиома ровная, не выступающая над поверхностью кожи. В более сложной форме аномалия сопровождается пигментацией, родинками, ограниченными отеками, гемангиомой. Явно выраженные симптомы на лице диагностируются в 99% случаев.
Неврологические изменения
Ангиоматоз ткани головного мозга приводит к кальцификации капилляров пораженного участка, что, в свою очередь, провоцирует развитие таких патологий:
- внутричерепная атрофия и некрозы;
- увеличение глиальных клеток;
- гидроцефалия;
- деменции.
Расширение капилляров в мягких тканях является неотъемлемым спутником заболевания, ухудшают состояние человека и прогноз.
Признаки мозгового поражения начинают проявляться на первом году жизни ребенка. Болезнь характеризуется длительным клиническим течением, при котором признаки неврологического расстройства прогрессируют, вызывая нарушения двигательной функции, умственную отсталость.
Разрастание сосудов создает давление на нейроны, формирует судорожный синдром. Отмечается закономерность: чем больше умственная отсталость, тем сильнее выражены эпилептические припадки. Мышечное сокращение активируется на противоположной по отношению к очагу стороне. Со временем зона разрастания капилляров увеличивается, приступы прогрессируют. Эти факторы сказываются на эмоциональном состоянии, вызывают психические отклонения в поведении. Синдром Штурге-Вебера сопровождается такими симптомами:
- когнитивные расстройства;
- ухудшение памяти;
- снижение способности к обучению;
- раздражительность;
- агрессия;
- злопамятность, мстительность.
У взрослых каждый эпилептический приступ влечет снижение интеллекта. Внутричерепное давление становится причиной постоянных головных болей. Формируются парезы, параличи, слабость мышц, потеря чувствительности на противоположной от мозгового поражения стороне.
Глазные признаки
Офтальмологические изменения, связанные с заболеванием, характеризуются аномальным изменением сосудистого тракта. Ангиома локализуется в сосочко-макулярной части. Новообразование светло-серого цвета в виде круга (фото), кальцифицируясь, создает давление и благоприятную среду для развития глаукомы.

Патология нарушает ток жидкости внутри глаза, формируется гидрофтальм. Синдром Стюрж-Вебера в офтальмологии проявляется следующими проблемами:
- помутнение роговицы;
- увеличение глазного яблока;
- снижение зрения (возможна полная слепота);
- сужение границ зрительного захвата;
- атрофия сетчатки.
Глаукома может проявиться сразу после рождения или развиться позже.
Необходимая диагностика
Определение синдрома осуществляется по трем признакам: наличие капиллярной гемангиомы на лице, неврологические отклонения, офтальмологические аномалии. Диагностика проводится лабораторным исследованием ликвора и применением инструментальных методик, в числе которых:
- Компьютерная томография коры головного мозга.
- Рентгенография черепной коробки для выявления зон дефицита кальция.
- ПЭТ (позитронная эмиссионная томография).
- Электроэнцефалография, определяющая скорость биоэлектрических импульсов.
- Магнитно-резонансная томография, чтобы дифференцировать кистозные образования, опухоль, абсцесс. Позволяет проанализировать степень атрофии.
- ОФЭКТ (однофотонная эмиссионная компьютерная томография).

Офтальмологическая диагностика проводится путем:
- измерения внутриглазного давления;
- определения качества зрения;
- офтальмоскопии;
- ультразвуковой биометрии;
- гониоскопии;
- периметрии;
- АВ-сканирования.
Учитывается прозрачность или мутность роговицы.
Рекомендации по лечению
Для синдрома Штурге-Вебера нет специального лечения, терапия носит симптоматичный характер. В случае изолированного пламенеющего невуса на лице или теле, когда не затронута центральная нервная система и зрительная функция, особого лечения не требуется. Рекомендации по устранению дефекта носят косметический характер. Эффективен татуаж бежевой краской, при этом «поцелуй ангела» не будет выделяться на коже.
В случае серьезного поражения коры головного мозга, сетчатки глаза с капиллярным разрастанием показано хирургическое вмешательство. Проводится трабекулотомия, коррекция патологии при помощи лазера.
Медикаментозные препараты назначаются для купирования симптомов, улучшения качества жизни пациента. Применяются такие препараты:
- Средства против эпилепсии и противоконвульсивные – «Карбамазепин», «Седуксен», «Кеппра», Вальпроевая кислота, «Финлепсин», «Топирамат». «Депакин».
- Медикаменты для нормализации секреции глазной жидкости – «Дорзоламид», «Бримонидин», «Бринзоламид», «Альфаган», «Тимолол», «Азопт».
- Таблетки для предотвращения отека головного мозга и диуретики – «Маннитол», «Фуросемид».
При серьезных нарушениях центральной нервной системы, которые повлекли за собой паралич и задержку психического развития, больной нуждается в специальном уходе.
Возможные осложнения и прогноз
Последствия болезни зависят от степени и очага поражения. В случае формирования местной капиллярной гемангиомы на лице, не осложненной энцефалотригеминальным ангиоматозом и развитием глаукомы, если пятно остается неизменным с момента рождения, прогноз благоприятный. Кроме косметического дискомфорта, проблем человеку не доставляет.
При выраженной прогрессирующей клинике системного поражения мозговой оболочки, глаз и внутренних органов последствия синдрома могут быть серьезными:
- Частые эпилептические припадки без адекватного лечения приводят к развитию олигофрении, риску инсульта.
- Возможны кровотечения.
- Тяжелые расстройства неврологического характера (снижение интеллекта).
- Выраженная деформация лицевых мышц.
- Слабость мускулатуры конечностей.
- Снижение четкости зрения или его потеря.
- Нарушение внутричерепного кровообращения.
Летальный исход может наступить в случае отека мозга при эпилептическом статусе (состояние, характеризующееся непрерывными судорожными припадками).
Великие люди, столкнувшиеся с болезнью
Местное проявление синдрома Штурге-Вебера не является приговором. Кожная аномалия, не затрагивающая жизненно важных функций организма, не отражается на интеллектуальных способностях, выборе профессии, карьере. Одним из великих людей, отмеченных «поцелуем ангела», является Михаил Горбачев – российский политический деятель, вошедший в историю страны как последний секретарь ЦК КПСС, реформатор, запустивший процесс перестройки. У него врожденная ангиома располагалась на передней части черепа, была своего рода «визитной карточкой».
Загрузка…
Источник
Боброва Н.Ф., Трофимова Н.Б.
Синдром Стердж-Вебера-Краббе (энцефалоокулофасциальный гемангиоматоз, энцефалотригеминальный ангиоматоз) – врожденное, спорадически возникающее заболевание, характеризующееся ангиоматозом сосудов мозговых оболочек, капилляров лица и глаз. Заболевание редкое – 1 случай на 100 000 населения. Синдром Стердж-Вебера-Краббе относится к группе наследственно-дегенеративных заболеваний – факоматозам, или нейрокожным синдромам [1, 3, 4].
Наиболее характерный внешний признак данного системного заболевания – обширное багровое пятно на лице – пламенный невус, который располагается в зоне иннервации I и II ветвей тройничного нерва. Сосудистый невус наиболее часто – в 70% случаев – бывает односторонним, значительно реже – до 30% – двусторонним. В 40% случаев описаны ангиоматозные пятна на туловище и конечностях и в 5% описанного синдрома невус может отсутствовать. Описаны и другие проявления поражения кожных покровов: гемангиомы, врожденные или появляющиеся в первые месяцы жизни ребенка, гипертрофии и отек мягких тканей и слизистых оболочек носа, губ, десен, глотки, пятна «кофейного» цвета и участки гипопигментации на коже туловища и конечностей [1, 5, 6, 7, 10]. В основе болезни лежит наследственно обусловленная эктомезодермальная дисплазия. В этиологии синдрома в последнее время все большее значение придается наследственности [6, 10].
Врожденная глаукома является серьезным осложнением синдрома и встречается, по данным различных авторов [7, 5, 11] у 1/3 больных. Чаще развитие глаукомы описано на стороне ангиоматозного поражения век [4, 7]. Причины развития глаукомы при синдроме Стердж-Вебера-Краббе по данным различных авторов разнообразны: аномальное формирование угла передней камеры глаза; блокада угла ангиоматозными разрастаниями; повышение давления в эписклеральных сосудах, обусловленное наличием артериовенозных шунтов в эписклере и др. [7-9, 11].
Учитывая редкость синдрома, описание особенностей клиники глаукомы в детском возрасте при синдроме Стердж-Вебера-Краббе, ее лечение и результаты являются чрезвычайно актуальными.
Цель
Проанализировать клинику и результаты лечения врожденной глаукомы у детей с синдромом Стердж-Вебера-Краббе.
Материал и методы
Под наблюдением в отделе офтальмопатологии детского возраста ГУ «Института глазных болезней и тканевой терапии им. В.П. Филатова НАМН Украины» находились 13 детей с синдромом Стердж-Вебера-Краббе. Комплексное офтальмологическое обследование включало биомикроскопию, офтальмоскопию, тонометрию, тонографию, дистанционную УЗ-биометрию, УЗ-сканирование переднего и заднего отделов глаза, гониоскопию. Детям до 1 года обследование проводилось в условиях общей анестезии.
Оперативное лечение врожденной глаукомы было проведено на 7 глазах по разработанному оригинальному способу – козырьковой вискосинусотрабекулотомии [3], который заключался в первоначальном введении вискоэластика в переднюю камеру через дополнтельный парацентез с последующим введением его в конце операции под поверхностный склеральный лоскут после его шовной фиксации, а также между склерой и тенноновой капсулой в зоне вмешательства.
Результаты и обсуждение
По гендерному признаку различий нами не установлено (7 девочек и 6 мальчиков), хотя по данным литературы синдром описан чаще у лиц мужского пола [7, 9]. Возраст детей варьировал от 2 месяцев до 17 лет, семеро из них были дети раннего возраста – от 2 до 10 месяцев. Чаще – в 8 случаях – пламенный невус был расположен на одной половине лица, однако не так уж и редко в наших наблюдениях – у 5 детей – захватывал обе половины лица (рис. 1, 2). Во всех случаях гемангиома кожи лица распространялась на область век на стороне поражения. У одного ребенка дополнительно имелось гемангиоматозное поражение кожи обоих рук, а у второго сосудистые изменения были выявлены в стенке гортани на стороне поражения.
При поступлении в стационар основными жалобами родителей детей младшего возраста (2-10 месяцев) был выраженный отек роговицы. При обследовании выявлено увеличение ее диагонального размера до 14 мм по сравнению с размером роговицы парных здоровых глаз, который не превышал 11,5 мм. Имели место светобоязнь, слезотечение, беспокойное поведение ребенка – характерные для врожденного буфтальма развитой стадии. У детей старшего возраста роговичный синдром отсутствовал и причиной обращения было снижение зрения, частые боли в области виска, надбровья и головы.
В результате обследования у 11 из 13 обратившихся детей была диагностирована глаукома, при этом у 8 детей (в основном старшего возраста) была диагностирована односторонняя глаукома; у 3 детей (2, 6 месяцев и 7 лет) – бинокулярная при двухстороннем пламенном невусе лица. В одном случае с двухсторонней локализацией пламенного невуса глаукома была выявлена на одном глазу, где явления невуса были более выражены. У двоих детей (1 – с односторонней и 1 – с двусторонней локализацией сосудистого невуса) глаукома не подтвердилась.
При односторонней локализации пламенного невуса (табл. 1) у 7 детей (7 глаз) монокулярная глаукома диагностирована на стороне поражения, парные глаза – здоровы. Внутриглазное давление (ВГД) на глазах с глаукомой колебалось от 24 до 35 мм рт.ст. (в среднем 29,3±2,4 мм рт.ст.) в сравнении с 19,4±1,1 мм рт.ст. здоровых глаз. По данным УЗ-биометрии переднезадний размер глаза (ПЗО) превышал размер здоровых парных глаз и варьировал от 19,7 до 24,14 мм (в среднем 22,4±1,04 мм), при том что ПЗО здоровых глаз в среднем составил 21,4±1,6 мм. Гониоскопию удалось провести на 5 глазах, где роговица сохраняла прозрачность. Выявлялся гониодисгенез II-III степени с остатками мезодермальной ткани, на всех глазах в УПК выявлялось скопление сосудов, которые значительно прикрывали все зоны УПК, на 2 глазах визуализировались гониосинехии. Во всех случаях выявлялась патологическая экскавация зрительного нерва, отмечались извитые крупные сосуды эписклеры. На 2 глазах при проведении сканирования заднего отдела обнаружено локальное утолщение сосудистой оболочки, что свидетельствовало о возможных ангиоматозных ее изменениях, описанных в литературе [5, 7, 11].
При двусторонней локализации пламенного невуса (табл. 2) у 3 из 4 детей (6 глаз) диагностирована бинокулярная глаукома, у одного ребенка 6,5 лет глаукома была монокулярной (на стороне большей выраженности пламенного невуса), а на парном глазу имела место грубая врожденная патология – фиброз стекловидного тела, дегенерация сетчатки, гетерохромия радужки с резким снижением зрения до 0,03. Отек роговицы отмечен на 4 глазах у детей раннего возраста, у одного из них с двусторонним интенсивным центральным помутнением роговиц (рис. 1). ВГД повышено от 24 до 45 мм рт.ст. (в среднем 30,9±5,8 мм рт.ст.). Переднезадний размер (ПЗО) превышал возрастную норму и варьировал от 21,0 до 25,8 мм в среднем был равен 22,8 ±1,76 мм. Гониоскопию удалось провести на 3 глазах.Выявлялся гониодисгенез II-III степени и скопление сосудов, которые значительно прикрывали все зоны УПК, на 2 глазах корень радужки был утолщен и пронизан сосудами. Отмечалась патологическая экскавация зрительного нерва и извитые крупные сосуды эписклеры, на 2 глазах – локальное утолщение сосудистой оболочки.
Всем детям с глаукомой назначалось консервативное лечение в виде инстилляций капель стимулирующих увеосклеральный отток и снижающих продукцию внутриглазной жидкости – тимолол, бетоптик, альфаган, азопт и их сочетания. В результате консервативного лечения удалось получить компенсацию ВГД на 5 глазах (на 3-х с монокулярной глаукомой и 2-х с бинокулярной). Хотя по данным Кашинцевой Л.Т. и Кушнир В.Л. [5] медикаментозное лечение глаукомы у пациентов старшего возраста с синдромом Стердж-Вебера-Краббе не было удовлетворительным.
Оперативное вмешательство – козырьковая вискосинусотрабекулотомия – произведена на 7 глазах. При этом на 3 глазах в ходе оперативного вмешательства наблюдалось умеренное кровотечение из сосудов конъюнктивы и эписклеры, которое устранялось путем дополнительной коагуляции кровоточащих сосудов. На 2-х глазах при проведении базальной иридэктомии возникло кровотечение из сосудов корня радужки с затеканием небольших порций крови в переднюю камеру, которое было купировано введением дополнительной порции вискоэластика с вытеснением излившейся крови из передней камеры по сформированному фильтрационному каналу.
Наиболее сложное течение операции отмечалось у ребенка 17 лет, родители которого воздерживались от антиглаукоматозной операции в раннем возрасте. Зрение на этом глазу достаточно долго держалось высоким и оперативное вмешательство произведено, когда зрение снизилось до 0,1. Из-за крупного радиарного сосуда радужки, шедшего от корня на 12 часах к зрачковому краю и обильного скопления сосудов эписклеры в виде клубков, продолжающихся из зоны прикрепления верхней прямой мышцы, место оперативного вмешательства пришлось переместить кнаружи. Для снижения риска интраоперационных осложнений предварительно была выполнена задняя склерэктомия. Интенсивная поэтапная коагуляция склеры и обильное использование вискоэластика позволили устранить геморрагические осложнения, и в целом операция прошла гладко, как и послеоперационный период.
Только у одного ребенка после операции наблюдалось измельчение передней камеры, которая восстановилась после массажа зрачка, в остальных случаях послеоперационный период протекал гладко. В результате оперативного вмешательства ВГД было снижено путем формирования дополнительных путей оттока внутриглазной жидкости c образованием в послеоперационном периоде на всех глазах разлитой фильтрационной подушечки. Роговица просветлела с купированием ее отека.
У ребенка с тяжелой врожденной патологией парного глаза после оперативного лечения врожденной глаукомы при синдроме Стердж-Вебера-Краббе ВГД нормализовалось, острота зрения повысилась до 1,0. Наблюдение за этим больным на протяжении 9 лет показало, что ВГД оставалось компенсированным и глаз стал ведущим по зрению.
В отдаленные сроки наблюдения (от 3 месяцев до 9 лет) отмечалась компенсация ВГД у всех прооперированных детей. Через 5 лет после оперативного лечения у одного ребенка с односторонней локализацией невуса ВГД повысилось до 28 мм рт.ст. и было компенсировано дополнительным назначением гипотензивных капель.
Заключение
Двусторонняя локализация пламенного невуса при синдроме Стердж-Вебера-Краббе по нашим наблюдениям в детском возрасте с развитием двусторонней глаукомы не является редким явлением.
При сравнительном анализе монокулярной и бинокулярной глаукомы у детей с синдромом Стердж-Вебера-Краббе можно отметить, что бинокулярная форма врожденной глаукомы отличается более агрессивным течением и чаще наблюдается у детей грудного возраста.
Консервативное лечение, включающее препараты, стимулирующие увеосклеральный отток, оказалось эффективным в основном у детей более старшего возраста с синдромом Стердж-Вебера-Краббе при слабой выраженности глаукомного процесса.
Козырьковая вискосинусотрабекулотомия, разработанная для лечения врожденного гидрофтальма, оказалась востребованной и высокоэффективной и при глаукоме у детей с синдромом Стердж-Вебера-Краббе. Наряду с описанными преимуществами (поддержка объема сформированного пространства и снижение интенсивности воспалительного ответа травмированных тканей за счет высокого содержания гиалуроновой кислоты в использованном вискоэластике), разработанный метод позволяет эффективно устранять геморрагические осложнения, неизбежные при проникающей хирургии глаукомы у пациентов с синдромом Стердж-Вебера-Краббе.
Источник
