Синдром слабости синусового узла мерцательная аритмия

. |
| ||||||||||||
Источник
Слаженная работа сердца – признак здоровья. Этот орган в течение жизни испытывает неимоверные нагрузки, и, не смотря на это, работает без остановок. Вследствие физиологических особенностей, изменений гормонального фона организма, различных заболеваний работа сердце становиться не слаженной, аритмичной и неэффективной. Появление синдрома слабости синусового узла становиться серьезной проблемой для человека. Этот недуг сопровождается болями за грудиной, аритмией, а в тяжелых случаях и частыми эпизодами обмороков. Тактика лечения зависит от формы заболевания, сопутствующих патологий и выраженности симптомов.
Физиология сердца
Сокращения миокарда возникают после генерации импульса в синусовом узле (фото: www.verywell.com)
Синдром слабости синусового узла (СССУ) характеризуется редким пульсом, вследствие нарушений в работе синусно-предсердного узла сердца.
Проводниковая система сердца состоит из автономных нервных волокон и отвечает за образование импульсов, последние «заводят» и заставляют сокращаться миокард в определенном ритме. Существуют следующие отделы проводящей системы:
- Синусно-предсердный узел (центр автоматизма 1-го порядка). Размещен между устьем нижней полой вены и ушком правого предсердия. Синусный узел генерирует частоту сердечных сокращений в диапазоне 60-80 ударов/мин.
- Предсердно-желудочковый узел (центр автоматизма 2-го порядка). Расположен в нижней части межпредсердной перегородки. Может генерировать частоту сердечных сокращений, равную 40-60 в минуту.
- Пучок Гисса и волокна Пуркинье (Центр автоматизма 3-го порядка). Эти волокна проходят в толще миокарда, разделяясь на правую и левую ветви. Они обеспечивают ЧСС в пределах 20-30 ударов в минуту.
Проводящая система сердца полностью автономна. Однако на нее может влиять ряд факторов. Например, Активация блуждающего нерва во сне резко понижает ЧСС до уровня 55-60 ударов/минуту. Влияние гормонов щитовидной железы, надпочечников также может вызывать скачки пульса.
При синдроме слабости синусного узла пульс может быть настолько слабым, и редким, что человек может потерять сознание средь полного здоровья. В этом случае генерация импульсов центром автоматизма 1-го порядка утрачивается, его роль на себя берет предсердно-желудочковый узел. Такие изменения характерны для людей пожилого возраста, однако, синдром слабости синусового узла у детей также не редкое явление.
Классификация СССУ
При латентном течении СССУ у пациента может быть нормальная ЭКГ (фото: www.medexpert-vl.ru)
Кардиологи классифицируют синдром слабости синусового узла следующим образом:
- Латентное течение. В этом случае отсутствуют клинические и ЭКГ-проявления. Заболевание можно выявить лишь при электрофизиологических исследованиях. Ограничений в физических нагрузках нет.
- Стадия компенсации. Разделяют два варианта. Первый – брадисистолический, при котором пациенты жалуются на короткие периодические головокружения, общую слабость, головные боли. Второй вариант – брадитахисистолический, когда к признакам брадисистолии присоединяются приступы пароксизмальной тахаритмии.
- Стадия декомпенсации. В случае брадиситолического варианта больных беспокоит резко выраженная синусовая брадикардия (ЧСС меньше 60 ударов в минуту), присоединяется постоянное головокружение при физической нагрузке или в покое, редкие эпизоды обмороков, судороги, одышка. Брадитахисистолический вариант, помимо признаков брадикардии, характеризуется присоединением мерцательной аритмии, трепетания предсердий, тахикардией. В таком случае трудоспособность пациента полностью утрачена.
- Постоянная мерцательная аритмия с брадисистолическим вариантом течения.
Важно! Во время брадиситолического варианта СССУ сердце может остановиться на 3-4 секунды. Именно это – причина обморока
В зависимости от течения заболевания выделяют такие формы:
- хроническая;
- острая;
- рецидивирующая.
Во время суточной регистрации электрических импульсов сердца можно определить следующие варианты течения заболевания:
- латентный (ЭКГ-признаки отсутствуют);
- интермиттирующий (ЭКГ-признаки выявляются ночью, после нагрузки, стресса);
- манифестирующий (ЭКГ-признаки присутствуют регулярно, в разное время суток).
Синдром слабости синусного узла может сильно повлиять на трудоспособность человека, поэтому заболевание нужно диагностировать как можно раньше и начать лечение у опытного кардиолога.
Внутренние причины слабости синусового узла
Хроническая ишемия миокарда повреждает проводящую систему сердца (фото: www.sosudiveny.ru)
На работу сердца могут воздействовать как внешние, так и внутренние факторы. Причинами первичной слабости синусового узла служат:
- Ишемическая болезнь сердца. Закупорка коронарных сосудов приводит к ишемии участков проводящей системы. Если в этой зоне оказывается синусный узел, то он полностью или частично теряет способность к генерации нервных импульсов, а эту функцию на себя забирает предсердно-желудочковый узел.
- Воспалительные заболевания миокарда, кардиомиопатии, врожденные и приобретенные пороки сердца также оказывают высокую нагрузку на проводящую систему.
- Трансплантация сердца, оперативные вмешательства на миокарде, клапанах.
- Системные заболевания соединительной ткани (ревматизм, склеродермия, красная волчанка) способствуют образованию плотных разрастаний на митральном, аортальном, трикуспидальном клапанах. В этом случае появляется дисфункция в работе миокарда, а затем и возникают проблемы с приводящей системой.
- Гипотиреоз появляется при недостаточности щитовидной железы, когда нехватка гормонов способствует ухудшению питания миокарда, уменьшению ЧСС, откладыванию жиров в тканях сердца, изменению тонуса сосудов.
- Сахарный диабет, особенно инсулинозависимый сопряжен с рядом серьезных осложнений. При высоких уровнях глюкозы крови, происходит отек сосудистой стенки, нарушается миелинизация нервных волокон. Вследствие этого постепенно нарушается проводимость импульсов, синусовый узел теряет возможность к автоматизму, возникают периодические скачки ЧСС (пароксизмальная тахиаритмия), мерцательная аритмия.
- Онкопатология всегда приводит к снижению массы тела, обезвоживанию. Утрата жиров, микроэлементов сказывается на работе проводящей системы сердца.
Совет врача. Если человек начинает ощущать боли и перебои в работе сердца, головокружения, частые обмороки после нагрузок – немедленно нужно обратиться к хорошему кардиологу
Внутренние факторы влияют на миокард очень сильно, вызывая структурные изменения клеток проводящей системы.
Внешние причины слабости в синусовом узле

В ночное время активируется парасимпатическая нервная система (фото: www.narodnymi.com)
Врачи выделяют несколько внешних причин развития слабости синусового узла:
- Влияние парасимпатической нервной системы (отвечает за автономную работу внутренних органов). Активация блуждающего нерва тормозит генерацию и проведение импульсов в сердце, уменьшает ЧСС, минутный объем крови. Такое состояние может возникнуть вследствие нервных переживаний, новообразований головного мозга, травмы головы с кровоизлияниями под мозговую оболочку.
- Нарушение баланса электролитов крови. Например, переизбыток калия вызывает глубокую ишемию миокарда, структур проводящей системы, способствует снижению частоты сокращений сердца вплоть до остановки (асистолии). Такое состояние может появиться после переливания не одногрупной крови, почечной недостаточности, излишнего введения килевых смесей.
Не стоит забывать о влиянии лекарственных препаратов. Каждый из них может вызвать дисфункцию сердца, появление неприятных симптомов и побочных эффектов:
Препарат | Действие |
b-адреноблокаторы | Применяются при гипертонической болезни. Понижают давление, ЧСС, тормозят проведение и генерацию импульсов синусовым узлом |
Блокаторы кальциевых каналов | Осторожно используют при стенокардии. Препараты увеличивают время проведения импульсов по проводящей системе, расширяют сосуды, уменьшают сократительную способность миокарда |
Сердечные гликозиды | Препараты опасны из-за возможного накопительного эффекта. Повышают силу сокращений миокарда, замедляют проводимость через предсердно-желудочковый узел, урежают ЧСС |
Важно! Назначение любых препаратов для сердца требует тщательного подхода и консультации кардиолога
Устраняя причины появления слабости синусного узла, можно избежать появления сердечных проблем.
Симптомы слабости синусового узла

Обычно СССУ проявляется головокружениями и обмороками (фото: www.temuri.ru)
Проблемы с проводящей системой сердца могут проявляться по-разному. Если обобщить, то при СССУ страдает сердце и головной мозг, а затем другие второстепенные органы.
Врачи описывают следующие симптомы:
Церебральная симптоматика |
|
Кардиальная симптоматика |
|
Важно! Во время приступа слабости синусового узла может случиться асистолия, которая часто становиться причиной внезапной сердечной смерти
Знание симптомов заболевания помогает вовремя заподозрить и устранить состояния, которые угрожают жизни человека.
Диагностика
ЭКГ-мониторинг позволяет установить нарушения автоматизма сердца (фото: www.zabserdce.ru)
Диагностика синдрома слабости синусового узла заключается в назначении и оценке следующих исследований:
- Анализ крови на гормоны щитовидной железы, надпочечников.
- Холестерин крови и его фракции.
- Глюкоза, креатинин, мочевина крови.
- Электролиты крови – калий, кальций.
- ЭКГ показывает увеличенное расстояние между зубцами Р, ЧСС ниже 60 ударов в минуту.
- Суточное мониторирование ЭКГ по Холтеру. В этом случае запись ЭКГ выполняется в течение 1-3 суток. С помощью такого метода можно обнаружить любые изменения ритма в течение периода сна и бодрствования, сразу после приема гипотензивных препаратов. При СССУ четко видно уменьшение ЧСС, увеличение интервала РР до 2-3 секунд и более.
- ЭхоКГ (другими словами УЗИ сердца) позволяет оценить толщину миокарда, объем желудочков и предсердий, выявить зоны инфаркта.
- Тредмил тест (на беговой дорожке) и велоэргометрия (на велотренажере) являются нагрузочными исследованиями. Во время упражнений записывают ЭКГ пациента, добавляя или уменьшая нагрузку. При слабости синусного узла повышения ЧСС не наблюдается, даже при чрезмерной работе на тренажере.
- Электрофизиологическое исследование через пищевод проводится тонким зондом, который вводят через нос. Электрод в пищеводе останавливают на уровне сердца и подают легкие электрические импульсы. В это время наблюдают за реакцией синусового узла.
- Массаж каротидного синуса, который находится в месте раздвоения общей сонной артерии на внутреннюю и внешнюю ветви на шее. Тест проводится под контролем врача, выполняют легкий массаж кончиками двух пальцев указанной зоны в течение 5-10 секунд. Если за это время произошла асистолия в течение 3 секунд и более, или упало давление на 50 мм рт. ст., то у пациента нет признаков СССУ. Так проявляется синдром каротидного синуса.
Важно! В норме массирование каротидного синуса не может привести к асистолии, в этом случае можно лишь уменьшить ЧСС
Диагностическая программа должна включать все методы, потому что упущение одной из причин заболевания может направить на ложный путь в лечении недуга.
Лечение синдрома слабости синусового узла
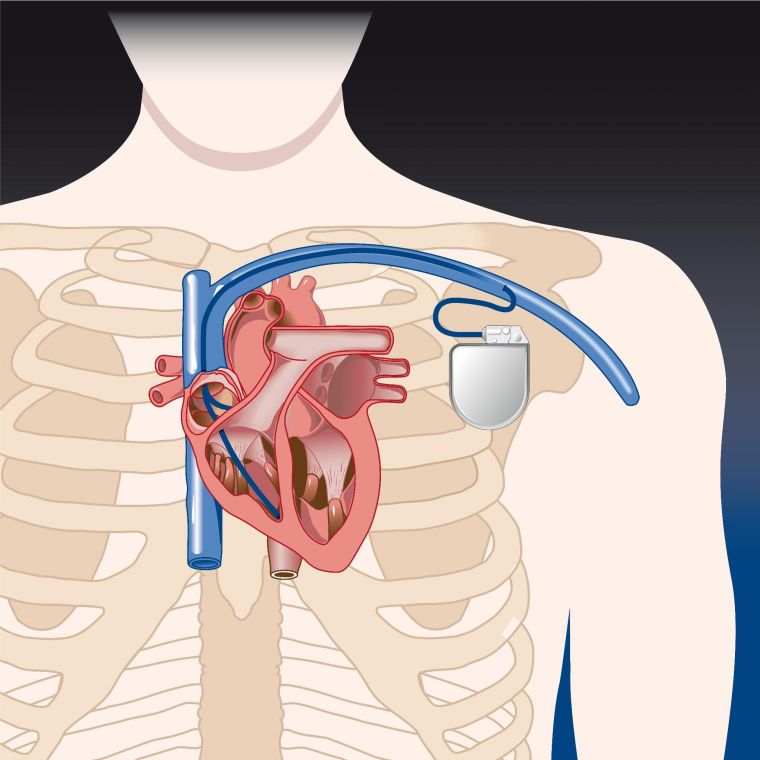
Кардиостимулятор устанавливают по строгим показаниям (фото: www.kardioinfo.ru)
Проблемы с сердцем резко усложняют жизнь человека, приводят к появлению неприятных симптомов: одышки, болей за грудиной, усталости, головокружений, проблем со сном. Для устранения таких проявлений необходимо четко знать причину их появления. При синдроме слабости синусового узла лечение заболевания заключается в следующем:
Метод лечения | Описание метода |
Отказ от некоторых препаратов | Прием некоторых из перечисленных препаратов нужно немедленно прекратить, чтобы избежать эпизодов асистолии и потери сознания:
|
Установка электрокардиостимулятора (ЭКС) | Метод считается жизненно важным для больных с декомпенсированным вариантом СССУ. Процедура инвазивная – тонкий электрод через кожу на грудной клетке вводят в правое предсердие. А непосредственно стимулятор размещают под кожей на уровне 2-3 ребра слева или справа. Показаниями к постановке ЭКС служат:
|
Важно! Синдром Морганьи-Адамса-Стокса характеризуется внезапной потерей сознания, редкой ЧСС, как следствие недостаточным кровообращением в миокарде и головном мозге
Консервативное лечение СССУ малоэффективно, а применяется только в начальных стадиях заболевания. Постановка электрокардиостимулятора считается единственным методом, способным уберечь больных от внезапной смерти. При этом аппарат генерирует нормальный ритм сердца, в зависимости от потребностей организма.
Источник
