Синдром сдавления верхней полой вены
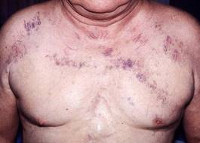
Синдром верхней полой вены – это симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм может включать проведение рентгенографии ОГК, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, медиастиноскопии, торакоскопии с биопсией. При синдроме может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения.
Общие сведения
Под синдромом верхней полой вены (СВПВ), или кава-синдромом, понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами — грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.

Синдром верхней полой вены
Причины СВПВ
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб. Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы СВПВ
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Осложнения
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов.
Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов:
- головной боли
- шума в голове
- сонливости
- судорог
- спутанности и потери сознания.
В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться:
- диплопия
- двусторонний экзофтальм
- слезотечение
- утомляемость глаз
- снижение остроты зрения
- тугоухость
- слуховые галлюцинации
- шум в ушах
Диагностика
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование — рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).

КТ органов грудной клетки. Резкое сужение просвета верхней полой вены за счет прорастания в нее опухоли средостения с выраженным затруднением оттока венозной крови от головы и верхних конечностей
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение СВПВ
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного. При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Источник
Содержание
- Синдром верхней полой вены
- Причины синдрома верхней полой вены
- Симптомы синдрома верхней полой вены
- Диагностика синдрома верхней полой вены
- Лечение синдрома верхней полой вены
- Прогноз синдрома верхней полой вены
Синдром верхней полой вены – симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм при синдроме верхней полой вены может включать проведение рентгенографии грудной клетки, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, бронхоскопии, медиастиноскопии, торакоскопии с биопсией. При синдроме верхней полой вены может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения и др.
Синдром верхней полой вены
Под синдромом верхней полой вены или кава-синдромом понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами — грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.
Причины синдрома верхней полой вены
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб.
Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы синдрома верхней полой вены
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов. Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов: головной боли, шума в голове, сонливости, судорог, спутанности и потери сознания. В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться диплопия, двусторонний экзофтальм, слезотечение, утомляемость глаз, снижение остроты зрения, тугоухость, слуховые галлюцинации, шум в ушах.
Диагностика синдрома верхней полой вены
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование — рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение синдрома верхней полой вены
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз синдрома верхней полой вены
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного.
При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Источник
[читать] (или скачать)
статью в формате PDF
… может привести к необратимым изменениям головного мозга.
Дефиниция. Синдром верхней полой вены (СВПВ) — неотложное состояние, которое связано с нарушением кровообращения в бассейне верхней полой вены и которое обусловлено наличием регионарной венозной гипертензии верхней половины туловища (через ВПВ [лат. — v. cava superior] собирается кровь от верхних конечностей, органов головы и шеи, верхней половины грудной клетки).
Анатомо-физиологические особенности ВПВ. ВПВ представляет собой сосуд с тонкими стенками, который расположен в среднем средостении и окруженный относительно плотными структурами, такими как грудная стенка, аорта, трахея и бронхи. На всем своем протяжении вена окружена цепочкой лимфатических узлов. Для ВПВ физиологическим является низкое венозное давление, что, в сочетании с вышеуказанными особенностями строения способствует легкой обструкции вены при поражении любых окружающих ее структур. Существуют несколько систем анастомозов, связывающих бассейны нижней и верхней полой вен и играющих компенсаторную роль при нарушении проходимости последней. Наиболее важным из них является непарная вена (v. azigos). Другие анастомозы представлены внутренними грудными, грудонадчревными, поверхностными венами грудной стенки, позвоночными венами и венозным сплетением пищевода (см. рис.). Однако, несмотря на обилие коллатералей, они не способны полностью заменить (функционально) ВПВ.
Этиология. В системе ВПВ развитие непроходимости венозного русла обычно связано с различными внесосудистыми факторами: на первое место следует ставить злокачественные опухоли средостения и рак легкого. Доброкачественные внутригрудные опухоли гораздо реже являются причиной непроходимости ВПВ. Кроме того, причиной синдрома верхней полой вены могут быть аневризмы аорты и артерий, медиастиниты различной этиологии. Тромбоз глубоких вен верхних конечностей и ВПВ можно разделить на первичный и вторичный. Первичный тромбоз случается спонтанно либо после внезапной нагрузки. Вторичный тромбоз включает остальные случаи, в основном относящиеся к установке катетеров в вену. Первичные тромбозы встречаются с частотой 2 случая на 100 000 пациентов. Однако в последние годы использование постоянного венозного доступа (катетеров) при химиотерапии или внутривенном питании увеличило количество тромбозов глубоких вен. В первом рандомизированном исследовании, включившем 145 онкологических пациентов, количество тромбозов, связанных с установкой катетера, составило 12% (Kuiper J.W. et al., 2003). Таким образом, причиной развития синдрома верхней полой вены являются три основных процесса: сдавление вены извне, прорастание вены злокачественной опухолью и тромбоз ВПВ. Все процессы окклюзии разделили ВПВ на следующие группы: компрессии, стриктуры, обтурации и смешанные.
Обратите внимание! Этиологические факторы, ведущие к развитию СВПВ: A. Опухолевые новообразования: [1] злокачественные: а) бронхогенный рак правого легкого, б) опухоли зобной железы, в) опухоли щитовидной железы, г) лимфомы, д) опухоли перикарда; [2] доброкачественные: а) тимомы, б) загрудинный зоб, в) кисты средостения и пр. Б. Опухолеподобные процессы: [1] аневризмы аорты, [2] поражение лимфатических узлов. B. Воспалительные заболевания: [1] первичные тромбозы ВПВ, [2] фиброзный медиастинит, [3] лимфадениты, [4] перикардиты.
Патофизиологические особенности СВПВ. Блокада венозного оттока от головы и верхней половины тела вызывает в организме следующие патофизиологические эффекты: [1] снижение венозного возврата к правому желудочку; [3] снижение сердечного выброса; [3] системную гипотензию; [4] повышение венозного давления в системе ВПВ, чреватое риском тромбоза мозговых сосудов. Результирующей последних двух эффектов является снижение артериально-венозного градиента давления в мозговых сосудах, что может привести к необратимым изменениям головного мозга. Однако, поскольку окклюзия ВПВ происходит постепенно, большинство пациентов в определенной степени компенсируют эти явления, развивая более или менее достаточный коллатеральный отток по следующим путям: [1] через систему непарной вены (при условии сохранения проходимости последней); [2] через систему внутренних грудных вен и их анастомозы с верхними и нижними надчревными венами в систему наружных подвздошных вен; [3] через позвоночные вены — в нижнюю полую вену. Вследствие эластичности ВПВ и низкого давления в ней, моменту ее инвазии обычно предшествует длительный период наружной компрессии, в течение которого успевает сформироваться коллатеральный венозный отток. Благодаря вышеописанным механизмам компенсации, больные с СВПВ умирают не столько от этого синдрома, сколько от других проявлений основного заболевания. Кроме того, при раке легкого проходимость ВПВ обычно сохраняется в течение длительного времени, несмотря на инвазию. Тем не менее, только 10 — 20% больных злокачественным СВПВ живут более 2 лет. Средняя продолжительность жизни больных злокачественными новообразованиями после наступления СВПВ не превышает 10 месяцев.
Клиника. Проявления СВПВ обусловлены венозной гипертензией в области, дренируемой ВПВ. Причем они находятся в прямой зависимости от степени локализации и быстроты обструкции, так же как и от степени развития коллатералей. Компонентами СВПВ, кроме повышения венозного давления, являются замедление скорости кровотока, развитие венозных коллатералей, симптомы, связанные с заболеванием, которое вызвало нарушения проходимости ВПВ.
Все клинические признаки СВПВ разделены А.Н. Бакулевым (1967) на две группы:
Симптомы, являющиеся результатом венозного застоя в поверхностных и глубоких венах лица и шеи (классическая триада СВПВ): [1] отечность лица, верхней половины туловища и верхних конечностей (отмечается наиболее часто, в тяжелых случаях отек может распространяться на голосовые связки и приводить к асфиксии); [2] цианоз, обусловленный расширением венозных и сужением артериальных капилляров; иногда на фоне цианоза слизистых отмечается землисто-бледная окраска кожи лица, вызванная сопутствующим лимфостазом; [3] расширение подкожных вен шеи, верхней половины туловища (степень этого расширения и его характер являются важным признаком в топической диагностике уровня окклюзии ВПВ и ее отношения к устью непарной вены).
Симптомы, обусловленные венозным застоем в головном мозге: [1] общемозговые симптомы: головная боль, одышка с приступами удушья центрального генеза, возникающая в результате повышения внутричерепного давления; длительные нарушения могут усугубляться отеком голосовых связок и гортани; [2] симптомы, связанные с нарушением корковой нейрорегуляции: сонливость, эмоциональная утомляемость, приступы головокружения с потерей сознания — являются признаками хронической гипоксии мозга, развивающейся в результате циркуляторных нарушений (одним из тяжелых проявлений расстройства корковой нейрорегуляции могут быть спутанность сознания и слуховые галлюцинации); [3] симптомы, связанные с нарушением функции черепно-мозговых нервов: шум в ушах, снижение слуха и диплопия — обусловлены расстройством слуховых и глазодвигательных не рвов; слезоточивость, снижение остроты зрения — повышением внутриглазного и внутричерепного давления.
Для более полной характеристики состояния больного, достоверности клинической картины следует выделять 3-ю группу симптомов, обусловленных основным заболеванием: похудание, кашель, кровохарканье и др.
Кроме того, одним из [!!!] ярких клинических симптомов при расстройстве венозного оттока являются носовые, пищеводные и трахеобронхиальные кровотечения, возникающие в результате разрыва истонченных стенок вен. Причем, в отличие от портальной гипертензии, при окклюзии ВПВ варикозные вены локализуются в проксимальных отделах пищевода. При физической нагрузке наступает быстрая утомляемость, особенно быстро устают руки, выполнение даже легкой физической работы становится невозможным из-за приливов крови к голове. Сердцебиение, боль в области сердца, чувство сдавления за грудиной обусловлены нарушением кровоснабжения миокарда и отеком клетчатки средостения.
Обратите внимание! Клиническое течение СВПВ может быть острым или медленно прогрессирующим. Жалобы больного крайне разнообразны: головная боль, тошнота, головокружение, изменение внешности, осиплость голоса, кашель, дисфагия, боли в грудной клетке, затрудненное дыхание, одышка, сонливость, обмороки, судороги. При физикальном обследовании выявляются наиболее характерные признаки СВПВ: расширение, набухание вен шеи, грудной стенки и верхних конечностей, отек лица, шеи или верхнего плечевого пояса, цианоз или полнокровие лица (плетора), тахипноэ. Следует, однако, иметь в виду, что у многих пациентов, развивших коллатеральный венозный отток, картина СВПВ может быть стертой; в ряде случаев больные даже не предъявляют ни одной характерной жалобы. В физикальной диагностике СВПВ в сомнительных случаях может помочь т.н. маневр Пембертона (пациента просят поднять вверх обе руки и пробыть в таком положении некоторое время: в случае окклюзии ВПВ при этом появляются характерные физикальные признаки: цианоз кожи лица и шеи, набухание шейных вен, инъекция сосудов конъюнктив и т.п.) или другие столь же простые тесты (появление признаков СВПВ можно увидеть, попросив больного сделать 15 — 20 быстрых наклонов туловища вперед).
Диагностика. Для диагностики СВПВ может быть достаточно данных клиники и физикального обследования. Рентгенография грудной клетки в прямой и боковых проекциях и томография показаны всем больным в случаях неотложных состояний или при подозрении на нарушение проходимости верхней полой вены. Рентгенологическое исследование позволяет выявить патологический процесс в средостении, степень его распространения и определить границы для последующей лучевой терапии. При СВПВ целесообразно проведение рентгеновской компьютерной томографии (КТ, в т.ч. мультиспиральной КТ) с контрастированием, которая позволяет уточнить контуры опухолевого процесса, степень поражения лимфатических узлов средостения и выявить наличие легочных эмболов. В некоторых клинических ситуациях полезно допплеровское ультразвуковое исследование сонных или надключичных вен с целью дифференциальной диагностики между тромбозом и обструкцией извне. Не рекомендуется введение радиоконтрастных или других веществ в вену пораженной конечности ввиду высокого риска экстравазации. Однако в редких случаях проводят флебографию для выявления локализации и степени нарушения проходимости верхней полой вены. Флебография оказывается полезной для дифференциальной диагностики сосудистого и внесосудистого характера поражения, решения вопроса об операбельности, определения протяженности пораженного сегмента. Магнитно-резонансная (МР) визуализация доказала свои возможности при диагностике аномалий сосудистой системы. МР-венография может быть выполнена и без введения контрастного вещества, например, методом time-of-flight (TOF) или с помощью фазоконтрастной последовательности. Еще одна МР-методика позволяет обнаруживать тромбы без введения контрастного вещества. Возможна прямая визуализация тромба, так как поток крови имеет высокую концентрацию метгемоглобина, который хорошо виден на Т1-взвешенных изображениях. Метод чувствителен к свежим тромбозам, которые можно отличить от застарелых. Существует два способа МР-венографии с контрастным усилением. Косвенный 3D-метод требует выполнения инъекции гадолиниевого контраста в вену, также используют метод субтракции — сначала получают изображение-маску, затем эта маска вычитается из последующей серии снимков.
Принципы терапии. Оптимальное лечение зависит от причин, вызвавших СВПВ, и скорости развития симптомов прогрессии. Почти в половине случаев СВПВ развивается до постановки диагноза. При этом необходимо подчеркнуть, что определение исходного процесса, вызвавшего данное состояние, является ключом к успешной терапии, и лишь в случае тяжелых нарушений и в жизне-угрожающем состоянии допустимо начало лечения без установления основного диагноза (необходимо помнить, что более 50 % случаев СВПВ вызвано потенциально излечимыми заболеваниями, такими как мелкоклеточный рак легкого, неходжкинские лимфомы и герминогенные опухоли).
Экстренные симптоматические мероприятия направлены на спасение жизни больного, они необходимы, чтобы обеспечивать поступление воздуха в легкие, ликвидировать непроходимость верхней полой вены и сдавление органов средостения. Кроме покоя, возвышенного положения, кислородотерапии, иногда могут потребоваться трахеостомия, интубация, введение противосудорожных средств. Показано применение диуретиков (фуросемид, маннитол) и кортикостероидов. Рекомендуется введение гидрокортизона от 100 до 500 мг внутривенно с последующим снижением дозы каждые 6 — 8 ч с учетом клинической картины или назначение преднизолона 60 — 90 мг внутривенно, затем по 40 — 60 мг в сутки перорально. Следует заметить, что эффективность использования глюкокортикоидов в данной ситуации не была доказана в клинических исследованияхи рекомендации по их назначению получены на основании опыта применения в клинической практике. При тромбозе ВПВ показано лечение антикоагулянтами или фибринолитическими препаратами. Но эти препараты не должны назначаться стандартно, за исключением тех случаев, когда на флебографии диагностируется тромбоз ВПВ или отсутствуют признаки улучшения при лечении другими методами.
В плане хирургической стратегии сформировалось несколько принципиальных подходов к решению задачи восстановления венозного оттока в системе ВПВ: [1] наружная декомпрессия; [2] обходное шунтирование: (a) внутреннее (интраторакальное), (б) наружное (экстраторакальное); [3] тромбэктомии; [4] пластические операции; [5] обширные резекции с последующей реконструкцией; [6] чрескожная эндоваскулярная ангиопластика и эндопротезирование.
Литература: 1. статья «Синдром верхней полой вены» С. А. Проценко, А.В. Новик, ГУН НИИ онкологии им. проф. Н.Н. Петрова Росздрава, Санкт-Петербург (Практическая онкология, Т. 7, № 2, 2006); 2. лекция «Синдром сдавления верхней полой вены — диагностика и лечебная тактика» В.В. Фастаковский, А.В. Важенин, А.А. Фокин, А.А. Лукин; Челябинский областной онкологический диспансер; Уральская государственная медицинская академия дополнительного образования; Проблемная научно-исследовательская лаборатория «Радиационная онкология и ангиология» ЮУНЦРАМ, г. Челябинск (Сибирский онкологический журнал, 2004, №4); 3. статья «Предоперационная оценка полых вен с помощью компьютерной томографии» М.А. Карасева; ФГБНУ «Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева», Москва, Российская Федерация (Креативная кардиология, № 2, 2015); 4. статья «Хирургическая коррекция синдрома верхней полой вены» В.В. Бойко, А.Г. Краснояружский, П.И. Корж; ГУ «Институт общей и неотложной хирургии АМН Украины», г. Харьков (Медицина неотложных состояний, №3 (34), 2011); 5. статья «Протезирование верхней полой вены при злокачественных опухолях груди: обзор литературы и опыт 33 операций» Victor A. TARASOV, Professor, Head of the Department of Thoracic Surgery, Medical Academy of Postgraduate Education, St.Petersburg, Russia; Evgeny S. POBEGALOV, Associate Professor, Department of Thoracic Surgery, Medical Academy of Postgraduate Education, St.Petersburg, Russia Vladimir; V. STAVROVIETSKIY, Chief of the Thoracic Surgery Unit, Municipal Hospital No. 26, St.Petersburg, Russia; Yuriy K. SHAROV, Associate Professor, Department of Thoracic Surgery, Medical Academy of Postgraduate Education, St.Petersburg, Russia; Maria V. VINOGRADOVA, Assistant Professor, Department of Thoracic Surgery, Medical Academy of Postgraduate Education, St.Petersburg, Russia.
Источник
