Синдром сброса при врожденных пороках сердца
 Рождение маленького человека – это чудо, бесценный подарок от природы, которая, к сожалению, иногда допускает досадные ошибки. Врожденный порок сердца сначала всегда вызывает панику у отца и матери, а следом появляются многочисленные вопросы о дальнейшей судьбе ребенка.
Рождение маленького человека – это чудо, бесценный подарок от природы, которая, к сожалению, иногда допускает досадные ошибки. Врожденный порок сердца сначала всегда вызывает панику у отца и матери, а следом появляются многочисленные вопросы о дальнейшей судьбе ребенка.
Что это за патология? Слово «врожденный» означает, что малыш родился с нарушением развития какого-то органа (в данном случае сердца), отклонение от нормы произошло в период со 2 по 8 неделю внутриутробного развития. Слово «порок» обычно употребляется как что-то неизбежное, фатальное, несовместимое с нормальным существованием. Однако к врожденным аномалиям развития сердца такая ситуация вряд ли относится, потому что сегодня многие из них поддаются исправлению, а пациенты после операции в большинстве случаев могут вести нормальную жизнь.
Причины
 По данным статистики в педиатрии частота появления на свет детей с ВПС составляет от 6 до 8 на каждую тысячу рожденных живыми. Это число значительно увеличится, если к нему прибавить врожденную патологию, которая не была обнаружена в младенчестве, а проявила себя спустя многие годы. Сюда можно причислить врожденные пороки сердца у взрослых – значительное провисание створок митрального клапана, нарушения в проводящей системе сердца и т. д.
По данным статистики в педиатрии частота появления на свет детей с ВПС составляет от 6 до 8 на каждую тысячу рожденных живыми. Это число значительно увеличится, если к нему прибавить врожденную патологию, которая не была обнаружена в младенчестве, а проявила себя спустя многие годы. Сюда можно причислить врожденные пороки сердца у взрослых – значительное провисание створок митрального клапана, нарушения в проводящей системе сердца и т. д.
В нашей стране каждый год рождается почти 25 тысяч малышей с разными сердечными аномалиями. Сегодня, с появлением новейших технологий и современного оборудования, стало возможным выявлять некоторые из них значительно раньше, чем это делалось 10-15 лет назад. В большинстве случаев не удается установить причину возникновения врожденных пороков сердца, однако увеличить риск нарушения нормальной внутриутробной закладки сердечной трубки могут следующие факторы:
- перенесенные вирусные инфекции (грипп, краснуха) в 1 триместре;
- наличие у матери ожирения, декомпенсированного сахарного диабета, фенилкетонурии;
- злоупотребление алкоголем, курение табака и употребление наркотиков во время беременности;
- прием некоторых медикаментов (противосудорожные средства, Изотретиноин, Ибупрофен);
- возраст родителей;
- системные болезни соединительной ткани (волчанка) у матери;
- контакт с органическими растворителями, действие ионизирующего излучения на ранних сроках беременности;
- хромосомные аномалии (синдром Дауна, Шерешевского-Тернера).
Для родителей всегда очень важно попытаться установить причину появления врожденного порока сердца у своего ребенка. Многие винят себя или своих родственников в возникшей ситуации. Конечно, наследственная предрасположенность имеет значение. Однако никто не может знать наверняка, за что отвечают их гены, где, когда и в каком поколении они могут проявить свои признаки. Вероятность рождения больного малыша значительно выше в браках между двоюродными, троюродными родственниками, а также при наличии ВПС у родного брата или сестры. В целом у врожденных пороков сердца этиология по-прежнему остается до конца неизученной.
Важно понимать, что родителям малыша с ВПС не стоит заниматься обвинением друг друга, гораздо важнее будет разобраться с последствиями и найти с помощью специалиста оптимальные пути исправления нелепой ошибки природы.
Виды пороков
 Все врожденные пороки сердца по классификации, построенной на патофизиологическом принципе, разделены на виды в зависимости от преобладающих гемодинамических нарушений в обоих кругах кровообращения. Всего описано более 140 вариантов ВПС, которые встречаются в популяции населения с разной частотой.
Все врожденные пороки сердца по классификации, построенной на патофизиологическом принципе, разделены на виды в зависимости от преобладающих гемодинамических нарушений в обоих кругах кровообращения. Всего описано более 140 вариантов ВПС, которые встречаются в популяции населения с разной частотой.
Так или иначе, классификация ВПС учитывает преобладающие клинические симптомы пороков, которые связаны с имеющимися анатомическими нарушениями. Имеют значение особенности сброса крови между правой и левой стороной сердца, а также в главные сосуды. Также важно наличие аномалий клапанного аппарата, аортального и легочного ствола. Нарушения процесса гемодинамики (кровоснабжения) может сопровождаться появлением цианоза (синеватой окраски отдельных участков кожи и слизистых оболочек) вследствие недостатка поступления в ткани кислорода.
Какие виды врожденных пороков сердца объединяет общепринятая среди врачей классификация:
| ТИП ГЕМОДИНАМИЧЕСКОГО НАРУШЕНИЕ | БЕЗ ПРИЗНАКОВ ЦИАНОЗА | С ОБЯЗАТЕЛЬНЫМ ЦИАНОЗОМ |
|---|---|---|
| Синдром переполнения малого круга кровообращения (сбрасывание крови с левых отделов в правые) | Открытый артериальный проток, дефекты перегородок между желудочками или предсердиями, предсердно-желудочковая коммуникация | Синдром Эйзенменгера (триада из дефекта межжелудочковой перегородки, правостороннего расположения аорты и гипертрофии миокарда правого желудочка), общий артериальный ствол, транспозиция основных сосудов |
| Синдром обеднения малого круга (сбрасывание крови с правых отделов в левую часть сердца) | Изолированный вариант стеноза части легочной артерии | Болезнь Фалло (тетрада признаков, в том числе, дефект между желудочковой перегородки, правостороннее расположение ствола аорты, заращение легочной артерии, гипертрофическое разрастание миокарда правого желудочка). Полное заращение створок трикуспидального клапана |
| Синдром обеднения большого круга кровообращения | Сужение просвета в отдельном сегменте аорты (коарктация) | |
| Без нарушений кровотока | Истинное или ложное смещение части сердца вправо (декстрокардия), аномалии расположения аортальной дуги и ее ветвей, незначительное отверстие в мышечной части межжелудочковой перегородки |
Клинические проявления
 Признаки врожденных пороков сердца в двух третях случаев незаметны сразу после рождения, лишь в одной трети состояние детей вскоре после появления на свет может быть очень тяжелым. Такие дети синюшны, у них одышка, они отказываются от еды и постоянно плачут. В большинстве случаев при врожденном пороке сердца история болезни начинается значительно позже периода новорожденности. Клиника ВПС отличается многогранностью и определяется структурными особенностями порока, степенью его компенсации организмом и возможными осложнениями. В течение ВПС выделяют 3 фазы или периода:
Признаки врожденных пороков сердца в двух третях случаев незаметны сразу после рождения, лишь в одной трети состояние детей вскоре после появления на свет может быть очень тяжелым. Такие дети синюшны, у них одышка, они отказываются от еды и постоянно плачут. В большинстве случаев при врожденном пороке сердца история болезни начинается значительно позже периода новорожденности. Клиника ВПС отличается многогранностью и определяется структурными особенностями порока, степенью его компенсации организмом и возможными осложнениями. В течение ВПС выделяют 3 фазы или периода:
- Адаптирование организма к имеющимся в нем нарушениям кровообращения. Компенсирование порока будет длиться в зависимости от тяжести этих нарушений. При незначительном врожденном пороке сердца симптомы обычно выражены слабо, при больших дефектах возникает аварийный вариант гипертрофического разрастания миокарда, легко переходящего потом в декомпенсацию.
- Фаза относительного благополучия – наступает примерно через 3 года. Этот период характеризуется уменьшением количества субъективных жалоб, улучшением общего состояния ребенка, физическая активность и уровень развития по возрасту при этом повышаются. Чем полнее дети компенсируют гемодинамические и газообменные нарушения, тем яснее выглядит улучшение.
- Декомпенсация – это заключительная стадия, характеризуется хронической сердечнососудистой недостаточностью, которая неизбежно наступает после истощения компенсаторных возможностей организма и сопровождается развитием дегенеративно-дистрофических процессов во внутренних органах. Скорому наступлению этой стадии способствуют различные инфекции, их осложнения, сопутствующие болезни.
В стадии декомпенсации дети жалуются на боли в области сердца, слабость и нехватку воздуха даже при минимальной физической нагрузке (ходьбе). В зависимости от вида порока может быть разная степень цианоза. Его появление обычно сопровождается признаками сгущения крови – в анализах крови будут признаки полицитемии (увеличение концентрации красных кровяных телец) и гипергемоглобинемия (завышенный показатель уровня гемоглобина). Признаками хронической недостаточности сердца у детей с ВПС являются отставание данных физического развития, постоянная слабость, бледность и синеватый оттенок кожи, отеки на ногах, изменение формы ногтевых пластинок по типу часовых стекол и фаланг по типу «барабанных палочек».
Как диагностировать
 Хотя врожденные и приобретенные пороки сердца отличаются по этиологии и времени возникновения первых симптомов, иногда возникает необходимость в их дифференцировании. Во втором случае на помощь обычно приходят данные анамнеза (например, перенесенная недавно ангина).
Хотя врожденные и приобретенные пороки сердца отличаются по этиологии и времени возникновения первых симптомов, иногда возникает необходимость в их дифференцировании. Во втором случае на помощь обычно приходят данные анамнеза (например, перенесенная недавно ангина).
Диагностика врожденных пороков сердца начинается еще в пренатальный период, в стандарты обследования будущих мам включено УЗИ сердца плода после 14 недели гестации. При подозрении на ВПС решается вопрос о дополнительных обследованиях. Роды проводят в медицинском учреждении с возможностью выполнения операции сразу или вскоре после рождения малыша.
Коррекция пороков сердца у плода является перспективным направлением фетальной (внутриутробной) хирургии, развитой в США и некоторых других странах с высокоразвитой медициной. В нашей стране некоторые крупные медицинские центры проводят подобные операции, но пока не в полном объеме.
К сожалению, не всегда можно обнаружить ВПС до рождения малыша, обследование детей раннего возраста включает в себя следующие мероприятия:
- Сбор анамнеза, внешний осмотр педиатра или детского кардиолога, аускультация (выслушивание сердечных тонов и шумов).
- ЭКГ (запись электрокардиограммы) – традиционный проверенный временем метод, показывает какие отделы сердца и насколько перегружены, определяет наличие нарушений сердечного ритма.
- Эхокардиография – ультразвуковое исследование структуры и функции сердца и сосудов является самым информативным методом, позволяет поставить точный диагноз в любом возрасте ребенка и до его рождения, определяет наличие структурных изменений, состояние кровотока в камерах сердца и многое другое.
- Рентгеновские методы – оценивается расположение и размеры сердца, а также состояние легочных сосудов, это дополнительный способ диагностики при подозрении на ВПС.
Необязательно использовать все эти методы для того, чтобы определить врожденный порок сердца. В некоторых сомнительных случаях для получения исчерпывающей информации могут быть назначены инвазивные вмешательства:
- Зондирование сердца – с помощью специального катетера проводится измерение давления в камерах, берутся пробы крови для определения насыщения кислородом, вводится контраст для выполнения снимков.
- Ангиокардиография – исследование с контрастом позволяет получить точную анатомическую картину не только полостей сердца, но и легочного кровообращения и магистральных сосудов. Используется для получения наиболее полных сведений перед операцией.
Как лечить
Проведенное обследование позволяет определиться с тактикой дальнейшего ведения больного, при этом может быть три варианта:
- cрочная операция;
- плановое хирургическое лечение;
- поддерживающая терапия без операции.
В настоящее время диагноз ВПС никак не влияет на продолжительность и качество жизни при условии своевременного оказания ребенку квалифицированной медицинской, в частности хирургической помощи.
Оперативное лечение врожденных пороков сердца проводится при невозможности проведения консервативных мероприятий для стабилизации состояния больного. В зависимости от вида аномалии и тяжести клинических проявлений операции бывают трех типов:
- экстренные – их делают немедленно после постановки диагноза, чаще всего при критическом состоянии новорожденных детей;
- неотложные вмешательства – ребенка готовят в течение нескольких дней;
- плановые операции – проводятся в удобное для пациента и врача время, обычно в возрасте от 3 до 12 лет.
В зависимости от подхода к хирургическому лечению операции делятся на 2 вида:
- Радикальные вмешательства – выполняется устранение порока в полном объеме, так можно сделать при хорошо сформированных отделах сердца и возможности разделения кругов кровообращения с сохранением нормальной анатомии.
- Паллиативные вмешательства – делаются при сложных пороках для облегчения состояния больного. Применяются самостоятельно или в качестве подготовки к последующему радикальному вмешательству.
По технике выполнения операции бывают:
- открытые – проводятся через разрез в грудной клетке на работающем или остановленном сердце с применением аппарата искусственного кровообращения;
- рентгенохирургические – под контролем рентгена вводятся катетеры с баллончиками для расширения суженных участков, создания заплат в перегородках сердца и т. д.
Со временем ребенок может быть оперированным повторно, если по мере роста организма случится разрушение искусственного клапана или протеза. В перспективе проблему могут решить материалы, выстланные изнутри собственными клетками ребенка. Отказы в операции получают только больные с тяжелой степенью недостаточности сердца (очень сложные дефекты развития, кардиомиопатия, распространенная опухоль).
Профилактика врожденных пороков сердца – это планирование беременности в наиболее подходящий период жизни женщины, генетическое обследование и консультирование пар, в которых уже есть больной ребенок, здоровый образ жизни, заблаговременная вакцинация от краснухи и гриппа, контроль сахара при диабете, прием витаминных комплексов по назначению врача.
Источник

Врожденные пороки сердца – группа заболеваний, объединенных наличием анатомических дефектов сердца, его клапанного аппарата или сосудов, возникших во внутриутробном периоде, приводящих к изменению внутрисердечной и системной гемодинамики. Проявления врожденного порока сердца зависят от его вида; к наиболее характерным симптомам относятся бледность или синюшность кожных покровов, шумы в сердце, отставание в физическом развитии, признаки дыхательной и сердечной недостаточности. При подозрении на врожденный порок сердца выполняется ЭКГ, ФКГ, рентгенография, ЭхоКГ, катетеризация сердца и аортография, кардиография, МРТ сердца и т. д. Чаще всего при врожденных пороках сердца прибегают к кардиохирургической операции – оперативной коррекции выявленной аномалии.
Общие сведения
Врожденные пороки сердца — весьма обширная и разнородная группа заболеваний сердца и крупных сосудов, сопровождающихся изменением кровотока, перегрузкой и недостаточностью сердца. Частота встречаемости врожденных пороков сердца высока и, по оценке различных авторов, колеблется от 0,8 до 1,2% среди всех новорожденных. Врожденные пороки сердца составляют 10-30% всех врожденных аномалий. В группу врожденных пороков сердца входят как относительно легкие нарушения развития сердца и сосудов, так и тяжелые формы патологии сердца, несовместимые с жизнью.
Многие виды врожденных пороков сердца встречаются не только изолированно, но и в различных сочетаниях друг с другом, что значительно утяжеляет структуру дефекта. Примерно в трети случаев аномалии сердца сочетаются с внесердечными врожденными пороками ЦНС, опорно-двигательного аппарата, ЖКТ, мочеполовой системы и пр.
К наиболее частым вариантам врожденных пороков сердца, встречающимся в кардиологии, относятся дефекты межжелудочковой перегородки (ДМЖП – 20%), дефекты межпредсердной перегородки (ДМПП), стеноз аорты, коарктация аорты, открытый артериальный проток (ОАП), транспозиция крупных магистральных сосудов (ТКС), стеноз легочной артерии (10-15% каждый).
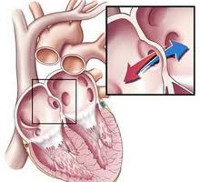
Врожденные пороки сердца
Причины врожденных пороков сердца
Этиология врожденных пороков сердца может быть обусловлена хромосомными нарушениями (5%), генной мутацией (2-3%), влиянием факторов среды (1-2%), полигенно-мультифакториальной предрасположенностью (90%).
Различного рода хромосомные аберрации приводят к количественным и структурным изменениям хромосом. При хромосомных перестройках отмечаются множественные полисистемные аномалии развития, включая врожденные пороки сердца. В случае трисомии аутосом наиболее частыми пороками сердца оказываются дефекты межпредсердной или межжелудочковой перегородок, а также их сочетание; при аномалиях половых хромосом врожденные пороки сердца встречаются реже и представлены, главным образом, коарктацией аорты или дефектом межжелудочковой перегородки.
Врожденные пороки сердца, обусловленные мутациями единичных генов, также в большинстве случаев сочетаются с аномалиями других внутренних органов. В этих случаях сердечные пороки являются частью аутосомно-доминантных (синдромы Марфана, Холта-Орама, Крузона, Нунана и др.), аутосомно-рецессивных синдромов (синдром Картагенера, Карпентера, Робертса, Гурлер и др.) или синдромов, сцепленных с Х-хромосомой (синдромы Гольтца, Аазе, Гунтера и др.).
Среди повреждающих факторов внешней среды к развитию врожденных пороков сердца приводят вирусные заболевания беременной, ионизирующая радиация, некоторые лекарственные препараты, пагубные привычки матери, производственные вредности. Критическим периодом неблагоприятного воздействия на плод являются первые 3 месяца беременности, когда происходит фетальный органогенез.
Внутриутробное поражение плода вирусом краснухи наиболее часто вызывает триаду аномалий – глаукому или катаракту, глухоту, врожденные пороки сердца (тетраду Фалло, транспозицию магистральных сосудов, открытый артериальный проток, общий артериальный ствол, клапанные пороки, стеноз легочной артерии, ДМЖП и др.). Также обычно имеют место микроцефалия, нарушение развития костей черепа и скелета, отставание в умственном и физическом развитии.
Кроме краснухи беременной, опасность для плода в плане развития врожденных пороков сердца представляют ветряная оспа, простой герпес, аденовирусные инфекции, сывороточный гепатит, цитомегалия, микоплазмоз, токсоплазмоз, листериоз, сифилис, туберкулез и др.
В структуру эмбриофетального алкогольного синдрома обычно входят дефекты межжелудочковой и межпредсердной перегородки, открытый артериальный проток. Доказано, что тератогенное действие на сердечно-сосудистую систему плода оказывает прием амфетаминов, приводящий к транспозиции магистральных сосудов и ДМЖП; противосудорожных средств, обусловливающих развитие стеноза аорты и легочной артерии, коарктации аорты, открытого артериального протока, тетрады Фалло, гипоплазии левых отделов сердца; препаратов лития, приводящих к атрезии трехстворчатого клапана, аномалии Эбштейна, ДМПП; прогестагенов, вызывающих тетраду Фалло, другие сложные врожденные пороки сердца.
У женщин, страдающих преддиабетом или диабетом, дети с врожденными пороками сердца рождаются чаще, чем у здоровых матерей. В этом случае у плода обычно формируются ДМЖП или транспозиция крупных сосудов. Вероятность рождения ребенка с врожденным пороком сердца у женщины с ревматизмом составляет 25 %.
Кроме непосредственных причин, выделяют факторы риска формирования аномалий сердца у плода. К ним относят возраст беременной младше 15-17 лет и старше 40 лет, токсикозы I триместра, угрозу самопроизвольного прерывания беременности, эндокринные нарушения у матери, случаи мертворождения в анамнезе, наличие в семье других детей и близких родственников с врожденными пороками сердца.
Классификация врожденных пороков сердца
Существует несколько вариантов классификаций врожденных пороков сердца, в основу которых положен принцип изменения гемодинамики. С учетом влияния порока на легочный кровоток выделяют:
- врожденные пороки сердца с неизмененным (либо незначительно измененным) кровотоком в малом круге кровообращения: атрезия аортального клапана, стеноз аорты, недостаточность легочного клапана, митральные пороки (недостаточность и стеноз клапана), коарктация аорты взрослого типа, трехпредсердное сердце и др.
- врожденные пороки сердца с увеличенным кровотоком в легких: не приводящие к развитию раннего цианоза (открытый артериальный проток, ДМПП, ДМЖП, аортолегочный свищ, коарктация аорты детского типа, синдром Лютамбаше), приводящие к развитию цианоза (атрезия трехстворчатого клапана с большим ДМЖП, открытый артериальный проток с легочной гипертензией)
- врожденные пороки сердца с обедненным кровотоком в легких: не приводящие к развитию цианоза (изолированный стеноз легочной артерии), приводящие к развитию цианоза (сложные пороки сердца – болезнь Фалло, гипоплазия правого желудочка, аномалия Эбштейна)
- комбинированные врожденные пороки сердца, при которых нарушаются анатомические взаимоотношения между крупными сосудами и различными отделами сердца: транспозиция магистральных артерий, общий артериальный ствол, аномалия Тауссиг-Бинга, отхождение аорты и легочного ствола из одного желудочка и пр.
В практической кардиологии используется деление врожденных пороков сердца на 3 группы: пороки «синего» (цианотического) типа с веноартериальным шунтом (триада Фалло, тетрада Фалло, транспозиция магистральных сосудов, атрезия трехстворчатого клапана); пороки «бледного» типа с артериовенозным сбросом (септальные дефекты, открытый артериальный проток); пороки с препятствием на пути выброса крови из желудочков (стенозы аорты и легочной артерии, коарктация аорты).
Нарушения гемодинамики при врожденных пороках сердца
В результате выше названных причин у развивающего плода может нарушаться правильное формирование структур сердца, что выражается в неполном или несвоевременном закрытии перепонок между желудочками и предсердиями, неправильном образовании клапанов, недостаточном повороте первичной сердечной трубки и недоразвитии желудочков, аномальном расположении сосудов и т. д. После рождения у части детей остаются открытыми артериальный проток и овальное окно, которые во внутриутробном периоде функционируют в физиологическом порядке.
Ввиду особенностей антенатальной гемодинамики, кровообращение развивающегося плода при врожденных пороках сердца, как правило, не страдает. Врожденные пороки сердца проявляются у детей сразу после рождения или через какое-то время, что зависит от сроков закрытия сообщения между большим и малым кругами кровообращения, выраженности легочной гипертензии, давления в системе легочной артерии, направления и объема сброса крови, индивидуальных адаптационных и компенсаторных возможностей организма ребенка. Нередко к развитию грубых нарушений гемодинамики при врожденных пороках сердца приводит респираторная инфекция или какое-либо другое заболевание.
При врожденных пороках сердца бледного типа с артериовенозным сбросом вследствие гиперволемии развивается гипертензия малого круга кровообращения; при пороках синего типа с веноартериальным шунтом у больных имеет место гипоксемия.
Около 50% детей с большим сбросом крови в малый круг кровообращения погибают без кардиохирургической помощи на первом году жизни от явлений сердечной недостаточности. У детей, перешагнувших этот критический рубеж, сброс крови в малый круг уменьшается, самочувствие стабилизируется, однако постепенно прогрессируют склеротические процессы в сосудах легких, обусловливая легочную гипертензию.
При цианотических врожденных пороках сердца венозный сброс крови или ее смешение приводит к перегрузке большого и гиповолемии малого круга кровообращения, вызывая снижение насыщения крови кислородом (гипоксемию) и появление синюшности кожи и слизистых. Для улучшения вентиляции и перфузии органов развивается коллатеральная сеть кровообращения, поэтому, несмотря на выраженные нарушения гемодинамики, состояние больного может длительное время оставаться удовлетворительным. По мере истощения компенсаторных механизмов, вследствие длительной гиперфункции миокарда, развиваются тяжелые необратимые дистрофические изменения в сердечной мышце. При цианотических врожденных пороках сердца оперативное вмешательство показано уже в раннем детском возрасте.
Симптомы врожденных пороков сердца
Клинические проявления и течение врожденных пороков сердца определяется видом аномалии, характером нарушений гемодинамики и сроками развития декомпенсации кровообращения.
У новорожденных с цианотическими врожденными пороками сердца отмечается цианоз (синюшность) кожных покровов и слизистых оболочек. Синюшность усиливается при малейшем напряжении: сосании, плаче ребенка. Белые пороки сердца проявляются побледнением кожи, похолоданием конечностей.
Дети с врожденными пороками сердца обычно беспокойные, отказываются от груди, быстро устают в процессе кормления. У них появляется потливость, тахикардия, аритмии, одышка, набухание и пульсация сосудов шеи. При хроническом нарушении кровообращения дети отстают в прибавлении веса, росте и физическом развитии. При врожденных пороках сердца обычно сразу поле рождения выслушиваются сердечные шумы. В дальнейшем обнаруживаются признаки сердечной недостаточности (отеки, кардиомегалия, кардиогенная гипотрофия, гепатомегалия и др.).
Осложнениями врожденных пороков сердца могут стать бактериальный эндокардит, полицитемия, тромбозы периферических сосудов и тромбоэмболии сосудов головного мозга, застойные пневмонии, синкопальные состояния, одышечно-цианотические приступы, стенокардитический синдром или инфаркт миокарда.
Диагностика врожденных пороков сердца
Выявление врожденных пороков сердца осуществляется путем комплексного обследования. При осмотре ребенка отмечают окраску кожных покровов: наличие или отсутствие цианоза, его характер (периферический, генерализованный). При аускультации сердца нередко выявляется изменение (ослабление, усиление или расщепление) сердечных тонов, наличие шумов и пр. Физикальное обследование при подозрении на врожденный порок сердца дополняется инструментальной диагностикой — электрокардиографией (ЭКГ), фонокардиографией (ФКГ), рентгенографией органов грудной клетки, эхокардиографией (ЭхоКГ).
ЭКГ позволяет выявить гипертрофию различных отделов сердца, патологическое отклонение ЭОС, наличие аритмий и нарушений проводимости, что в совокупности с данными других методов клинического обследования позволяет судить о тяжести врожденного порока сердца. С помощью суточного холтеровского ЭКГ-мониторирования обнаруживаются скрытые нарушения ритма и проводимости. Посредством ФКГ более тщательно и детально оценивается характер, длительность и локализация сердечных тонов и шумов. Данные рентгенографии органов грудной клетки дополняют предыдущие методы за счет оценки состояния малого круга кровообращения, расположения, формы и размеров сердца, изменений со стороны других органов (легких, плевры, позвоночника). При проведении ЭхоКГ визуализируются анатомические дефекты перегородок и клапанов сердца, расположение магистральных сосудов, оценивается сократительная способность миокарда.
При сложных врожденных пороках сердца, а также сопутствующей легочной гипертензии, с целью точной анатомической и гемодинамической диагностики, возникает необходимость в выполнении зондирования полостей сердца и ангиокардиографии.
Лечение врожденных пороков сердца
Наиболее сложной проблемой в детской кардиологии является хирургическое лечение врожденных пороков сердца у детей первого года жизни. Большинство операций в раннем детском возрасте выполняется по поводу цианотических врожденных пороков сердца. При отсутствии у новорожденного признаков сердечной недостаточности, умеренной выраженности цианоза операция может быть отложена. Наблюдение за детьми с врожденными пороками сердца осуществляют кардиолог и кардиохирург.
Специфическое лечение в каждом конкретном случае зависит от разновидности и степени тяжести врожденного порока сердца. Операции при врожденных дефектах перегородок сердца (ДМЖП, ДМПП) могут включать пластику или ушивание перегородки, рентгенэндоваскулярную окклюзию дефекта. При наличии выраженной гипоксемии детям с врожденными пороками сердца первым этапом выполняется паллиативное вмешательство, предполагающее наложение различного рода межсистемных анастомозов. Подобная тактика улучшает оксигенацию крови, уменьшает риск осложнений, позволяет провести радикальную коррекцию в более благоприятных условиях. При аортальных пороках выполняется резекция или баллонная дилатация коарктации аорты, пластика аортального стеноза и др. При ОАП производится его перевязка. Лечение стеноза легочной артерии заключается в проведении открытой или эндоваскулярной вальвулопластики и т. д.
Анатомически сложные врожденные пороки сердца, при которых радикальная операция не представляется возможной, требуют выполнения гемодинамической коррекции, т. е. разделения артериального и венозного потоков крови без устранения анатомического дефекта. В этих случаях могут проводиться операции Фонтена, Сеннинга, Мастарда и др. Серьезные пороки, не поддающиеся оперативному лечению, требуют проведения пересадки сердца.
Консервативное лечение врожденных пороков сердца может включать в себя симптоматическую терапию одышечно-цианотических приступов, острой левожелудочковой недостаточности (сердечной астмы, отека легких), хронической сердечной недостаточности, ишемии миокарда, аритмий.
Прогноз и профилактика врожденных пороков сердца
В структуре смертности новорожденных врожденные пороки сердца занимают первое место. Без оказания квалифицированной кардиохирургической помощи в течение первого года жизни погибает 50-75% детей. В периоде компенсации (2-3 года) смертность снижается до 5%. Ранее выявление и коррекция врожденного порока сердца позволяет существенно улучшить прогноз.
Профилактика врожденных пороков сердца требует тщательного планирования беременности, исключения воздействия неблагоприятных факторов на плод, проведения медико-генетического консультирования и разъяснительной работы среди женщин групп риска по рождению детей с сердечной патологией, решения вопроса о пренатальной диагностике порока (УЗИ, биопсия хориона, амниоцентез) и показаниях к прерыванию беременности. Ведение беременности у женщин с врожденными пороками сердца требует повышенного внимания со стороны акушера-гинеколога и кардиолога.
Источник
