Синдром рейно при ревматоидном артрите

Болезнь Рейно — относится к вазоспастическим заболеваниям, представляет собой ангиотрофоневроз с преимущественным поражением мелких концевых артерий и артериол. Заболевание поражает верхние конечности, как правило, симметрично и двусторонне. Встречается у 3-5 % населения, у женщин в 5 раз чаще, чем у мужчин[1].
Впервые описана в 1862 году французским врачом Мори́сом Рейно́ (A. G. Maurice Raynaud) (1834—1881)[2].
Этиология[править | править код]
Предположительно в основе лежит генетическая предрасположенность[1]. Факторы риска провоцируют начало заболевания. К ним относятся:
- частые и длительные эпизоды гипотермии верхних конечностей,
- хроническая травматизация пальцев,
- эндокринные нарушения (щитовидной железы, половых желез),
- тяжелые эмоциональные стрессы.
- профессиональные, производственные факторы (вибрация)
- ревматические заболевания (системная склеродермия, системная красная волчанка, ревматоидный артрит, дерматомиозит, узелковый периартериит и др.)
Чаще болеют женщины в возрасте 20—40 лет, нередко заболевание сочетается с мигренью. Отмечена повышенная заболеваемость машинисток и пианистов. В патогенезе приступа ишемии играет роль повышение тонуса симпатической нервной системы.
Симптомы[править | править код]
Выделяют 3 основные стадии заболевания:
- ангиоспастическую (кратковременные спазмы сосудов концевых фаланг 2-5 пальцев кисти или 1-3 пальцев стопы; спазм быстро сменяется расширением сосудов с покраснением кожи, потеплением пальцев);
- ангиопаралитическую (кисть и пальцы приобретают цианотичную окраску, отечность и пастозность пальцев);
- трофопаралитическую (склонность к развитию панарициев и язв, очаги поверхностного некроза мягких тканей концевых фаланг, после отторжения — длительно незаживающие язвы).
Дифференциальный диагноз проводится с облитерирующим эндартериитом и нарушениями кровообращения в конечности, обусловленными сдавливанием подключичной артерии; в качестве заболеваний для дифференциальной диагностики также рассматриваются другие вазоспастические патологии.
Диагностика[править | править код]
Для больных данным синдромом характерно специфическое нарушение микроциркуляции, проявляющееся в виде зябкости пальцев и реакции на холод в виде болей и побледнения. Иногда, по определённым рисункам капилляров кровеносных сосудов, которые прилегают к ногтевым пластинам, можно определить феномен Рейно. Однако следует отметить, что не существует какого-либо однозначного клинического симптома, свидетельствующего о наличии данного синдрома. Врач может также провести определённые исследования конечностей пациента, чтобы исключить сжатие кровеносных сосудов, имитирующее феномен Рейно, как, например, синдром лестничной мышцы.
Обычно у людей с феноменом Рейно, который рассматривается как одно из проявлений ревматических заболеваний, повышена скорость оседания эритроцитов, отмечается повышенный уровень антинуклеарных антител[источник не указан 3612 дней]. Данное сочетание признаков может являться дебютом системной склеродермии и других болезней соединительной ткани[источник не указан 2578 дней].
Лечение болезни[править | править код]
Методы лечения болезни Рейно можно разделить на две группы — консервативные и хирургические.
Консервативные методы включают применение сосудорасширяющих лекарственных средств (например, фентоламин). Лекарственная терапия при болезни Рейно продолжается в течение жизни больного. Следует отметить, что при длительном приеме данных препаратов неизбежно происходит развитие осложнений.
Хирургическим методом лечения является симпатэктомия. Суть лечения заключается в «выключении» нервных волокон, по которым идут патологические импульсы, заставляющие кровеносные сосуды спазмироваться. Существуют несколько видов симпатэктомии. Наименее травматичной является эндоскопическая симпатэктомия.[источник не указан 2578 дней]
Профилактика[править | править код]
Профилактика болезни состоит в том, чтобы конечности всегда были в тепле. Для этого необходимо носить многослойную одежду, особенно защищать кисти рук и ступни. Варежки практичнее перчаток, так как в них пальцы согревают друг друга. В настоящее время имеются в продаже специальные перчатки и носки с электрическим подогревом и грелки для рук. Некоторым удается предотвращать приступы болезни Рейно, делая быстрые круговые махи руками: под действием центробежной силы кровь нагнетается в конечности. Теплая вода помогает согреться, но нужно следить, чтобы она была не слишком горячей. Людям, страдающим болезнью Рейно, категорически запрещается курить.
Предотвратить болезнь Рейно можно, если избегать провоцирующих факторов и начинать лечение при первых её признаках. Но в тяжелых случаях может потребоваться хирургическое вмешательство. Болезнь Рейно является ранним симптомом других заболеваний, таких как системный склероз, характеризующийся утолщением кожи. Однако болезнь Рейно не следует считать общим признаком его начала.
Примечания[править | править код]
- ↑ 1 2 MedGid.org.
- ↑ A. G. M. Raynaud: De l’asphyxie locale et de la gangrène symétrique des extrémités. Doctoral thesis, published February 25, 1862. Paris, Rignoux. L. Leclerc, Libraire-Éditeur. Also, Paris, Rignoux, 1867: 15-20.
Ссылки[править | править код]
- Болезнь Рейно и синдром Рейно. MedGid.org. Дата обращения 27 апреля 2013. Архивировано 28 апреля 2013 года.
- Болезнь Рейно
Источник
Синдром Рейно является патологией, которая выражается в спазме артерий под воздействием стресса либо холода. Основу такого явления составляют нарушение нервной регуляции сосудов. В статье описаны причины, симптомы, методы диагностики и возможные осложнения.
Что это такое
Синдром Рейно — это болезнь, которая связана с нарушением кровообращения в конечностях и иных частях тела. Чаще всего она поражает язык, подбородок, кончик носа и ушные раковины. Характерными проявлениями становятся приступы, продолжающиеся в течение нескольких секунд либо минут.
Особенностью сосудистой реакции служит тот факт, что она неадекватна раздражителю и постепенно клинически лишь усугубляется. Приступы возникают под воздействием холода либо как результат стресса. Преимущественно заболевание выявляется у женщин молодого возраста. Основным методом терапии считается прием сосудосуживающих лекарственных средств и хирургическое вмешательство.
К операции прибегают лишь в том случае, если атаки беспокоят слишком часто, что понижает качество жизни и вызывает появление на конечностях трофических язв.
Причины
Установить точные причины заболевания до сих пор не удалось. Оно может прогрессировать на фоне:
- системной склеродермии;
- дерматомиозита;
- патологий крови и сосудов.
Спровоцировать приступы могут некоторые факторы:
- стрессы;
- переохлаждение организма;
- наследственная предрасположенность;
- ревматические нарушения;
- тяжелые психоэмоциональные переживания;
- сбои в работе эндокринной системы;
- первичная легочная гипертензия;
- различные инфекции.
У отдельных людей нарушение может развиваться при частой травме кистей и пальцев. Спровоцировать его может употребление отдельных групп лекарств.
Как развивается
Заболевание обычно проходит следующие фазы.
- Проявляется в спазме артерий, окрашивании кожных покровов в бледный цвет, понижении температуры, боли и онемении.
- Характерным проявлением патологии у больного становится синюшность кожных покровов и усиление болевых ощущений.
- У больного наблюдается отечность и окрашивание эпидермиса в красный цвет, а также снижение боли.
Однако, три фазы развития заболевания отмечаются лишь у 15% людей. Чаще всего наблюдается двухфазное изменение окраски. Приступ продолжается около 15-20 минут, но иногда может затягиваться на несколько часов.
При переходе заболевания на последнюю стадию у больного наблюдается выраженное поражение эпидермиса и деформация пальцев. При поражении одной руки со временем патология переходит на другую конечность.
Чем опасна
При первичном нарушении прогноз вполне благоприятный. Он не оказывает никакого влияния на продолжительность жизни человека. В том случае, если заболевание прогрессирует на фоне иных, то прогноз определяется основной болезнью.
При продолжительных приступах по причине проблем с кровообращением на пальцах больного появляются трофические образования. Это обусловлено гибелью тканей, отторжением омертвевших участков с образованием дефекта, незаживающего в течение длительного времени.
Симптомы
Специалисты выделяют несколько стадий воспалительного процесса, каждая из которых сопровождается появлением определенной симптоматики. Состояние пациента усугубляется с переходом от одной стадии к другой.
Характерными симптомами болезни Рейно у женщин служат следующие проявления:
- бледность кожных покровов и их окрашивание в синий цвет;
- понижение температуры тела в конечностях и на других участках тела;
- онемение пальцев и появление болевых ощущений;
- образование на онемевших участках кожи пузырьков небольшого размера;
- появление язв и шрамов на месте вскрывшихся пузырьков;
- спазм сосудов и их расширение.
При переходе синдрома Рейно на 3 стадию отмечаются симптомы инфекционных осложнений и некроз мягких тканей. Важно скорее обратиться за медицинской помощью, что позволит избежать необратимых последствий.
Методы диагностики
Для постановки диагноза анализируются жалобы пациента, и обращается внимание на характерные проявления. Врач изучает анамнез болезни, как она начиналась и развивалась. Кроме этого, проводится общий осмотр кожных покровов, прослушивание сердца и легких с применением фонендоскопа.
При отсутствии у пациента клинических проявлений при осмотре делают провокационную холодную пробу. На руку в течение непродолжительного времени воздействуют холодной водой, что вызывает появление характерных симптомов при синдроме.
Одним из информативных методов исследования при заболевании Рейно считается капилляроскопия ногтевого ложа, которая дает возможность визуально оценить состояние сетки капилляров. С ее помощью удается выявить ее структурные изменения, диагностировать проблемы с кровотоком и микроциркуляторном русле.
При диагностике первичного синдрома Рейно следует помнить о том, что скорость кровотока может снижаться до стаза даже при отсутствии структурных дефектов. При развитии болезни на фоне уже имеющихся болезней во время обследования отмечается редукция сетки капилляров, изменение размеров и формы капиллярных петель.
Для подтверждения поставленного диагноза может назначаться термография, плетизмография и лазер-допплер флоуметрия. После проведенных исследований специалист определяет, как лечить болезнь Рейно.
Кто в группе риска
Синдром Рейно диагностируется у обоих полов независимо от возраста. Однако, чаще ему подвержены именно женщины. В группу риска попадают пациенты, страдающие болезнями сосудистой системы, атеросклерозом и тромбангиитом.
Риск развития болезни повышается на фоне красной волчанки, патологий крови и ревматоидного артрита. Провоцирующим фактором служат отравления либо повышенная чувствительность организма к лекарственным препаратам.
Синдром Рейно является патологией, которая усугубляет жизнь пациента. Для профилактики ее развития необходимо избегать сильных переохлаждений организма. Надо отказаться от употребления алкогольных напитков, наркотиков и кофеиносодержащих средств.
Специалисты рекомендуют вести активный образ жизни, соблюдать режим труда и отдыха. При появлении признаков патологии нужно обратиться к врачу и пройти необходимое лечение. Это позволит избежать опасных последствий.
Материал подготовлен
специально для сайта venaprof.ru
под редакцией врача Чурилиной Е.Ю.
Специальность: дерматовенерология, общая гигиена.
Источник
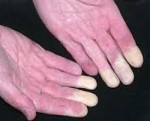
Синдром Рейно – вазоспастическое заболевание, характеризующееся пароксизмальным расстройством артериального кровообращения в сосудах конечностей (стоп и кистей) под воздействием холода или эмоционального волнения. Синдром Рейно развивается на фоне коллагенозов, ревматоидного артрита, васкулитов, эндокринной, неврологической патологии, болезней крови, профессиональных заболеваний. Клинически синдром Рейно проявляется приступами, включающими последовательное побледнение, цианоз и гиперемию пальцев рук или ног, подбородка, кончика носа. Синдром Рейно приводит к постепенным трофическим изменениям тканей. Консервативные меры включают прием вазодилататоров, хирургическое лечение заключается в симпатэктомии.
Общие сведения
Синдром Рейно является вторичным состоянием, развивающимся на фоне ряда заболеваний: диффузной патологии соединительной ткани (склеродермия, системная красная волчанка), системных васкулитов, ревматоидного артрита, заболеваний симпатических ганглиев, эндокринных и гематологических нарушений, диэнцефальных расстройств, компрессии сосудисто-нервных пучков. Кроме того, синдром Рейно может быть спровоцирован воздействием профессиональных вредностей (охлаждением, вибрацией).
В патогенезе синдрома Рейно ведущая роль отводится эндогенным вазоконстрикторам – катехоламинам, эндотелину, тромбоксану А2. В развитии синдрома Рейно выделяют три последовательные фазы: ишемическую, цианотическую и гиперемическую. Фаза ишемии развивается вследствие спазма периферических артериол и полного опорожнения капилляров; проявляется локальным побледнением кожного покрова. Во второй фазе, обусловленной задержкой крови в венулах и артериовенулярных анастомозах, побледнение кожи сменяется цианозом (синюшностью). В последней фазе – реактивно-гиперемической отмечается покраснение кожи.
При отсутствии этиофакторов, характерных для синдрома Рейно, предполагают наличие болезни Рейно. В возникновении болезни Рейно установлена роль наследственности, эндокринных дисфункций, психических травм, хронической никотиновой и алкогольной интоксикации. Болезнь Рейно более распространена среди женщин 20-40 лет, страдающих мигренью.
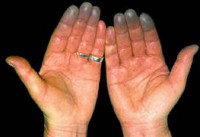
Синдром Рейно
Симптомы синдрома Рейно
Симптоматика синдрома Рейно обусловлена пароксизмальным вазоспазмом и развивающимися вследствие этого повреждениями тканей. В типичных случаях при синдроме Рейно поражаются IV и II пальцы стоп и кистей, иногда – подбородок, уши и нос. Приступы ишемии вначале кратковременны, редки; возникают под воздействием холодовых агентов, вследствие волнения, курения и т. д. Внезапно развивается парестезия, похолодание пальцев, кожа становится алебастро-белого цвета. Онемение сменяется жжением, ломящей болью, чувством распирания. Приступ завершается резкой гиперемией кожи и ощущением жара.
Прогрессирование синдрома Рейно приводит к удлинению времени приступов до 1 часа, их учащению, спонтанному возникновению без видимых провокаций. После высоты пароксизма наступает цианотическая фаза, появляется незначительная отечность тканей. В промежутки между приступами стопы и кисти остаются холодными, цианотичными, влажными. Для пароксизмов ишемии при синдроме Рейно характерно симметричное и последовательное развитие проявлений: сначала на пальцах кистей, затем — стоп. Последствиями ишемии тканей в случае длительного и тяжелого течения синдрома Рейно могут стать трофические изменения в виде плохо заживающих трофических язв, участков некрозов, дистрофических поражений ногтевых пластин, остеолиза и деформации фаланг, гангрены.
Диагностика синдрома Рейно
Пациента с синдромом Рейно направляют на консультацию ревматолога и сосудистого хирурга. При синдроме Рейно выявить изменения в дистальных отделах артерий позволяет ангиография периферического сосудистого русла, при которой определяются участки неравномерного стеноза и тотальной обструкции сосудов, отсутствие капиллярных сетей и коллатералей. При капилляроскопии ногтевого ложа и передней поверхности глаза обнаруживаются морфологические изменения микрососудистого рисунка, свидетельствующие о нарушения перфузии.
Лазерная доплеровская флоуметрия, применяемая для оценки периферической микроциркуляции, выявляет дефекты метаболической и миогенной регуляции кровообращения, снижение вено-артериальных реакций и симпатической активности. В период между приступами при синдроме Рейно спровоцировать вазоспазм и оценить состояние кровотока позволяет проведение холодовой пробы.
Лечение синдрома Рейно
Первым принципом терапии синдрома Рейно служит исключение провоцирующих моментов – курения, охлаждения, вибрации и других бытовых и производственных факторов. Проводится выявление и лечение первичного заболевания, обусловившего развитие синдрома Рейно. Среди вазодилататоров при синдроме Рейно эффективно назначение антагонистов кальция — нифедипина, алпростадила, селективных блокаторов кальциевых каналов — верапамила, никардипина дилтиазема. При необходимости применяются ингибиторы АПФ (каптоприл), селективные блокаторы HS2-серотониновых рецепторов (кетансерин).
При синдроме Рейно производится назначение антиагрегантных препаратов — дипиридамола, пентоксифиллина, низкомолекулярных декстранов (реополиглюкина). Прогрессирование и резистентность синдрома Рейно к лекарственной терапии служит показанием к проведению хирургической симпатэктомии или ганглиэктомии. При развившемся ишемическом приступе неотложными мерами является согревание конечности в теплой воде, массирование с помощью шерстяной ткани, предложение пациенту горячего питья. При затяжном приступе назначают инъекционные формы спазмолитиков (дротаверина, платифиллина), диазепама и др. препаратов.
При синдроме Рейно используются немедикаментозные методики — психотерапия, рефлексотерапия, физиотерапия, гипербарическая оксигенация. При синдроме Рейно, обусловленном системными коллагенозами, показано проведение сеансов экстракорпоральной гемокоррекции. Новым словом в лечении синдрома Рейно является терапия с использованием стволовых клеток, направленная на нормализацию периферического кровотока. Стволовые клетки способствуют открытию новых коллатералей в сосудистом русле, стимулируют регенерацию поврежденных нервных клеток, что в итоге ведет к прекращению пароксизмов вазоконстрикции.
Прогноз и профилактика синдрома Рейно
Прогноз синдрома Рейно зависит от прогрессирования основной патологии. Течение синдрома относительно благоприятное, приступы ишемии могут спонтанно прекратиться после перемены привычек, климата, профессии, проведения санаторного лечения и т. д.
Отсутствие первичных профилактических мер позволяет говорить только о вторичной профилактике синдрома Рейно, т. е. об исключении пусковых факторов, ведущих к вазоспазму — переохлаждения, вибрации, курения, психоэмоциональных нагрузок.
Источник

Синдром Рейно – патологическое состояние, характеризующееся резким спазмом периферических сосудов, расстройством трофики и появлением боли. Вазоспазм приводит к приступообразному нарушению кровотока в капиллярах и артериолах кистей и стоп. Этиология синдрома до конца не выяснена. Считается, что обратимое сужение кровеносных сосудов происходит по причине психоэмоционального перенапряжения, стрессорного или холодового воздействия.
Впервые синдром описал в 1863 году невропатолог из Франции Морис Рейно. Доктор подробно изучил и систематизировал признаки данной патологии, но отнес ее первоначально к группе неврозов. Причиной болезни он назвал чрезмерную возбудимость. Современные ученые опровергли данное предположение. Они наблюдали за молодыми прачками, которые регулярно контактировали с холодной водой — одним из основных провокаторов синдрома. Кожа рук у них сначала бледнела, а затем синела. Эти явления сопровождались нарушением чувствительности, покалыванием, болью в кистях. Вывод напрашивался сам собой: длительная гипотермия – причина вазоспазма и дисциркуляторных нарушений.
Синдром Рейно в большинстве случаев является проявлением системных заболеваний – коллагенозов, склеродермии, ревматизма, васкулита, а также эндокринопатий, психопатий, гематологических и неврологических недугов. В крайне редких случаях синдром выступает самостоятельной нозологией, причины которой не установлены.
У больных возникает приступообразный спазм сосудов. Острое нарушение кровообращения на ограниченном участке тела является патоморфологической основой синдрома. Этот феномен обусловлен расстройством функционирования вегетативной нервной системы, а именно повышением тонуса ее симпатического отдела. Синдром чаще всего встречает у жителей стран с холодным климатом. Он поражает преимущественно молодых и зрелых женщин. Симметричность и двусторонность — обязательный признак ангиотрофоневроза. Лечебные мероприятия заключаются в применении лекарств, расширяющих сосуды. В тяжелых случаях показана операция. При отсутствии своевременного и правильного лечения возникают трофические изменения мягких тканей.
Этиология
Причины синдрома Рейно в настоящее время остаются неизвестными. Существует несколько теорий и предположений относительно его этиологии. Нарушение нейрогуморальной регуляции сосудистого тонуса, обусловленное воздействием предрасполагающих факторов — основная гипотеза происхождения синдрома.

К провоцирующим факторам относятся:
- Наследственная предрасположенность,
- Хроническая травматизация пальцев,
- Эндокринные дисфункции – сахарный диабет, гипо- или гипертиреоз, феохромоцитома,
- Гематологические нарушения — тромбоцитоз, криоглобулинемия, тромбофлебиты,
- Стрессы, переживания, всплески эмоций,
- Системная и местная гипотермия — частый контакт с холодной водой,
- Дегенеративно-дистрофические заболевания позвоночника,
- Поражение диэнцефальных структур,
- Психопаталогии,
- Алкоголизм, наркомания,
- Отравление организма солями тяжелых металлов,
- Профпатологии и промышленные вредности — вибрационная болезнь, взаимодействием с химикатами, местная и общая гипотермия,
- Долгий и бесконтрольный прием сосудосуживающих препаратов,
- Аутоиммунные расстройства — ревматические заболевания, СКВ, склеродермия.
Самопроизвольное возникновение приступов характерно для запущенных и осложненных форм патологии. При этом отсутствует воздействие провоцирующего фактора.
Патогенез

Аутоиммунные процессы характеризуются образованием в организме аутоантител к собственным клеткам и тканям, которые воспринимаются им как чужеродные. В развитии подобных изменений важное значение имеет генетическая предрасположенность. Провоцирует дебют воспаления чаще всего инфекция. Именно вирусы и бактерии являются теми антигенами, против которых вырабатываются антитела, атакующие также собственные структуры.
- При коллагенозах воспаляется сосудистая стенка артериол и капилляров, изменяется их строение, нарушается работа эндотелия. Кровеносные сосуды сужаются, что приводит к дисциркуляторным расстройствам. В удаленных от сердца частях тела кровь циркулирует несколько хуже. С этим связан спазм сосудов в дистальных отделах конечностей, на носу и языке. Спазмированный участок бледнеет из-за полного запустевания капилляров. Длительная гипоксия приводит к нарушению трофики и появлению боли. Так развивается ишемическая стадия синдрома.
- Поскольку циркуляция крови временно приостановлена, она скапливается в венулах. Они переполняются кровью, а пораженный участок синеет. Задержка крови в венулах и артериовенулярных анастомозах приводит к локальному цианозу. Это вторая цианотическая стадия недуга. Резкий спазм сосудов всегда сопровождается онемением и болью. Она обусловлена образованием молочной кислоты в тканях, подверженных кислородному голоданию. Молочная кислота – провокатор боли.
- Третья стадия проявляется гиперемией, вызванной расширением сосудов, восстановлением местного кровотока и резким приливом крови. При прогрессировании патологии на коже появляется сетчатый сосудистый рисунок, волдыри с геморрагическим или серозным содержимым, участки некроза.
Реология крови также оказывает влияние на системный кровоток. Повышение вязкости и свертываемости крови — причина тромбообразования. Тромбы являются препятствием току крови. Кровообращение сначала замедляется, а потом полностью останавливается, что также проявляется бледностью, синюшностью и гиперемией. При недостатке в крови медиаторов и гормонов, отвечающих за нормальную реакцию на стресс, происходит спазм кровеносных сосудов. Патологическая реакция на негативные эндогенные и экзогенные факторы также проявляется вазоспазмом.
В группу риска по данной патологии входят машинистки, пользователи компьютера, пианисты, а также лица, страдающие мигренью.
Признаки и проявления
Синдром Рейно отличается приступообразным течением, стадийностью и специфичностью клинических проявлений. Обычно поражаются пальцы рук. Под воздействием таких провокаторов, как холод, стресс и курение, возникает парестезия, кожа белеет, холодеет и немеет. Постепенно эти чувства сменяются жжением, болью и распиранием. Стопы и кости становятся синюшными и отечными. Когда возникает местная гиперемия и гипертермия, приступ заканчивается.

При отсутствии лечения и по мере развития патологии приступы становятся более продолжительными. Они учащаются и возникают спонтанно. Ишемия тканей при длительном течении осложняется образованием трофических язв и очагов некроза, которые плохо поддаются терапии. Негативными последствиями недуга также являются: дистрофия ногтей, искривление пальцев, гангренозное поражение.
Стадии синдрома:
- Ангиоспастическая — бледность кожи, зябкость, онемение, легкое покалывание, ощущение «ползания мурашек по коже», ломящая боль и потеря чувствительности, обусловленные спазмом сосудов, который быстро сменяется их дилатацией и гиперемией кожи;
- Ангиопаралитическая — имеет длительное течение с периодами ремиссии и обострения, проявляется цианозом, отечностью и пастозностью кожи, сильной болью, холодным потом;
- Трофопаралитическая — расширение сосудов, нормализация кровообращения, уменьшение боли; при отсутствии соответствующей терапии на коже появляются язвы, панариций, участки некроза.

прогрессирование синдрома Рейно
Две первые стадии не опасны для больного. Повреждения сосудов возникают редко. У больных отекают пальцы, возникает затруднение дыхания, нарушается работа нервной системы, что проявляется цефалгией, пульсацией и распиранием в висках, болью в ногах, дискоординацией движений, гипертензией, кардиалгией. Третьей стадии сопутствует некротическое поражение тканей и язвообразование. Случается это в особо тяжелых случаях у лиц с целым букетом сопутствующих заболеваний.
Клинические проявления патологии:
- Бледность кожи возникает в первые минуты после провокации. Она обусловлена резким и внезапным сужением капилляров, приводящим к нарушению циркуляции крови. Замедление кровотока — причина бледного цвета кожи. По мере ухудшения кровоснабжения усиливается бледность.
- Боль возникает на первой стадии синдрома. Нарушенное кровоснабжение приводит к гипоксии тканей и нарушению в них метаболизма. На стадии цианоза болевой синдром нарастает и достигает максимума. Когда сосуды расширяются, а кровообращение восстанавливается, боль уходит.
- Онемение возникает вместе с болью или после нее. Его появление также связано с обменными нарушениями и гипоксией. Больные чувствуют легкое покалывание в пальцах, которое проходит после восстановления циркуляции крови.
- Цианоз сменяет бледность кожи. Его непосредственной причиной является кровенаполнение и застой в венах. Когда кровоток в артериях замедляется, вся нагрузка переходит на вены. Их переполнение кровью сохраняется в течение всего периода спазма. Застой крови в расширенных венах делает кожу синюшной и пастозной.
- Гиперемия — признак заключительной стадии болезни. Покраснение кожи связано с расширением спазмированных артерий и притоком крови к ним.

стадии приступа синдрома Рейно
Длительные приступы сопровождаются появлением на коже не только дистрофических изменений, но и пузырей с серозно-геморрагическим наполнением. Они вскрываются, обнажая омертвевшую ткань. На их месте образуются длительно не заживающие язвы и грубые рубцы. Язвы — входные ворота инфекции, приводящей к началу гангрены. Тяжелое течение патологии приводит к остеолизу и грубой деформации пальцев.
У детей синдром Рейно впервые проявляется клинически в 11 – 12 лет. Его симптомы практически ничем не отличаются от таковых у взрослых лиц. Но кроме изменения цвета кожи и температуры специалисты обращают внимание на дистрофические признаки недуга — появление язвочек, деформация ногтевых пластин, покраснение лица, артралгию, генерализованные отеки, признаки астении, трещины в уголках рта. Большинство из этих проявлений являются косвенными признаками аутоиммунных расстройств.

Синдром Рейно без лечения неуклонно прогрессирует и часто заканчивается отмиранием пораженных конечностей и инвалидностью больного. Известны случаи, когда синдром прекращался сам по себе на первой стадии.
Диагностические мероприятия
Диагностика патологии не вызывает особых сложностей у специалистов, поскольку симптомы синдрома весьма специфичны. Чтобы выяснить его причину, необходимо направить больного на комплексное всестороннее обследование. Врачи беседуют с пациентом, осматривают его, выясняют жалобы, собирают анамнез жизни и болезни. Важное значение в постановке диагноза и назначении лечения имеют результаты дополнительных методик – лабораторных и инструментальных.

Холодовая проба позволяет оценить состояние кровотока. На кожу пациента воздействуют холодными температурами, вызывая спазм сосудов, а затем согревают руки. У здоровых людей спазм быстро проходит — кожа становится розовой без признаков цианоза. У лиц с синдромом Рейно этот процесс длится дольше. Возможно появление участков посинения.
Лабораторная диагностика:
- Гемограмма — повышение СОЭ, эритроцитопения, лейкопения, тромбоцитопения.
- Анализ крови на биохимические маркеры — диспротеинемия, повышение некоторых ферментов: креатинфосфокиназы, ЛДГ, АЛТ, АСТ, альдолазы.
- Коагулограмма — повышение вязкости крови и свертывающей способности тромбоцитов, уменьшение времени свертывания.
- Общий анализ мочи – протеинурия, гематурия, цилиндрурия, миоглобинурия.
- Иммунограмма — увеличение Ig M, G, E, много иммунных комплексов, наличие ревматоидного фактора и специфических антител к различным болезням.
Ангиография, капилляроскопия, рентгенография с контрастированием сосудов, ультразвуковое и томографическое исследования позвоночника и внутренних органов, а также допплерография сосудов — дополнительные методы, позволяющие выявить причину синдрома и отдифференцировать его от иных заболеваний со схожими симптомами.
После получения всех результатов исследования врач назначает правильное лечение, направленное на устранение непосредственно феномена Рейно или основного заболевания, проявляющегося данным синдромом.
Лечебный процесс
Облегчить состояние во время приступа до начала лечебных процедур помогут неотложные мероприятия. Пораженную конечность необходимо согреть, подержав в теплой воде или помассировав ее шерстяной тканью. Полезно выпить чашку горячего чая. Энергичные взмахи руками, поднятыми над головой, способствуют приливу крови к кистям.

Лекарственные средства больные с синдромом Рейно должны получать пожизненно. Им назначают следующие медикаменты:
- Сосудорасширяющие препараты – «Нифедипин», «Дилтиазем», «Верапамил», «Капотен», «Лизиноприл»;
- Антиагреганты – «Пентоксифиллин», «Трентал», «Вазонит»;
- Спазмолитики – «Дротаверин», «Платифиллин»;
- НПВС – «Индометацин», «Диклофенак», «Бутадион»;
- Глюкокортикостероиды – «Преднизолон», «Дексаметазон»;
- Цитостатики – «Метотрексат».
Хирургическое лечение проводится при отсутствии эффекта от консервативной терапии. Симпатэктомия или ганглиэктомия — операции, которые показаны всем больным с прогрессирующей формой недуга. Чтобы не допустить нового спазма кровеносных сосудов, в процессе оперативного вмешательства «выключают» нервные волокна, по которым идут патологические импульсы. В настоящее время симпатэктомию проводят эндоскопическим методом. Возможно рецидивирование синдрома спустя 2-3 недели после операции.
Немедикаментозные методики, применяемые для лечения синдрома Рейно:
- психотерапия,
- иглорефлексотерапия,
- электрофорез,
- магнитотерапия,
- оксигенотерапия,
- массаж,
- гидротерапия,
- ЛФК,
- парафиновые аппликации,
- озокерит,
- лечение грязями,
- УВЧ,
- экстракорпо?
