Синдром поликистозных яичников этиология патогенез

Синдром поликистозных яичников (СПЯ) — гетерогенный клинический синдром, характеризующийся гиперандрогенией и овуляторной дисфункцией (табл. 1). Впервые СПЯ описан Д. Штейном и Д. Левенталем в 1935 г.
Таблица 1
Синдром поликистозных яичников
| Этиология | Генетическая предрасположенность, возможно одновременно к СПЯ, нарушению толерантности к углеводам и ожирению |
| Патогенез | 1. Гиперпродукция андрогенов яичниками 2. Увеличение продукции ЛГ, который способствует повышению выработки андрогенов клетками теки и их гиперплазии 3. Ожирение, гиперинсулинемия, стимуляция инсулином в присутствии ЛГ продукции андрогенов; снижение уровня глобулина, связывающего половые гормоны (ГСПГ) 4. Гиперандрогения препятствует нормальному росту фолликулов и способствует формированию мелких фолликулярных кист и кистозной атрезии фолликулов |
| Эпидемиология | До 95 % случаев гирсутизма связано с СПЯ. Распространенность СПЯ в популяции 8-20 % |
| Основные клинические проявления | 1. Олиго- или аменорея (70 %) 2. Бесплодие (30 %) 3. Гирсутизм (60 %) и другие проявления андрогенной дермопатии: жирная себорея, угревая сыпь, андрогенная алопеция 4. Ожирение (40 %) |
| Диагностика | 1. Тестостерон ↑, ЛГ ↑, ЛГ/ФСГ ↑, ГСПГ↓ 2. УЗИ: обнаружение более 8 фолликулярных кист диаметром менее 10 мм в сочетании с увеличением объема овариальной стромы, гиперплазия эндометрия 3. Исключение других причин гиперандрогении и гирсутизма |
| Дифференциальная диагностика | 1. Андрогенпродуцирующие опухоли яичников и надпочечников 2. Врожденная дисфункции коры надпочечников 3. Гиперпролактинемия (умеренное повышение пролактина у 30 % пациенток с СПЯ) 4. Идиопатический гирсутизм |
| Лечение | 1. Снижение веса (лечение ожирения) 2. Метформин (1-2 грамма в сутки) 3. Оральные контрацептивы, ципротерона ацетат, спиронолактон, флутамид, финастерид 4. Лечение бесплодия (кломифен, препараты гонадотропинов, хирургическое лечение, ЭКО) |
| Прогноз | При отсутствии лечения гирсутизм прогрессирует вплоть до менопаузы, у 15 % пациенток в дальнейшем диагностируется сахарный диабет 2 типа |
Этиология
Большое значение имеет генетическая предрасположенность; предполагается полигенный характер наследования. Среди генов кандидатов рассматриваются гены, участвующие в биосинтезе инсулина и стероидных гормонов: INS, VNTR, СYРII и другие. Вероятно, генетическая предрасположенность к СПЯ сходна с таковой для сахарного диабета 2 типа (СД-2) и ожирения. Семейный анамнез большинства пациенток к СПЯ отягощен по ожирению, СД-2 и другим компонентам так называемого метаболического синдрома.
Патогенез
1. В основе патогенеза лежит гиперпродукция андрогенов яичниками; наряду с этим в избыточных количествах могут продуцироваться и надпочечниковые андрогены. Причина нарушения функции яичников не вполне понятна. Так, описано нарушение активности фермента Р450с17а, но, вероятно, это не первичный дефект, а маркер повышения стероидпродуцирующей активности яичника.
2. При СПЯ определяется повышение частоты и амплитуды продукции гонадотропин-рилизинг-гормона, в результате чего повышается продукция ЛГ; вероятно это является следствием ановуляции и низкого уровня прогестерона. Избыток ЛГ способствует повышению продукции андрогенов клетками теки и их гиперплазии.
3. У большинства пациентов с СПЯ имеется той или иной выраженности ожирение и, как следствие, гиперинсулинемия. Рецепторы инсулина и ИРФ-1 обнаруживаются в строме яичника, при этом инсулин в присутствии ЛГ может стимулировать продукцию андрогенов. Кроме того, инсулин способствует снижению уровня глобулина, связывающего половые гормоны (ГСПГ), что усугубляет гиперандрогению, т.к. способствует увеличению уровня свободных фракций андрогенов и эстрогенов (рис. 1).
4. Гиперандрогения препятствует нормальному росту фолликулов и способствует формированию мелких фолликулярных кист и кистозной атрезии фолликулов (поликистоз). При СПЯ происходит 3—6-кратное увеличение размеров яичников; у большинства пациентов выявляется склерозирование и значительное утолщение белочной оболочки.
Рис. 1. Патогенез синдрома поликистозных яичников
Дедов И.И., Мельниченко Г.А., Фадеев В.Ф.
Эндокринология
Опубликовал Константин Моканов
Источник
Синдром поликистозных яичников (СПКЯ) — это патология структуры и функции яичников, характеризующаяся яичниковой гиперандрогенией с нарушением менструальной и репродуктивной функции.
Синонимы: болезнь поликистозных яичников, первичные поликистозные яичники, синдром Штейна–Левенталя, склерополикистозные яичники.
Классификация.
Выделяют типичную форму (сопровождается яичниковой гиперандрогенией), сочетанную (надпочечниковая и яичниковая гиперандрогения) и центральную форму (с системными нарушениями ЦНС).
Этиопатогенез. СПКЯ является наследственно обусловленным заболеванием, характеризующимся нарушением менструального цикла, хронической ановуляцией, гиперандрогенией, увеличением размеров яичников и особенностями их морфологической структуры: двусторонним увеличением размеров яичников в 2–6 раз, гиперплазией стромы и текаклеток, множеством кистозноатрезирующихся фолликулов диаметром 5–8 мм, утолщением капсулы яичников.
Основными звеньями патогенеза являются:
Нарушение гонадотропной функции. Вследствие нарушения цирхорального ритма выделения ГнРГ с периода пубертата (генетически обусловленного, стрессорных факторов и пр.) увеличивается базальный уровень синтеза ЛГ и происходит относительное уменьшение продукции ФСГ. Избыточная секреция ЛГ приводит к гиперплазии тека клеток, усилению синтеза в них андрогенов. Последние вызывают атрезию фолликулов. На фоне дефицита ФСГ происходит снижение количества рецепторов ФСГ в гранулезных клетках и торможение роста и созревания фолликулов. По механизму отрицательной обратной связи чувствительность клеток аденогипофиза к ГнРГ повышается и таким образом происходит стойкое нарушение соотношения ЛГ/ФСГ, замыкая порочный круг.
Гиперандогения приводит к снижению в печени синтеза сексстероидсвязывающего глобулина, что в свою очередь приводит к увеличению в циркуляции свободных эстрогенов и андрогенов. Андрогены вызывают избыточный рост волос (гипертрихоз.)
Свободные андрогены в жировой ткани ароматизируются в эстрогены, а эстрогены в свою очередь стимулируют рост адипоцитов и усиливают ожирение. Т.о. внегонадный синтез эстрогенов создают риск развития гиперпластических процессов эндометрия.
Инсулинорезистентность и гиперинсулинемия. При ожирении развивается периферическая инсулинорезистентность и гиперинсулинемия. Тека клетки яичников имеют рецепторы к инсулину, кроме этого увеличивается образование инсулиноподобного фактора роста, связываясь с рецепторами на тека клетках яичников таким образом усиливается синтез андрогенов в последних. Инсулин и инсулиноподобный фактор роста стимулируют выброс ЛГ, который также связываясь с тека клетками повышает синтез в яичниках андрогенов с последующей атрезией фолликулов. Инсулин снижает уровень стероидсвязывающего глобулина — повышается уровень свободного, биологически активного тестостерона.
Овариальные факторы. Последние исследования объясняют гиперпродукцию андрогенов генетически обусловленным дефектом ключевого фермента в синтезе андрогенов в яичниках и надпочечниках цитохрома Р450с17.
Показано, что у пациенток с СПКЯ в крови повышена концентрация ингибитора апоптоза, т.е. снижается процесс атрезии фолликулов, которые персистируют.
Клиническая картина.
Нарушение менструального цикла происходит по типу олиго- или аменореи. Поскольку нарушение гормональной функции яичников начинается с пубертатного периода, то и нарушения цикла начинаются с менархе и не имеет тенденции к нормализации. Следует отметить, что возраст менархе соответствует таковому в популяции — 12–13 лет (в отличие от адреногенитального синдрома, когда менархе запаздывает). Примерно у 15% больных нарушения менструального цикла могут носить характер дисфункционального маточного кровотечения на фоне гиперпластических процессов эндометрия (хроническая ановуляция — монотонный характер гиперэстроении).
Ановуляторное бесплодие всегда имеет первичный характер, в отличие от надпочечниковой гиперандогении, при которой возможна беременность и характерно ее невынашивание.
Гирсутизм различной степени выраженности, развивается с периода менархе.
Повышение массы тела отмечается у 50–70% женщин с СПКЯ. Ожирение, чаще, имеет универсальный характер, отношение объема талии к объему бедра более 0,85, что характеризует женский тип ожирения.
Молочные железы развиты правильно, на фоне хронической ановуляции может развиваться фиброзно-кистозная мастопатия.
Диагностика.
Характерный анамнез, внешний вид и клиническая картина.
Ультразвуковое исследование: симметричное увеличение яичников с обеих сторон и их объема (более 9 см. куб.), увеличение плотности стромы (строма составляет более 25% объема яичников) и капсулы, множество фолликулов 8-10 мм в диаметре по периферии в виде «ожерелья».
Гормональные исследования: увеличение соотношения ЛГ/ФСГ (более 2,5 чаще 3), повышение уровня тестостерона при нормальном содержании ДЭА и ДЭА-С, после пробы с дексаметазоном уровень андрогенов снижется незначительно — примерно на 25 %, проба с АКТГ отрицательная, снижение уровня эстрогенов.
При лапароскопии обнаруживается двухстороннее увеличение яичников, поверхность их гладкая, капсула плотная, жемчужно-белого цвета, по ее поверхности видны древовидно ветвящиеся мелкие сосуды.
Лечение.
Лечение пациенток с СПКЯ направлено на:
· нормализацию массы тела и метаболических нарушений;
· восстановление овуляторных менструальных циклов;
· восстановление генеративной функции;
· устранение гиперпластических процессов эндометрия;
· устранение клинических проявлений гиперандрогении — гирсутизма, угревой сыпи.
Независимо от конечной цели лечения на первом этапе необходима нормализация массы тела и коррекция метаболических нарушений.
У инсулинорезистентных пациенток с нормальной массой тела рекомендуют на I этапе терапию метформином — приводит к снижению периферической инсулинорезистентности, улучшая утилизацию глюкозы в печени, мышцах и жировой ткани. Длительность терапии 3–6 мес, в том числе на фоне стимуляции овуляции.
Стимуляцию овуляции проводят у пациенток, планирующих беременность, после нормализации метаболических нарушений. На первом этапе индукции овуляции применяют кломифена цитрат. Механизм его действия основан на блокаде эстрогеновых рецепторов на всех уровнях репродуктивной системы. После отмены кломифена цитрата по механизму обратной связи происходит усиление секреции гонадолиберина, что нормализует выброс ЛГ и ФСГ и, соответственно, овариальный фолликулогенез. Кломифена цитрат назначают с 5-го по 9-й день менструального цикла по 50–100 мг в день.
В связи с антиэстрогенным эффектом кломифена цитрата может быть недостаточное натяжение цервикальной слизи в преовуляторном периоде, снижение пролиферативных процессов в эндометрии. С целью лечения этих нежелательных эффектов назначают натуральных эстрогенов — эстрадиол в дозе 2–4 мг с 9-го по 14-й день цикла.
Во вторую фазу цикла с 16-го по 25-й день назначают гестагены (дидрогестерон 20 мг в сутки или прогестерон 200 мг в сутки).
Консервативная терапия пациенток с СПКЯ предполагает также использование комбинированных эстроген-гестагенных препаратов (Диане-35, Жаннин), с антиандрогенным действием, которые позволяют восстановить ритм менструаций, проводить профилактику гиперпластических процессов эндометрия, уменьшить проявления гипертрихоза.
Патогенетически обоснованной является терапия анонистами ГнРГ с целью получения ребаундэффекта после их отмены (бесерелин, гозерелин). Рекомендуют 4–6 инъекции агонистов ГнРГ.
Хирургическое лечение: клиновидная резекция яичников, каутеризация яичников при помощи различных энергий (термо, электро, лазерной), которая основана на разрушении стромы. Выбор методики хирургической стимуляции овуляции зависит от типа и объёма поликистозных яичников, длительности ановуляции. При значительном увеличении объёма поликистозных яичников независимо от типа рекомендуют клиновидную резекцию. При незначительном увеличении объёма поликистозных яичников можно проводить эндокоагуляцию стромы по типу демедуляции. Такая тактика основана на патогенетических механизмах хирургической стимуляции овуляции — проводят максимальное удаление (или разрушение) андрогенсекретирующей стромы поликистозных яичников, в результате уменьшается внегонадный синтез эстрона из тестостерона, нормализуется чувствительность гипофиза к гонадолиберину.
Источник
 Этиология и патогенез синдрома поликистозных яичников (СПКЯ), несмотря на многочисленные исследования, остаются недостаточно выясненными. Причинами появления этой патологии являются различные патологические состояния при беременности, которые ухудшают внутриутробное развитие плода (тяжелые поздние гестозы, экстрагенитальные заболевания, угроза прерывания беременности, применение в период беременности медикаментозных, особенно гормональных, препаратов), частые инфекции, перенесенные в детстве, интоксикации, чрезмерные умственные и физические нагрузки, неполноценное питание, наследственные факторы, тяжелые стрессовые ситуации, неблагоприятные экологические факторы. Необходимо отметить, что за последние годы частота развития поликистоза яичников имеет тенденцию к увеличению, особенно у девушек и женщин молодого возраста, но улучшились и возможности более точной диагностики этой патологии.
Этиология и патогенез синдрома поликистозных яичников (СПКЯ), несмотря на многочисленные исследования, остаются недостаточно выясненными. Причинами появления этой патологии являются различные патологические состояния при беременности, которые ухудшают внутриутробное развитие плода (тяжелые поздние гестозы, экстрагенитальные заболевания, угроза прерывания беременности, применение в период беременности медикаментозных, особенно гормональных, препаратов), частые инфекции, перенесенные в детстве, интоксикации, чрезмерные умственные и физические нагрузки, неполноценное питание, наследственные факторы, тяжелые стрессовые ситуации, неблагоприятные экологические факторы. Необходимо отметить, что за последние годы частота развития поликистоза яичников имеет тенденцию к увеличению, особенно у девушек и женщин молодого возраста, но улучшились и возможности более точной диагностики этой патологии.
Существует несколько гипотез развития синдрома поликистозных яичников. Согласно им, в 1980 году М.Н. Крымская определила три патогенетические формы этой патологии:
- 1) яичниковую типичную форму СПКЯ, которая является следствием дефекта ферментных систем в яичниках;
- 2) надпочечную форму с компонентом гиперандрогении;
- 3) центральную диэнцефальную форму, которая возникает при нарушениях в гипоталамо-гипофизарной системе.
Сторонники яичниковой и надпочечниковой гипотез развития СПКЯ считают, что при первичной недостаточности ферментов в этих железах меняется синтез эстрогенов из андрогенов, что приводит к избытку и накоплению андрогенов. Увеличение синтеза андрогенов в надпочечниках нарушает фолликулогенез и синтез эстрогенов в яичниках, в результате развивается кистозная атрезия фолликулов яичника. На сегодня наиболее обоснованной является теория центрального генеза развития СПКЯ. Функциональные и морфологические нарушения в яичниках являются следствием измененной гипоталамо-гипофизарной неадекватной стимуляции.
При нарушении ритма выделения гонадотропин-рилизинг-гормона увеличивается синтез лютеинизирующего гормона (ЛГ)и уменьшается секреция фолликулостимулирующего гормона (ФСГ). Избыток ЛГ приводит к весомому увеличению синтеза андрогенов из холестерина в фолликулах, недостаток ФСГ и избыток андрогенов — к образованию атрезии фолликулов, мелких кист, гиперплазии стромы яичников, утолщение их оболочки.
Различают первичные поликистозные яичники, которые возникают в период полового созревания и обусловлены дефектом ферментных систем в яичниках. Вторичные поликистозные яичники могут быть следствием различных эндокринопатий: нейрообменно-эндокринного синдрома, гиперпролактинемии, синдрома Иценко-Кушинга, адреногенитального синдрома и др.
Патологическая анатомия и гистология
Размеры поликистозных яичников большие нормы в 2-6 раз, овоидной (яйцевидной) формы, как правило, они двусторонне увеличены, капсула гладкая, плотная, беловатая, в ней разветвлены сосуды. На разрезе толщина капсулы превышает норму в 8-10 раз, желтые тела отсутствуют. Для гистологической картины характерны склероз и утолщение капсулы, гиперплазия стромы яичников, кистозная атрезия фолликулов, отсутствие зрелых фолликулов
Источник
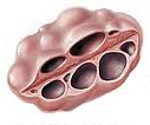
Поликистоз яичников – это увеличение гонад за счёт кистозной атрезии фолликулов. Является одним из признаков синдрома поликистоза яичников и нередко употребляется как синоним данной патологии. Другие симптомы заболевания включают нарушения менструальной и репродуктивной функции, признаки вирилизации, ожирение. Диагноз основывается на данных анамнеза, результатах общего и гинекологического осмотра, ультрасонографии, гормонального анализа. Лечение комплексное, включает коррекцию обменно-эндокринных нарушений, клиновидную резекцию или каутеризацию яичников.
Общие сведения
Термин «поликистоз яичников» может трактоваться как УЗ-признак, поликистозные изменения гонад, наблюдающиеся в норме или при ряде патологий, или как конкретное заболевание – синдром поликистозных яичников (СПКЯ, СПЯ, склерополикистоз). Его историческое название – синдром Штейна-Левенталя, по имени чикагских гинекологов, наиболее чётко описавших симптомы классической формы болезни в 1935 году. Поликистоз обнаруживается при УЗИ в 16-30 лет, частота встречаемости составляет до 54% среди женщин фертильного возраста. Склерополикистоз регистрируется у 5-20% женщин.
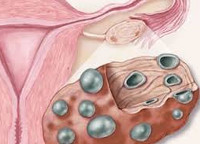
Поликистоз яичников
Причины
Распространённые причины бессимптомного преходящего поликистоза яичников (мультифолликулярных гонад), являющегося нормой, – стресс, физическая нагрузка, приём гормональных контрацептивов. Провоцирующие факторы вторичных поликистозов, возникших на фоне известных заболеваний, различны и связаны с механизмом развития этих патологий. Этиология СПЯ изучена слабо. Предполагается, что в 80% причины имеют врождённый характер, в 20% – приобретённый. Возможные факторы риска:
- Экзогенные: инфекционно-воспалительные заболевания, перенесённые в детском и пубертатном возрасте (хронический тонзиллит, детские инфекции, хронические воспаления внутренних половых органов), ЧМТ (сотрясения головного мозга, ушибы, контузии), затяжное психоэмоциональное напряжение (информационный стресс, повышенная учебная нагрузка).
- Эндогенные: неблагоприятное воздействие на плод (андрогенов, эпигенетических факторов, последствия патологического течения беременности или родов), низкий вес при рождении, врождённый генетически обусловленный дефект ферментативных систем гонад.
Особая роль отводится наследственной предрасположенности. Известны случаи семейного склерополикистоза. Высока вероятность патологии у женщин, чьи матери или сёстры страдают этим заболеванием. Генетический риск рождения дочери со склонностью к СПЯ у больной матери усугубляется ввиду ещё одной причины – плод развивается при избытке тестостерона. Фактором риска наследования по мужской линии является раннее облысение у кровных родственников-мужчин.
Патогенез
Поликистоз яичников характеризуется накоплением незрелых фолликулов ввиду ановуляции. При случайных ановуляторных циклах такие «кисты» со временем рассасываются без последствий, при регулярных провоцируют развитие патологии. Патогенез СПКЯ до настоящего времени не выяснен, на этот счёт существует несколько теорий. Первичный дефект механизма обратной связи может исходить из гипоталамо-гипофизарной системы, яичников, надпочечников.
Десинхронизация функций эндокринных желёз приводит к повышенному синтезу гонадами андрогенов без их дальнейшей ароматизации в эстрадиол, отсутствию овуляции (как следствие, к бесплодию), дефициту прогестерона, поликистозному изменению фолликулов, утолщению овариальной капсулы. Андростендиол ароматизируется жировой тканью и надпочечниками в эстрон, возникает относительная гиперэстрогения, ведущая к гиперплазии эндометрия.
В крови повышается уровень свободного тестостерона, результатом гиперандрогении является вирилизация. Развившаяся вследствие инсулинорезистентности гипергликемия усугубляет дисбаланс, способствуя усилению синтеза овариальных андрогенов, нарушению связывания тестостерона, что ещё больше повышает уровень этого гормона и эстрона.
Классификация
По происхождению поликистоз яичников классифицируется как первичный (СПКЯ) и вторичный (сопутствующий известным нозологическим формам). Склерополикистоз разделяют на две формы – с ожирением и с нормальной или сниженной массой тела. Кроме того, выделяют 4 фенотипа СПЯ, в основе которых лежат симптомы, являющиеся критериями диагностики (ESНRE/ASRМ, 2007):
- Фенотип A (классический). Сочетание гиперандрогении с ановуляцией, поликистозом. Частота встречаемости 54%.
- Фенотип B (ановуляторный). С гиперандрогенией, овуляторной дисфункцией, без поликистоза. Распространённость 29%.
- Фенотип C (овуляторный). Гиперандрогения и поликистоз. Частота встречаемости 9%.
- Фенотип D (неандрогенный). Ановуляция и поликистоз. Встречаемость 8%.
Симптомы поликистоза яичников
Преходящие кистозные изменения обычно протекают без внешних признаков. При склерополикистозе симптомы могут проявляться с менархе, реже – на фоне установившегося цикла. У 85% женщин отмечаются менструальные нарушения: сначала пройоменорея чередуется с опсоменореей, ациклическими кровотечениями, регистрируется гипо- и олигоменорея. Затем интервалы между кровотечениями удлиняются, развивается гипоменструальный синдром и аменорея.
Спустя несколько лет после начала месячных возникает гирсутизм, кожные симптомы гиперандрогении: себорея, акне. У 30-40% пациенток формируется ожирение. Стойкая ановуляция приводит к бесплодию. У 10-15% больных может наступать спонтанная беременность, которая чаще всего заканчивается невынашиванием. Могут наблюдаться такие симптомы, как галакторея, психоэмоциональные и вегето-сосудистые расстройства, сходные с климактерическим синдромом.
Осложнения
Наиболее грозным осложнением нелеченного склерополикистоза является гормонозависимый эндометриальный рак, развивающийся у 19-25% больных. К другим отдалённым последствиям относятся различные виды цереброваскулярной недостаточности (риск повышается в 2,8-3,4 раза), толерантность к глюкозе, возникающая у 40% пациенток после 40 лет и прогрессирующая у половины из них до сахарного диабета второго типа на протяжении шести лет.
Для больных репродуктивного возраста характерны акушерские осложнения – гестационный сахарный диабет, преэклампсия, преждевременные роды (риск этих патологий возрастает втрое, вчетверо и вдвое соответственно). Втрое повышается риск перинатальной смертности. К осложнениям нередко приводят некоторые методы лечения заболевания: после индукции овуляции развивается синдром гиперстимуляции яичников, оперативное вмешательство влечёт за собой трубно-перитонеальное бесплодие.
Диагностика
Поликистоз яичников как морфологическое изменение является не диагнозом, а признаком возможной патологии. Диагноз устанавливается гинекологом при участии врача ультразвуковой диагностики, эндокринолога. Об СПКЯ свидетельствуют следующие симптомы (обязательно наличие как минимум двух): лабораторные или визуальные признаки гиперандрогении; олиго- или ановуляция; поликистозные изменения . Методы диагностики включают:
- Клинический осмотр. При беседе с пациенткой, общем осмотре склерополикистоз можно предположить по жалобам на нарушение менструального цикла и бесплодие, наличию СПЯ у близких родственниц, повышенному индексу массы тела, вирилизации (гирсутизму, гипертрихозу, жирной, склонной к угревой сыпи коже). При гинекологическом исследовании – по увеличенным яичникам.
- Ультрасонография. При трансвагинальном УЗИ яичников поликистоз характеризуется увеличенным (свыше 9-10 кубических см.) объёмом гонад; расположенными под утолщённой капсулой увеличенными (2-10 мм) атретическими фолликулами (более 10) без доминантного; гиперплазированной (до четверти от общего объёма) стромой. Фолликулометрия выявляет менее 6 овуляций за год.
- Лабораторные исследования. При андрогенемии анализ гормонов подтверждает повышение уровня лютеинизирующего гормона и его соотношения к фолликулостимулирующему (более 2,5), повышение индекса свободного тестостерона. О сопутствующей инсулинорезистентности косвенно свидетельствуют результаты биохимического анализа крови – повышение триглицеридов, снижение ЛПВП, гипергликемия.
Дополнительно назначается биохимический анализ крови, гистероскопия с биопсией эндометрия, УЗИ надпочечников, щитовидной железы, рентгенография или МРТ турецкого седла. Некоторые клиницисты рекомендуют отличать поликистоз по данным УЗИ от мультифолликулярных яичников, характеризующихся меньшим размером «кист», неизменённой капсулой и стромой, нормальным объёмом и эхогенной структурой гонад. Такие изменения часто являются вариантом нормы.
Первичный поликистоз яичников следует дифференцировать с вторичным, наиболее частыми причинами которого являются врождённые патологии (адреногенитальный синдром, врождённая гиперплазия коры надпочечников), нейрообменно-эндокринный синдром, болезнь Иценко-Кушинга, а также вирилизирующие опухоли яичников и надпочечников. Для исключения опухолевого процесса может потребоваться консультирование онкогинеколога, онкоуролога.
Лечение поликистоза яичников
Выбор лечебной тактики зависит от причины, вызвавшей данное состояние, и имеющейся симптоматики. Поликистоз яичников, не проявляющийся какими-либо расстройствами, не требует лечения. При вторичном поликистозе назначается коррекция нарушений, обусловленных основным заболеванием. Лечебные мероприятия при СПКЯ определяются клинической картиной патологии.
Консервативная терапия
Лечение СПКЯ включает несколько этапов, направлено на нормализацию метаболических нарушений, восстановление овуляторного цикла и генеративной функции, устранение гиперпластических процессов эндометрия и проявлений гиперандрогении. В первую очередь проводится лечение метаболического синдрома и эндометриальной гиперплазии (при их наличии), затем, если пациентка желает иметь детей, приступают к индукции овуляции.
- Коррекция метаболических нарушений. Всем больным с ожирением рекомендуется модификация образа жизни – физические нагрузки, диета с ограничением острых и солёных блюд, жидкости – до 1,5 л в сутки. Калорийность дневного рациона до 2 000 ккал, 52% калорий должно приходиться на углеводы, 16% – на белки, 32% – на жиры, две трети последних – ненасыщенные. При инсулинорезистентности, гиперинсулинемии назначают инсулинсенситизаторы.
- Терапия гиперплазии эндометрия. При ожирении, рецидивирующих гиперпластических процессах, аденомиозе предпочтительно использование гестагенов, при нормальной массе тела и первично выявленной гиперплазии – эстроген-гестагенов. Препараты могут назначаться в циклическом или непрерывном режиме. Аденомиоз также лечат аналогами гонадолиберина.
- Лечение бесплодия. Не самый эффективный, но наиболее безопасный метод – применение эстроген-прогестиновых препаратов («ребаунд-эффект» после их отмены может привести к овуляции). При ановуляторном бесплодии индукция овуляции осуществляется кломифеном, летрозолом, в случае их неэффективности – гонадотропными средствами. Для наступления беременности могут применяться технологии ЭКО.
- Лечение гирсутизма и акне. Для устранения внешних проявлений гиперандрогении используются гормональные контрацептивы (орально, в виде пластырей или вагинальных колец) спиронолактон. Предпочтение отдаётся комбинированным гормональным препаратам без андрогенного действия или с антиандрогенным эффектом. Для повышения косметического эффекта применяется лазерная и фотоэпиляция.
Хирургическое лечение
В большинстве случаев восстановить менструальную и детородную функцию способно лишь хирургическое лечение. Вмешательства на яичниках осуществляются лапароскопическим доступом, что минимизирует риск спаечного процесса. Оперативное лечение при рецидивирующих гиперплазиях эндометрия также назначается женщинам, не планирующим беременность.
- Дриллинг яичников. Деструкция точечным электродом гиперплазированной стромы. Применяется для стимуляции овуляции при небольшом увеличении гонад. Включает различные методики – электро-, лазер-, диатермокаутеризацию. Недостаток метода – относительная краткосрочность лечебного эффекта.
- Клиновидная резекция. Иссечение клиновидного участка, включающего корковый и мозговидный слои. Выполняется с целью индукции овуляции при выраженном увеличении яичников или для предупреждения рецидивов эндометриальной гиперплазии. Недостаток – снижение овариального резерва, возможна ранняя или преждевременная менопауза.
Об успешности хирургического вмешательства свидетельствует восстановление овуляторной функции в первые недели после операции. Если овуляция не происходит в течение двух-трёх циклов, проводится её медикаментозная стимуляция. Беременность обычно наступает в течение 6-12 месяцев. Вероятность благоприятного исхода уменьшается прямо пропорционально времени с момента операции.
Предупреждение рецидива
Существующие методы лечения синдрома поликистозных яичников чаще всего не позволяют добиться стойкого излечения. Причиной является невозможность устранения основных патогенетических звеньев болезни. Симптомы и структурные овариальные изменения возобновляются в течение пяти лет после хирургического вмешательства, что обуславливает необходимость поддерживающего лечения.
Для регуляции менструального цикла, предупреждения эндометриальной гиперплазии, гирсутизма и гиперандрогенной дерматопатии на постоянной основе вплоть до менопаузы пациенткам назначают комбинированные гормональные контрацептивы или гестагены во вторую фазу цикла. Такая тактика также способствует сохранению репродуктивной функции у части больных.
Прогноз и профилактика
При поликистозе яичников прогноз для жизни благоприятный при отсутствии злокачественной трансформации эндометрия. Прогноз реализации репродуктивной функции зависит от того, насколько рано было начато лечение, какие причины лежат в основе патологии. Так, лечение бесплодия наиболее эффективно при отсутствии вирильного и метаболического синдрома, выраженных гипоталамо-гипофизарных нарушений.
Первичная и вторичная профилактика поликистоза яичников заключается в борьбе с ожирением, своевременном выявлении и коррекции гипоталамо-гипофизарной, надпочечниковой, овариальной дисфункции. Женщины, страдающие СПКЯ, входят в группу высокого риска развития рака тела матки, поэтому подлежат диспансерному наблюдению, включающему контрольные исследования (УЗИ, гистероскопию, при необходимости – лечебно-диагностический кюретаж эндометрия).
Источник
