Синдром передней нижней мозжечковой артерии
Актуальность. В структуре цереброваскулярных заболеваний частота инфарктов мозжечка варьирует от 0,5 до 1,5% от всех инфарктов головного мозга, смертность при них превышает 20%. Случаи кровоизлияний в мозжечок составляют около 10% всех внутричерепных кровоизлияний, летальность при них достигает 30% и более. Тем не менее, инсульты в области ствола мозга и мозжечка относятся к наименее изученным вопросам сосудистой патологии головного мозга. Многообразие клинических проявлений мозжечковых инсультов, нередкое их сходство с некоторыми проявлениями полушарных инсультов и различных поражений периферического вестибулярного аппарата значительно затрудняют их своевременную диагностику. К тому же при сосудистых заболеваниях головного мозга в изолированном виде мозжечковый синдром встречается редко и обычно сопровождается признаками поражения ствола головного мозга, что закономерно объясняется общностью кровоснабжения этих структур.
О кровоизлияниях в мозжечок Вы можете прочитать в статье (лекции) «Геморрагический инсульт задней черепной ямки» В.В. Крылов, В.Г. Дашьян, А.А. Мурашко, С.А. Буров, НИИ скорой помощи им. Н.В. Склифосовского, Московский государственный медико-стоматологический университет (журнал «Нейрохирургия» № 4, 2006) [читать].
Кровоснабжение мозжечка подробно изучено. При нормальной анатомии мозжечок получает кровоснабжение из вертебрально-базилярной системы, от 3 парных мозжечковых артерий: верхней мозжечковой артерии (ВМА), передней нижней мозжечковой артерии (ПНМА) и задней нижней мозжечковой артерии (ЗНМА). Проксимальные отделы всех мозжечковых артерий участвуют в кровоснабжении дорсолатеральных отделов ствола головного мозга. При нормальной анатомии все мозжечковые артерии анастомозируют друг с другом через хорошо развитую коллатеральную сеть. ВМА частично кровоснабжает нижние бугры четверохолмия, вентральные отделы мозжечка, а также его верхне- и среднедорсальные отделы, большую часть зубчатого ядра. ПНМА кровоснабжает латеральные отделы нижней трети моста и верхней трети продолговатого мозга, клочок мозжечка и прилегающие к нему участки полушария; важной ветвью ПНМА является лабиринтная артерия, кровоснабжающая внутреннее ухо. ЗНМА кровоснабжает латеральные отделы средней трети продолговатого мозга, каудальные и базальные отделы мозжечка.
В структуре мозжечкового ишемического инсульта поражение его сосудистых бассейнов распределяется следующим образом: ВМА — 30 — 40%, ПНМА — 3 — 6%, ЗНМА — 40 — 50%, инсульт в бассейнах 2 и более мозжечковых артерий — до 16%. С введением в клиническую практику методов нейровизуализации были установлены новые типы инфарктов мозжечка: инфаркты водораздела или пограничные инфаркты, очень малые (лакунарные) инфаркты. При тромбозах ОА инфаркты чаще локализуются в бассейне верхней артерии мозжечка (ВАМ) и обычно сочетаются с инфарктами ствола мозга.
При хроническом нарушении кровообращения в бассейнах мозжечковых артерий у пациентов с транзиторными ишемическими атаками или без них наблюдается развитие лакунарных, глубоко расположенных инфарктов, обусловленных поражением пенетрирующих артерий диаметром 40 — 900 мкм. Их частота составляет 25 — 28% от всех случаев мозжечковых инфарктов. Малые глубокие церебеллярные инфаркты обнаруживаются преимущественно в пограничных зонах васкуляризации трех мозжечковых артерий. Характерной чертой лакунарных инфарктов является благополучный исход с частичным или полным клиническим восстановлением. Размеры лакун на горизонтальных срезах мозга при КТ- и МРТ-сканировании обычно не превышают 12 — 20 мм, а средний объём — 1,7 — 1,8 мл.
Современная топография мозжечковых инфарктов оценивается по карте, которая позволяет устанавливать анатомическое соответствие главным артериальным бассейнам. В настоящее время используется топографическая классификация инфарктов мозжечка, предложенная Р. Amarenco (1991) и дополненная L. Tatu et al. (1996):
Инфаркты мозжечка встречаются обычно у больных среднего и пожилого возраста, причём у мужчин примерно в 2,5 — 3 раза чаще, чем у женщин. Мозжечковые ишемические инсульты возникают преимущественно вследствие тромбоэмболии из сердца, позвоночной или основной артерии или по гемодинамическому механизму. Описаны эмболии в артерии мозжечка при свежих инфарктах миокарда и фибрилляции предсердий. Среди иных факторов следует также отметить различного рода манипуляции на шее (особенно ротации), проведение которых может осложниться травматизацией позвоночных артерий и возникновением острого нарушения мозгового кровообращения. Поражение мелких артериальных ветвей (вызывающие лакунарные инфаркты) связано с развитием в них микроатеом, липогиалиноза и фибриноидного некроза. Причиной развития лакунарных инфарктов являются также микроэмболии. Факторами риска развития лакунарных инфарктов общепризнаны артериальная гипертония, сахарный диабет, васкулиты. У пациентов моложе 60 лет наиболее частой причиной мозжечкового инфаркта является интракраниальная диссекция ПА, включающая устье задней нижней мозжечковой артерии (ЗНМА). Более редкие причины инфаркта мозжечка — гематологические заболевания, фибромускулярная дисплазия. В ряде случае причину установить не удается.
Диагностика изолированных инсультов мозжечка весьма затруднительна, если в первые два дня заболевания не проводится КТ- или МРТ исследование. Небольшие инфаркты мозжечка весьма часто клинически не выявляются в силу быстрой обратимости клинических проявлений. В то же время известно, что в 25% случаев обширным инфарктам мозжечка предшествуют малые инсульты или преходящие нарушения мозгового кровообращения преимущественно в вертебробазилярной, реже в каротидной системах (около 40% больных с инфарктами мозжечка одновременно имеют инфаркты в других сосудистых бассейнах головного мозга). Обширные же инфаркты и гематомы мозжечка при их своевременной диагностике могут поддаваться хирургическому лечению, препятствующему фатальным дислокациям. При отсутствии прогрессирующей вторичной гидроцефалии 80 — 90% больных с инсультами мозжечка выживают при консервативной тактике лечения. МР-томографическое исследование является ведущим методом в диагностике стволовых и церебеллярных инсультов.
Рассмотрим клинику изолированный мозжечковый инфаркт (в бассейнах мозжечковых артерий). В случае изолированного поражения мозжечка в бассейне ЗНМА в клинической картине превалируют вестибулярные нарушения, наиболее часто встречаются следующие симптомы: головокружение (80%), головная боль в шейно-затылочной области (64%), тошнота (60%), нарушение походки (70%), атаксия (50%), нистагм, редко дизартрия. По наблюдениям некоторых авторов, в случае инфаркта в бассейне медиальной ветви ЗНМА в клинической картине заболевания может быть только головокружение, (!) таким пациентам нередко ставят диагноз «лабиринтит». В случае изолированного поражения мозжечка в бассейне ВМА в клинической картине превалируют координаторные расстройства, так как поражены зубчатые ядра. Симптоматика в этом случае обычно представлена следующим: атаксия (73%), нарушение походки (70%), дизартрия (60%), тошнота (40%), головокружение (37%), нистагм (7%) [Kase C. и соавт., 1993]. В клинической картине инфаркта в бассейне ПНМА частым симптомом является потеря слуха на стороне инфаркта, другие типичные мозжечковые симптомы вариабельны по своей выраженности, это также атаксия, нарушение походки, головокружение, тошнота, нистагм [Lee H. и соавт., 2002].
читайте также статью «Мнемоническое правило мозжечковой дисфункции: экспресс-помощь практикую-щему врачу» Мурашко Н.К., НМАПО им. П.Л. Шупика, Киев (Международный неврологический журнал, №6, 2013) [читать]
Среди изолированных инфарктов мозжечка отдельно следует выделить обширный мозжечковый инфаркт ввиду клинических особенностей течения этой формы инсульта. Обширный инфаркт мозжечка обычно возникает при поражении всего бассейна ВМА или ЗНМА, наиболее часто в бассейне ЗНМА при острой окклюзии позвоночной артерии (ПА). Обширный мозжечковый инфаркт в большинстве случаев клинически характеризуются острым развитием общемозговых, вестибулярных, координаторных и ствловых нарушений (альтернирующие синдромы, нарушение уровня бодрствования, дыхательные нарушения и т.д.) в различных комбинациях [поскольку все три мозжечковые артерии широко анастомозируют между собой, обширные инфаркты, сопровождающиеся исключительно мозжечковым синдромом, наблюдаются очень редко и, как правило, они протекают на фоне развития стволовых нарушений]. При этой форме мозжечкового ишемического инсульта на 2 — 3-и сутки заболевания развивается выраженный отек инфарктной зоны, обладающий масс-эффектом. Такое осложненное течение инфаркта мозжечка является злокачественным и встречается в 5 — 15% всех случаев мозжечковых инсультов (главным фактором, способствующим развитию злокачественного течения инфаркта мозжечка, является объем поражения — не менее 1/3 его полушария или [по данным M. Koh и соавт., 2000] ~24 см3). При этом происходит сдавление ликворопроводящих структур задней черепной ямки (ЗЧЯ), что ведет к развитию острой окклюзионной гидроцефалии (ООГ) и далее фатальному повреждению ствола головного мозга. Даже в случае своевременно диагностированной и экстренно дренированной ООГ нарастание масс-эффекта в ЗЧЯ может привести к восходящему транстенториальному вклинению и/или вклинению миндалин мозжечка в большое затылочное отверстие, что приводит к вторичной фатальной травме ствола головного мозга. Летальность при данной злокачественной форме инсульта при консервативном лечении составляет 80%. Такое злокачественное течение мозжечкового инфаркта в экстренном порядке требует привлечения нейрохирурга и решения вопроса о хирургическом лечении: наружном вентрикулярном дренировании и/или декомпрессивной краниотомии ЗЧЯ. Вовремя выполненное хирургическое вмешательство позволяет снизить летальность до 30%. В ряде случаев клиническое ухудшение связано с расширением зоны ишемии и вовлечением в нее стволовых отделов, при этом положительный эффект от хирургического вмешательства становится уже маловероятен.
Подробнее об обширном инфаркте мозжечка Вы можете прочитать в статье «Обширный инфаркт мозжечка, вызывающий дислокационный синдром, и показания к экстренной операции» С.А. Асратян, А.С. Никитин, Городская клиническая больница №12, Москва (Журнал неврологии и психиатрии, 12, 2012; Вып. 2) [читать].
Соотношение вестибулярных и мозжечковых нарушений при церебеллярных (мозжечковых) инсультах представляет собой одну из наиболее сложных диагностических проблем. Изучение клинических и МР-томографических проявлений у пациентов с острыми и подострыми мозжечковыми и вестибулярными нарушениями на фоне артериальной гипертонии и церебрального атеросклероза показало наличие структурных очаговых патологических изменений сосудистого характера у всех без исключения пациентов. Эти данные подчеркивают необходимость проведения МР-томографического исследования в течение 1 — 3-х суток от начала острого эпизода вестибулоатактического синдрома у пациентов с сосудистыми факторами риска.
Системное головокружение (vertigo) является ведущим симптомом при одиночных и множественных инфарктах мозжечка, локализованных в зоне территорий какой-либо из трех парных мозжечковых артерий либо в зонах смежного кровоснабжения. Выявляемые головокружение и нистагм, присущие центральному поражению, в случаях локализации инфарктов в бассейне передней нижней мозжечковой артерии, имеющей как известно, мозжечковую, понтинную и лабиринтную ветви, могут имитировать периферический характер поражения вестибулярного анализатора, маскировать мозжечковые нарушения, осложняя при этом диагностику острого сосудистого процесса. Возникновение псевдолабиринтного синдрома при мозжечковых инфарктах связывают с нарушением ингибирующих влияний мозжечка на вестибулярные ядра. В острейшей фазе ишемического инсульта или кровоизлияния мозжечковой локализации возможны наибольшие диагностические трудности, так как неврологическая симптоматика, характерная для непосредственного поражения мозжечка, на этом этапе может отсутствовать. В дальнейшем часто отмечается преобладание постуральных нарушений над динамическими координаторными, что также маскирует мозжечковую локализацию процесса в острой стадии заболевания. Очаговая мозжечковая симптоматика в ряде случаев может быть выраженной слабо или отсутствовать. Поэтому ведущее значение в своевременной дифференциальной диагностике инсультов мозжечка имеет магнитно-резонансная томография головного мозга, проводимая в первые сутки от начала острого вестибулоатактического синдрома с целью своевременного начала специфической терапии ишемического и геморрагического инсультов, что является реальной основой благоприятного исхода одного из наиболее тяжелых видов цереброваскулярной патологии.
Основным инструментальным методом диагностики церебеллярных инсультов является нейровизуализация. Однако в острейшем периоде заболевания (в течение первых 8 ч) при КТ зоны ишемии еще не определяются. МРТ является более чувствительным методом визуализации мозжечкового инфаркта, так как на снимках отсутствуют артефакты от костных структур ЗЧЯ. В острейшем периоде заболевания зону инфаркта возможно определить с помощью диффузионно-взвешенной МРТ и перфузионных методов исследования: перфузионные КТ или МРТ, однофотонно-эмиссионная КТ (ОФЭКТ).
читайте также пост: Трудности диагностики инсульта (инфаркта) мозжечка (на laesus-de-liro.livejournal.com) [читать]
Источник
Мозжечковые артерии образуют многочисленные коллатерали, поэтому окклюзия одного из сосудов часто приводит к образованию лишь небольшого очага инфаркта, который может протекать бессимптомно. Образование более обширного ишемического очага, что встречается реже, приводит к появлению симптомов поражения мозжечка, особенно в острой фазе заболевания. Сопутствующий отек ткани мозжечка может вызывать быстро прогрессирующую компрессию IV желудочка, что приводит к развитию окклюзионной гидроцефалии и создает угрозу вклинения.
Задняя нижняя мозжечковая артерия. Проксимальная окклюзия задней нижней мозжечковой артерии оказывается причиной ишемии в заднебоковой части продолговатого мозга, что обычно приводит к возникновению частичного или полного синдрома Валленберга. Задняя нижняя мозжечковая артерия принимает участие (значительно различающееся у разных людей) в кровоснабжении мозжечка, поэтому окклюзия этой артерии может приводить к выраженным в той или иной степени симптомам поражения мозжечка, в частности, гемиатаксии, дисметрии, латеропульсии и дисдиадохокинезу.
Симптомы поражения мозжечка всегда выявляются на стороне инфаркта. Они также часто сопровождаются тошнотой и рвотой; на основании этих симптомов ошибочно диагностируется желудочно-кишечное расстройство, а не заболевание нервной системы. Несвоевременная диагностика поражения мозжечка может привести к потенциально опасным последствиям. Если окклюзия задней нижней мозжечковой артерии располагается очень близко от начала артерии, мозжечковые симптомы могут полностью отсутствовать. При дистальной окклюзии артерии, наоборот, могут отсутствовать симптомы поражения ствола мозга.
На первичной КТ признаков поражения мозжечка может не быть. Это связано с тем, что на ранней стадии заболевания очаг инфаркта может быть на КТ не виден; кроме того, мозжечок недостаточно хорошо визуализируется на КТ из-за множества артефактов от костей задней черепной ямки.
В итоге даже крупные инфаркты в мозжечке могут быть пропущены и не диагностированы до тех пор, пока нарастающий цитотоксический отек не приведет к появлению симптомов сдавления ствола мозга. К ним относятся нарушение сознания, рвота и нарушение функции сердечно-сосудистой и дыхательной систем, вплоть до остановки дыхания. Поэтому при подозрении на инсульт в области мозжечка или ствола мозга, если первичная КТ не выявляет патологических изменений, через несколько часов следует повторно назначить нейровизуализацию (возможно вновь провести КТ, однако предпочтение в этой ситуации отдают диффузно-взвешенной МРТ).
Передняя нижняя мозжечковая артерия. Клинические проявления, обусловленные окклюзией этой артерии, как и при окклюзии задней нижней мозжечковой артерии, разнообразны из-за того, что ход этой артерии и бассейн ее кровоснабжения значительно варьируют у разных людей.
Возможно появление гемиатаксии на стороне поражения и нистагма, нарушение функции VII и VIII черепных нервов. Окклюзия артерии лабиринта (это ветвь передней нижней мозжечковой артерии) может привести к острой потере слуха.
Верхняя мозжечковая артерия. Окклюзия верхней мозжечковой артерии вызывает появление тяжелой атаксии в связи с развитием инфаркта верхней мозжечковой ножки, а также астазии и абазии. Повреждение ткани мозга в области покрышки моста вызывает чувствительные нарушения на ипсилатеральной половине лица, в контралатеральной половине туловища и конечностях, включая выпадение всех видов чувствительности (синдром поражения оральной части покрышки моста).
Результаты аутопсии показали, что у многих людей удлиненная петля верхней мозжечковой артерии соприкасается с тройничным нервом чуть дистальнее места выхода его корешка из моста мозга. Эта анатомическая особенность не имеет клинического значения, когда является случайной находкой. Однако выявление этой структурной особенности у многих больных с невралгией тройничного нерва позволяет предположить ее участие в патофизиологии этого заболевания, которому свойственны приступы невероятно сильной «пронзающей» боли на одной половине лица.
Невралгия тройничного нерва обычно хорошо поддается медика менто.зному лечению, например, карбамазепином. Однако в рефрактерных случаях выполняют нейрохирургическое вмешательство: нерв и сосудистую петлю от деляют друг от друга прокладкой из синтетического материала («микроваскуляр ная декомпрессия», «операция Джанетта»).

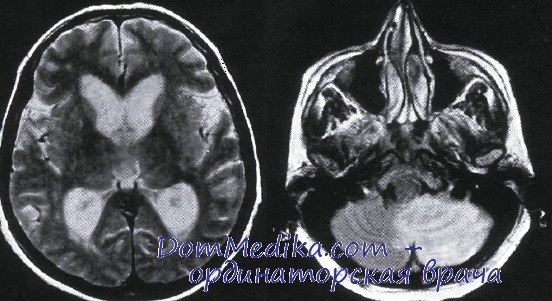
Инфаркт в мозжечке (МРТ). МРТ в режиме Т2, аксиальный срез. Выявляется гиперинтенсивный очаг инфаркта в базальной части правого полушария мозжечка, захватывающий нижнюю часть червя и другой аксиальный срез на уровне боковых желудочков выявляет выраженное расширение внутренних ликворных пространств. Повышение давления в задней черепной ямке нарушает отток СМЖ, приводя к гидроцефалии. В настоящее время инфаркты в мозжечке могут выявляться на ранних стадиях при помощи диффузно-взвешенной МРТ.
Клинический пример инфаркта в области мозжечка
Мужчина 63 лет, старший плотник, организовал праздничную вечеринку для членов своей бригады в честь 30-летия своего предприятия. Как это обычно бывает в таких случаях, алкоголь тек рекой.
Проснувшись поздно ночью, он почувствовал сильное головокружение, головную боль и тошноту. Попытавшись встать, он тут же упал на пол и с большим трудом снова поднялся на кровать. Примерно через полчаса с короткими интервалами возникли повторные эпизоды рвоты. Жена больного вызвала врача скорой помощи, несмотря на настойчивые заверения мужа, что он «просто выпил лишнего».
Врач, приехавший через несколько минут, собрал анамнез и осмотрел больного (провел краткий общий и неврологический осмотр). Основные показатели функции нервной системы были в норме: мышечная сила, чувствительность и рефлексы сохранены и симметричны, однако больной не мог самостоятельно сесть из положения лежа, не способен сидеть, стоять и ходить.
Врач посчитал, что эти симптомы связаны с гиповолемией, вызванной рвотой, причиной которой послужила острая кишечная инфекция. Он назначил метоклопрамид (церукал), посоветовал больному пить много жидкости, а утром вызвать участкового врача.
Рвота продолжалась всю ночь, к утру появилась и прогрессировала спутанность сознания. В 4 часа утра жена уже не смогла разбудить больного — он не реагировал даже на громкий крик. Жена вызвала скорую помощь, которая доставила больного в стационар. Обследование, проведенное в стационаре, включая ЭЭГ, не позволило установить диагноз.
Во время неврологического осмотра больной не мог выполнить простейшие просьбы. Казалось, он не понимал, о чем его просят, однако по просьбе врача следил глазами за двигающимся фонариком (при этом выявлялся установочный нистагм). По рекомендации невролога в экстренном порядке проведена МРТ головного мозга, которая выявила крупный очаг инфаркта в правом полушарии мозжечка. Зона отека, окружающая очаг инфаркта, сдавливала ткань мозжечка.
Интенсивная терапия, направленная на борьбу с отеком мозга (дегидратация), не привела к улучшению состояния больного. В связи с этим он был переведен в нейрохирургическое отделение, где были выполнены декомпрессия задней черепной ямки и шунтирование желудочковой системы. После операции состояние больного быстро стабилизировалось.
Инфаркты в мозжечке нередко представляют трудности для диагностики в связи с тем, что часто вызывают лишь легкую атаксию конечностей в сочетании с более выраженной туловищной атаксией. В таких случаях традиционно используемые координаторные пробы, включающие оценку положения конечностей и выполнение произвольных (целенаправленных) движений в конечностях, не выявляют патологических изменений.
Рвота часто расценивается, как проявление желудочно-кишечных нарушений, поэтому необходимое в этой ситуации нейровизуализационное исследование может откладываться до тех пор, пока повышение внутричерепного давления не приведет к ухудшению состояния больного. КТ, проведенная на ранних стадиях острого процесса, может не выявить патологических изменений, однако диффузно-взвешенная МРТ уже в этот период позволяет обнаружить причину заболевания.
— Читать «Острый тромбоз вен и венозных синусов головного мозга: причины, диагностика, лечение»
Оглавление темы «Нервная система»:
- Диагностика ишемии головного мозга
- Компьютерная томография при ишемии головного мозга. Диагностическая ценность
- Магнитно-резонансная томография (МРТ) при ишемии головного мозга. Диагностическая ценность
- Ультразвуковые и радиоизотопные методы диагностики ишемии головного мозга. Диагностическая ценность
- Неотложная помощь при ишемическом инсульте. Принципы лечения ишемического инсульта
- Пример тромболизиса при окклюзии средней мозговой артерии. Эффективность
- Пример тромболизиса тромба в базилярной артерии. Эффективность
- Таламические сосудистые синдромы. Диагностика
- Мозжечковые сосудистые синдромы. Диагностика инфаркта мозжечка
- Острый тромбоз вен и венозных синусов головного мозга: причины, диагностика, лечение
Источник
