Синдром паркинсона уайта у детей чем опасен
Синдром ВПВ — это врождённая патология строения сердечной мышцы. В ряде случаев она протекает без проявлений и не нуждается в лечении, но бывает и наоборот.
Синдром ВПВ при бессимптомном течении впервые обнаруживается только при проведении ЭКГ
Описание
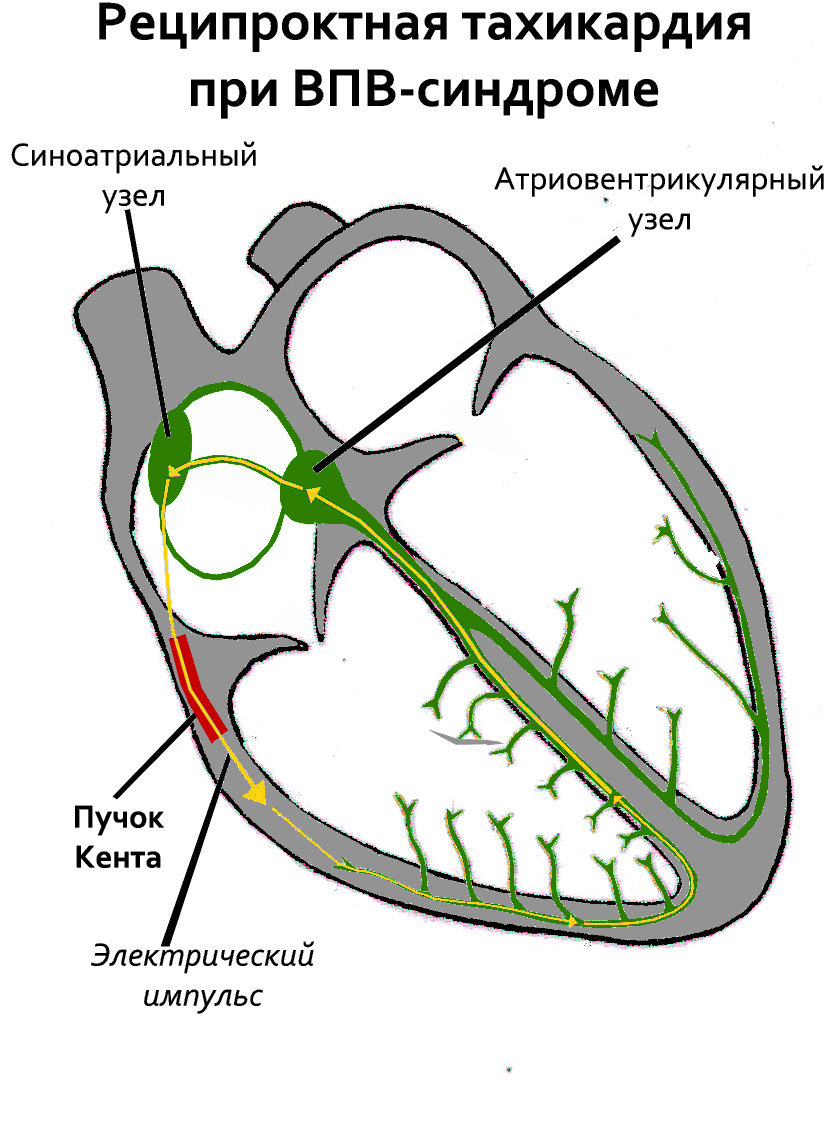
Работа сердца зависит от импульса, который вызывает сокращение желудочков. В норме у взрослого человека возбуждение проходит по проводящим путям по направлению из правого предсердия в желудочки. По пути оно задерживается в атриовентрикулярном узле — скоплении клеток между желудочками, а оттуда через предсердножелудочковый пучок проходит к миокарду.
У ребёнка в утробе матери этот путь несколько отличается, так как присутствуют добавочные волокна, которые соединяют предсердия и желудочки. Обычно они истончаются и исчезают по мере развития плода. Но иногда, из-за сбоя в кардиогенезе, эти обходные волокна сохраняются и продолжают функционировать. Из-за этих дополнительных “проводников” и развивается синдром ВПВ.
Сама по себе патология представляет состояние, при котором сердечный импульс проходит от предсердий к желудочкам по сохранившимся обходным путям. Из-за этого отсутствует необходимая “пауза”, которую создаёт атриовентрикулярный узел, и происходит предвозбуждение желудочков. Но обычно это мало ощущается самим человеком. Гораздо опаснее механизм, который носит название “re-entry”, когда импульс перемещается по кругу, как белка в колесе.
Патология встречается примерно у 4 человек из 1000, чаще — у мужчин.
Хотя синдром WPW является врождённым заболеванием, первые проявления могут появиться в любом возрасте. Довольно часто способность сохранившихся дополнительных волокон проводить импульс ухудшается со временем. Поэтому, если патология была обнаружена у ребёнка, она с возрастом может пройти сама собой.
Есть несколько способов классификации данного синдрома, но для пациента важнее всего определить клинический характер или тип течения патологического процесса:
- Манифестирующий вид. Появляется спонтанно, может быть результатом сильной или длительной нагрузки — эмоциональной или физической.
- Приходящий вид. Проявляется чаще, чем манифестирующий, но с меньшей силой.
- Латентный или бессимптомный вид.
В зависимости от типа синдрома назначается лечение.
Причины
Обходной путь для импульсов закладывается в сердце каждого плода, однако у большинства эти «дополнительные пути» рассасывается к моменту появления на свет. На этот процесс может повлиять несколько факторов:
- Генетическая предрасположенность. Если у кого-то из членов семьи имеется данная патология, даже в бессимптомной форме, вероятность передать синдром ребёнку очень велика.
- Стрессы во время вынашивания плода. В момент острого беспокойства в кровь выбрасываются соединения, такие, как адреналин или кортизол, и оказывают пагубное действие на ребёнка.
- Чрезмерные физические нагрузки. Физически неподъёмный труд организм воспринимает как стресс, последствия могут быть губительнее эмоциональных переживаний.
- Употребление табака, алкоголя или наркотических средств. В этом случае образование патологии ВПВ едва ли не меньшее из зол, которое может произойти с ребёнком.
- Плохое питание. Сюда включается и недостаточное питание, и дефицит витаминов, и плохая вода. Невозможно просчитать, насколько большое влияние это оказывает, но оно точно присутствует.
- Отрицательные факторы окружающей среды. Высокий уровень радиации или наличие тяжёлых металлов в воде и воздухе пагубно отражается на здоровье.
Большинство факторов можно учесть ещё на этапе планирования беременности. Это будет самой лучшей профилактикой.
Симптомы
В половине случаев синдром протекает без каких-либо признаков. В этом случае речь идёт о феномене ВПВ.
У другой половины пациентов появляются приступы пароксизмальной тахикардии, при которой сердечный ритм сильно учащается. Слово “пароксизм” означает, что болезненное состояние ухудшается с большой скоростью, то есть пульс повышается до 200 и больше за считанные минуты. Добавляются и другие признаки:
- одышка;
- слабость;
- бледность,
- головокружение;
- шум в ушах;
- боли в груди;
- предобморочное и обморочное состояние.
Клиническая картина напоминает синдром верхней полой вены — это связано с нарушением снабжения органов кислородом. При таких симптомах необходимо обратиться за врачебной помощью.
Примерно у 6% пациентов развиваются серьёзные нарушения сердечного ритма — то, чем опасен синдром больше всего. Это фибрилляция предсердий, которая может перейти в трепетание, или трепетание желудочков — это критическое состояние, при котором желудочки сокращаются быстро и беспорядочно, способное привести к внезапной остановке сердца.
Опасным для здоровья и жизни больного синдром ВПВ становится при осложненном течении. Приступы жизнеугрожающих аритмий обычно начинаются с ощущения боли, ускорения сердечного ритма и обморочного состояния.
Диагностика
При подозрении на синдром необходимо обратиться к кардиологу. Диагностические процедуры преследуют сразу несколько целей:
- доказать присутствие дополнительных путей;
- определить их местоположение и количество;
- определить клиническую форму заболевания;
- назначить терапию и контролировать ее эффективность.
Диагностика поможет дифференцировать патологию от других заболеваний, таких, как синдром Фредерика и блокада ножек пучка Гиса.
ЭКГ и УЗИ сердца при синдроме ВПВ являются основными исследованиями.
Важную роль в диагностике является электрокардиография. Она проводится в клинике, а если этого недостаточно, то больному назначается суточный мониторинг. При патологии на ЭКГ будут следующие показатели:
- Короткий интервал PQ или PR, обозначающий продолжительность, с которой импульс проходит от предсердия до желудочков.
- Комплекс QRS, обозначающий путь импульса по сердечной мышце, расширен, а его начальная часть будет иметь более пологий наклон по сравнению с нормой в виде дельта-волны.
Проведением исследования, расшифровкой результатов и назначением приема противоаритмических лекарств должен заниматься лечащий врач. Попытка подобрать медикаментозную терапию самостоятельно может быть губительной.
Дополнительно назначается УЗИ сердечной мышцы и электрофизиологическое исследование. Эти исследования позволяют проверить, нет ли сопутствующих пороков и аномалий строения.
Лечение
Если патология протекает без симптомов, не представляет неудобств и угрозы для жизни, она не требует врачебного вмешательства. В этом случае пациенту рекомендуется контроль над состоянием с обследованием раз в год. Представителям профессий, чья работа связана с риском, обследование назначается чаще.
Если тахикардия присутствует, врач подбирает лечение в зависимости от частоты и силы проявления симптомов.
- Вагусные приёмы. Это способы воздействия на вегетативную нервную систему, которые помогают организму своими силами снизить пульс. Являются приёмами самопомощи, подойдут, если тахикардия проявляется в единичных случаях после чрезмерной нагрузки. Большинство приёмов связаны с задержкой дыхания и напряжением мышц. Примеры вагусных проб: сделать вдох и задержать дыхание на 10-15 минут, одновременно напрягая мышцы рук и ног, задержать дыхание и напрячь мышцы живота, сделать глубокий медленный вдох, коротко задержать дыхание, ещё медленнее выдохнуть, сделать вдох и покашлять.Приёмы нужно выполнять, пока не пройдёт приступ или до приезда скорой помощи.
- Другие приёмы, такие, как надавливание на глазные яблоки, массаж сонной артерии и солнечного сплетения могут быть небезопасны для пожилых, при атеросклерозе и при неумелом выполнении.
- Медикаменты. Для назначения медикаментозной терапии нужно обязательно обратиться к врачу. Хотя на упаковке лекарства написано, что оно от аритмии, а в инструкции — дозировка и длительность курса, нельзя заниматься самолечением. Кроме этого, эти препараты имеют свои противопоказания к приему.
- Врач может назначить препараты из разных групп. Блокаторы каналов кальция препятствуют поступлению ионов кальция к миокарду, что способствует расширению сосудов, снижению давления и улучшению кровоснабжения миокарда. Стоит тщательно выбирать препараты из этой группы: некоторые не понижают частоту пульса, а увеличивают. Обычно препараты этой группы не назначают при гипотонии и сердечной недостаточности. Во время терапии могут появиться такие побочные эффекты, как головная боль, бронхоспазм, дисфагия и чувство жара.
- Антиаритмические препараты воздействуют непосредственно на механизм сокращения сердечных мышц. При частых приступах тахикардии могут быть назначены на длительный срок. Препараты могут быть противопоказаны при аллергических реакциях на компоненты, при синдроме Шегрена, сердечной недостаточности, системной красной волчанке. Так как усвоение лекарств происходит через печень, пациентам с синдромом Жильбера нужно с особенной осторожностью подходить к проведению медикаментозного лечения. Многие препараты от аритмии провоцируют бессонницу, что может усиливать проявления синдрома беспокойных ног.
- Хирургическое вмешательство. Этот способ позволяет сразу избавиться от проблемы, при отсуствии противопоказаний он эффективен в 95% случаев. Лишь в 2% дополнительные пути прохождения восстанавливаются и требуют повторного вмешательства. Операция называется радиочастотной абляцией. Через бедренную артерию проводится катетер к сердцу, и, под ультразвуковым наблюдением, прижигаются обходные пути. Ритм восстанавливается через 1-2 дня после операции.
Медикаментозная терапия далеко не всегда может помочь больным с синдромом WPW, так как резистентность к лекарственным средствам возникает почти у 53 – 70% больных уже через 1–5 лет после начала приёма препаратов.
Синдром Вольфа-Паркинсона-Уайта является врождённой патологией. При его тяжелом течении борьба с ним проводится с помощью медикаментов или малоинвазивного кардиохирургического вмешательства. При своевременном начале комплексной терапии или выполнении операции прогноз синдрома обычно благоприятный.
Читайте также: болезнь Кавасаки у детей
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 апреля 2020;
проверки требует 1 правка.
Синдром Вольфа-Паркинсона-Уайта (WPW-синдром) — врождённая аномалия строения сердца. Впервые описана в 1930 году Луисом Вольфом, Джоном Паркинсоном и Полом Дадли Уайтом, а в 1940 году термин «синдром Вольфа-Паркинсона-Уайта» был введён в употребление для обозначения случая наличия у пациента как асистолии, так и пароксизмов тахикардии[3].
Общие сведения[править | править код]
Синдром Вольфа-Паркинсона-Уайта — наиболее частый синдром преждевременного возбуждения желудочков (его наблюдают у 0,1 — 0,3 % населения в общей популяции [4][5]), возникающий при наличии дополнительного пучка Кента. Большинство людей при этом не имеют признаков заболевания сердца. У мужчин синдром обнаруживают чаще, чем у женщин.
Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков.[источник не указан 2224 дня] Этот пучок играет важную роль в патогенезе синдрома WPW. Более быстрое распространение импульса через этот дополнительный проводящий путь приводит к:
- 1) укорочению интервала P — R (P — Q);
- 2) более раннему возбуждению части желудочков — возникает волна.
Биохимической подоплёкой синдрома является мутации в CBS домене γ2 субъединицы АМФ-активируемой протеинкиназы (AMPK, AMP-activated protein kinase). Консервативный (от прокариотов до человека ) CBS-домен (~ 60 аминокислот) является участком аллостерической регуляции со стороны AMP/ATP.[6]
Этиология[править | править код]
Несмотря на большой прогресс в изучении болезни, молекулярные и генетические основы, ответственные за синдром у большинства пациентов, остаются неизвестными. На март 2020 года известно лишь о нескольких генах, нарушения в которых приводит к синдрому Вольфа — Паркинсона — Уайта[7].
Клиническая картина[править | править код]
У части больных может не выявляться клинических проявлений. Основное проявление синдрома Вольфа — Паркинсона — Уайта — аритмии. Более чем в 50 % случаев возникают пароксизмальные тахиаритмии: наджелудочковые реципрокные, фибрилляция предсердий, трепетание предсердий. Довольно часто синдром возникает при заболеваниях сердца — аномалии Эбштайна, гипертрофической кардиомиопатии, пролапсе митрального клапана.
Диагностика[править | править код]
Синдром WPW может протекать скрыто (скрытый синдром обычно диагностируют с помощью электрофизиологического исследования). Это связано с неспособностью дополнительных проводящих путей проводить импульсы в антеградном направлении. На ЭКГ во время синусового ритма признаков преждевременного возбуждения желудочков нет. Скрытый синдром WPW проявляется тахиаритмией, его выявление возможно при электростимуляции желудочков.
Явный синдром имеет ряд типичных ЭКГ-признаков:
- Короткий интервал P — R (P — Q) — менее 0,12 с.
- Волна Δ. Её появление связано со «сливным» сокращением желудочков (возбуждение желудочков сначала через дополнительный проводящий путь, а затем через AB-соединение). При быстром проведении через AB-соединение волна Δ имеет больший размер. При наличии AB-блокады желудочковый комплекс полностью состоит из волны Δ, так как возбуждение на желудочки передается только через дополнительный путь.
- Расширение комплекса QRS более 0,1 с за счет волны Δ.
- Тахиаритмии: ортодромная и антидромная наджелудочковые тахикардии, фибрилляция и трепетание предсердий. Тахиаритмии возникают обычно после наджелудочковой экстрасистолы.
Иногда на ЭКГ фиксируется переходящий синдром WPW. Это говорит о том, что попеременно функционируют оба пути проведения импульса — нормальный (АВ-путь) и дополнительный (пучок Кента). В таком случае видны то нормальные комплексы, то деформированные.
Лечение[править | править код]
Профилактика и лечение пароксизмов тахиаритмии
- Для предупреждения приступов тахикардии при синдроме WPW можно использовать соталол, дизопирамид. Следует помнить, что ряд антиаритмических лекарственных средств может увеличивать рефрактерный период AB-соединения и улучшать проведение импульсов через дополнительные проводящие пути (блокаторы медленных кальциевых каналов, β-адреноблокаторы, сердечные гликозиды), в связи с чем их применение при синдроме WPW противопоказано.
- При возникновении на фоне синдрома фибрилляции предсердий необходимо срочно провести электрическую дефибрилляцию. В последующем рекомендуют провести деструкцию (радиочастотную катетерную аблацию) дополнительных проводящих путей.
Показания для хирургического лечения синдрома Вольфа-Паркинсона-Уайта
- Наличие частых приступов фибрилляции предсердий.
- Приступы тахиаритмии с гемодинамическими нарушениями (коллапс).
- Сохранение приступов тахиаритмии при проведении антиаритмической терапии.
- Ситуации, когда длительная лекарственная терапия нежелательна (молодой возраст, планируемая беременность).
Внутрисердечная радиочастотная абляция — самый эффективный (в 98 % случаев) радикальный способ лечения синдрома WPW. Однако несколько исследований говорят о том, что несмотря на применение этого способа лечения, риск фибрилляции предсердий остаётся высоким по сравнению с населением в целом[7].
Течение и прогноз[править | править код]
Достоверность этого раздела статьи поставлена под сомнение. Необходимо проверить точность фактов, изложенных в этом разделе. |
Синдром WPW может быть обнаружен в любом возрасте, даже у новорожденных. Любое способствующее заболевание сердца, протекающее с нарушением АВ-проводимости, может способствовать его проявлению. Постоянный синдром WPW, особенно с приступами аритмии, нарушает внутрисердечную гемодинамику, что ведет к расширению камер сердца и снижению сократительной способности миокарда.
Течение заболевания зависит от наличия, частоты и длительности существования тахиаритмий. Внезапная сердечная смерть при синдроме WPW наступает обычно вследствие фатальных аритмий (фибрилляция предсердий, трепетание предсердий, желудочковая тахикардия, фибрилляция желудочков).
Смертность[править | править код]
Внезапная сердечная смерть от синдрома Вольфа — Паркинсона — Уайта наступает примерно у 0.25 — 0.39 % больных ежегодно[7].
Примечания[править | править код]
Ссылки[править | править код]
- К 70-летию открытия синдрома Вольфа-Паркинсона-Уайта
Источник
