Синдром опережения у ребенка что это

Рассказывает Надежда Маказан, детский эндокринолог
Преждевременное половое развитие (ППР) – это раннее начало формирования вторичных половых признаков у детей: до 8 лет у девочек и до 9 лет у мальчиков.
Симптомы преждевременного полового развития
Начало полового развития характеризуется физическими и эмоциональными изменениями, которые, как правило, не остаются незамеченными родителями. Раннее половое развитие у девочек младше 8 лет проявляется увеличением молочных желез, появлением волос на лобке и в подмышечных впадинах, возникновением угревой сыпи. У мальчиков младше 9 лет увеличиваются яички и пенис, «ломается» голос, появляется половое оволосение, также возникает угревая сыпь. Увеличение уровня половых гормонов в крови ведет к повышенным темпам развития костей, у девочек перераспределяется жировая клетчатка по женскому типу (округляются бедра, появляется талия), у мальчиков нарастает мышечная масса. Бывает, что первым симптомом, обращающим на себя внимание, является ускорение роста: ребенок, который раньше был одного роста со своими сверстниками или ниже, вдруг начинает стремительно расти, опережая других ребят.
Причины и формы преждевременного полового созревания
Есть два вида ППР. Центральное ППР – это преждевременное «включение» центральных механизмов, регулирующих пубертат (половое развитие). Другое его название – гонадотропинзависимое ППР (обусловленное действием гонадотропных гормонов гипофиза). Центральные механизмы регуляции полового развития располагаются в гипоталамусе и гипофизе, где вырабатываются гормоны, которые воздействуют на гормон-продуцирующие клетки яичников и яичек, стимулируя выработку в них половых гормонов — эстрогенов у девочек и андрогенов у мальчиков (см.рисунок).
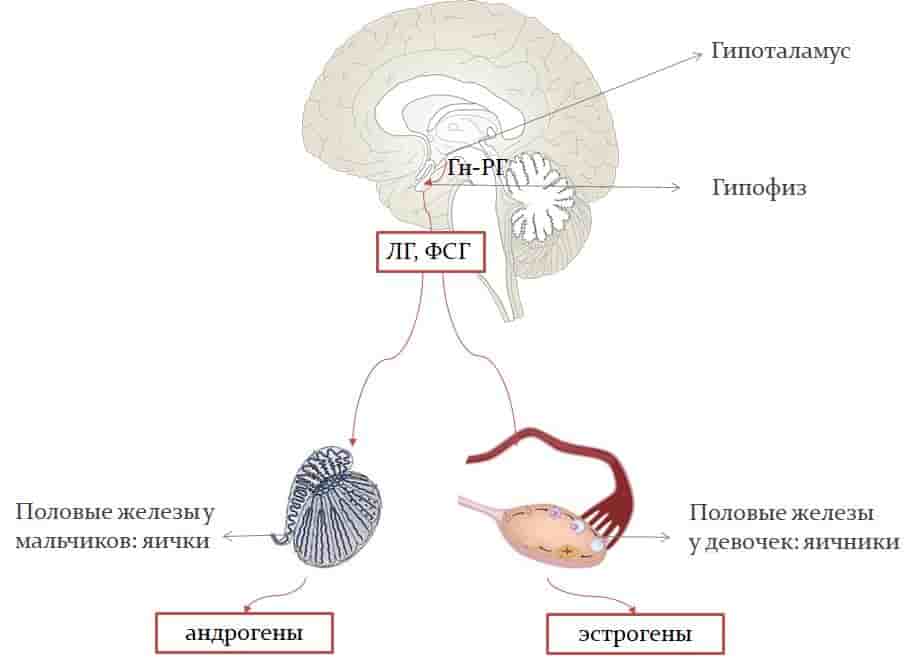
Схема регуляции полового развития. В гипоталамусе вырабатывается гонадотропин-рилизинг гормон (Гн-РГ), который запускает синтез лютеинизирующего гормона (ЛГ) и фолликулостимулирующего гормона (ФСГ) в гипофизе. ЛГ и ФСГ в свою очередь действуют на половые железы, стимулируя синтез андрогенов в яичках и эстрогенов в яичниках.
«Преждевременный старт» может быть следствием органических повреждений нервной системы, последствием травм, наличием объемного образования в головном мозге. Иногда бывает так, что обследование не выявляет серьезных органических причин, и в этом случае устанавливается так называемое идиопатическое (“беспричинное”) центральное ППР.
Второй тип ППР – это периферический. Периферическое ППР характеризуется тем, что яичники или тестикулы (яички) начинают сами продуцировать повышенное количество половых гормонов. Причиной могут быть гормонпродуцирующие кисты, объемные образования.
Также стоит отметить, что существует деление ППР на полную и неполную формы. При полной форме половые гормоны действуют на все зависящие от них органы и ткани, поэтому в таких случаях отмечается не только появление вторичных половых признаков, но и увеличение и развитие матки и яичников у девочек, пениса и яичек у мальчиков, ускоряются процессы роста.
Неполную форму преждевременного полового развития отличает либо изолированное появление молочных желез у девочек (телархе), либо изолированное появление лобкового оволосения (адренархе, пубархе) в отсутствие других признаков полового развития.
Осложнения и последствия
ППР может быть связано с большим психо-эмоциональным стрессом для ребенка: в возрасте, когда естественно стремление во всем походить на друзей, ребенок начинает резко отличаться от других ребят, что может стать источником комплексов и трудностей в общении.
Другим значимым осложнением при ППР является ухудшение ростового прогноза. Опережение в росте сверстников обусловлено ускоренным созреванием костей. У ребенка рано происходит «ростовой скачок», раньше закрываются зоны роста и поэтому конечный рост детей с ППР может быть ниже среднего.
Методы диагностики
 Появление признаков полового развития у девочек младше 8 лет и у мальчиков младше 9 лет – повод обратиться к детскому эндокринологу.
Появление признаков полового развития у девочек младше 8 лет и у мальчиков младше 9 лет – повод обратиться к детскому эндокринологу.
Для того, чтобы установить, есть или нет ППР и разобраться в причинах появившихся изменений, врач проводит осмотр с оценкой степени полового развития, измерением роста и скорости роста. Исследуется анамнез жизни ребенка с целью выявления возможных причин, повлекших за собой ППР. Далее проводится исследование, включающее в себя оценку гормонального профиля, определение костного возраста, ультразвуковое исследование половых желез, МРТ (при необходимости). Часто для оценки функциональной активности центрального звена, регулирующего функцию гонад, может потребоваться проведение специального лабораторного теста. Это связано с тем, что гонадотропные гормоны гипофиза секретируются в кровь в импульсном режиме и взятие крови просто натощак не всегда может отразить их истинный уровень. Поэтому для дифференциальной диагностики между центральной и периферической формами ППР по показаниям проводится тест с препаратом, позволяющим оценить максимальный уровень гонадотропных гормонов крови.
Лечение преждевременного полового созревания у девочек и мальчиков
Для лечения центральной формы преждевременного полового развития используются аналоги гонадотропин-рилизинг гормона (Гн-РГ). При регулярном введении этот препарат блокирует секрецию половых гормонов гипофиза (ЛГ и ФСГ). Наиболее распространенный режим введения препарата — внутримышечные инъекции 1 раз в 28 дней. Лечение аналогами Гн-РГ переносится, как правило, хорошо. В течение первого месяца лечения может быть усиление признаков полового развития, уменьшающиеся при соблюдении правильного режима введения. Побочные эффекты возникают редко и включают в себя головную боль, симптомы менопаузы, возможно развитие воспаления в месте введения препарата.
Периферические формы ППР требуют иного подхода к лечению. В этих случаях терапия аналогами Гн-РГ неэффективна, так как при этих вариантах ППР нет повышенной пубертатной секреции гонадотропных гормонов гипофиза. Выбор тактики лечения зависит от причины ППР. В некоторых случаях может потребоваться хирургическое вмешательство (удаление кисты или опухоли) либо может быть рассмотрена возможность применения препаратов, блокирующих действие половых стероидов на органы-мишени.
Центральное преждевременное половое развитие: лечить или не лечить?
 Решение вопроса о необходимости терапии центрального ППР решается индивидуально. Лечение преследует несколько целей: с одной стороны, остановить действие половых гормонов на костную ткань и улучшить ростовой прогноз, с другой стороны, убрать негативное влияние на психоэмоциональный фон ребенка. Поэтому, решая вопрос о терапии цППР, врач оценивает несколько факторов: возраст и рост ребенка на момент установления диагноза, скорость прогрессирования признаков полового развития, степень психологической готовности ребенка к половому развитию.
Решение вопроса о необходимости терапии центрального ППР решается индивидуально. Лечение преследует несколько целей: с одной стороны, остановить действие половых гормонов на костную ткань и улучшить ростовой прогноз, с другой стороны, убрать негативное влияние на психоэмоциональный фон ребенка. Поэтому, решая вопрос о терапии цППР, врач оценивает несколько факторов: возраст и рост ребенка на момент установления диагноза, скорость прогрессирования признаков полового развития, степень психологической готовности ребенка к половому развитию.
Половое развитие: разговор с ребенком
Не только лечащему врачу, но и родителям следует обсуждать с ребенком то, что происходит с его организмом. Очень важно дать понять ребенку, что он нормален и те изменения, которые претерпевает его тело, являются естественными, пусть и несколько преждевременными. В возрасте до 8 лет половое развитие может пугать детей, но если они будут чувствовать уверенность и поддержку со стороны родителей, то принять ситуацию им будет значительно проще.
Автор: Надажда Маказан, детский эндокринолог
Источник
Миотонический синдром у детей — это совокупность расстройств тонуса мышц, характеризующаяся нарушениями сокращения мышечных волокон после расслабления. Симптоматика возникает на фоне различных приобретенных и врожденных заболеваний. Для назначения эффективного лечения врач должен выявить основную причину. Прогноз при патологии благоприятный.
Миотонический синдром у детей: симптомы и лечение
Возникновение расстройства
Причины появления нарушений мышечного тонуса не всегда удается выявить. У некоторых детей миотонический синдром развивается на фоне генетической предрасположенности. В этих случаях в генах имеются мутации, влияющие на работу мышечных волокон. Врожденные формы патологии встречаются в семьях, где ранее были схожие двигательные расстройства у детей.
Помимо наследственной предрасположенности, большое значение имеют следующие факторы:
- родовые травмы с поражением структур центральной нервной системы;
- тяжелое течение рахита или отсутствие его своевременной терапии;
- нарушения обмена веществ и болезни эндокринных органов;
- наличие сопутствующих нервно-мышечных патологий;
- тяжелая перинатальная энцефалопатия.
На фоне указанных состояний возникают очаги поражения головного мозга органического и функционального характера. Если факторы не устранить, то заболевание будет прогрессировать на фоне проводимого лечения.
Классификация
Врачи выделяют несколько видов миотонического синдрома. Каждый из типов нарушения имеет свои особенности возникновения и требует специфической терапии. В медицине говорят про следующие разновидности патологии:
- дистрофическая миотония, характеризующаяся сопутствующим поражением эндокринной и вегетативной нервной системы, а также нарушениями зрения;
- врожденная парамиотония — редкий вид заболевания, сопровождающийся парезами и параличами;
- миотония Томсона, имеющая наследственный характер и проявляющаяся симптомами в возрасте от 6 до 12 лет;
- миотония Беккера — встречается чаще всего. Признаки болезни развиваются после 4 лет;
- синдром Шварца-Джампела сопровождается аномалиями скелета и тяжелой умственной отсталостью.
Конкретный вид синдрома у ребенка определяет лечащий врач на основании проведенного клинического обследования.
Клинические проявления
Миотонический синдром у детей проявляется спазмами различных групп скелетных мышц. Он возникает как в покое, так и на фоне физической нагрузки. Симптомы приводят к тому, что ребенок долгое время учится ходить и испытывает дискомфорт при любых движениях.
Основные клинические проявления следующие:
- гипотрофия и атрофические изменения в мышцах лица и шеи;
- спастические сокращения мимической и жевательной мускулатуры;
- спазмы мышц возникают при физической активности;
- в связи со спазмами мышц ребенок часто падает и ошибается при совершении любых действий;
- у грудных детей спазмы возникают в процессе сосания;
- нарушения мышечного тонуса и движений приводят к деформации суставных сочленений;
- во время кашля развивается недержание мочи;
- в период между мышечными спазмами отмечается общая гипотония и слабость;
- нарушения глотания и дизартрия у ребенка;
- потеря и плохой набор массы тела;
- головные боли диффузного характера, возникающие без причины;
- быстрая утомляемость при физической работе;
- отставание от сверстников в физическом развитии.
Симптомы заболевания снижают качество жизни ребенка и нарушают его социальную адаптацию. В отсутствии терапии проявления прогрессируют, приводя к инвалидности.
Негативные последствия
Миотонический синдром возникает на фоне состояний, характеризующихся поражением различных внутренних органов и их систем. В связи с этим патология в отсутствии лечения приводит к осложнениям различной степени тяжести. К ним относятся:
- близорукость, имеющая тенденцию к прогрессированию;
- сколиоз и другие нарушения осанки;
- дизартрия с первых лет жизни;
- патология сердечно-сосудистой и дыхательной системы;
- энурез;
- задержка психомоторного развития
Профилактика развития осложнений — раннее обращение за медицинской помощью. Самолечение при патологии недопустимо.
Диагностические мероприятия
Разновидности миотонии выявляются с помощью электромиографии и других методов
Обследование ребенка проводят педиатр и врач-генетик. Для проведения дифференциальной диагностики между разновидностями синдрома и другими болезнями, приводящими к нарушению мышечного тонуса, необходимо комплексное использование лабораторных и инструментальных методов.
Для оценки состояния мышц и наличия их повреждений в крови определяется уровень молочной кислоты. Также в биохимическое исследование входит креатинин, печеночные ферменты и воспалительные белки (С-реактивный белок и фибриноген). Электромиография позволяет оценить функциональную способность мышц и их реакцию на возбуждающие стимулы.
Всех больных осматривает врач-невролог. Для оценки состояния головного мозга проводится электроэнцефалография, компьютерная или магнитно-резонансная томография. ЭЭГ позволяет оценить функциональную активность отдельных участков ЦНС, а КТ или МРТ — их структурную целостность.
В сложных диагностических случаях проводится биопсия мышц. Врач изучает морфологию и молекулярные изменения в мышечных волокнах, выставляя окончательный диагноз.
Подходы к терапии
Лечение основывается на комплексном подходе. Терапия подбирается только лечащим врачом после обследования ребенка. Самолечение и применение народных средств недопустимы, так как могут стать причиной прогрессирования симптоматики.
Лекарственные средства при миотоническом синдроме позволяет устранить клинические проявления болезни. Используются медикаменты со следующим действием на организм:
- устраняющие спазм мускулатуры;
- повышающие энергетический ресурс клеток;
- антиоксиданты и ноотропы;
- мембраностабилизирующие лекарства.
Помимо медикаментозной терапии обязательно проводится детский массаж. Для этого следует обратиться к квалифицированному специалисту. Неправильный массаж снижает эффективность комплексного лечения. В месяц проводится 10-12 массажных процедур.
Для нормализации мышечного тонуса и физического развития ребенка ему показана лечебная физкультура. ЛФК проводится в лечебном учреждении и дома. Используются простые упражнения: подъемы ног вверх лежа, разведение и махи руками, приседания и пр. Перечень заданий и их интенсивность зависит от возраста ребенка.
При наличии дизартрии проводятся занятия с логопедом и психологом. Специалисты облегчают социальную адаптацию ребенка и способствуют улучшению обучения в детском саду и школе.
Миотонический синдром — проявление ряда неврологических и обменных заболеваний. Выявление его причины является важной частью обследования. Прогноз при раннем обращении за медицинской помощью и комплексной терапии благоприятный. Мышечный тонус ребенка постепенно нормализуется и симптоматика болезни проходит бесследно. В тяжелых случаях и при отсутствии лечения ребенок становится инвалидом и нуждается в помощи близких людей. Инвалидность развивается на фоне прогрессирующих нарушений тонуса мышц и сопутствующих изменений в костной системе.
Читайте далее: водянка головного мозга у новорожденных
Источник
Все мы встречали детей, про которых говорят: «катастрофа», «группа риска», «шило в попе», «ураган» и проч. Эти ребята не могут долго сидеть на месте, им нужно всё время куда-то спешить, что-то хватать, задавать миллион вопросов, не давая даже возможности собеседнику на них ответить. Они требуют к себе повышенного внимания, не слушаются старших, перебивают, болтают без умолку, зачастую вызывая у окружающих раздражение и даже негатив. Что же это такое? Плохое воспитание? Избалованность и вседозволенность? Педагогическая запущенность? Сложный характер? Любой вариант имеет право на существование. Но далеко не всегда ребёнок или его родители виноваты в таком поведении, и причина его может скрываться гораздо глубже.
В наше время мы всё чаще сталкиваемся с такими понятиями, как «гиперактивность» и «синдром дефицита внимания». Это проявления гипердинамического синдрома – поведенческого расстройства развития. Встречается у детей от 1.6 до 15 лет, у мальчиков в 5-6 раз чаще, чем у девочек. Как правило, к 15 годам постепенно сглаживается.
Причины гипердинамического синдрома
Причины возникновения этого расстройства до сих пор точно не выявлены. Большинство специалистов склоняется к тому, что появляется оно из-за минимальной мозговой дисфункции, которая может быть вызвана травмированием головного мозга в пренатальный период (например, внутриутробная гипоксия плода), во время тяжёлых либо стремительных родов, экстренного кесарева сечения или уже после рождения (травмы головы в период формирования мозга – до 12 лет). В результате травматического воздействия некоторые клетки головного мозга перестают работать, и их функции берут на себя другие клетки, из-за чего нервная система постоянно перегружена. Ребёнку приходится расходовать вдвое больше энергии – для нормального развития и для компенсации мозговой дисфункции. Также к причинам возникновения относят наследственность, психологическую обстановку в семье и проблемы с экологией.
Основные симптомы гипердинамического синдрома:
- гиперактивность – чрезмерная двигательная активность, суетливость, повышенная тревожность, беспокойство, беспорядочные непроизвольные движения. Такая бестолковая кипучая деятельность приводит к переутомлению, которое выражается в ещё большем перевозбуждении. Это часто влечёт за собой нарушения сна;
- дефицит внимания – ребёнок испытывает сложности с концентрацией внимания. Ему трудно надолго сосредоточиться на чём-то одном, особенно если это для него не слишком интересно. Это не значит, что такого ребёнка совсем невозможно чем-то увлечь, напротив, если занятие ему по душе, он может даже погрузиться в него на несколько часов. Проблема в том, что в жизни далеко не всегда удаётся заниматься только тем, что нравится, поэтому ребёнку, имеющему нарушения внимания, приходится тяжело. Высидеть целый урок, решать задачи и примеры по определённому алгоритму, подчиняться общепринятым правилам и инструкциям для него мучительно;
- импульсивность – ребёнок сначала делает, потом думает (отвечает на вопрос, не дослушав его до конца, может без разрешения вскочить и куда-то побежать, потому что его что-то заинтересовало, даже если это происходит во время школьного урока). Импульсивный ребёнок не может уложить свои действия в жёсткие рамки правил поведения, он страдает от частых перепадов настроения, бывает вспыльчив и даже агрессивен.
Так как чаще всего гипердинамический синдром является следствием неврологических проблем, многие дети страдают от нарушений координации (например, испытывают сложности при завязывании шнурков, раскрашивании, имеют проблемы с равновесием, зрительно-пространственной координацией). Кроме того, у 66% наблюдаются такие расстройства, как дислексия и дисграфия, у 61% — дискалькулия. Также имеют место задержки речевого, психоречевого развития и заикание.
Итак, гиперактивный ребёнок – это вечный двигатель. Большинство учёных пришли к мнению, что до 5 лет ставить диагноз «гипердинамический синдром» нельзя. Однако заподозрить склонность к гиперактивности можно ещё в младенческом возрасте, когда малыш каким-то невообразимым способом умудряется выпутываться из пелёнок, в которые его только что заботливо запеленали, слишком быстро перебирает игрушки (хватает одну, тут же бросает, берёт другую только для того, чтобы тут же выбросить), часто беспричинно плачет, плохо спит. Такие дети зачастую раньше сверстников садятся, начинают ползать, ходить (вернее будет сказать, сразу бегать), говорить (чаще всего слишком быстро и неразборчиво). Когда гиперактивный малыш начинает передвигаться по квартире, родителям приходится все свои силы пустить на то, чтобы уберечь его от травм, а мебель и предметы быта — от разрушения. Именно эти дети чаще других опрокидывают комоды, стаскивают со стола скатерти вместе с посудой, собирают головой все косяки и углы в квартире, застревают между прутьями кроватки, вываливаются из манежа, носятся, как угорелые, теряются на улице и в общественных местах, убегают, могут резко выскочить на дорогу под колёса машины. Характерно, что такие дети не делают выводов из собственных ошибок (если уже падал с высокой горки или качели, не задумываясь, полезет туда снова). Часто имеют проблемы в общении, причём не только со сверстниками, но и со взрослыми людьми, из-за свойственной импульсивности бывают вспыльчивы, но при этом не злопамятны (ребёнок может в порыве гнева разломать игрушку или толкнуть, но обиду долго держать не будет и через некоторое время станет вести себя как ни в чём не бывало). Дети с гипердинамическим синдромом часто кажутся взрослым эгоистичными, навязчивыми и грубыми. Но это не так. Им просто трудно сконцентрироваться, чтобы проанализировать эмоциональное состояние других людей (то есть они не думают, что могут расстроить, обидеть, вызвать раздражение у собеседника, им не хватает для этого внимания).
Чтобы облегчить жизнь гиперактивного ребёнка, необходимо следовать несложным правилам, а именно:
- выработать чёткий режим дня;
- стараться меньше ругать;
- разработать правила поведения (например, ввести систему поощрений и штрафов);
- чаще хвалить;
- учить правильно распределять силы;
- беречь от переутомления:
- меньше требовать;
- давать возможность выплеснуть энергию в активных играх;
- приучать к пассивным играм;
- поддерживать благоприятный психологический климат в семье.
Если вы замечаете за своим ребёнком подобное поведение, на него часто жалуются воспитатели или педагоги, и вы начинаете подозревать у него наличие гипердинамического синдрома, не нужно пытаться ставить диагнозы самостоятельно, необходимо обратиться к специалистам (неврологу и детскому психологу).
Лечение детей с гипердинамическим синдромом
Детям с гипердинамическим синдромом или с подозрениями на него показана консультация нескольких специалистов. В нашем центре существует услуга «Психолого-педагогический консилиум», которая обеспечивает системный, всесторонний подход к проблеме клиента. Для коррекции поведения гиперактивных детей, а также для устранения сопутствующих вторичных расстройств (дисграфия, дислексия, речевые расстройства, нарушения внимания, познавательной деятельности и проч.) требуется помощь психолога/нейропсихолога, дефектолога и логопеда. На первичной консультации специалисты совместно проводят беседу с ребёнком и интервью с родителями, в ходе которого выявляют наличие гипердинамического синдрома и его тип (смешанный, с преобладанием гиперактивности либо с яркой выраженностью дефицита внимания). После этого разрабатывается стратегия коррекции поведения. Также, как правило, клиенту дают направление к неврологу, который со своей стороны проводит диагностику и при необходимости назначает медикаментозное или физиотерапевтическое лечение в зависимости от сложности ситуации.
Отдельно стоит отметить коррекцию синдрома гиперактивности с помощью метода Томатис . Это мягкое нейросенсорное воздействие с помощью звука (сеансы проходят с специальных наушниках). Подробно о механизмах коррекции гипердинамии во время программы Томатис читайте в нашей статье . Данный метод успешно применяется в нашем центре.
Работа с родителями
Воспитание детей с гипердинамическим синдромом – процесс непростой, многие родители теряются, у них опускаются руки, пропадает вера в себя, поэтому им тоже не помешает помощь психолога. Специалист научит их правильному поведению с гиперактивным ребёнком, подскажет, как его воспитывать, общаться с ним, избегать конфликтов и стрессов. Важно выработать грамотную педагогическую стратегию для того, чтобы чётко организовать жизнь ребёнка, режим его дня, помочь ему адаптироваться в социуме.
Работа с гиперактивными детьми
Консультации у детского психолога помогут ребёнку повысить самооценку, обрести веру в себя, развить навыки социального поведения, снизят тревожность, научат самоконтролю. Общение со специалистом обеспечит атмосферу необходимого понимания и сопереживания вместо привычной критики и ругани. Психолог поможет гиперактивному малышу снять напряжение, научит расслабляться посредством таких методик, как арт-терапия, сказкотерапия, песочная терапия. Кроме того, нейропсихолог проводит нейрокоррекцию.
Занятия по методу Томатис уравновесят процессы возбуждения и торможения в мозге ребенка, помогут нейронным связям дозреть. Улучшат внимание и способность к концентрации в шумных местах. Снизят степень двигательной расторможенности.
Так как детям с гипердинамическим синдромом из-за их импульсивности сложно усваивать информацию, и часто у них развиваются вторичные нарушения (внимания, речи, познавательной деятельности и проч.), им необходима помощь сразу нескольких специалистов: детского психолога, дефектолога и логопеда. Их совместная работа направлена на формирование у ребёнка привычки к усвоению, переработке информации и применению полученных знаний и навыков на практике. Особенно важна эта работа в рамках подготовки детей к школе. Поэтому специалисты занимаются и с младшими школьниками для того, чтобы помочь им справиться со школьной программой; и с дошкольниками, чтобы подготовить их к школе и предотвратить развитие вторичных нарушений в процессе обучения.
Вам будут полезны следующие статьи:
- Синдром гиперактивости и дефицита внимания (СДВГ). Коррекция методом Томатис
- Трудности обучения в школе
Если Вы хотите записаться на психолого-педагогический консилиум или к одному из наших специалистов, позвоните по тел.: (812) 642-47-02 или оставьте заявку на сайте.
Источник
