Синдром олбрайта виктория после операции


Синдром Олбрайта — генетическое заболевание невыясненной этиологии, поражающее весь организм человека. Патология возникает сравнительно редко и проявляется асимметричной гиперпигментацией кожи, гормональным дисбалансом, полиостотической фиброзной дисплазией костей. Этот недуг относится к редким формам гонадотропнозависимого раннего полового созревания.
Синдром Олбрайта развивается в основном у представительниц прекрасной половины человечества. Он обусловлен спонтанной мутацией гена в процессе эмбриогенеза и не передается по наследству. Диагноз ставят детям возрасте 5-10 лет на основании признаков, характерных для данного заболевания.
Впервые клиника синдрома была описана в 1907 году ученым Олбрайтом, в честь которого он и получил свое название. Ученый наблюдал за низкорослыми и коренастыми девочками с круглым лицом и короткой шеей. У них были обнаружены мышечные спазмы, скелетные деформации, частичное отсутствие зубной эмали, отставание в умственном развитии, признаки ожирения. Эндокринопатия проявлялась ранним половым созреванием: появлением менструаций, активным ростом грудных желез, появлением волос на лобке. Происхождение патологии Олбрайт объяснял резистентностью почечного эпителия к паратгормону, приводящей к ускоренному обратному всасыванию фосфора и развитию гиперфосфатемии. При этом у больных паращитовидные железы имели нормальное строение, а гуморальные изменения отсутствовали.

В официальной медицине синдром получил название псевдогипопаратиреоз. Нарушения фосфорно-кальциевого обмена приводят к патологии костной системы. Подобные расстройства легко объяснить устойчивостью тканей к эндогенному паратгормону. У больных отмечается отставание в психофизическом развитии. При этом отсутствует реакция на введение экзогенного паратгормона.
Больным с синдромом Олбрайта требуется консультация специалистов в области гинекологии, эндокринологии, лучевой диагностики, офтальмологии, травматологии и ортопедии.
Этиопатогенетические факторы
Этиология и патогенез патологии в настоящее время до конца не изучены. Предполагают, что синдром Олбрайта — результат спонтанных мутаций, возникающих беспричинно. У больных обнаруживают единичные дефекты генов в некоторых клетках организма. Выраженность клинических признаков патологии зависит от количества клеток, имеющих мутировавший ген. Подобные мутации случаются на постзиготной стадии эмбрионального развития, и не передаются по наследству.
Факторы, способствующие развитию синдрома:
- врожденные аномалии гипоталамуса,
- психогенные факторы — стрессы, конфликты, неврозы,
- эндокринопатии,
- гиперостоз основания черепа,
- преждевременная секреция гонадотропинов.

Синдром Олбрайта — результат нарушенной работы паращитовидных желез. Их основной функцией является регуляция фосфорно-кальциевого обмена. При данной патологии железы плохо реагируют на колебания этих элементов или совсем не воспринимают их.
Генетически детерминированная устойчивость структурных элементов почек и скелета к паратгормону обусловлена поражением циторецепторов или дисфункцией аденилатциклазы. Мутация специфических генов приводит к подавлению продукции цАМФ, участвующей в метаболизме, происходящем под воздействием паратгормона.
Причины дефицита цАМФ различны:
- повреждение нуклеотидсвязывающих белков клеточных мембран,
- дефект циторецепторов эпителия,
- нарушение работы аденилатциклазы.
Эти патологические изменения делают периферические ткани интактными к гормону паращитовидных желез. Органы-мишени теряют чувствительность к паратгормону, что приводит к повышению в крови уровня фосфора и снижению концентрации кальция.
Пористость костей и кистообразование — характерные изменения, обнаруживаемые при данном синдроме. Кальций вымывается из костей и откладывается в виде кальцинатов в подкожно-жировой клетчатке, мышцах, внутренних органах, эндотелии артериальных сосудов. Со временем костная ткань замещается фиброзной. Скелетные аномалии нарушают мобильность больных и становятся причиной сильной боли. Снижение витамина D в крови приводит к нарушению процесса всасывания кальция в кишечнике. Гипокальциемия стимулирует еще большее выделение в кровь паратгормона и усиленное вымывание кальция из костей, что приводит к развитию выраженной остеомаляции. Костные нарушения при этом заболевании считаются самыми тяжелыми.
На коже больных появляются пигментные пятна коричневого цвета с неровными краями. Эндокринные нарушения при данном недуге представлены ранним половым созреванием и появлением вторичных половых признаков.
Симптоматика
Синдром Олбрайта проявляется признаками поражения костной ткани, кожи и симптомами эндокринных расстройств.
- У больных развивается фиброзная остеодисплазия, проявляющаяся различными деформациями и скелетной кривизной. Чаще всего поражаются трубчатые кости на одной конечности, что приводит к хромоте и деформации позвоночника. Уже в раннем возрасте нарушается формирование скелета. У пациентов выявляется деформация челюсти и черепа: лицевые кости утолщаются, становятся широкими, грубыми и крупными. Так формируются внешние уродства: асимметричное лицо и односторонний экзофтальм. Затем появляются симптомы артрита. Фиброзно-кистозная дисплазия представляет собой фокальное замещение кортикального слоя кости пролиферирующими фибробластами. Образование кист приводит к деформации кости и возникновению переломов. Чаще всего встречается деформация бедра по типу «пастушьего посоха».

- На коже больных появляются участки гиперпигментации, представляющие собой скопления пятен неправильной формы с неравными краями. Окраска пятен часто варьируется от желтоватой до темно-коричневой. Очаги поражения локализуются на ногах, бедрах, туловище. Пятна имеют достаточно большие размеры и гладкую поверхность. Они присутствуют на коже с рождения или распространяются по мере роста ребенка. Эпидермис при этом не изменяется. Их интенсивный рост требует гистологического исследования и оперативного вмешательства.

- Эндокринные нарушения обусловлены дисфункцией структур гипоталамо-гипофизарной области и желез внутренней секреции, расположенных на периферии. Половое созревание начинается у полугодовалых детей и заканчивается уже в семь лет. У больных начинаются месячные, развиваются молочные железы, появляются вторичные половые признаки – рост груди и появление волос на лобке. Во время ультразвукового исследования яичников в них обнаруживают крупные фолликулярные кисты. При этом сами яичники остаются нормальных размеров.
- У больных наблюдаются тонические судороги, возникающие сами по себе или под воздействием эндогенных и экзогенных раздражителей — стресса, гипо- или гипертермии, чрезмерного перенапряжения.
- Кальцинаты в коже и мягких тканях часто воспаляются и изъязвляются, доставляя больным дискомфорт.
- Возникают остеохондромы, хондроматоз, субпериостальная резорбция мелких костей пальцев рук.
- Типичные внешние признаки – низкий рост, лунообразное лицо, избыточная масса тела, короткие пальцы.
- Избыток фосфора нарушает усвояемость магния, вызывая мигрень, аритмии, боли в спине.
- Нарушается конфигурация и подвижность суставов, формируются ложные суставы.
- К прочим признакам синдрома относятся: рвота, гематурия, помутнение хрусталика, частичное отсутствие зубной эмали.
- Неврологические нарушения обусловлены атрофией зрительного нерва, потерей слуха и зрения.
- Задержка психомоторного развития.
Выделяют атипичную или бессимптомную форму псевдогипопаратиреоза, при которой количество кальция и фосфора в крови остается нормальным, отсутствуют судороги и остеомаляция.
Сопутствующие заболевания и осложнения
Синдром Олбрайта отличается не только резистентностью почек и скелета к паратгормону, но и других органов к соответствующим гормонам — яичников к гонадотропному, щитовидной железы к тиреотропному, надпочечников к антидиуретическому. Синдрому Олбрайта сопутствуют следующие эндокринопатии: гипертиреоз, акромегалия, синдром Иценко-Кушинга.
- Дисфункция щитовидной железы проявляется так называемым зобом, узелками и кистами органа.
- Избыточная продукция гипофизом гормона роста приводит к развитию акромегалии. Черты лица становятся грубыми, руки и ноги длинными, возникает артрит.
- Чрезмерная секреция гормонов надпочечников становится причиной ожирения, прекращения роста и кожной хрупкости — типичных признаков синдрома Кушинга.
Также отмечается повышенная частота аутоиммунных заболеваний, сахарного диабета, сосудистых пороков, хрящевой остеодисплазии.
К осложнениям синдрома Олбрайта относятся: атрофия зрительного нерва, экзофтальм, патологические переломы, деформация костей, озлокачествления фиброзных фокусов, кровоизлияния в различных частях организма, кровотечения, нарушение работы кишечника, печени, почек, пищеварительной системы.
Диагностика
Диагностика синдрома начинается с выслушивания жалоб и тщательного осмотра больного. Клинические признаки настолько специфичны, что поставить правильный диагноз специалистам не составляет особого труда. Если у младенцев выявить все признаки просто невозможно, то у детей 5-10 лет легко обнаруживается характерная симптоматика.

- После изучения клинических проявлений синдрома больных направляют на генетическое исследование.
- Рентгенодиагностика позволяет обнаружить множественные пороки развития костной системы и деформации суставов.
- Лабораторные методы исследование включают анализы на различные гормоны.
- В крови обнаруживают снижение уровня кальция и повышение уровня фосфора, щелочной фосфатазы.
- Гинекологическое исследование и УЗИ органов малого таза необходимы для подтверждения изменений в яичниках.
- Специфическим диагностическим методом является тест на фосфаты и цАМФ в моче. Его проводят всем лицам с подозрением на синдром. Больным внутривенно вводят паратгормон, а спустя 4 часа собирают мочу на анализ. Если уровень гормона остается прежним, значит, имеется устойчивость ткани почек к паратгормону, и диагноз синдрома подтверждается.
Всем больным с синдромом Олбрайта требуется консультация эндокринолога, гинеколога, ортопеда — травматолога.
Лечение
Синдром Олбрайта — неизлечимое заболевание. Для поддержания жизни больных на оптимальном уровне и устранения основных клинических признаков болезни проводят симптоматическую терапию. Если общетерапевтические мероприятия не будут проведены вовремя, задержка умственного развития только усугубится.
Индивидуально разработанная диетотерапия со сниженным содержанием фосфора в рационе способствует формированию нормального уровня кальция в крови.

Комплексное лечение проявлений синдрома включает:
- препараты кальция – «Кальций Д3 Никомед», «Кальцемин», «Кальцемин Адванс»;
- препараты, связывающие фосфор и замедляющие его всасывание кишечником – «Ацетат кальция», «Нефросорб», «Ренацет»;
- средства, содержащие витамин Д – «Кальцитонин», «Миакальцик», «Сибакальцин»;
- антиандрогены – «Диане-35», «Жанин», «Ярина»;
- препараты прогестерона – «Утрожестан», «Дюфастон»;
- лекарства, подавляющие синтез гормонов щитовидной железы – «Тиамазол», «Мерказолил»;
- средства, уменьшающие синтез кортизола – «Бромкриптин», «Трилостан», «Митотан»;
- препараты, подавляющие выработку гормона роста – «Соматулин», «Октреотид», «Сандостатин»;
- ингибиторы ароматазы – «Аромазин», «Эгистразол», «Эстролет»;
- противосудорожные препараты – «Глюконат кальция», «Хлористый кальций».
Для успешного выведения избытка фосфора из организма хорошо зарекомендовал себя ежедневный гемодиализ.
Хирургическое лечение проводится при акромегалии. Также оно показано больным с прогрессирующим ухудшением зрения, выраженным болевым синдромом и серьезными увечьями. Для исправления врожденных или приобретенных дефектов костей проводят костную пластику. Опухоль или кисту из кости выскабливают, не затрагивания здоровые ткани.
Если рациональное лечение начато вовремя, прогноз для жизни благоприятный. Комплексная и правильная терапия дает вполне благоприятный результат. Поскольку синдром Олбрайта является генетически обусловленным заболеванием, всем лицам, планирующим беременность, показано медико-генетическое консультирование. Это единственный способ профилактики данной болезни.
Видео: носительница синдрома Олбрайта о своем заболевании
Источник
За все годы существования проекта «Я стесняюсь своего тела» ее участниками стали сотни людей. Большинство из них смогли получить столь ожидаемую помощь и начать жить по-другому.
Высококвалифицированные врачи помогли многим, кто столкнулся с самыми различными, порой довольно редкими, заболеваниями. Большая зрительская аудитория с интересом наблюдает процесс лечения пациентов и часто задается вопросом — как складывается дальнейшая жизнь участников.
Некоторые истории поражают и трогают до глубины души. Если вспомнить всех участников проекта, то можно выделить тех, кто особенно запомнился своим тяжелым случаем, который случается один на миллионы.
Какую помощь получили самые сложные участники проекта «Я стесняюсь своего тела»? Как они сейчас выглядят и чем занимаются?
1. Ярослава Титорчук
Ярослава Титорчук родилась в семье наркозависимых и уже в 13-летнем возрасте сама пристрастилась к этой пагубной привычке. К 21 году она перепробовала всевозможные вещества, что не могло не сказаться на ее физическом здоровье и внешнем виде. Несмотря на то, что Ярославе удалось победить свою зависимость и полностью отказаться от вредной привычки, последствия ранее сделанного выбора еще долгое время преследовали ее.
фото из открытого источника Ярослава Титорчук до и после участия в проекте «Я стесняюсь своего тела»
Причиной, по которой Ярослава Титорчук оказалась на проекте «Я стесняюсь своего тела», стал остеомиелит нижней челюсти.
В рамках проекта девушке установили титановый протез и новые зубы. Все эти внешние преобразования пошли девушке на пользу.
фото из открытого источника Ярослава Титорчук с супругом
Сейчас Ярослава вместе со своим супругом Валентином Осипенко проживает в Киеве и мечтает о детях. Она работает волонтером в реабилитационном центре, где сама когда-то смогла обрести новую себя и помогает людям, которые столкнулись с такой же зависимостью, начать новую здоровую жизнь.
2. Виктория Комар
Виктория Комар родилась с генетическим заболеванием — синдромом Олбрайта, которое дало о себе знать, когда ей исполнилось 7 лет. Вначале у девочки обнаружили сколиоз, а через несколько лет у нее случился гормональный сбой. С тринадцати лет заболевание стало быстро обостряться. Сильный стресс вызвал повышение уровня гормонов, что привело к деформации костей и искажению пропорций тела.
Подбородок Виктории вырос до огромных размеров, сколиоз достиг 4 степени, у нее сформировался горб и проявилась пигментация кожных покровов.
Виктория Комар перенесла несколько операций, но болезнь продолжала обостряться и прогрессировать.
фото из открытого источника Виктория Комар до и после участия в проекте «Я стесняюсь своего тела»
На проекте «Я стесняюсь своего тела» врачам удалось уменьшить размер подбородка пациентки. Также ей поставили новые зубы и подобрали правильную гормональную терапию.
Сейчас Виктория Комар вынуждена регулярно принимать специальный препарат стоимостью 32 тысячи гривен в месяц, чтобы подавлять излишнюю выработку этого гормона. Она живет в небольшом поселке Украины и работает воспитателем в детском саду. Она дарит своим воспитанникам всю свою любовь и ласку, а те, в свою очередь, отвечают ей взаимностью.
3. Иван Павлюк
У Ивана Павлюка еще в раннем детстве была диагностирована редкая болезнь Олье или дисхондроплазия, которая представляет собой нарушение роста и развития костей. На данный момент известно только 60 случаев такого заболевания во всем мире!
Руки Ивана были увеличены в размерах и покрыты опухолями. Со временем изменения начали проявляться и на ногах.
Благодаря своим знакомым Иван попал в медицинский проект «Я стесняюсь своего тела». В рамках проекта ему провели множество обследований в Украине и в Германии, в ходе которых выяснили, что опухоли носят доброкачественный характер, но со временем могут переродиться в злокачественные.
Поэтому врачи приняли решения ампутировать пациенту обе руки до локтя и установить современные многофункциональные протезы.
фото из открытого источника Иван Павлюк до и после участия в проекте «Я стесняюсь своего тела»
Лечение Ивана проходило в несколько этапов и заняло около четырех лет. За это время он даже успел впасть в депрессию и начать злоупотреблять алкогольными напитками. Врач проекта «Я стесняюсь своего тела» Екатерина Безвершенко лично отвезла его в реабилитационный центр и помогла побороть свою алкогольную зависимость.
Затем Ивану Павлюку установили современный бионический протез, который имитирует работу органа.
Сейчас Иван живет в Киеве. Он работает в столице и мечтает стать видеоблогером.
Читайте также на канале:
Как сложилась жизнь Натальи Бондаренко после участия в проекте «Я стесняюсь своего тела»
Как сложилась жизнь Натальи Курочкиной после участия в проекте «Я стесняюсь своего тела»
Как сложилась жизнь Юлия Горбач после участия в проекте «Я стесняюсь своего тела»
Как сложилась жизнь Ларисы Дятлюк после участия в проекте «Я стесняюсь своего тела»
Как сложилась жизнь Руслана Дорожок после участия в проекте «Я стесняюсь своего тела»
Как сложилась жизнь Иванны Куропатовой после участия в проекте «Я стесняюсь своего тела»
Как сложилась жизнь Александра Цыгана после участия в проекте «Я стесняюсь своего тела»
Если вам понравилась статья, буду рада вашим лайкам и подпискам на канал!
Источник
Общие сведения
Синдром Мак-Кьюна-Олбрайта является гетерогенным заболеванием, которое независимо друг от друга описали американский педиатр D. J. McCune и эндокринолог F. Albright в 1936-1937 гг. Заболевание редкое, врожденное, но не наследственное, сопровождается метаболическими нарушениями, признаками преждевременного полового развития и деформаций скелета. Первые клинические проявления отмечаются в раннем детстве или подростковом возрасте в виде нарушений развития, полиоссальной фиброзной дисплазии костей, кожной пигментации по типу «кофе с молоком» и эндокринных аномалий, включая тиреотоксикоз, синдром Кушинга, акромегалию.
Приблизительно в 10 раз чаще диагностируют синдром Олбрайта Мак-Кьюна у девочек, чем у мальчиков. Википедия отмечает, что частота встречаемости в человеческой популяции — 1 на 100 тыс. или на миллион особ.
Патогенез
В результате постзиготной мутации гена GNAS1, участвующего в клеточном сигнализировании белков GS-α , обеспечивающих сопряжение рецепторов лютеинизирующих и фоликолостимулирующих гормонов с молекулами аденилатциклазы в цитологических структурах яичников. Постоянное влияние мутантного белка активизирует аденилатциклазу и повышение внутриклеточного цАМФ, а также стимулирует усиление секреции стероидных женских половых гормонов фолликулярными эстрогенпродуцирующими кистами, вызывающими преждевременное половое развитие даже при отсутствии гонадотропинов. Такая же картина наблюдается и «автономное производство» наблюдается с гормонами щитовидной железы, кортизолом и гормонами роста. Прогрессирование патологии вызвано образованием клеток, уже содержащих мутантные белки.
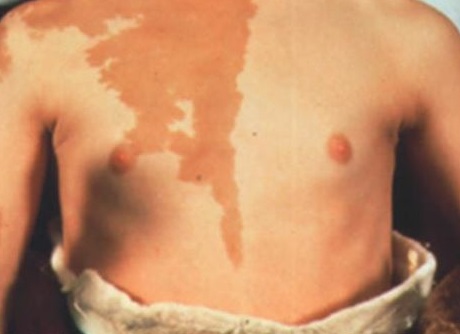
Пигментация при синдроме Олбрайта
Кроме того, рост уровня цАМФ приводит к увеличению продукции меланина и образованию лентигиозных пятен, очаговой гиперпигментации на фоне нормальных значений АКТГ и меланотропина.
Фиброзно-кистозная дисплазия в результате усиленной кальцинации под действием эстрогенов осуществляется путем замещения нормальных костных структур и образованных кальцинатов фиброзными массами, при этом нарушается равновесие процессов резорбции и регенерации костей, пролиферации мезенхимальных стромальных клеток. Наблюдается формирование очагов деструкций и псевдоопухолей.
Классификация
Болезнь Олбрайта бывает разной, в зависимости от тяжести течения различают:
- скрытое заболевание – без каких-либо признаков костной или эндокринной патологии, а также без симптоматики необычной пигментации;
- неполные формы синдрома, например, в процесс патогенеза вовлечения костная ткань, возможны эндокринные изменения и псевдогипопаратиреоз, но нет кожных проявлений;
- псевдогипопаратиреоз или наследственная остеодистрофия Олбрайта — заболевание, которое также поражает костные ткани, но механизм и этиология отличаются — патология вызвана нарушением резистентности к паратгормону, метаболизма кальция и фосфора; псевдогипопаратиреоз также проявляется в детском возрасте и выражается в виде низкого роста, круглого лица, умственной отсталости, ожирения, гипотиреоза, гипогонадизма, сахарного диабета и пр.
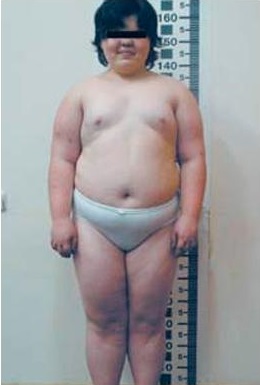
Псевдогипопаратиреоз
Причины
Синдром Олбрайта Маккьюна возникает в результате генетических нарушений на ранних этапах эмбриогенеза. До сих пор не установлен тип наследования, все описанные случаи были спорадические.
Симптомы
Клиническая картина заболевания проявляется в виде целого симпатокомплекса, состоящего из:
- преждевременного гонадотропиннезависимого полового развития, развивающегося позже и медленнее нежели при других формах ранней половозрелости;
- пятнистой пигментации кожи – лентиго, пятна с четкими границами светло-коричневого цвета обычно есть от рождения на груди, спине пояснице, бедрах и в местах костных деформаций;
- эндокринных расстройствах, вызывающих тахикардию, необъяснимую утрату веса, глазные симптомы гипертиреоидизма;
- полиоссальной фиброзной остеодисплазии, мышечной слабости и остеопороза, вовлекающей в процесс чаще длинные кости, нарушения проявляются в виде изуродованных черт лица, более вытянутом телосложении, искривленных и асимметричных, укороченных запястьях, что затрудняет движения во время ходьбы, вызывает хромоту, сильные боли и повышает вероятность патологических переломов.

Mauricio Saravia
Первые признаки преждевременной половой зрелости начинаются с маточных кровотечений, не имеющих цикличного характера и вызваны кратковременными повышениями концентраций эстрогенов и гонадотропных гормонов в кровяном русле. Такие колебания провоцируют образования кист в яичниках. У детей в возрасте 5-10 лет наблюдается ранний рост груди и гинекомастия. Её нежная этиология не приводит к формированию вторичных половых признаков — Синдром Мак-Кьюна-Олбрайта-Брайцева не вызывает раннего полового оволосения или дифференцировки фигуры. Истинное половое созревание возможно после окончания пубертатного периода.
Анализы и диагностика
При подозрении на синдром Мак Кьюна Олбрайт проводят:
- рентгенологические исследования, которые выявляют псевдокисты, сегментарное поражение любых отделов скелета – чаще нижних конечностей, в более редких случаях — верхнего плечевого пояса и черепа;
- УЗИ брюшной полости позволяет обнаружить кисты яичников;
- лабораторные исследования для выявления повышенного уровня щелочной фосфатазы в кровотоке, сниженного количества гонадотропинов – в анализах мочи и повышенной экскреции лютеинизирующего гормона, 17-гидрокси и 17-окси кортикостероидов.
Лечение
Лечение назначают симптоматическое, оно имеет свои сложности в зависимости от индивидуальных особенностей и клинической картины. Аналоги гонадолиберина не оказывают терапевтического эффекта, так как процесс секреции эстрогенов спровоцирован не избытком гонадотропинов. Для купирования процесса гонадального стероидогенеза у особ мужского пола эффективным может оказываться кетоконазол и андрокур. При лечении медроксипрогестерона ацетатом возможно развитие гипокальциемии, поэтому, если процесс развития ранней половозрелости сопровождается тяжёлыми множественными поражениями костных тканей, то терапию необходимо назначать с осторожностью.
Для угнетения гиперэстрогенизиции и удлинения скелета могут быть назначены препараты тестостерона. Чтобы противодействовать дисплазии костей следует вводить:
- бисфосфонаты;
- ингибиторы антагонистов остеокластов.
Больным необходимо регулярно, каждые 3 мес. посещать эндокринолога для коррекции проблем с щитовидной и другими железами.
Доктора
Лекарства
- Кетоконазол – несмотря на то, что более известен как противогрибковый препарат, в больших дозах он оказывается эффективен при кушиноподобных проявлениях. Суточная доза, разделенная на 2-3 приема, может достигать 1200 мг.
- Медроксипрогестерон – обладает андрогенным, противоопухолевым и анаболическим действием. Возможны различные пути введения в организм в дозах, индивидуально установленных лечащим врачом.
- Памидроновая кислота – препарат способен предотвратить остеолитическую деструкцию костей. Можно вводить в/в струйно, но не следует сочетать с лечением другими бисфосонатами.
- Алендроновая кислота – бисфосфонат, способствующий формированию костей с нормальными гистологическим строением, их восстановлению и повышению минеральной плотности. Препарат следует принимать перорально внутрь – по 1 таблетке в неделю.
Процедуры и операции
- Овариэктомия – удаление яичников может быть рекомендовано в случаях чрезмерного прогрессирования гиперпубертатного развития.
- Хирургическая реконструкция деформации костей скелета и черепа.
Прогноз
Последние годы о синдроме МакКьюна Олбрайт и проблемах его лечения стали говорить все чаще, а особы, страдающие от этого недуга стали заявлять о себе и раскрывать особенности бытовой и социальной жизни в личных блогах и видео. Благодаря современным технологиям, не смотря на неизлечимость патологии, качество жизни таких людей значительно возросло, теперь они могут найти способ проявить себя и даже снимаются в кино, например, как уругвайский актер Маурисио Саравия.
Список источников
- McCune. D. J. Osteitis fibrosa cystica: the case of a nine year old girl who also exhibits precocious puberty, multiplepigmentation of the skin and hyperthyroidism. American Journal of Diseases of Children, Chicago, 1936; 52: 743–747.
- Мандель Б. Р. Основы современной генетики. Учебное пособие. М:Флинта, 2017. – 305 С.
- Кулаков В.И., Манухина И.Б., Савельева Г.М. Гинекология: нац. рук. М. : ГЭОТАР-Медиа, 2011.- 461 с.
Источник
