Синдром нижней полой вены код по мкб
Рубрика МКБ-10: I87.1
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Синдром верхней полой вены
Ряд доброкачественных и злокачественных заболеваний могут вызывать компрессию или обтурацию верхней полой вены, сопровождаемые характерным симптомокомплексом, известным как синдром верхней полой вены.
Этиология и патогенез[править]
Среди множества факторов, способных вызвать нарушение проходимости верхней полой вены, на первом месте стоит экстравазальная компрессия опухолями средостения или увеличенными лимфатическими узлами (90%). Возможно также прорастание злокачественных опухолей средостения в стенку вены с последующей облитерацией ее просвета. Кроме того, сдавление вены может быть вызвано аневризмой аорты, доброкачественными новообразованиями или фиброзом средостения (склерозирующим медиастинитом). Тромбоз верхней полой вены сравнительно редко возникает при длительном пребывании в полой вене центрального венозного катетера или электродов электрокардиостимулятора. Частота подобных тромбозов колеблется от 0,3 до 4 на 1000.
Клинические проявления[править]
Клинические проявления данного синдрома зависят от степени сужения просвета вены и длительности периода, в течение которого это сужение развивается. Чем быстрее развивается процесс, тем меньше времени для развития коллатералей и тем тяжелее симптомы. При медленном развитии тромбоза или компрессии сосуда успевают развиться коллатерали, которые компенсируют нарушение оттока венозной крови. В этих случаях болезнь может протекать бессимптомно или сопровождаться слабовыраженными клиническими признаками. Приблизительно 2/3 больных жалуются на отечность лица, шеи, верхней половины туловища, одышку в покое, кашель, невозможность спать в лежачем положении вследствие усугубления симптомов болезни. Почти у 1/3 пациентов возникает стридор, свидетельствующий о наличии отека гортани и опасности обструкции дыхательных путей. Повышение давления в венах может сопровождаться отеком мозга с соответствующими симптомами и апоплексией.
Сдавление вен: Диагностика[править]
При осмотре обращают внимание на цианоз и отек лица, шеи, верхних конечностей, расширение поверхностных вен в этих областях. В диагностике синдрома верхней полой вены ведущая роль принадлежит КТ, а также флебографии (прямой рентгеноконтрастной или магнитно-резонансной). Кроме того, совершенно необходимо обследование органов грудной клетки и средостения (рентгенография и КТ) для определения заболевания, которое может вызвать окклюзию верхней полой вены. При опухолевой этиологии данного заболевания необходима морфологическая верификация основного заболевания в целях определения целесообразности последующего применения рентгенотерапии или химиотерапии.
Дифференциальный диагноз[править]
Сдавление вен: Лечение[править]
Обходное шунтирование верхней полой вены редко сопровождается хорошими отдаленными результатами, а зачастую и невыполнимо из-за тяжести состояния больного, распространения опухоли на другие органы. При некоторых злокачественных новообразованиях органов грудной клетки и средостения хороший эффект можно получить при рентгенотерапии и полихимиотерапии. Наилучший эффект наблюдают при лимфомах. В настоящее время наиболее перспективный способ лечения сдавления верхней полой вены опухолями или фиброзом средостения — чрескожная эндоваскулярная баллонная ангиопластика с установкой стента в суженном участке вены.
Профилактика[править]
Прочее[править]
Синдром нижней полой вены
Наблюдается при компрессии нижней полой вены, инфильтрации стенки нижней полой вены опухолью.
Клинически выраженного синдрома нижней полой вены, как правило, не отмечается в связи с постепенной адаптацией к венозной гипертензии системы кавапортакавальных анастомозов. В данном случае помогают дополнительные диагностические методы — восходящая каваграфия, допплерографическое исследование кровотока в крупных венозных сосудах. Исходом операции может стать перевязка нижней полой вены или ее протезирование.
Синдром сдавления левой почечной вены
Синонимы: синдром щелкунчика
Определение и общие сведения
Синдром сдавления левой почечной вены — компрессия левой почечной вены между верхней брыжеечной артерией и брюшной аортой, что приводит к увеличению градиента давления между левой почечной веной и нижней полой веной до 3 мм рт.ст. (нормальный <1 мм рт.ст.), приводящему к развитию левосторонней гематурии.
Точная распространенность не известна. Большинстве случаев патологии было зарегистрировано в Азии. Наиболее симптоматические случаи наблюдаются на третьем / четвертом десятилетии жизни, чаще у женщин астеничного телосложения.
Этиология и патогенез
Выделяют три типа синдрома щелкунчика почечной вены: передний, задней и комбинированный.
Клинические проявления
Синдром сдавления левой почечной вены имеет тенденцию проявляться урологическими или гинекологическими симптомами. Урологические проявления включают в себя боль в пояснице или в животе, одностороннюю (левостороннюю) макроскопическую или микроскопическую гематурию, варикоцеле или варикоз нижних конечностей. Гинекологические проявления — симптомы застоя в малом тазе: дисменорея, диспареуния, боли после полового акта, боли внизу живота, дизурия, варикоз тазовой, вульварной, ягодичной или бедренной областей и эмоциональные нарушения.
Диагностика
Диагноз следует заподозрить при обнаружении боли в пояснице и гематурии. Диагностические тесты должны включать в себя анализ мочи (микроскопия и баканализ), УЗИ и / или внутривенную урографию, цистоскопию и уретрореноскопию, цветное допплеровское сканирование, КТ или МР-ангиографию, а также флебографию левой вены почек.
Лечение
Пациентов в пубертате, которые могут претерпевать спонтанную ремиссию по ходу их физического развития, а также пациентов с незначительными симптомами и микроскопической гематурией или пациентов с интерметтирующей безболевой выраженной гематурией, с нормальной гемограммой — следует наблюдать.
Экстрасосудистое стентирование может быть осуществлено путем полостной или лапароскопической операции и включает в себя размещение трансплантата из политетрафторэтилена. Внутрисосудистое стентирование является наиболее привлекательным вариантом лечения.
Прогноз
Прогноз после вмешательства хороший.
Источники (ссылки)[править]
Хирургические болезни [Электронный ресурс] : учебник / под ред. М. И. Кузина. — 4-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970433713.html
«Эндокринная хирургия [Электронный ресурс] / под ред. И. И. Дедова, Н. С. Кузнецова, Г. А. Мельниченко — М. : Литтерра, 2014. — (Серия «Практические руководства»).» — https://www.rosmedlib.ru/book/ISBN9785423501044.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
Другие названия и синонимы
Кава-синдром, СВПВ.
Названия
Синдром верхней полой вены.
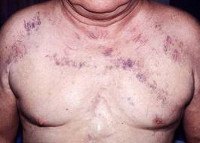
Синдром верхней полой вены
Синонимы диагноза
Кава-синдром, СВПВ.
Описание
Синдром верхней полой вены (СВПВ) — неотложное состояние, связанное с нарушением кровообращения в бассейне верхней полой вены, которое осложняет течение многих заболеваний, связанных с поражением средостения. В последнее время увеличение частоты данного состояния связано с ростом заболеваемости раком легкого, который является основной причиной СВПВ.

Синдром верхней полой вены
Симптомы
Клиническая картина СВПВ связана с повышением внутрисосудистого давления в зонах, венозный отток из которых в норме дренируется через верхнюю полую вену или образующие ее безымянные вены. Замедление скорости кровотока, развитие венозных коллатералей, симптомы, связанные с основным заболеванием, являются компонентами СВПВ.
Выраженность различных признаков СВПВ зависит от скорости развития патологического процесса, уровня и степени сдавления просвета верхней полой вены и адекватности коллатерального кровообращения.
Клиническое течение СВПВ может быть острым или медленно прогрессирующим. Жалобы больного крайне разнообразны: головная боль, тошнота, головокружение, изменение внешности, осиплость голоса, кашель, дисфагия, боли в грудной клетке, затрудненное дыхание, одышка, сонливость, обмороки, судороги.
При физикальном обследовании выявляются наиболее характерные признаки СВПВ: расширение, набухание вен шеи, грудной стенки и верхних конечностей, отек лица, шеи или верхнего плечевого пояса, цианоз или полнокровие лица (плетора), тахипное.
Боль в грудной клетке. Боль в шее сбоку. Галлюцинации. Кашель. Одышка. Судороги. Шум в ушах.
Причины
В основе развития СВПВ лежат три основных патологических процесса:
• сдавление вены извне,.
• прорастание стенки вены злокачественной опухолью,.
• тромбоз верхней полой вены.
Исходя из анатомо-физиологических особенностей данной области, к этиологическим причинам относятся процессы, увеличивающие объем тканей средостения или приводящие к обструкции вены изнутри.
При анализе причин развития синдрома в разных сериях было показано, что на первом месте стоит рак легкого, при этом в 80% случаев синдром развивается при поражении правого легкого.
К злокачественным опухолям, которые наиболее часто (до 80-90%) осложняются СВПВ, относятся следующие:
• рак легкого (чаще правосторонний),.
• неходжкинские лимфомы,.
• метастатические формы рака молочной железы, герминогенных опухолей, желудочно-кишечного тракта,.
• мягкотканные саркомы, особенно злокачественная фиброзная гистиоцитома,.
• меланома.
Необходимо отметить, что СВПВ чаще встречается при мелкоклеточном раке легкого, чем при других морфологических формах. На втором месте стоит плоскоклеточный вариант данного заболевания.
Реже СВПВ встречается при аденокарциномах и других гистологических формах рака легкого. СВПВ возникает преимущественно при диффузных крупноклеточных или лимфобластных формах лимфом с локализацией в переднем средостении.
Среди других причин, приводящих к СВПВ, следует отметить:
• инфекционные заболевания: туберкулез, сифилис, гистиоплазмоз,.
• тромбозы (травматические, спонтанные или вследствие вторичного поражения сосудов средостения),.
• ятрогенные причины,.
• идиопатический фиброзный медиастинит,.
• сердечно-сосудистая недостаточность,.
• загрудинный зоб.
Лечение
Оптимальное лечение зависит от причин, вызвавших СВПВ и скорости развития симптомов прогрессии. Почти в половине случаев СВПВ развивается до постановки диагноза. При этом необходимо подчеркнуть, что определение исходного процесса, вызвавшего данное состояние, является ключом к успешной терапии, и лишь в случае тяжелых нарушений и в угрожающем жизни состоянии допустимо начало лечения без установления основного диагноза.
Целью лечебных мероприятий при СВПВ является купирование патологических симптомов. Однако это не основная цель лечения больного. Необходимо помнить, что более 50% случаев СВПВ вызвано потенциально излечимыми заболеваниями, таким как мелкоклеточный рак легкого, неходжкинские лимфомы и герминогенные опухоли.
Интересно отметить, что наличие СВПВ в некоторых исследованиях являлось благоприятным прогностическим фактором для мелкоклеточного рака легкого и неблагоприятным для немелкоклеточного рака той же локализации.
Экстренные симптоматические мероприятия направлены на спасение жизни больного, они необходимы, чтобы обеспечить поступление воздуха в легкие, ликвидировать непроходимость верхней полой вены и сдавление органов средостения. Кроме покоя, возвышенного положения, кислородотерапии, иногда могут потребоваться трахеостомия, интубация, введение противосудорожных средств. Показано применение диуретиков и кортикостероидов.
Лучевая терапия крупными фракциями является высокоэффективным методом лечения СВПВ, особенно при немелкоклеточном раке легкого. Эффективность ее достигает 70-90%.
Облучение грудной клетки должно начинаться как можно раньше. Проведение неотложной лучевой терапии требуется при дыхательной недостаточности (в том числе стридорном дыхании) или при наличии симптомов со стороны ЦНС.
Химиотерапию в качестве первой линии предпочтительнее проводить при наличии опухолей, чувствительных к цитостатикам (лимфопролиферативные заболевания, миелома, герминогенные опухоли, рака молочной и предстательной желез).
Комбинированная терапия (химиотерапия и лучевая терапия) показана при мелкоклеточном раке легкого, лимфопролиферативных заболеваниях. Однако одновременное проведение химиотерапии и лучевой терапии часто связано с увеличением числа осложнений (дисфагия, нейтропения), поэтому предпочтительнее поэтапная комбинированная терапия (сначала лечение цитостатиками, а затем облучение или наоборот).
Лечение антикоагулянтами или фибринолитическими препаратами показано при тромбозе вены. Но эти препараты не должны назначаться стандартно, за исключением тех случаев, когда при флебографии диагностируется тромбоз верхней полой вены или отсутствуют признаки улучшения при лечении другими методами.
Источник
I80 Флебит и тромбофлебит
Включено:
воспаление вены
гнойный флебит
перифлебит
эндофлебит
Исключено:
постфлебитический синдром (I87.0)
тромбофлебит мигрирующий (I82.1)
флебит и тромбофлебит:
— внутричерепной и спинномозговой, септический или БДУ (G08)
— внутричерепной непиогенный (I67.6)
— осложняющие:
— аборт, внематочную или молярную беременность (O00-O07,
O08.7)
— беременность, роды и послеродовой период (O22.-, O87.-)
— портальной вены (K75.1)
— спинномозговой непиогенный (G95.1)
I80.0 Флебит и тромбофлебит поверхностных сосудов нижних конечностей
I80.1 Флебит и тромбофлебит бедренной вены
I80.2 Флебит и тромбофлебит других глубоких сосудов нижних конечностей
I80.3 Флебит и тромбофлебит нижних конечностей неуточненный
I80.8 Флебит и тромбофлебит других локализаций
I80.9 Флебит и тромбофлебит неуточненной локализации
I81 Тромбоз портальной вены
Исключено: флебит портальной вены (K75.1)
I82 Эмболия и тромбоз других вен
Исключено:
эмболия и тромбоз вен:
— брыжеечных (K55.0)
— внутричерепных и спинномозговых, септические или БДУ (G08)
— внутричерепных, непиогенные (I67.6)
— коронарных (I21-I25)
— легочных (I26.-)
— мозговых (I63.6, I67.6)
— нижних конечностей (I80.-)
— осложняющие:
— аборт, внематочную или молярную беременность (O00-O07, O08.8)
— беременность, роды и послеродовой период (O22.-, O87.-)
— портальных (I81)
— спинномозговых, непиогенные (G95.1)
I82.0 Синдром Бадда-Киари
I82.1 Тромбофлебит мигрирующий
I82.2 Эмболия и тромбоз полой вены
I82.3 Эмболия и тромбоз почечной вены
I82.8 Эмболия и тромбоз других уточненных вен
I82.9 Эмболия и тромбоз неуточненной вены
I83 Варикозное расширение вен нижних конечностей
Исключено: осложняющее:
— беременность (O22.0)
— послеродовой период (O87.8)
I83.0 Варикозное расширение вен нижних конечностей с язвой
I83.1 Варикозное расширение вен нижних конечностей с воспалением
I83.2 Варикозное расширение вен нижних конечностей c язвой и воспалением
I83.9 Варикозное расширение вен нижних конечностей без язвы или воспаления
I84 Геморрой
Включено:
варикозное расширение вен ануса или прямой кишки
геморроидальные узлы
Исключено: осложняющий:
— беременность (O22.4)
— роды или послеродовой период (O87.2)
I84.0 Внутренний тромбированный геморрой
I84.1 Внутренний геморрой с другими осложнениями
I84.2 Внутренний геморрой без осложнения
I84.3 Наружный тромбированный геморрой
I84.4 Наружный геморрой с другими осложнениями
I84.5 Наружный геморрой без осложнения
I84.6 Остаточные геморроидальные кожные метки
I84.7 Тромбированный геморрой неуточненный
I84.8 Геморрой с другими осложнениями неуточненный
I84.9 Геморрой без осложнения неуточненный
I85 Варикозное расширение вен пищевода
I85.0 Варикозное расширение вен пищевода с кровотечением
I85.9 Варикозное расширение вен пищевода без кровотечения
I86 Варикозное расширение вен других локализаций
Исключено:
варикозное расширение вен неуточненной локализации (I83.9)
варикозное расширение вен сетчатки (H35.0)
I86.0 Варикозное расширение подъязычных вен
I86.1 Варикозное расширение вен мошонки
I86.2 Варикозное расширение вен таза
I86.3 Варикозное расширение вен вульвы
Исключено: осложняющее:
— беременность (O22.1)
— роды и послеродовой период (O87.8)
I86.4 Варикозное расширение вен желудка
I86.8 Варикозное расширение вен других уточненных локализаций
I87 Другие поражения вен
I87.0 Постфлебитический синдром
I87.1 Сдавление вен
Исключено: легочной (I28.8)
I87.2 Венозная недостаточность (хроническая) (периферическая)
I87.8 Другие уточненные поражения вен
I87.9 Поражение вены неуточненное
I88 Неспецифический лимфаденит
Исключено:
болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде генерализованной лимфаденопатии (B23.1)
острый лимфаденит, кроме брыжеечного (L04.-)
увеличение лимфатических узлов БДУ (R59.-)
I88.0 Неспецифический брыжеечный лимфаденит
I88.1 Хронический лимфаденит, кроме брыжеечного
I88.8 Другие неспецифические лимфадениты
I88.9 Неспецифический лимфаденит неуточненный
I89 Другие неинфекционные болезни лимфатических сосудов и лимфатических узлов
Исключено:
врожденный лимфоотек (Q82.0)
лимфоотек после мастэктомии (I97.2)
увеличение лимфатических узлов БДУ (R59.-)
хилоцеле:
— оболочки влагалищной (нефиляриозное) БДУ (N50.8)
— филяриозное (B74.-)
I89.0 Лимфоотек, не классифицированный в других рубриках
I89.1 Лимфангит
Исключено: острый лимфангит (L03.-)
I89.8 Другие уточненные неинфекционные болезни лимфатических сосудов и лимфатических узлов
I89.9 Неинфекционная болезнь лимфатических сосудов и лимфатических узлов неуточненная
Источник
Рубрика МКБ-10: I87.2
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Хроническая венозная недостаточность (ХВН) нижних конечностей — синдром, характеризующийся нарушением оттока крови из венозного бассейна нижних конечностей.
Эпидемиология
ХВН нижних конечностей является самым распространенным заболеванием периферических сосудов. По данным различных эпидемиологических исследований, ею страдают от 35 до 60% людей трудоспособного возраста, преимущественно женщины. Более того, симптомы выявляются уже у каждого десятого школьника 12-13 лет.
Классификация
В международной флебологической практике используют классификацию СЕАР, включающую клинический, этиологический, анатомический и патофизиологический разделы.
Клиническая часть классификации учитывает основные, наиболее часто встречающиеся признаки заболевания. Всего выделяют семь клинических классов ХВН:
— класс 0: видимые симптомы болезни вен при осмотре и пальпации отсутствуют;
— класс 1: телеангиэктазии и венозная сеть;
— класс 2: варикозно-расширенные вены;
— класс 3: отечность нижних конечностей без изменений кожи;
— класс 4: связанные с венозной недостаточностью трофические расстройства (пигментация кожи, экзема, липодерматосклероз);
— класс 5: кожные изменения, указанные выше + зажившая язва;
— класс 6: кожные изменения, указанные выше + активная язва.
Каждый класс также может быть разделен на две группы. К первой (группа «А») относят случаи отсутствия субъективной симптоматики. Если пациент предъявляет жалобы на боли, тяжесть в ногах, утомляемость икроножных мышц, его относят ко второй (симптоматической — «S») группе.
Каждый последующий класс ХВН может включать все или некоторые признаки, характерные для предыдущих классов.
Этиология и патогенез[править]
В основе синдрома ХВН лежат три заболевания.
1. Варикозная болезнь. Эта патология характеризуется преимущественным поражением поверхностных вен, которые становятся извитыми, на них образуются узлы. Причины заболевания неизвестны. Предполагается, что важную роль играет врожденная слабость венозной стенки (например, вследствие снижения синтеза коллагена III типа), гормональные влияния (баланс эстрогенов и гестагенов), значительная гидростатическая нагрузка на венозную систему у лиц, работа которых связана с длительным стоянием или регулярным подъемом тяжестей. У каждого пациента можно выявить один или несколько из возможных причинных факторов варикозной болезни.
2. Посттромбофлебитическая болезнь. Это состояние развивается после тромбоза глубоких вен (ТГВ). Процесс организации и реканализации тромба приводит к разрушению венозных клапанов или окклюзии глубокой вены. Варикозное изменение поверхностных вен носит вторичный характер и появляется лишь спустя несколько лет. Наиболее тяжелые варианты ХВН встречаются именно при посттромбофлебитической болезни.
Врожденные пороки развития венозной системы нижних конечностей (редко). Варикозное расширение поверхностных вен в этих случаях появляется уже в первые недели и месяцы жизни ребенка. Очень часто изменения вен сочетаются с обширными розово-коричневыми пигментными пятнами на нижней конечности.
Патогенез
В основе ХВН лежат:
— патология механизмов, обеспечивающих венозный отток в ортостазе;
— уменьшение пропускной способности венозного русла;
— сердечная недостаточность. Последний механизм играет свою заметную роль у пациентов пожилого и старческого возраста, а также при тяжелой сердечной патологии. В подавляющем большинстве случаев ХВН бывает вызвана первыми двумя факторами.
Вне зависимости от непосредственной причины в развитии ХВН различной этиологии участвуют общие механизмы. Начальным звеном патогенеза служит рефлюкс крови по глубоким или поверхностным венам. В результате происходит депонирование избыточных объемов крови, достигающее максимальных величин в голени (до 1,5 л к концу дня). Совокупность костных, мышечных, фасциальных и венозных структур этого сегмента конечности называют мышечно-венозным насосом голени. Его деятельность является основным фактором венозного возврата, а возникающее при венозном реф-люксе депонирование крови приводит к перегрузке насоса и снижению его эффективности. Развивается флебостаз, повышается сопротивление на венозном конце капиллярного русла. В результате увеличивается объем интерстициальной жидкости, что в свою очередь способствует перегрузке лимфатического русла. Формируется отек, в околососудистую клетчатку выходят белки плазмы и лейкоциты. Возникает хронический воспалительный процесс, который может усугубиться развитием инфекции после присоединения патогенной микрофлоры.
Клинические проявления[править]
Симптомы ХВН можно разделить на объективные и субъективные:
а) Объективные симптомы включают:
— варикозное расширение поверхностных вен кожи и верхнего этажа подкожной клетчатки (телеангиэктазии и ретикулярный варикоз), крупных притоков или стволов магистральных подкожных вен (типичный варикоз);
— отек дистальных отделов конечности (ранний признак декомпенсации заболевания);
— трофические расстройства (гиперпигментация кожи, склероз подкожной клетчатки и язвы).
Типичное место локализации трофических изменений при ХВН — медиальная поверхность нижней трети голени. Трофические расстройства при венозной патологии имеют четкую стадийность течения: от пигментации кожи к липодерматосклерозу и венозной язве.
б) К субъективным симптомам ХВН относят:
— боль, тяжесть в ногах, утомляемость икроножных мышц пораженной конечности, обычно возникающие во второй половине дня, достигающие максимума к вечеру и полностью исчезающие после ночного отдыха;
— ночные судороги в икроножных мышцах, локальные болевые ощущения в венозных узлах, парестезии (реже).
Осложнения
Самыми частыми осложнениями ХВН являются варикотромбофлебит (поверхностный тромбофлебит) и венозная трофическая язва.
Для поверхностного тромбофлебита характерна боль в проекции воспаленной варикозной вены, спонтанная и особенно при пальпации, а также уплотнение вены и гиперемия кожи над веной.
Язвы развиваются на фоне предшествующих трофических расстройств кожи и подкожной клетчатки и представляют собой дефект кожи площадью от нескольких квадратных миллиметров до нескольких десятков квадратных сантиметров с умеренным болевым и экссудативным синдромом.
Венозная недостаточность (хроническая) (периферическая): Диагностика[править]
Диагноз ХВН устанавливают на основании данных клинического обследования больного и результатов инструментальных исследований.
С помощью фотоплетизмографии определяют время возвратного кровенаполнения венозного русла после физической нагрузки. Это позволяет определить тонико-эластические свойства венозной стенки. Время возвратного кровенаполнения более 25 сек является нормальным. Для варикозной болезни характерны значения данного показателя от 15 до 24 сек. Время возвратного кровенаполнения менее 15 сек свидетельствует о тяжелом поражении венозной системы, которое встречается при посттромбофлеби-тической болезни или в очень тяжелых случаях варикозной болезни.
Ультразвуковая допплерография является методом скрининговой диагностики ХВН. С ее помощью можно обнаружить обратный ток крови в поверхностных и глубоких венах нижних конечностей и определить этиологию венозного застоя.
Дуплексное УЗИ сосудов — наиболее информативный метод диагностики ХВН, позволяет оценить состояние практически всего венозного русла от вен стопы до нижней полой вены включает УЗИ вен и допплеровское исследование кровотока по ним. Это исследование позволяет с высокой степенью точности установить причину ХВН, в частности выявить последствия ТГВ (окклюзия вены или реканализация ее просвета) или, напротив, увидеть неизмененную их стенку с состоятельными клапанами. С помощью дуплексного УЗИ сосудов при варикозной болезни определяют протяженность рефлюкса крови по стволам магистральных поверхностных вен, исследуют состояние прободающих (перфорантных) вен, выявляя обратное движение крови по ним при проведении специальных проб.
Радиоизотопную флебосцинтиграфию применяют при планировании некоторых хирургических вмешательств, поскольку он позволяет количественно оценить степень нарушений венозного оттока в естественных для пациента условиях и при моделировании результатов операции с помощью эластической компрессии. Сравнение полученных данных позволяет судить о целесообразности оперативного лечения. Метод сопряжен с лучевой нагрузкой.
Рентгеноконтрастная флебография применяется только при планировании реконструктивных оперативных вмешательств на глубоких венах у пациентов с посттром-бофлебитической болезнью (не более чем в 5% случаев). К недостаткам метода относится его инвазивный характер.
Дифференциальный диагноз[править]
Чаще всего ХВН дифференцируют от острого ТГВ, лимфедемы (лимфостаза) и заболеваний костно-суставной системы.
При остром ТГВ, как правило, поражается одна нижняя конечность. Отек, характерный для этого заболевания, появляется внезапно, нарастает в течение нескольких часов или дней и становится постоянным, порой сохраняясь до конца жизни пациента. При проксимальной локализации тромбоза (подвздошно-бедренный сегмент) помимо голени отекает и бедро; при варикозной болезни этого не происходит. В случае варикозной болезни бедро может быть увеличено в объеме, однако при опросе пациент отмечает, что отек появился несколько лет назад. Для острого венозного тромбоза нехарактерно варикозное расширение вен.
Лимфедема (лимфостаз, слоновость). При поражении лимфатической системы нижних конечностей увеличивается только объем надфасциальных тканей — кожи и подкожной клетчатки, происходит сглаживание позадилодыжечных ямок. При нажатии на область отека остается четкий след от пальца. Одним из наиболее ярких симптомов является характерный подушкообразный отек тыла стопы и пальцев с развитием патогномоничного для лимфедемы симптома Стеммера (невозможность собрать складку кожи на тыльной стороне II пальца стопы). Для лимфедемы нехарактерны варикозное расширение вен и трофические расстройства.
Костно-суставная патология сопровождается болевым синдромом и отеком периартикулярных тканей. Отек носит локальный характер, появляется только в области пораженного сустава в остром периоде и проходит после курса противовоспалительной терапии. При заболевании суставов выраженность болей может ограничивать возможности передвижения пациента. Напротив, при ХВН объем движений в суставах конечности практически никогда не снижается.
Венозная недостаточность (хроническая) (периферическая): Лечение[править]
При ХВН применяют хирургические (операция и склерооблитерация) и консервативные (компрессия и фармакотерапия) методы.
Хирургическое лечение
Хирургическое лечение показано больным с варикозной болезнью. Флебоскле-рооблитерацию проводят пациентам с те-леангиэктазиями, внутрикожным (ретикулярным) варикозом, а также лицам с изолированным варикозным расширением притоков магистральных подкожных вен при интактности их стволов. Если при обследовании выявлен рефлюкс крови по магистральным поверхностным и прободающим венам, выполняют операцию. Ее характер зависит от класса ХВН.
При посттромбофлебитической болезни показания к хирургическому лечению возникают только в случае неэффективности консервативного лечения. Проводят эндоскопическую диссекцию прободающих вен или реконструктивные операции, направленные на создание дополнительных путей оттока крови при окклюзивном поражении глубоких вен.
Хирургические методы, являясь патогенетическими, могут обеспечить излечение или длительную ремиссию заболевания, но их можно применить не более чем у 10-15% больных. Поэтому важнейшее место в лечении ХВН занимает консервативное лечение.
Компрессионная терапия
Основой любой лечебной схемы является компрессионная терапия. Применяют эластическое бинтование или медицинский трикотаж (гольфы, чулки, колготы). Ношение этих изделий является обязательным в течение активного для пациента времени дня. Компрессионный бандаж приводит к уменьшению диаметра вен и возрастанию скорости тока крови по ним. Сдавле-ние межмышечных венозных сплетений и прободающих вен обеспечивает снижение патологической венозной емкости и улучшение пропульсивной способности мы-шечно-венозного насоса голени. Регулярное применение компрессионной терапии приводит к уменьшению венозного застоя в пораженной конечности.
Локальная гипотермия
Из немедикаментозных средств лечения варикотромбофлебита хорошо зарекомендовала себя локальная гипотермия (пузырь со льдом) по ходу тромбированной вены. Ее применяют 4-5 раз в день по 15-20 мин в течение первых 3-5 суток лечения.
Фармакотерапия
Показанием к началу фармакотерапии являются случаи ХВН с отечным синдромом и яркой субъективной симптоматикой, когда очевидно, что одной эластичной компрессии будет недостаточно для достижения эффекта. Абсолютными показаниями к применению ЛС служат невозможность компрессионного лечения, а также осложнения ХВН. Целью фармакотерапии является ликвидация клинической субъективной симптоматики и ряда объективных признаков заболевания (отека, липодерматосклероза). Это позволяет улучшить качество жизни больных, провести адекватное лечение и профилактику осложнений. Медикаментозное лечение является неотъемлемой составляющей предоперационной подготовки и послеоперационной реабилитации больных.
ЛС для лечения ХВН назначают с учетом доминирующих в клинической картине симптомов.
Оценка эффективности лечения
Критериями эффективности лечения является улучшение общего самочувствия пациента: исчезновение или уменьшение болей, тяжести в икроножных мышцах, отеков нижних конечностей, заживление язв и отсутствие прогрессирования трофических расстройств.
Медикаментозное лечение неосложненной ХВН должно проводиться периодически, полноценными курсами. Ошибкой является назначение ЛС лишь на 1-2 недели, т.е. до уменьшения выраженности клинических симптомов. Равным образом неверно и использование фармакотерапии полноценным курсом всего один раз в год или даже в несколько лет.
ХВН является заболеванием венозной стенки, поэтому использование антиагре-гантов или антикоагулянтов лишено смысла в подавляющем большинстве случаев. Исключение составляет венозная трофическая язва, при которой антиагреганты назначают для улучшения локальной микроциркуляции.
Для устранения отечного синдрома при ХВН не следует использовать диуретические средства, хотя они и дают достаточно быстрый эффект. Именно эта быстрота является противопоказанием к их использованию. В результате удаления только воды из интерстициального пространства в нем резко возрастает концентрация белков, что приводит к прогрессированию фиброзных изменений в тканях и развитию трофических расстройств. Применение диуретиков может быть оправдано лишь при сопутствующей недостаточности кровообращения.
Топические ЛС популярны среди пациентов, но всегда следует помнить, что их назначение с врачебной точки зрения оправдано лишь при варикотромбофлебите (НПВС- и гепариносодержащие гели).
Необходимо четко представлять, что кажущееся быстрое облегчение симптомов заболевания при использовании местных лекарственных форм в основном достигается за счет отвлекающего действия в результате испарения летучих компонентов (спирта, эфиров, ксероформа и др.).
Проникновение лекарственной субстанции в ткани ограничено поверхностными слоями кожи, поэтому возможности самостоятельного использования местных лекарственных форм при лечении ХВН ограничены, их необходимо комбинировать с эластической компрессией и системными флебопротекторами.
Кроме того, в условиях нарушенного венозного оттока и активации местных аллергических реакций эти ЛС являются частой причиной медикаментозных дерматитов и экзем, осложняющих течение основного заболевания. Веноактивные ЛС для местного применения следует назначать лишь в начальных стадиях ХВН, до развития трофических нарушений кожи, и короткими (7-14 дней) курсами.
Профилактика[править]
Прочее[править]
Прогноз
Прогноз в отношении полного излечения у многих больных сомнителен. После оперативного лечения варикозной болезни всегда возможен рецидив заболевания. Излечения от посттромбофлебитической болезни у подавляющего большинства добиться практически невозможно в силу характера и масштаба поражения венозной системы.
Прогноз для жизни больного, как правило, благоприятен. Вместе с тем отсутствие своевременного и адекватного лечения ХВН мож
