Синдром наличия в полости плевры жидкости
Появление выпота в плевральной области – несамостоятельное симптоматическое явление. Оно имеет разнообразную этиологию. Множество факторов могут привести к развитию патологии: от функциональных нарушений в организме до врачебной ошибки. Тем не менее прогноз протекания нарушения, в общем, благоприятный, но требует оперативного вмешательства.
- Причины
- Симптомы
- Диагностика
Плевральная жидкость
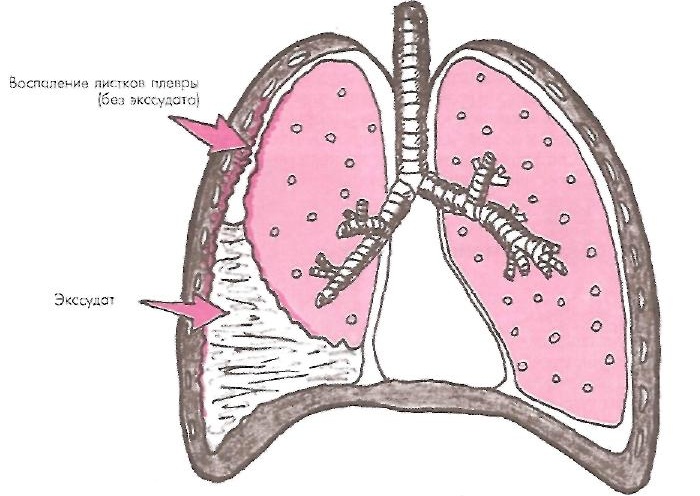
Левое и правое легкое помещены одновременно в два «мешка», которые как бы вдеты друг в друга, между ними имеется узкое пространство. Оно получило название плевральной полости или плевры.
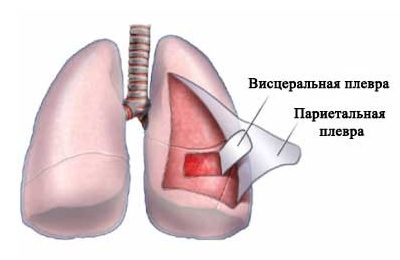 «Мешки» по-научному называются листками плевры и представляют собой серозные оболочки:
«Мешки» по-научному называются листками плевры и представляют собой серозные оболочки:
- внешнюю париетальную (прилегающую к внутренней поверхности грудной клетки),
- внутреннюю висцеральную (тонкая мембрана, обволакивающая само легкое).
Париетальная оболочка имеет болевые рецепторы, что объясняет неприятную симптоматику, сопровождающую плевральный выпот.
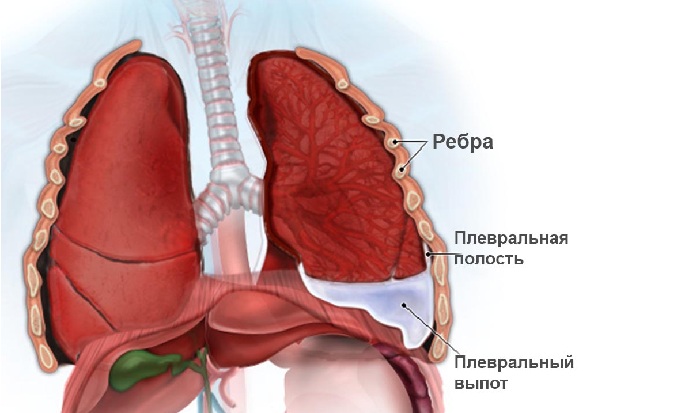
Таким образом, между легкими и другими тканями имеется надежный барьер в виде не сообщающихся друг с другом полостей. В них поддерживается давление ниже атмосферного. Это способствует протеканию дыхательного акта. Плевральная полость – это герметичный отсек, в норме заполненный небольшим количеством жидкости.
Жидкость в плевральной полости – это норма. По составу она схожа с кровью и представляет собой серозное вещество. В нормальных условиях ее количество не превышает 1-2 чайные ложки (15-20 мл). Это вещество продуцируется клетками париетальной оболочки и капиллярами близлежащих артерий. Периодически оно всасывается через лимфатическую систему для фильтрации (происходит реабсорбция). Плевральная жидкость активно откачивается из плевры – это естественный процесс. Благодаря этому не происходит ее скапливания.
 Не стоит путать ее с жидкостью в легких – это уже отдельное патологическое явление
Не стоит путать ее с жидкостью в легких – это уже отдельное патологическое явление
Жидкость в плевральной области выступает в качестве лубриканта – смазывающего вещества. Это облегчает лепесткам плевры свободное скольжение друг о друга во время вдоха и выдоха. Другая ее функция – поддерживать легкие в расправленном состоянии во время движения грудной клетки при дыхании.
Выпот – это патологически большой объем скопившейся биологической жидкости в той или иной полости организма без возможности ее естественного выведения. Соответственно, плевральный выпот – это увеличение объема жидкости внутри плевры.
Процесс ее накопления может различаться этиологически и симптоматически в зависимости от характера выделяемого вещества. Плевральную щель могут заполнить следующие типы выпотов:
- транссудат,
- экссудат,
- гной,
- кровь,
- лимфа.
Плеврит
Плевральный выпот может формироваться в результате нарушения работы кровеносной и лимфатической систем, а также воспаления.
Скопление отечной жидкости в полости плевры
Жидкость между плевральными листками может увеличиваться в объемах вне зависимости от воспалительных процессов. В этом случае ее накопление обусловлено сбоем естественного процесса ее продуцирования или реабсорбции.
Для таких случаев применяется термин «транссудат» (невоспалительный выпот) и диагностируется гидроторакс (отек в плевральной полости). Скопившийся объем жидкости не в состоянии самостоятельно покинуть плевру.
Транссудат имеет вид желтоватый прозрачной жидкости без запаха.
Причины
Наличие жидкости в плевральной полости вызвано двумя основными физиологическими нарушениями, связанными с ее выработкой и эвакуацией:
- повышенная секреция,
- угнетение процесса всасывания.
Плевральный выпот
Плевральный выпот транссудативного характера также может образоваться вследствие следующих факторов:
- Сердечная недостаточность. В малом и большом кругах кровообращения ухудшается гемодинамика, происходит застой крови, повышается кровяное давление. Начинает формироваться местный отечный выпот.
- Почечная недостаточность. Снижается онкотическое давление, отвечающее за поступление жидкостей организма из тканей в кровь. В результате стенки капилляров пропускают ее в обратном направлении, и возникает отек.
- Перитонеальный диализ. Повышается внутрибрюшное давление. За счет этого местная тканевая жидкость поднимается и через поры в диафрагме выталкивается в плевральную полость, увеличивая тем самым объемы плеврального вещества.
- Опухоли. В случае с возникновением новообразований может быть нарушен отток лимфы или крови из плевры. Формируется скапливающийся транссудат.
Симптомы
Синдром скопления жидкости в плевральной полости сочетает в себе местную симптоматику и клинические проявления того заболевания, которое его вызвало. Чем объемнее выпот, тем тяжелее протекает заболевание. Обычно речь идет о двухсторонней патологии.
Объем выпота может достигать нескольких литров.
 Масштабные скопления жидкости оказывают давление на органы грудной клетки.
Масштабные скопления жидкости оказывают давление на органы грудной клетки.
Тем самым происходит продавливание легкого. Это может привести к следующему:
- одышка,
- возможны редкие боли в груди,
- сухой повторяющийся кашель,
- дополнительные отеки вокруг скопления.
Диагностика
Синдром жидкости в плевральной полости предполагает определенные диагностические процедуры, самая популярная из которых – УЗИ. Специалисты проводят ряд мероприятий по выявлению выпота:
- Перкуссионное простукивание. В месте скопления жидкости обнаруживается тупой звук, меняющий локацию с изменением положения тела больного.
-
 Рентгенологическое исследование. Снимок позволяет увидеть область скапливающегося транссудата.
Рентгенологическое исследование. Снимок позволяет увидеть область скапливающегося транссудата. - УЗИ. При ультразвуковом обследовании обнаруживается увеличенное в объеме количество жидкости.
- Плевральная пункция. Производится прокол полости, что позволяет забрать выпот на дифференциальный анализ.
- КТ. Компьютерная томография помогает исключить риск опухолей.
Важно! При лечении показана откачка транссудата из плевры с помощью пункции.
Синдром скопления плевральной жидкости при воспалении
Скопление жидкости в плевральной полости может быть запущено воспалительным процессом. В таком случае врачи говорят об экссудации (выделение выпота в виде экссудата). Механизм протекания этой патологии обусловлен инфекционным поражением и включает следующие изменения в организме:
- проницаемость стенок сосудов увеличена,
- переполнение кровью тканей в области воспаления,
- повышение онкотического давления,
- дают о себе знать симптомы первичного воспалительного заболевания.
Плевральная полость может заполняться следующими типами воспалительного выпота:
- Серозный. Прозрачная жидкость. Выделяется при воспалении серозных листков плевры. Прогноз благоприятный. Источники воспаления – ожоги, аллергии, вирусы. К примеру, плеврит сопровождается выпотом серозного экссудата.
Фиброзный. Боле плотный, ворсинчатый экссудат, с повышенным содержанием фибрина. Плевральная оболочка под воздействием этой жидкости разрушается: появляются рубцы, спайки, язвы.
 Может выделяться вследствие туберкулеза.
Может выделяться вследствие туберкулеза.- Гнойный. Непрозрачная, вязкая жидкость в полости плевры зеленого оттенка. Состоит из большого количества отработанных защитных клеток лейкоцитов. Вызвана попаданием в организм таких патогенов, как грибки, стрептококки, стафилококки.
- Геморрагический. Возникает как следствие разрушения кровеносных путей. Представляет собой жидкость красноватого цвета из-за насыщенности эритроцитами. Встречается при туберкулезном плеврите.
Лечение делает упор на антибактериальной медикаментозной методике и направлено на уничтожение инфекционного агента. Для удаления экссудата прибегают к хирургической операции.
Жидкость в плевральной полости после операции
В случае травмы или неудачного хирургического вмешательства между плевральными оболочками легких может образоваться выпот в виде скопления крови (гемоторакс).
Чаще всего к этому могут привести обильные внутренние кровотечения , образуется уплотнение, которое оказывает сдавливающий эффект как на само легкое, так и на грудную клетку.
В результате нарушается газообмен и гемодинамика, что приводит к легочной недостаточности. Симптоматику определяет количество жидкости в плевральной полости.
 При этом больной испытывает на себе признаки потери крови:
При этом больной испытывает на себе признаки потери крови:
- анемия,
- тахикардия,
- снижение давления.
При обследовании врачи обнаруживают глухой звук в области груди при простукивании. Аускультация диагностирует нарушение работы органа и отсутствие дыхательных шумов. Для более точного диагноза применяются УЗИ и рентген.
Важно! Терапия гемоторакса предполагает введение в плевру дренажа и откачку выпота с последующим наложением швов.
Следствием осложнения после операции может стать и хилоторакс. Выпот в этом случае формируется за счет скопления лимфы. Неудачное хирургическое вмешательство зачастую приводит к повреждению париетального листка плевры и проходящего в нем лимфатического протока. Таким образом, патология с наличием жидкости в плевральной полости обусловлена причинами, связанными с хирургическим вмешательством:
-
 операция на шее,
операция на шее, - удаление опухоли,
- операции на аорте,
- оперативное вмешательство при аневризме,
- хирургическое лечение легкого,
- диагностическая пункция.
При повреждении лимфатического канала жидкость изначально будет скапливаться в клетчатке средостения. После набора критической массы, она прорывает плевральный лепесток и изливается в полость. Уплотнение хилоторакса до перемещения его в плевру может занимать длительный промежуток времени – до нескольких лет.
Симптомы заболевания схожи с признаками указанных выше патологий и представляют собой компрессию органов дыхания, пережатие вен, отказ легкого. К этому добавляются признаки истощения, т. к. потеря лимфы – это потеря полезных для организма веществ: белков, жиров, углеводов и микроэлементов.
 Диагностические мероприятия те же, что и при гемотораксе (перкуссия, аускультация, УЗИ, рентген), с применением лимфографии и добавлением контрастирующего вещества. Эта процедура позволяет уточнить уровень повреждения лимфатического протока.
Диагностические мероприятия те же, что и при гемотораксе (перкуссия, аускультация, УЗИ, рентген), с применением лимфографии и добавлением контрастирующего вещества. Эта процедура позволяет уточнить уровень повреждения лимфатического протока.
Лечение хилоторакса проводится путем пункции, дренажа или через перекрытие лимфатического канала хирургическим путем.
Загрузка…
Источник
Этот синдром подразумевает совокупность симптомов, характерных для накопления в плевральной полости не воспалительной или воспалительной жидкости. Синдром скопления невоспалительной жидкости (транссудата) в плевральной полости (гидроторакс) наблюдается при сердечной недостаточности, заболеваниях почек, печени. Чаще бывает двусторонним. Его разновидностью является гемоторакс — скопление в плевральной полости крови, как результат травматического повреждения грудной клетки. Синдром скопления воспалительной жидкости в плевральной полости (экссудативный плеврит, пиоторакс, эмпиема плевры) чаще имеет инфекционную этиологию и может встречаться при туберкулезе, гангрене легкого, как осложнение пневмонии, при септицемии, прорыве гноя из близлежащих очагов легочной ткани (абсцесс). Асептический вариант плеврита может быть связан с иммунными механизмами (неспецифическое воспаление как проявление ревматизма, СКВ и др. заболеваний), при опухолях плевры и ее метастатическом поражении. Скопление жидкости чаще определяется в нижнем отделе грудной клетки, может быть односторонним и двусторонним. Вследствие здавления легкого скопившейся в плевральной полости жидкостью уменьшается дыхательная поверхность и развивается дыхательная недостаточность. При одностороннем скоплении значительного количества жидкости в плевральной полости возможно смещение органов средостения в противоположную сторону, что приводит к нарушению сердечной деятельности.
Для синдрома скопления жидкости в плевральной полости характерна одышка, обусловленная дыхательной недостаточностью, чувство тяжести на пораженной стороне, может быть сухой кашель вследствие раздражения плевры. При осмотре отмечается цианоз, асимметрия грудной клетки и отставание ее в акте дыхания. Скопление большого количества жидкости в плевральной полости сопровождается сглаживанием межреберных промежутков, а иногда выбуханием их (положительный симптом Литтена). Над областью скопления жидкости голосовое дрожание резко ослаблено или не проводится. При скоплении экссудата в плевральной полости перкуторно над зоной экссудата определяется тупой звук с косой верхней границей с вершиной по задней подмышечной линии (линия Дамуазо). При наличии транссудата более характерен горизонтальный уровень притупления. Подвижность нижнего легочного края на стороне поражения резко ограничена. При экссудативном плеврите над поджатым легким, выше линии Дамуазо, определяется перкуторно-темпанический звук (треугольник Гарленда), над которым выслушивается патологическое бронхиальное дыхание. На противоположной стороне при значительном скоплении экссудата иногда выявляется небольшой участок притупленного звука (треугольник Раухфуса-Грокко), который образован за счет смещения средостения в здоровую сторону. Дыхательные шумы над ним не выслушиваются. Над зоной тупости аускультативно определяются резкое ослабление везикулярного дыхания (или чаще его отсутствие), а также ослабление бронхофонии. Рентгенологическое исследование выявляет гомогенное затемнение с косо расположенной верхней границей и смещением средостения в здоровую сторону при экссудативном плеврите. При скоплении жидкости в плевральной полости с диагностической или лечебной целью часто выполняется плевральная пункция с последующим исследованием выпота для определения его характера (воспалительный – экссудат или невоспалительный – транссудат) и выявления возможного возбудителя.
Исследование плевральной жидкостивключает определение цвета, прозрачности, запаха и характера (серозный, гнойный, фибринозный, геморрагический) выпота, а также его происхождения – транссудат или экссудат.
Для этого проводят физико-химическом исследование плевральной жидкости, определяют следующие показатели (табл.1):
Таблица 1
Отличия транссудата и экссудата
| Показатель | Транссудат | Экссудат |
| Удельный вес | 1005–1015 | Выше 1015 |
| Белок, г/л | 5–25 | Выше 30 |
| Альбумины/глобулины | 2,5–4,0 | 0,5–2,0 |
| Проба Ривальта | отрицательная | положительная |
| Лейкоциты | До 15000 | Выше 15000 |
| ЛДГ | < 200ЕД/л или < 1,6 г/л | >200ЕД/л или > 1,6 г/л |
| Уровень глюкозы | > 3,33ммоль/л | < 3,33 ммоль/л |
Проба Ривальта — это качественная проба на экссудат. В цилиндр наливают воду, подкисленную несколькими каплями уксусной кислоты, добавляют 1-2 капли пунктата; капля экссудата, падая, оставляет след по типу папиросного дыма. Проводят микроскопические исследования. На инфекционную природу выпота могут указывать следующие гематологические симптомы: лейкоцитоз различной степени выраженности со сдвигом формулы влево, иногда эозинофилия, увеличение СОЭ. Для туберкулезного плеврита характерен лимфоцитоз, а для ревматического — нейтрофилез. Степень выраженности изменений показателей функции внешнего дыхания зависит от количества и характера выпота
СИНДРОМ ВОЗДУХА В ПЛЕВРАЛЬНОЙ ПОЛОСТИ
Синдром воздуха в плевральной полости – это состояние, при котором происходит накопление воздуха между париетальным и висцеральным листками плевры. Наличие газа в плевральной полости может быть следствием: 1. прямого сообщения между альвеолами и плевральной полостью; 2. прямого сообщения между атмосферой и плевральной полостью; 3. присутствием в плевральной полости газообразующих микроорганизмов. При наличии сообщения между просветом бронха и полостью плевры на вдохе воздух входит в плевральную полость, а на выдохе выходит из нее через дефект в висцеральной плевре (открытый пневмоторакс). Затем дефект в висцеральной плевре закрывается фибрином и формируется закрытый пневмоторакс. Иногда воздух в плевральную полость поступает только во время вдоха, во время выдоха патологическое сообщение закрывается и препятствует эвакуации воздуха. В результате такого «клапанного» механизма давление в плевральной полости прогрессивно нарастает и может значительно превысить атмосферное – формируется напряженный пневмоторакс. Высокое внутриплевральное давление приводит к полному коллапсу легкого и значительному смещению средостения в противоположную сторону, уплощению диафрагмы. Следствием этого является снижение венозного возврата, уменьшение сердечного выброса, гипоксемия, развивается острая циркуляторная недостаточность.
Классификация.Все пневмотораксы можно разделить на спонтанные, т.е. не связанные с какой-либо явной причиной; травматические – вследствие проникающего ранения грудной клетки, тупой травмы грудной клетки; ятрогенные — наступившие вследствие трансторакальной игольчатой аспирации, постановки подключичного катетера, торакоцентеза или биопсии плевры, баротравмы во время ИВЛ.
Чаще всего врачу приходится сталкиваться со спонтанным пневмотораксом. К развитию первичного спонтанного пневмоторакса чаще всего приводит ограниченная буллезная эмфизема, этиология которой не известна. Иногда буллезная эмфизема развивается при врожденной недостаточности α1-антитрепсина, что ведет к ферментативному разрушению легочной ткани протеолитическими ферментами, преимущественно у лиц молодого возраста. В некоторых случаях первичный спонтанный пневмоторакс связан с конституциональной слабостью плевры, которая разрывается при сильном кашле, смехе, глубоком дыхании, интенсивном физическом усилии. Иногда при глубоком погружении в воду, нырянии, во время полета в самолете на большой высоте, вероятно, в силу перепадов давления, которое неравномерно передается на различные отделы легких.
Источник
Плеврит — одно из распространенных легочных заболеваний. На его долю приходится до 15% патологий легких. Плеврит может быть как самостоятельным заболеванием, так и осложнением других болезней, в частности онкологических.
Что такое плеврит, и когда он возникает
Плеврит — это воспаление плевры, представляющей из себя ткань, выстилающую грудную клетку изнутри (париетальная плевра) и легкое снаружи (висцеральная плевра). Болезнь может протекать по-разному: при экссудативном плеврите между листками плевры скапливается жидкость, при сухом — на плевральной поверхности происходит отложение белка (фибрина). Встречается и гнойный плеврит, при котором в плевральной полости (полости между листками) скапливается гной. Такое состояние называется эмпиемой.
Плеврит часто сопровождает другие заболевания, казалось бы, никак не связанные с легкими. Очень часто плеврит возникает на фоне опухолевых процессов, особенно рака молочных желез и рака матки, хотя опухоли в легких и самой плевре также могут быть причиной этого осложнения. Плеврит при онкологии значительно усугубляет состояние больного.
Плеврит также развивается как осложнение волчанки, панкреатита (особенно на фоне злоупотребления алкоголем), тромбоэмболии легочной артерии, инфаркта миокарда, ревматоидного артрита, заболеваний почек, печени и других органов.
Плеврит может иметь и инфекционную природу. Его нередко вызывают вирусы и бактерии, а также грибковые возбудители. Плеврит очень часто развивается как осложнение пневмонии, особенно у лежачих больных.
Это интересно!
В норме в плевральной полости находится 10–20 мл жидкости, которая по составу сходна с плазмой крови, но имеет более низкое содержание белка (менее 1,5 г/дл). Жидкость распределена между висцеральным и париетальным листками плевры и обеспечивает их скольжение относительно друг друга. Жидкость поступает в плевральную полость из системных капилляров париетальной плевры и оттекает по устьям и лимфатическим сосудам. Накопление жидкости в плевральной полости происходит при нарушении этого процесса — избыточном поступлении или медленном выведении[1].
Как определить плеврит: первые симптомы заболевания
Пациенты часто пропускают начало плеврита, поскольку его симптомы сходны с обычной простудой. Однако признаки этой патологии все же отличаются от других респираторных заболеваний. Следует знать, что признаки разных типов плеврита также различны.
Интересный факт
Плеврит и сегодня очень опасное заболевание, которое ежегодно диагностируется более чем у миллиона человек[2]. А в прошлые века оно не оставляло больному человеку почти никаких шансов. Историки полагают, что именно эта болезнь стала причиной смерти французской королевы Екатерины Медичи, правившей в XVI веке.
К самым типичным признакам сухого плеврита относятся:
- боль в груди, которая становится сильнее при кашле, попытке наклонить корпус в сторону или глубоком вдохе. Это наиболее характерный симптом сухого плеврита;
- повышение температуры;
- слабость, снижение работоспособности;
- потливость, особенно в ночные часы.
При экссудативном плеврите проявляются следующие симптомы:
- кашель, ощущение тяжести и стесненности в груди;
- одышка, поверхностное дыхание;
- бледность кожи, появление синюшного треугольника вокруг губ и носа;
- повышенная температура, слабость и сонливость;
- при вдохе можно заметить, что одна половина грудной клетки немного «запаздывает».
Гнойный плеврит, или эмпиема плевры, проявляет себя:
- высокой температурой (до 40°С);
- бледностью кожных покровов: кожа на ощупь холодная и влажная;
- затрудненным дыханием: человеку сложно дышать, он почти все время проводит в одном положении — при котором дышать немного легче;
- сильным кашлем и одышкой;
- болью в грудной клетке при дыхании;
- слабостью, головной болью, ломотой в мышцах и суставах.
Особенности течения болезни
Течение плеврита включает в себя три фазы:
Первая фаза. Кровеносные сосуды плевры расширяются, начинается повышенное выделение плевральной жидкости, однако лимфатическая система пока может выполнять свои функции и лишняя жидкость вовремя отводится из плевры.
Вторая фаза. Воспаление приводит к тому, что в плевре формируются спайки, отток жидкости нарушается, и, если лечение не назначено или не работает, в плевральной области начинают скапливаться плевральная жидкость и гной.
Третья фаза. Выздоровление, во время которого очаги воспаления рассасываются. Иногда вокруг них образуется фиброзная ткань, которая словно бы отделяет «опасную зону» от здоровых тканей — последний случай чреват переходом плеврита в хроническую форму.
Диагностика
Включает в себя комплекс лабораторных и инструментальных исследований и проводится под контролем пульмонолога и торакального хирурга, имеющих опыт лечения подобных пациентов.
Диагностика начинается с визуального осмотра, прослушивания и простукивания грудной клетки и сбора анамнеза, однако поставить точный диагноз только на основании жалоб пациента невозможно. Для уточнения потребуются лабораторные и инструментальные исследования. Обычно для диагностики плеврита назначают компьютерную томографию, рентгенографию и ультразвуковое обследование органов грудной клетки.
Нередко требуется взять жидкость из плевральной области на анализ, чтобы определить ее характер. Для этого проводят пункцию под местной анестезией.
Если есть подозрение на то, что плеврит был вызван опухолью плевры, проводят биопсию — специальным инструментом отделяют маленький кусочек плевры, который затем отправляют на анализ. Биопсия также проводится под местной анестезией.
Методы лечения плеврита
В основном лечение плеврита — консервативное. Хирургическое вмешательство требуется в тяжелых случаях.
Основа медикаментозного лечения плеврита — антибактериальные препараты. Сначала назначают антибиотики широкого спектра действия, а после получения результата анализов подбирают препараты точечного воздействия. Параллельно с антибиотиками выписывают противовоспалительные и обезболивающие препараты.
Также назначают мочегонные средства, лекарства от кашля, проводят детоксикационную терапию.
Медикаментозную терапию дополняют физиопроцедуры, в частности различные прогревания.
Однако консервативная терапия не всегда дает результат. Иногда жидкости скапливается так много, что она сдавливает другие органы. В таком случае проводят пункцию и/или дренирование плевральной полости.
Пункция плевры выполняется после исключения у пациента нарушений свертывающей системы крови. Выполняется разметка точки пункции при рентгенологическом или ультразвуковом исследовании. Как правило, процедура проводится в положении сидя, при котором жидкость опускается в нижние отделы грудной полости, отодвигая легкое от грудной стенки, что снижает риск его повреждения. Тонкой иглой производится послойное введение анестетика в ткани грудной стенки, после чего игла вводится в плевральную полость. Пункция всегда выполняется по верхнему краю ребра, чтобы избежать повреждения межреберных сосудов, проходящих вдоль нижнего края.
Иногда операцию приходится проводить несколько раз, поскольку единовременно можно откачать не более литра жидкости, иначе есть риск резкого смещения внутренних органов.
Частое повторение такой операции небезопасно. При необходимости неоднократных пункций целесообразно дренирование плевральной полости силиконовым или пластиковым термопластичным дренажем. Если прогнозируются дренирование или повторные пункции в течение длительного времени (недели, месяцы), необходима установка плевральной порт-системы, которая снимает необходимость в повторных операциях. Пациенту под кожу имплантируется специальный порт, соединенный с дренажной трубкой, которая вводится в плевральную полость. При появлении плеврального выпота достаточно проколоть мембрану порта и откачать жидкость. Еще одно преимущество плеврального порта — возможность проводить лекарственную терапию, вводя препараты в пораженную область прямо через это устройство. Сегодня интраплевральная порт-система — один из самых современных и малотравматичных методов решения проблемы скопления плевральной жидкости.
При хронических рецидивирующих плевритах, как правило, опухолевой этиологии, целесообразно выполнение процедуры по «склеиванию» париетального и висцерального листков плевры между собой — химический плевродез. Таким образом ликвидируется пространство между листками плевры и жидкость не скапливается. Данная процедура является щадящей и относительно легко переносится даже ослабленными пациентами.
Иногда, если позволяет состояние пациента и исчерпаны возможности других методов лечения, приходится прибегать к операции по удалению плевры. Современное выполнение такого хирургического вмешательства производится видеоторакоскопическим доступом: под наркозом через небольшой разрез около 1 см в плевральную полость вводится видеокамера, а через дополнительные один или два разреза — специальные длинные и тонкие инструменты, которыми и производится удаление плевры. Применение малотравматичных эндоскопических технологий позволяет уже на следующий после операции день «активизировать» пациента, он возвращается к привычному образу жизни уже через неделю после операции.
Вне зависимости от этиологии, плеврит представляет собой очень серьезное заболевание, лечение которого требует комплексного подхода. Не может не радовать тот факт, что в настоящее время проведение операций в торакальной хирургии через большие разрезы все больше вытесняется современными малоинвазивными (малотравматичными) методиками, которые позволяют избежать серьезных травм мышц, сосудов и нервов грудной стенки, неизбежных при выполнении открытых операций.
Источник
