Синдром маршалла код по мкб 10

Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Среди заболеваний, которые характеризуются, казалось бы, ничем не спровоцированными приступами лихорадки, существует синдром Маршалла, проявляющийся у детей в течение нескольких лет (в среднем от 4,5 до 8 лет).
Патологию, описанную в статье The Journal of Pediatrics почти 30 лет назад четырьмя американскими педиатрами, получила имя первого из соавторов – врача детской больницы в Филадельфии Гэри Маршалла (Gary Marshall).
В англоязычной медицинской терминологии синдром Маршалла называют синдромом PFAPA – периодической лихорадки (periodic fever) с афтозным стоматитом (aphthous stomatitis), фарингитом (pharyngitis) и шейным лимфаденитом (adenitis), то есть воспалением лимфатических узлов в области шеи.
 [1], [2], [3], [4]
[1], [2], [3], [4]
Код по МКБ-10
D89.9 Нарушение, вовлекающее иммунный механизм, неуточненное
Эпидемиология
Точная распространенность этого синдрома в общей популяции неизвестна; у мальчиков синдром Маршалла встречаются несколько чаще, чем у девочек (в 55-70% случаев).
Первое проявление обычно отмечается в возрасте от двух до пяти лет (примерно в три с половиной года), хотя может быть и раньше. Проявления синдрома (атаки) у большинства пациентов длятся в течение пяти-семи лет и спонтанно прекращаются по достижении десятилетнего возраста либо в подростковом возрасте.
Расовых или этнических особенностей синдрома исследования не выявили; число семейных случаев незначительно.
 [5], [6], [7], [8], [9], [10], [11], [12], [13]
[5], [6], [7], [8], [9], [10], [11], [12], [13]
Причины синдрома Маршалла
Достаточно долго периодически возникающую у детей фебрильную лихорадку с симптомами воспаления в области горла, полости рта и шеи считали идиопатическим состоянием. Затем причины синдрома Маршалла стали связывать с наследственными генетическими мутациями, но конкретный ген окончательно определить пока не удалось. Однако педиатры учитывают в анамнезе семейную историю и склонность кровных родственников к воспалениям данной локализации и лихорадке: по некоторым данным, положительная семейная история выявляется у 45-62% пациентов. И в такой предрасположенности усматриваются реальные факторы риска проявления синдрома PFAPA.
Известные в современной клинической педиатрии генетические причины синдрома Маршалла кроются в нехарактерной при инфекциях активизации обеих форм иммунного ответа – врожденного и адаптивного, а также в изменении характера или кинетики иммунного ответа. Тем не менее, патогенез синдрома Маршалла так до конца и не выяснен, поскольку рассматриваются две версии: активизация иммунитета при рецидивирующих инфекциях и нарушение самого механизмов иммунной реакции. Первая версия явно несостоятельна, так как последние микробиологические исследования показали противоречивые серологические результаты и отсутствие реакции на лечение антибиотиками.
А что касается проблем с механизмом иммунной реакции, то здесь прослеживается связь с дефектами белков врожденного иммунитета. Во время каждой вспышки данного синдрома число активированных Т-клеток либо антител (иммуноглобулинов) в крови не повышается, а уровень эозинофилов и лимфоцитов часто снижен. С другой стороны, в эти же периоды отмечается активизация выработки интерлейкина IL-1β (играющего важную роль в инициировании лихорадки и воспаления), а также воспалительных цитокинов (гамма-интерферона, фактора некроза опухоли TNF-α, интерлейкинов IL-6 и IL-18). И это может быть следствием избыточной экспрессии генов CXCL9 и CXCL10 на 4-й хромосоме.
Главная загадка PFAPA-синдрома состоит в том, что воспалительная реакция не имеет инфекционных триггеров, и чем вызвана экспрессии генов неизвестно. Официально синдром Маршалла является заболеванием неизвестной этиологии и неопределенного патогенеза (по МКБ-10 класс 18 – не классифицированные в других классах симптомы и отклонения от нормы; код – R50-R610). И если раньше его относили к спорадическим заболеваниям, то теперь есть подтвержденные исследованиями основания считать его рекуррентным, то есть периодическим.
 [14], [15], [16], [17], [18], [19]
[14], [15], [16], [17], [18], [19]
Симптомы синдрома Маршалла
Первые признаки атак при синдроме Маршалла – которые, по клиническим наблюдениям, случаются через каждые 3-8 недель – заключаются во внезапной лихорадке с пиками повышения температуры тела до +38,8-40,5°C и ознобом.
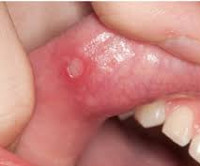
Также могут быть продромальны симптомы синдрома Маршалла, которые проявляются примерно за сутки до повышения температурных показателей в виде общего недомогания и головной боли. Затем появляется воспаление слизистой во рту с небольшими малоболезненными афтозными язвами (в среднем у 55% пациентов). Боль в горле (иногда с экссудацией) имеет вид фарингита – воспаления слизистой глотки. Отмечается болезненная припухлость лимфатических узлов на шее, как при лимфадените. Следует иметь в виду, что весь комплекс симптомов наблюдается в 43-48%% случаев.
Никаких других симптомов, например, ринита, кашля, сильных болей в животе или диареи, при синдроме Маршалла не бывает. Лихорадка может продолжаться от трех-четырех дней до недели, после чего температура так же резко нормализуется, и все проявления исчезают.
При этом дети в периоды между атаками лихорадки совершенно здоровы и не имеют никаких отклонений в общем развитии. По данным клинических исследований, последствия и осложнения PFAPA-синдрома отсутствуют (либо на данный момент не выявлены).
Диагностика синдрома Маршалла
На сегодняшний день диагностика синдрома Маршалла проводится на основании типичной клинической картины. Анализы ограничиваются сдачей общего анализа крови.
Чтобы снять обеспокоенность родителей, избежать ненужных и дорогостоящих обследований и предотвратить потенциально опасные методы лечения, существуют критерии диагностики PFAPA-синдрома:
- наличие свыше трех зафиксированных регулярных случаев лихорадки продолжительностью не более пяти дней, возникающих через одинаковые промежутки времени;
- наличие фарингита с незначительной лимфаденопатия в области шеи и/или афтозных язв на слизистой полости рта;
- отсутствие аномалий развития и нормальное состояние здоровья между эпизодами болезни;
- быстрое разрешение симптомов после однократного применения кортикостероидов.
 [20], [21], [22], [23], [24], [25]
[20], [21], [22], [23], [24], [25]
Дифференциальная диагностика
Дифференциальная диагностика данного синдрома включает в себя другие заболевания с периодическими лихорадками: семейную средиземноморскую лихорадку, аутоиммунную болезнь Бехчета, циклическую нейтропению (с трехнедельным циклом и обширным поражением тканей десен), ювенильный ревматоидный артрит (болезнь Стилла). Следует исключить инфекции верхних дыхательных путей и вызываемые бактериями фарингит, тонзиллит, лимфаденит, афтозный стоматит.
Важно дифференцировать синдром Маршалла и врожденный синдром гипер-иммуноглобулина D (синдром дефицита мевалонаткиназы) у детей первого года жизни, при котором периодические приступы лихорадки – кроме симптомов, присущих PFAPA-синдрому – сопровождаются болями в области живота, увеличением селезенки, рвотой, диареей, болями и опуханием суставов; с самого раннего возраста у таких детей отмечается задержка развития и ухудшение зрения.
Лечение синдрома Маршалла
Педиатры пока не пришли к единому мнению по поводу того, каким должно быть лечение синдрома Маршалла.
Основная медикаментозная терапия носит симптоматическую направленность и состоит из разовых доз глюкокортикоидов. Так, для облегчения лихорадки назначается бетаметазон или преднизолон при синдроме Маршалла. Преднизолон в таблетках принимается внутрь сразу при начале лихорадки – из расчета 1-2 мг на килограмм массы тела ребенка (максимальная доза составляет 60 мг); бетаметазон – 0,1-0,2 мг/кг.
Оказывающие иммуносупрессивнное действие ГКС противопоказаны при выраженном сахарном диабете, гиперкортицизме, гастрите, воспалении почек, в период после вакцинации, ослабленным детям. Наиболее распространенный побочный эффект лечения преднизолоном – беспокойство и нарушение сна, поэтому его нужно принимать за несколько часов до сна. На третий-четвертый день атаки дозу можно уменьшить до 0,3-0,5 мг/кг (раз в день).
Клинический опыт показывает, что жаропонижающие лекарства, в частности, нестероидные противовоспалительные препараты, помогают только для снижения лихорадки, а в борьбе с другими симптомами неэффективны. При симптоматическом лечении данного синдрома важно оценивать риски, связанные с возможными побочными эффектами. Так что, прежде чем применять даже пастилки от боли в горле, следует посоветоваться с врачом. В частности, рекомендуется выбирать те, что не содержат антибиотиков, поскольку антибактериальные средства не дают никакого результата при синдроме Маршалла.
Детям, страдающим синдромом Маршалла, нужны витамины, особенно кальциферол (витамин D), который – в дополнение к его роли в гомеостазе кальция и метаболизме костной ткани – может выступать в качестве иммунорегуляторного фактора.
Профилактика
Учитывая этиологию синдрома Маршалла, а также отсутствие алгоритма его лечения, в отечественной и зарубежной медицинской литературе его профилактика не освещается.
 [26], [27], [28], [29], [30], [31], [32]
[26], [27], [28], [29], [30], [31], [32]
Прогноз
Прогноз данного патологического состояния считается благоприятным, поскольку с течением времени синдром Маршалла проходит без последствий.
 [33]
[33]
Источник
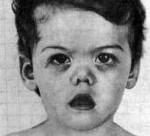
Синдром Маршалла (PFAPA-синдром) – это заболевание преимущественно детского возраста, включающее периодическую лихорадку, афтозный стоматит, фарингит, шейную лимфаденопатию. Симптомами являются регулярно повторяющиеся эпизоды повышения температуры выше 39˚С, боли в горле, язвенные поражение слизистой рта, увеличение шейных лимфоузлов. Диагноз устанавливается на основании клиники, анализов крови, посевов отделяемого из зева, исключения других возможных причин рецидивирующей лихорадки. Лечение ограничено глюкокортикоидами или жаропонижающими препаратами, так как антибиотики и противовирусные средства неэффективны. В редких случаях проводится тонзиллэктомия.
Общие сведения
В 1987 году американским педиатром Г.Маршаллом и соавторами описана ранее неизвестная периодическая лихорадка, которая первоначально была названа синдромом Маршалла. В современных источниках используется название PFAPA-синдром как аббревиатура симптомов, включающих периодическую лихорадку (periodic fever), афтозный стоматит (aphthous stomatitis), фарингит (pharingitis), шейный лимфаденит (cervical adenitis). Распространенность и заболеваемость точно неизвестны. Дебют патологии отмечается в возрасте от 1 до 5 лет и, как правило, к подростковому периоду симптоматика разрешается. В последнее время появились данные о возможности развития PFAPA-синдрома у взрослых. Среди заболевших преобладают мужчины (55-70%).
Синдром Маршалла
Причины синдрома Маршалла
Этиология остается неизвестной. Сегодня PFAPA-синдром рассматривается как полигенное или мультифакториальное заболевание, при котором модифицирующую роль играют генетические, средовые факторы, возможные особенности реагирования организма на инфекцию. У 7-10% пациентов выявляются мутации гена MEFV, который участвует в образовании белка пирина гранулоцитами, моноцитами, дендритными клетками, фибробластами кожи, брюшины и синовиальной оболочки. Его предполагаемая функция состоит в снижении воспалительного ответа путем ингибирования активации и хемотаксиса нейтрофилов. Выявляются мутации TNFRSF1A, МВК, гена, кодирующего белок NLRP3.
Цитокиновый профиль при данной патологии позволяет отметить повышение сывороточных уровней интерлейкина-1β (ИЛ-1β), ТNFα, ИЛ-6, ИЛ12р70, в том числе в период между атаками, что указывает на постоянно текущее субклиническое воспаление. Определенный инфекционный агент не выделен, некоторые исследования указывают на возможное участие вирусов Эпштейна-Барр, простого герпеса 1, 2 типов и цитомегаловируса, а также редких бактериальных агентов: Муcobacterium chelonae (микобактерии хелона), Plasmodium (плазмодии), Borrelia (боррелии), Brucella (бруцеллы). У части исследуемых больных выявляется дефицит витамина D.
Патогенез
Точный патогенез не установлен. Современные исследователи относят PFAPA-синдром к системным аутовоспалительным заболеваниям. Их отличием от аутоиммунных являются генетически обусловленные особенности протекания воспалительной реакции и реагирования иммунитета, а не механизмы синтеза антител и активации Т-лимфоцитов при контакте с антигеном. Наличие мутации гена MEFV ведет к синтезу дефектного пирина, который в норме ослабляет и ингибирует чрезмерную восприимчивость организма, а в измененном виде приводит к дефициту ингибитора хемотаксического фактора С5а, что нарушает функцию контроля процесса воспаления.
Ген NLRP3 кодирует белок криопирин, при его мутации моноциты под влиянием разнообразных триггеров начинают синтезировать огромное количество ИЛ-1β. В норме иммунная система способна защитить себя от избытка данного цитокина. При PFAPA-синдроме эта регуляция нарушена, вследствие чего развивается клиническая картина, так как интерлейкин-1β ответственен не только за гипертермию, но и за повреждение, ремоделирование тканей, повышенный уровень маркеров системного воспаления.
Симптомы синдрома Маршалла
Клиническая картина представляет собой лихорадочные эпизоды, которые повторяются каждые 2-12 недель (средний цикл 28 дней). Температура чаще повышается внезапно, лихорадка достигает высоких цифр (от 40 до 41°C). Иногда за сутки перед повышением температуры появляется общая слабость, астения, снижение аппетита. Затем присоединяется афтозный стоматит, при котором появляются мелкие (до 5 мм) язвенные поражения слизистой полости рта – афты. Фарингит характеризуется болью в горле, гиперемией слизистой глотки. В типичных случаях развивается шейный лимфаденит – лимфоузлы в области шеи увеличиваются, становятся болезненными при пальпации.
В 43-48% наблюдений симптомы возникают все вместе, чаще всего встречается стоматит (55%). Крайне редко пациентов беспокоит головная боль, тошнота, рвота, вздутие живота. На 4-5 сутки температура тела нормализуется, воспалительные явления разрешаются. Интервалы между атаками составляют от 2 до 7 недель. Со временем межприступные промежутки могут удлиняться. Особенностью протекания лихорадки является то, что при температуре 40°C общее самочувствие детей остается относительно удовлетворительным. Между эпизодами восстанавливается аппетит, набирается потерянная масса тела. Рост, общее психоэмоциональное развитие не страдает. Течение заболевания доброкачественное, атаки обычно прекращаются к подростковому возрасту. Описание дебютов синдрома Маршалла во взрослом возрасте делает его актуальным не только для педиатрии.
Осложнения
Осложнений синдрома Маршалла описано не было. Долгосрочных исследований у пациентов не проводилось. Однако на фоне афтозного стоматита, фарингита возможно присоединение вторичной инфекции, что может привести к развитию тонзиллита, заглоточного абсцесса, отита, гнойного медиастинита. Длительно текущий воспалительный процесс повышает риск возникновения амилоидоза. Кроме того, рецидивирующие эпизоды лихорадки оказывают изнуряющее действие, вынуждают ребенка пропускать школьные занятия, могут привести к неуспеваемости.
Диагностика
Для постановки диагноза PFAPA-синдрома используют диагностические критерии, предложенные Маршаллом (1987 г.): регулярно повторяющиеся лихорадки с раннего возраста (начало 2-5 лет); присутствие одного из следующих клинических признаков: афтозный стоматит, шейный лимфаденит, фарингит; полностью бессимптомный интервал между эпизодами лихорадки; нормальное физическое и нервно-психическое развитие ребенка; отсутствие циклической нейтропении. На данный момент нет специфических анализов для установления синдрома Маршалла. Диагностический поиск включает:
- Консультацию педиатра, ревматолога. Производится детальный сбор анамнеза пациента: история течения беременности и родов у матери, наследственность, особенности питания, роста, развития ребенка, перенесенные заболевания, информация о вакцинации, наличие или отсутствие контакта с инфекционными больными. Осматриваются слизистые оболочки щёк, глотки, миндалин; проводится аускультация сердца, легких, измерение АД, пульса; пальпация живота, лимфоузлов.
- Клинико-биохимические анализы. В период лихорадки общий анализ крови выявляет лейкоцитоз с повышением нейтрофилов, ускорение СОЭ. В периоды между приступами все воспалительные параметры нормализуются. Также во время атак повышается уровень С-реактивного белка, печеночные ферменты не изменены. Анализ крови на 25-OH может выявлять дефицит витамина Д3- холекальциферола. IgG, IgA, IgM, IgD, прокальцитонин, антинуклеарные антитела, ревматоидный фактор даже при повышении температуры тела остаются нормальными.
- Дополнительные исследования. Посев отделяемого из верхних дыхательных путей на микрофлору и чувствительность к антибиотикам, посев мочи, крови на стерильность (на высоте лихорадки), рентгенография органов грудной клетки, придаточных пазух носа выполняются для исключения инфекционной природы лихорадки. При синдроме Маршалла патологических изменений при данных исследованиях не выявляется.
Дифференциальный диагноз синдрома Маршалла проводят со следующими нозологиями: возвратный тонзиллит, инфекционные заболевания, ювенильный идиопатический артрит, циклическая нейтропения, семейная средиземноморская лихорадка (FMF), синдром гиперглобулинемии D, болезнь Бехчета.
Лечение синдрома Маршалла
Методы лечения все еще являются предметом споров. Антибиотикотерапия, применение противовирусных, антигистаминных препаратов не имеют эффективности; НПВС обладают только кратковременным жаропонижающим эффектом. На сегодняшний день для терапии PFAPA-синдрома успешно используются:
- Кортикостероиды. Одна или две дозы преднизолона (1-2 мг/кг), бетаметазона (0,1-0,2 мг/кг) могут резко прекратить приступы лихорадки в течение нескольких часов. Другие сопутствующие симптомы требуют больше времени для разрешения. Стероиды применяются только во время приступов, указанные дозировки не вызывают токсических эффектов. Глюкокортикоидная терапия способна сократить интервал между приступами, но не предотвращает рецидивы.
- Колхицин. Может быть эффективным для предотвращения частых эпизодов лихорадки, на течение лихорадочного периода он не влияет. Побочным эффектом являются желудочно-кишечные расстройства (в 20% случаев). Было проведено несколько исследований данного препарата, причем большинство из них – в Израиле, где большая доля пациентов несут патогенные варианты MEFV.
- Циметидин. В исследованиях на небольших группах примерно четверть пациентов (24-27%) имели полное разрешение эпизодов лихорадки при его приеме, а еще 24-32% сообщили о частичной эффективности с уменьшением частоты или тяжести приступов.
- Анакинра. В настоящее время в качестве экспериментальной терапии рассматриваются рекомбинантные антагонисты рецептора интерлейкина-1β (анакинра), проводятся исследования данной группы препаратов. Все пациенты продемонстрировали клиническое улучшение, снижение уровня цитокинов в крови.
- Тонзиллэктомия. Является радикальным методом, который приводит к полному излечению. Операция должна выполняться только в случае непереносимости или неэффективности стандартной лекарственной терапии в связи с определенными рисками инвазивного вмешательства (кровотечение, осложнения анестезии).
Прогноз и профилактика
Все проявления синдрома Маршалла обычно самостоятельно разрешаются до подросткового возраста. Фатальные последствия и серьезные осложнения в литературе не описаны. Несмотря на благоприятный прогноз, при появлении схожих жалоб необходимо обратиться к детским специалистам (педиатру, отоларингологу, стоматологу) для обследования, установления диагноза и подбора адекватной терапии. Специфических методов профилактики не существует. Пациентам, страдающим данным синдромом, рекомендовано применять витамин Д3 в дозе 400 МЕ в зимнее время.
Источник
