Синдром левой средней мозговой артерии

- Функции мозговых артерий. Описание состояний при синдроме передней, задней и средней мозговых артерий
- Причины синдрома мозговой артерии (передней, средней и задней)
- Симптомы синдрома мозговой артерии
- Лечение синдрома мозговой артерии, возможные осложнения
Функции мозговых артерий. Описание состояний при синдроме передней, задней и средней мозговых артерий
Основных мозговых артерий три: передняя, задняя и средняя. Мозговые артерии снабжают кровью мозг. Качественное кровоснабжение всех участков мозга напрямую связано с процессами координации, мышления, памяти и выполнения всех мозговых функций, а также общего стабильного функционирования нервной системы человека.
Синдром мозговой артерии — это заболевание, относящееся к классу эпизодических и пароксизмальных расстройств.
Синдром передней мозговой артерии
Синдром передней мозговой артерии — это состояние, при котором кровоснабжение передней мозговой артерии (ПМА) является ограниченным. Это состояние приводит к тому, что функция передних участков головного мозга угнетается. В частности, медиальные участи лобной и теменной долей, базальные ганглии, передняя часть и своды переднего мозолистого тела.
В зависимости от площади поражения и тяжести состояния, признаки и симптомы могут варьироваться. Частичная закупорка артерии приводит к незначительным нарушениям за счет коллатерального кровотока из противоположного полушария через переднюю соединительную артерию. Дистальная закупорка вызывает более серьезные симптомы. Наиболее распространенным симптомом синдрома передней мозговой артерии является контралатеральный гемипарез и полусенсорная потеря чувствительности нижних конечностей.
Синдром средней мозговой артерии
Синдром средней мозговой артерии — это состояние, при котором ограничено кровоснабжение средней мозговой артерии (СМА), оно приводит к снижению функции соответствующих участков головного мозга: боковых сторон лобной, височной и теменной долей, бледного шара, скорлупы мозга и хвостатого тела. СМА является наиболее распространенной причиной возникновения ишемического инсульта.
В зависимости от локализации и тяжести состояния, признаки и симптомы могут отличаться разной интенсивностью. Дистальные закупорки вызывают более умеренные симптомы за счет разветвления артерии. В противоположность этому, проксимальные закупорки вызывают такие симптомы, как отек мозга, повышенное внутричерепное давление, потеря сознания и даже летальный исход. Больным показаны осмотические диуретики и гипертонический раствор. Их основная функция — не допускать потери жидкости головным мозгом и снижать артериальное давление.
Основные симптомы синдрома средней мозговой артерии это: контралатеральный гемипарез и частичная потеря чувствительности лица, верхних и нижних конечностей.
Синдром в основном влияет на доминирующее полушарие, т.е. левое полушарие головного мозга.
Синдром задней мозговой артерии
Синдром задней мозговой артерии — это состояние, при котором нарушается кровоснабжение задней мозговой артерии (ЗМА). Тормозится функция затылочной и височной долей, а также большая часть таламуса, верхняя часть ствола головного мозга и средняя его часть.
Синдром проявляется во внезапном повышении давления, при таком состоянии важна своевременная диагностика и точное понимание степени блокирования сосудов. Как и в остальных случаях синдромов мозговых артерий, симптомы могут быть либо незначительными, либо тяжелыми.
Вероятными симптомами являются визуальные проявления, такие как агнозии, прозопагнозии или корковая слепота (с двусторонним инфарктом).
Причины синдрома мозговой артерии (передней, средней и задней)
Основные причины всех типов синдрома мозговых артерий (передней, средней и задней) следующие:
- тромбоз мозговых артерий;
- кардиоэмболический инсульт;
- послеоперационные осложнения;
- кровоизлияние в мозг;
- митохондриальная энцефаломиопатия;
- лактоцидоз;
- рассеянный склероз;
- метастазы в головном мозге (при любых видах рака);
- травма головы;
- инфекционное заболевание (не обязательно головного мозга);
- сердечная эмболия;
- инфаркт ствола мозга.
Другие причины
- рассеянный склероз;
- мигрень;
- синдром обратимой задней энцефалопатии;
- субарахноидальное кровоизлияние;
- субдуральная гематома;
- системная красная волчанка (СКВ);
- сосудистые заболевания;
- вертебробазилярный инфаркт.
Симптомы синдрома мозговой артерии (передней, средней и задней)
Общие симптомы для всех типов синдромов мозговых артерий это:
- потеря зрения;
- визуальная агнозия;
- синдром Балинта;
- прозопагнозия;
- палинопсия;
- макропсия;
- микропсия;
- нарушение нормального процесса чтения и понимания текста;
- расстройства цветового зрения;
- нарушение памяти;
- двигательные нарушения;
- головокружение;
- тошнота;
- рвота;
- нарушение режима сна (избыточное количество сна);
- постоянное чувство усталости;
- головная боль в одном и том же участке головы или опоясывающая мигрень.
Симптомы синдрома передней мозговой артерии
- контралатеральный гемипарез или гемиплегия с участием нижних конечностей и мускулатуры тазового дна;
- снижение чувствительности ног и мышц промежности;
- апраксия;
- аносмия;
- недержание мочи;
- снижение хватательного и сосательного рефлекса (если затронут круг Уиллиса).
Симптомы синдрома средней мозговой артерии
- гемипарез или гемиплегия нижней части лица;
- гемипарез или гемиплегия верхних и нижних конечностей (не всегда);
- потеря чувствительности мышц лица, век;
- атаксия;
- нарушения речи;
- афазия;
- перцепционный дефицит: одностороннее пространственное игнорирование, анозогнозия, апраксия, пространственная дезориентация;
- зрительные расстройства: косоглазие и другие.
Симптомы синдрома задней мозговой артерии
- гемианопсия;
- зрительные агнозии;
- корковая слепота;
- дислексия;
- аномическая афазия;
- проблемы с определением цвета;
- невозможность выразить свои мысли (ощущение, что все слова забыты);
- нарушения памяти;
- топографическая дезориентация;
- прозопагнозия;
- спонтанная боль в голове и теле;
- сенсорные нарушения;
- нарушения мелкой моторики;
- непроизвольные движения: хорея, тремор, гемибаллизм;
- контралатеральная гемиплегия;
- синдром Вебера: паралич глазодвигательного нерва;
- синдром Балинта: произвольные движения глаз и атаксия, неспособность понять, какие визуальные объекты сейчас находятся перед глазами.
В целом можно разделить симптомы синдромов мозговых артерий на несколько групп.
1. Двигательные.
2. Сенсорные.
3. Зрительные.
4. Речевые.
В зависимости от того, частично или полностью блокирована мозговая артерия в определенной части мозга, симптомы двигательных нарушений, как и нарушений остальных типов, могут быть самыми разными. При качественном лечении возможно полное или 90% восстановление двигательной способности конечностей и шеи.
Снижение чувствительности (сенсорного восприятия) может быть полным, абсолютным либо частичным. Нарушения зрения происходят таким же образом: либо полная слепота, либо слепота на один глаз или частичная потеря резкости зрения обоими глазами. Поскольку у разных пациентов может доминировать левое или правое полушарие мозга, то и нарушения речи могут быть незначительными или тяжелыми. Иногда больные теряют способность говорить или говорят слова, не имеющие смысла и не связанные между собой.
Лечение синдрома мозговой артерии, возможные осложнения
Подход к лечению синдрома мозговых артерий определяется локализацией проблемы (выявление сосудистой территории, затронутых участков), а затем обнаружения механизма лечения с учетом истории болезни пациента, возраста, общего состояния здоровья и состояния мозга в целом.
Медицинское лечение инсульта можно разделить на несколько фаз:
- помощь в острый период (в течение 3 — 4,5 часов после инсульта);
- подострая фаза;
- хроническая фаза.
Эндоваскулярная терапия
Возможные хирургические методы лечения это:
- ангиопластика;
- стентирование;
- механическая эмболэктомия;
- внутриартериальный тромболизис.
Возможные осложнения
Самым вероятным осложнением любого типа синдрома мозговых артерий является инсульт. Вероятность его повышается при таких состояниях:
- ишемические проявления;
- кровоизлияние в ткани головного мозга;
- инсульт-ассоциированная эпилепсия;
- ассоциированное внутричерепное, желудочно-кишечное или забрюшинное кровоизлияние;
- инфекции легочных или мочевыводящих путей;
- глубокие повреждения кожи;
- хроническая депрессия;
- хронические боли;
- дискинезия и дистония.
По материалам:
Wikipedia, the free encyclopedia
© 1994-2016 by WebMD LLC.
©2006-2016 Claudia Krebs — University of British Columbia
© WWW.NEWHEALTHADVISOR.COM © 2014,
Смотрите также:
У нас также читают:
Источник
В статье рассматриваются варианты речевых нарушений и варианты изменений вещества головного мозга при инсульте в бассейне левой средней мозговой артерии
Введение
Для клиники левополушарных инсультов характерны речевые нарушения, среди которых наиболее значимой является афазия. Афазия, проявившаяся остро, указывает на нарушение кровообращения в бассейне средней мозговой артерии (СМА) [1].
Речевые процессы, как правило, обнаруживают значительную степень латерализации и у большинства людей зависят от ведущего (доминантного) полушария [2]. Необходимо учитывать, что в определении доминантного полушария, ответственного за речь, подход, связывающий доминантность только с праворукостью или леворукостью, является упрощенным. Профиль распределения функций между полушариями обычно многообразен [2, 3], что отражается на степени речевых нарушений и возможностях восстановления речи [4]. Многие люди проявляют лишь частичную и неодинаковую доминантность полушария в отношении разных функций [2]. Наряду с тем, что функция речи у правшей (≥90%) и большинства левшей (>50%) связана преимущественно с левым полушарием [1,4], существуют три исключения из этого правила:
1. Менее чем у 50% левшей функция речи связана с правым полушарием.
2. Аномическая (амнестическая) афазия может возникать при метаболических расстройствах и объемных процессах в головном мозге.
3. Афазия может быть связана с поражением левого таламуса [1].
Так называемую перекрестную афазию (афазию, вызванную ипсилатеральным к доминирующей руке церебральным поражением) в настоящее время относят только к правшам [4].
Область коры, ответственная за функцию речи, расположена вокруг Сильвиевой и Ролландовой борозд (бассейн СМА). Продукцию речи определяют четыре зоны этой области, тесно связанные между собой и расположенные последовательно вдоль заднепередней оси: зона Вернике (задняя часть верхней височной извилины), угловая извилина, дугообразный пучок (ДП) и зона Брока (задняя часть нижней лобной извилины) (рис. 1, 2) [1].


ДП представляет собой подкорковые волокна белого вещества, соединяющие зону Брока и зону Вернике. Есть сведения, что в левом полушарии ДП встречается в 100% случаев, тогда как в правом – только в 55% [5]. Ряд исследователей считают, что имеется несколько проводящих путей, участвующих в обеспечении речевой функции [6, 7]. Другие авторы получили достоверное подтверждение только роли ДП [8].
Патогенез дизартрических расстройств речи обусловливается различными по локализации очаговыми поражениями мозга. Нередко наблюдаются сложные формы дизартрии [9].
Цель исследования: изучить соотношение объема поражения головного мозга при инсульте в бассейне левой СМА и степени нарушения речи.
Материал и методы
В приемный покой КГБУЗ «Городская больница № 5» за 4-месячный период с подозрением на ОНМК поступили 356 человек. Все пациенты обследованы неврологом в приемном покое больницы, проведена оценка неврологического дефицита, отражено наличие/отсутствие нарушений речи. В дальнейшем, если состояние пациентов позволяло, им проводилось логопедическое исследование, в большинстве случаев – на следующий день после поступления в стационар.
В 124 случаях (каждый третий пациент) поставлен предварительный диагноз: ОНМК в бассейне левой средней мозговой артерии (ЛСМА). Данная локализация наиболее актуальна при изучении афазии у больных с ОНМК.
Всем пациентам при поступлении и большинству пациентов в динамике проводилась КТ головного мозга (томограф Bright Speed 16) с целью подтверждения/исключения очагового поражения головного мозга и уточнения объема поражения и локализации патологического участка.
По результатам КТ головного мозга у 32 (25,8%) человек из 124 выявлены типичные ишемические изменения в бассейне ЛСМА, из них у 7 при исследовании в динамике, т. е. при поступлении изменения еще не были явными (начальная стадия инсульта). В 5 (4,0%) случаях выявлены кровоизлияния: левосторонние медиальные гематомы и 1 случай субарахноидального кровоизлияния (САК). В 5 (4,0%) случаях из 124 выявлены инфаркты другой локализации (не в бассейне ЛСМА) (табл. 1).

В 22 (17,7%) случаях по данным КТ головного мозга не выявлено инфаркта в зоне интереса, но пациенты были госпитализированы в первичное неврологическое отделение для больных с ОНМК, т. к. у них выявлена значимая неврологическая симптоматика: явления атрофии вещества головного мозга, сосудистые очаговые изменения, сосудистый лейкоареоз, постинфарктные кисты. К этой группе отнесены также пациенты, у которых клиника была обусловлена транзиторной ишемической атакой.
В 60 (48,4%) случаях пациенты не были госпитализированы. В большинстве случаев ОНМК не подтвердилось (нет соответствующих изменений по данным КТ и в неврологическом статусе). В число не госпитализированных в отделение ОНМК вошли также пациенты с различными вариантами атрофии вещества головного мозга в сочетании со значимой неврологической симптоматикой, которые отказались от предложенной госпитализации. Единичные пациенты переведены в другие стационары, т. к. у них были выявлены травматические изменения черепа, головногомозга, новообразования. Часть пациентов переведена в дежурное отделение неврологии другого стационара, например, с диагнозом «остеохондроз».
У 64 пациентов, госпитализированных в отделение ОНМК с инсультом, имелись нарушения речи (табл. 2). Детальный характер речевых нарушений определен логопедом. В 20 (31,2%) случаях у пациентов выявлены дизартрия и отсутствие афазии. В 2 случаях дизартрии сопутствовали дисфония и дисфагия. Выявлена афазия у 44 (68,8%) человек, из них в 7 случаях она регрессировала к моменту консультации логопедом на следующий день (в 2 случаях при регрессе афазии выявлены ишемические инфаркты). У 3 человек из группы с сенсомоторным вариантом афазии отмечалась выраженная дизартрия, у 9 человек – дисфагия. У 4 человек из группы с моторной афазией отмечались также явления дизартрии, в 1 случае – выраженная дизартрия.
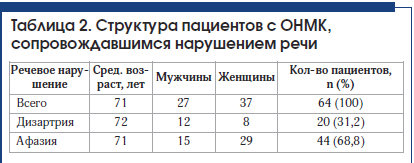
Двум пациентам-левшам, у которых первоначально подозревался инсульт в бассейне левой СМА, с учетом результатов КТ головного мозга был поставлен диагноз: «Инсульт в бассейне правой СМА». В одном случае имелась афазия, которая регрессировала за 24 ч, в другом случае отмечена дизартрия.
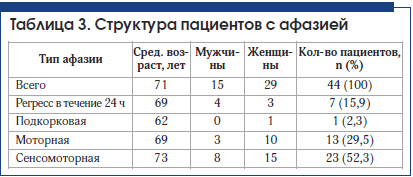
У пациентов с дизартрией без афазии выявлено 4 вида дизартрии: экстрапирамидная (3 случая), афферентная корковая (1 случай), бульбарная (1 случай), псевдобульбарная (8 случаев), в остальных случаях четко определить вид дизартрии было затруднительно, проявления были слабовыраженными (табл. 3).
В группах пациентов с дизартрией и регрессом афазии в течение 24 ч отмечается небольшое преобладание мужчин.
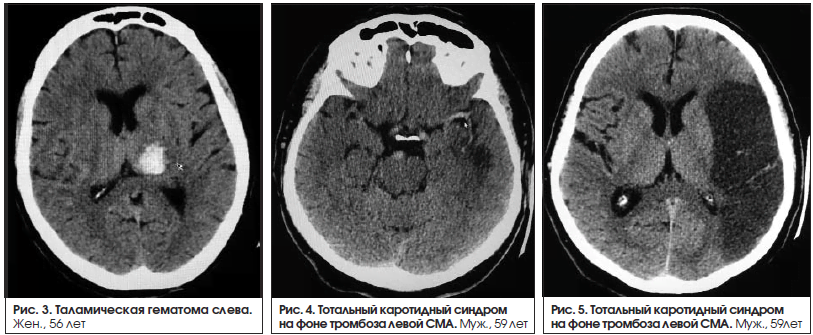
Афазии наблюдаются при поражениях коры головного мозга. В одном случае причиной афазии было поражение подкорковых структур левого полушария (медиальная внутримозговая гематома в таламусе (рис. 3). Нарушения речи в таких случаях не соответствуют ни одному из основных типов афазий. Поражение подкорковых структур можно заподозрить в тех случаях, когда амнестическая афазия сочетается с дизартрией или афазия – с гемипарезом. У данного пациента наблюдался правосторонний гемипарез 4 балла.
По классификации ишемических инсультов TOAST у госпитализированных пациентов с речевыми нарушениями выявлены следующие типы инсультов: в группе пациентов с сенсомоторной афазией наиболее частым был криптогенный вариант (47,6% случаев), на 2-м месте – кардиоэмболический (28,6%), на 3-м – атеротромботический (23,8%), отмечалась наибольшая частота повторных инсультов. В группе пациентов с моторной афазией также наиболее частым оказался криптогенный вариант, но в меньшем проценте случаев (41,7%), на 2-м месте – атеротромботический вариант (25,0%), на 3-м – кардиоэмболический (16,7%). В группе с дизартрией наиболее часто встречался лакунарный вариант (38,9% случаев), на 2-м месте – кардиоэмболический и криптогенный варианты (каждый по 22,2% случаев).
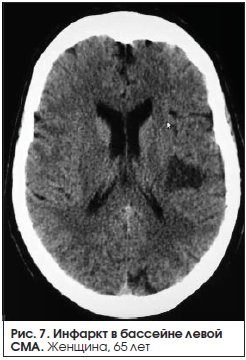
В группе больных с сенсомоторной афазией (23 человека) в 39,1% (9 человек) случаев у больных с сенсомоторной афазией был выявлен крупный инфаркт в бассейне ЛСМА доминантного полушария (рис. 4–6). В 47,8% (11 человек) случаев выявлен инфаркт малых размеров (рис. 7).

В 1 (4,3%) случае диагностировано САК вследствие разрыва аневризмы передней соединительной артерии, которое сочеталось с внутрижелудочковым кровоизлиянием. В 2 (8,7%) случаях КТ при поступлении и в динамике не выявила достоверного «свежего» участка инфаркта и постинфарктных изменений, у пациентов отмечены значительная атрофия вещества головного мозга, выраженный сосудистый лейкоареоз, клинический диагноз в обоих случаях: «Повторный ишемический инсульт в бассейне ЛСМА».
Основными группами сравнения стали 3 группы пациентов: с дизартрией (20 человек), моторной афазией (13 человек) и сенсомоторной афазией (23 человека). Критериями сравнения были объем и характер поражения, состояние сознания, сроки восстановления речи.
В таблице 4 в скобках указаны случаи соответствия локализации патологических изменений функционально-анатомическим зонам (при сенсомоторной афазии – обширной зоне вокруг Сильвиевой борозды; при моторной афазии – центру Брока; при дизартрии – локальным изменениям на уровне среднего мозга, подкорковых структур, коры).

Выявлены 3 медиальные гематомы слева, 2 из которых таламические (одна сопровождалась моторной афазией, другая – дизартрией), 1 – таламическая с распространением на внутреннюю капсулу (сопровождалась дизартрией). В одном случае в группе пациентов с дизартрией патологических изменений не выявлено, дизартрия регрессировала менее чем за 24 ч (табл. 5).

Случаев сопора и комы не было.
Достичь значительного улучшения речи у больных с сенсомоторной афазией в стационаре часто не удается (табл. 6). Поэтому логопед дает рекомендации каждому больному продолжать занятия в домашних условиях.
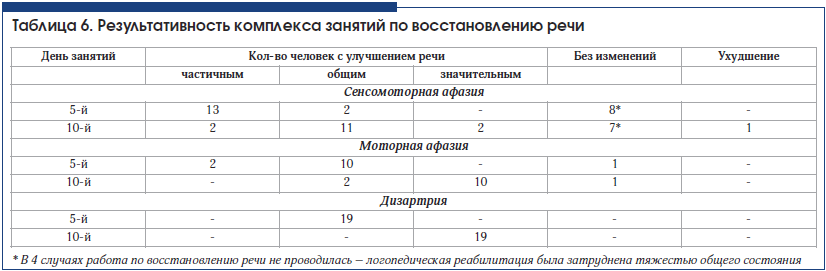
Результаты
Типичные «свежие» ишемические изменения, сопровождавшиеся афазией, по результатам КТ головного мозга выявлены у 30 человек. У половины из них диагностирована сенсомоторная афазия, и в свою очередь только у половины очаги поражения захватывали большую область вокруг Сильвиевой борозды. Не всегда локализация очагов поражения четко соответствовала локализации корковых речевых центров. Во всех 3 случаях медиальных гематом отмечены хорошая результативность восстановления речи (1 случай моторной афазии и 2 случая дизартрии), ее значительное улучшение.
Эти данные находят подтверждение в исследованиях афазического синдрома, проведенных во второй половине ХХ в., согласно которым у больных, переживших геморрагический инсульт, имеются возможности для восстановления речи, можно рассчитывать на благоприятный прогноз [10, 11]. В динамике степень нарушения речи, как правило, уменьшалась на фоне комплексного лечения, в т. ч. при сохранении гемодинамически значимого стеноза внутренней сонной артерии (по данным ультразвукового дуплексного сканирования), но при отсутствии рецидива инсульта или выраженной геморрагической трансформации.
Выводы
1. Сенсомоторная афазия при ишемическом инфаркте головного мозга может возникать как при поражении обширной области вокруг Сильвиевой борозды доминантного полушария, так и при локальном поражении в зоне одного из речевых корковых центров или зоне белого вещества между ними.
2. У больных с сенсомоторной афазией, вызванной инсультом, чаще, чем в других группах, отмечено оглушенное сознание, несмотря на то, что размер подтвержденного инфаркта более чем в половине случаев не был большим.
3. Фактические границы речевых центров индивидуально, по всей видимости, варьируют, поэтому не всегда обнаруживается совпадение точности предполагаемого анатомического поражения степени функциональных нарушений (афазии).
4. Полное соответствие объема выявленного инфаркта мозга объему речевых нарушений было отмечено в группе больных с сенсомоторной афазией, когда инфаркт был крупным.
5. Афазический синдром чаще встречается при криптогенном варианте ишемического инсульта, сенсомоторный вариант афазии часто возникает при повторных инсультах.
6. С учетом менее выраженной динамики восстановления речи в группе больных с сенсомоторной афазией этим больным следует продолжать логопедические занятия после выписки, чтобы достичь значительного/полного восстановления.
Источник
