Синдром короткой кишки у новорожденных последствия

Синдром короткой кишки – тяжелое патологическое состояние, возникающее после хирургического удаления части кишечника. Нарушается переваривание и усвоение пищи. Развивается обезвоживание, дефицит питательных веществ, микроэлементов и витаминов. В странах Европы синдром короткой кишки встречается у 4 детей из 1 млн.
Причины
Операцию, после которой развивается синдром короткой кишки, делают в следующих случаях:
- Врожденные пороки развития кишечника – протяженные участки сужения тонкой и толстой кишки.
- Некротический энтероколит – язвенно-некротическое поражение кишечной стенки с нарушением ее целостности и выходом содержимого в брюшную полость. Болеют в основном недоношенные младенцы.
-
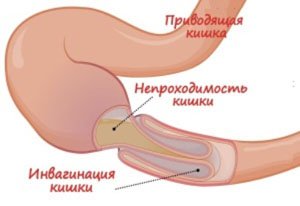 Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости
Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости - Тяжелая форма болезни Гиршпрунга – врожденное недоразвитие или отсутствие нервных сплетений, обеспечивающих продвижение пищевого комка по кишечнику.
- Тромбоз сосудов брыжейки – образование тромбов в кровеносных сосудах кишечника с последующим некрозом кишки.
- Новообразования – доброкачественные или злокачественные опухоли кишечника у детей старшего возраста.
- Травмы живота – удары, сдавление, открытые раны живота с повреждением кишечника.
У 51% детей патологии предшествуют 2-3 операции.
Симптоматика
Выраженность симптомов зависит от объема проведенной операции и времени, прошедшем после нее.
Желудочно-кишечные проявления
-
 частый жидкий пенистый стул с сальным блеском;
частый жидкий пенистый стул с сальным блеском; - периодические боли в животе;
- вздутие, урчание живота;
- жажда.
Общие проявления
- недостаток веса;
- отставание в развитии;
- бледность, вялость;
- сухость кожи и слизистых оболочек;
- ломкость и выпадение волос;
- повышенная кровоточивость;
- расстройство зрения.
Стадии болезни
Кишечник должен адаптироваться к работе в новых условиях. Этот процесс растягивается на 1-4 года и проходит три стадии:
-
 Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть.
Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть. - Субкомпенсация – до года. При грамотном лечении нарушенные функции постепенно восстанавливаются, состояние улучшается, увеличивается вес.
- Адаптация – 3-4 года. Площадь поверхности оставшейся кишки увеличивается, активизируется всасывание. Нормализуется обмен веществ.
Диагностика
Дети с синдромом короткой кишки должны быть обследованы в условиях хирургического отделения. Сам диагноз не вызывает затруднений. Задача врача – оценить степень нарушения функций кишечника, чтобы определить тактику лечения.
Расспрос и осмотр
 Врач выясняет у ребенка или его родителей жалобы, уточняет, когда была операция на кишечнике, знакомится с медицинскими документами. Затем измеряет рост, вес, индекс массы тела, оценивает состояние кожи и слизистых оболочек, выявляет признаки обезвоживания.
Врач выясняет у ребенка или его родителей жалобы, уточняет, когда была операция на кишечнике, знакомится с медицинскими документами. Затем измеряет рост, вес, индекс массы тела, оценивает состояние кожи и слизистых оболочек, выявляет признаки обезвоживания.
При пальпации живота врач определяет вздутие и зоны болезненности, выслушивает кишечные шумы.
Лабораторные исследования
- Общий анализ крови – признаки анемии.
- Общий анализ мочи – повышение удельного веса, ацетон, следы белка.
- Биохимия крови – нарушение электролитного состава, повышение печеночных ферментов, снижение уровня белка, липидов.
- Контроль суточного объема мочи и стула – у малышей взвешивают подгузники.
- Анализ кала на углеводы – оценивают усвоение углеводов.
- Копрограмма – общий анализ кала. Показывает степень переваривания различных компонентов пищи.
- Водородный дыхательный тест – определяют концентрацию водорода в выдыхаемом воздухе. Анализ показывает активность полезных бактерий в кишечнике.
Инструментальные исследования
-
 Эндоскопические методы – ФГДС (осмотр желудка и 12-перстной кишки), колоноскопия (осмотр толстой кишки) с биопсией слизистой оболочки.
Эндоскопические методы – ФГДС (осмотр желудка и 12-перстной кишки), колоноскопия (осмотр толстой кишки) с биопсией слизистой оболочки. - УЗИ органов желудочно-кишечного тракта – определяют их размеры, форму и структурные изменения.
- Рентгенологическое исследование с контрастом – оценивают пассаж бария (контрастного вещества), определяют длину оставшейся кишки.
Лечение
После постановки диагноза сведения о ребенке с синдромом короткой кишки заносят в общероссийский онлайн реестр. Лечение проводят в многопрофильном центре. С ребенком работает детский гастроэнтеролог, хирург, диетолог, психолог.
Консервативная терапия
В первую очередь таким пациентам нужно обеспечить постоянный доступ в вену для инфузионной терапии. Ставят стандартные или более современные туннелируемые катетеры, порт-системы. Через них вводят растворы лекарственных препаратов и парентеральное питание.
Питание
На начальном этапе лечения питание вводят только внутривенно: растворы аминокислот, жировые эмульсии, растворы глюкозы, витамины. Необходимый объём и скорость инфузии рассчитывают индивидуально.
 При улучшении самочувствия постепенно добавляют жидкие смеси для питания внутрь (энтеральные). Их вводят через зонд или гастростому (отверстие в стенке желудка). В дальнейшем, если позволяет длина оставшейся кишки, полностью переходят на энтеральное питание. У новорожденных и грудных детей возможно использование грудного молока с препаратами, содержащими лактазу. При нормальном темпе физического развития и удовлетворительном состоянии кишечника осторожно вводят прикорм по возрасту.
При улучшении самочувствия постепенно добавляют жидкие смеси для питания внутрь (энтеральные). Их вводят через зонд или гастростому (отверстие в стенке желудка). В дальнейшем, если позволяет длина оставшейся кишки, полностью переходят на энтеральное питание. У новорожденных и грудных детей возможно использование грудного молока с препаратами, содержащими лактазу. При нормальном темпе физического развития и удовлетворительном состоянии кишечника осторожно вводят прикорм по возрасту.
Некоторым пациентам приходится продолжать внутривенное питание и в домашних условиях. В этом случае перед выпиской родителей обучают технике процедуры: объясняют, как ухаживать за катетером, подключать и отключать систему.
Внутривенные лекарственные препараты
Для коррекции обмена веществ и профилактики осложнений назначают следующие лекарства:
- растворы электролитов;
- препараты железа;
- гепарин для профилактики образования тромбов;
- антибиотики.
Препараты для приема внутрь
Добавляют после стабилизации состояния и введения энтерального питания:
-
 Лоперамид – тормозит двигательную активность кишечника, уменьшает понос.
Лоперамид – тормозит двигательную активность кишечника, уменьшает понос. - Блокаторы протонного насоса (Омепразол, Лансопразол, Рабепразол) – после удаления части кишечника увеличивается риск образования язв, поэтому назначают лекарства, снижающие продукцию соляной кислоты в желудке.
- Ферменты (Креон) – улучшают процесс переваривания.
- Пробиотики – препараты, содержащие полезные бактерии. Уменьшают понос, улучшают переваривание пищи.
Хирургическая терапия
Пациентам с тяжелым синдромом короткой кишки показаны реконструктивные восстановительные операции. Используют следующие методики:
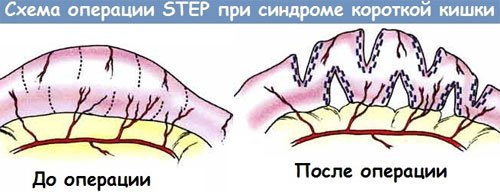
- Поперечная энтеропластика – на стене кишки делают несколько поперечных разрезов, которые затем сшивают в продольном направлении. При этом кишка удлиняется примерно на 60%.
- Удлинение и сужение кишки – кишку разрезают на лоскуты в продольном направлении, из каждого формируют трубку и сшивают их между собой.
Иногда требуется несколько таких операций. При неэффективности реконструктивных вмешательств показана трансплантация тонкой кишки.
Прогноз
Даже при своевременной и адекватной медицинской помощи смертность при синдроме короткой кишки достигает 37,5%. Пациенты погибают от инфекционных осложнений и грубых нарушений обмена веществ. На результаты лечения влияют следующие факторы:
- Объем предшествующей операции – чем меньше длина оставшейся кишки, тем хуже прогноз.
- Возраст ребенка – у детей раннего возраста заболевание протекает тяжелее, чаще развиваются осложнения. Однако в дальнейшем из-за интенсивного роста кишечника адаптация у них идет лучше.
- Наличие сопутствующей патологии – у детей с синдромом короткой кишки часто имеются множественные аномалии развития.
После восстановительных операций на кишечнике 70% детей удается перевести с внутривенного питания на полное энтеральное.
Источник
Синдром короткой кишки у взрослых и детей – это целый ряд хронический нарушений, которые возникают вследствие патологий тонкой кишки, приводящих к ее удалению или несостоятельности. Заболевание связано с тем, что значительная часть кишечника не участвует в процессе пищеварения.
В итоге возникает мальабсорбция – питательные вещества не могут полностью всасываться стенками кишечника, мальдигестия – нарушается процесс переваривания пищевых продуктов в кишечнике, а также трофологическая недостаточность – организму недостает питательных веществ.
Синдром короткой кишки диагностируется у новорожденных практически в первые дни жизни. Его причиной может являться врожденное укорочение кишечника, дефект передней брюшной стенки, аганглиоз или заворот средней кишки. У старших малышей он может возникать как осложнение других патологий, например, болезни Крона.
Заболевание характеризуется тремя стадиями развития:
- острый период;
- субкомпенсация;
- адаптация организма.
- Острый период может длиться несколько недель и даже месяцев. В это время состояние больного очень тяжелое, вызвано потерей жидкости и развитием обезвоживания. Наблюдается частый и обильный жидкий стул, нарушается обмен веществ, возникают неврологические и психические отклонения.
- В период субкомпенсации нарушенные функции постепенно восстанавливаются. Адаптация длится около года. Постепенно нормализуется стул, обменные процессы. Однако присутствует анемия (малокровие), гиповитаминоз (нехватка витаминов), слабость, сухость кожных покровов, выпадение волос, ломкость ногтей, потеря в весе.
- Во время адаптации полностью восстанавливаются все системы организма. Этот процесс может занять несколько лет. Случается, что даже после длительного приспосабливания организма адаптация полностью не происходит. Во многим это зависит от того, какая часть кишечника недееспособна, имеются ли у ребенка сопутствующие патологии.
По тяжести течения заболевание классифицируют на несколько степеней: легкая, средняя и тяжелая.
Легкое течение у детей характеризуется периодической диареей, повышенным газообразованием, анемией, снижением веса, но незначительно.
Средняя сопровождается диареей до 7 раз в сутки, масса тела постепенно снижается, анемия стойкая, присутствует гиповитаминоз, имеются осложнения (пр. камни в почках, желчному пузыре, язвы в кишечнике, желудке).
При тяжелом течении диарея очень частая (до 15 раз в сутки), масса тела катастрофически низкая, обмен веществ очень сильно нарушен, анемия выраженная, кожа сухая и шелушится, наблюдаются психические и невротические расстройства.
Среди факторов, влияющих на развитие заболевания, выделяют следующие:
- Болезнь Крона – хроническое поражение ЖКТ, характеризующееся тяжелым воспалением;
- Опухоли кишечника;
- Ишемия – нарушение кровообращения в стенках кишечника;
- Кишечная непроходимость – отсутствие движения каловых масс и пищи;
- Лучевой энтерит – поражение после радиационного облучения;
- Травмы живота, вызвавшие массивное повреждение кишечника.
Симптомы, а точнее, их выраженность, во многом зависят от потерянного объема органа, то есть чем больше повреждение, тем тяжелее течение заболевания. К примеру, в очень сложных случаях лекарственная терапия необходима больному постоянно. Также роль играет то, где поражен кишечник. Например, если на начальном отрезке (проксимальном), то симптомы выражены умеренно, а когда на дистальной части (нижней), нарушения более тяжелые.
Врач в первую очередь собирает анамнез, устанавливает, когда появились те или иные симптомы, какие имеются сопутствующие заболевания. Затем проводится физикальный осмотр. Во время такового отмечается вздутие живота, болезненность при пальпации, сухость кожи и слизистых, бледность, отеки.
Обязательно назначают лабораторные исследования:
- общий и биохимический анализ крови;
- посев крови на сепсис;
- копрограмму.
Также показаны следующие диагностические процедуры:
- УЗИ брюшной полости;
- КТ и МРТ;
- рентгенография;
- рН-метрия;
- ФЭГДС;
- необходима консультация гастроэнтеролога.
Курс терапии выбирается в зависимости от тяжести и периода течения заболевания. Как правило, применяется целый комплекс мероприятий.
При патологии у новорожденных нужно запастись терпение, так как лечение столь маленьких пациентов – сложная задача даже для современных медиков.
- Терапия начинается с парентерального питания (внутривенного).
- Спустя несколько недель понемногу добавляют энтеральное (через рот).
- После того, как малыш адаптируется к грудному молоку или искусственной смеси, такое питание должно преобладать. Это очень длинный процесс, который проводится в условиях стационара, требует терпения и от родителей, и от медицинского персонала.
Рекомендуется использовать смеси на основе пальмового и кокосового масла, специальные продукты (пр. Клинутрен, Пептамен). Более старшим деткам обязательно нужно давать каши, кисели и картофельное пюре.
- В комплекс терапии входит диета.
- Рекомендуется режим дробного питания: частые трапезы, но маленькими порциями.
- Разрешается употреблять натуральные соки, постные бульоны, молочные продукты (у некоторых молоко может усилить диарею).
- Пища должна быть щадящей химически и термически.
- Готовить лучше на пару, без добавления приправ и специй.
- Полностью из рациона исключается жареное и острое.
В лечении заболевания не обходится без множества лекарственных средств:
- От обезвоживания и для восполнения потерь жидкости;
- Противодиарейные;
- Антациды для снижения кислотности желудочного содержимого;
- Улучшающие всасывание желчных кислот;
- Ингибиторы протонной помпы – снижают выработку кислого содержимого желудком;
- Поливитаминные комплексы;
- Антибиотики при наличии инфекции.
В ряде случаев может быть проведена операция: пластическая – заключается в восстановлении проходимости кишечника; создание искусственных клапанов для нормального продвижения пищи; трансплантация части кишечника от донора.
В первую очередь возникают гиповитаминозы, провоцирующие различные вторичные заболевания:
- нехватка витамина А – нарушение зрения в сумерках сухость склер глаз, кожи и слизистых;
- витамин D – остеопороз, переломы костей;
- витамин Е – мышечная слабость;
- витамин К – кровотечения. К другим осложнениям относится холестаз, нефролитиаз, микробное обсеменение, язвы, нарушение всасывания ряда медикаментов, метаболический ацидоз.
Существует организация «Ветер надежд», которая изучает синдром короткой кишки, помогает родителям больных детей в лечении. На официальном сайте организации предоставлена информации о заболевании, методах лечения.
«Ветер надежд» – это сообщество, созданное родителями детей, страдающих синдромом короткого кишечника, поэтому здесь можно получить помощь и консультацию по всем вопросам, касающимся данного заболевания.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
Комплекс заболеваний, провоцирующих дисфункцию некоторых отделов кишечника и вызванных хирургическим удалением части органа, называют синдромом короткой кишки (СКК). Патология приводит к дисбалансу между уровнем важных веществ и потребностью в них. СКК ухудшает общее состояние организма и может стать причиной летального исхода. Поэтому важно вовремя провести адекватную терапию и регулярно наблюдать за динамикой изменений в работе кишечника.
Причины формирования недуга
Первопричиной, вызывающей синдром короткой кишки, является хирургическое вмешательство, представляющее собой удаление части тонкого кишечника. Такую манипуляцию проводят в случае следующих патологий:
- гранулематозное воспаление отделов пищеварительного тракта;
- непроходимость кишечника;
- радиационный энтерит;
- ишемическая кишечная болезнь;
- повреждение кишечника вследствие травмы живота;
- опухоли;
- заворот кишечника;
- болезни органов ЖКТ.

Признаки синдрома короткой кишки у детей чаще всего проявляются в первые дни после рождения и возникают на фоне следующих факторов:
- порок развития брюшной стенки;
- заворот среднего отдела кишечника;
- врожденная аномалия развития толстой кишки;
- язвы и некрозы кишечных стенок.
Некротизирующий энтероколит у новорожденных является причиной СКК и представляет собой острое воспаление ЖКТ. Он может спровоцировать инфаркт кишечной стенки. Эта патология обычно возникает у младенцев, рожденных раньше срока, и связана с внутриутробным инфекционным поражением.
Физиология тонкого кишечника
Существенно увеличивают площадь тонкой кишки маленькие ворсинки. Через их поверхность всасывается большое количество питательных веществ и воды. Отсутствие части отдела кишечника приводит к сокращению числа этих ворсинок. Как следствие, развивается недостаток витаминов и минералов. Неусвоенные вещества, вода и полезные элементы поступают в толстую кишку и в жидком виде выводятся из организма.
Со временем организм привыкает к этим условиям. Он компенсирует нехватку количества ворсинок их высотой. В итоге функция кишечника восстанавливается, но для этого должно пройти определенное время.

Признаки патологии
Существует три формы расстройства в зависимости от тяжести симпотмов:
- Легкая. Течение СКК сопровождается метеоризмом, диареей и болевыми ощущениями в животе. Происходит незначительное снижение веса.
- Средняя. При этой степени тяжести больной жалуется на диарею, плохое состояние волос и кожи, у него снижается масса тела. На этой стадии у человека могут развиваться такие осложнения, как камни в желчном пузыре и почках, язва желудка.
- Тяжелая. Считается самой неблагоприятной формой патологии. Пациент мучается от частой диареи, у него резко снижается вес, развивается анемия, куриная слепота, остеопороз. У человека происходит тяжелое нарушение вещественного обмена, наблюдается ряд неврологических и психических патологий. Его кожа имеет бледный цвет и шелушится.
Иногда заболевание сопровождается синдромом приводящей петли. Он представляет собой состояние, при котором желчь скапливается в отделе кишечника и выплескивается наружу под воздействием неблагоприятных факторов. Человека при этом беспокоят боль в животе и области правого подреберья, рвота, общая слабость.
Особенно ярко проявляется патология у детей. Если терапевтические мероприятия были подобраны грамотно, тяжесть симптомов постепенно снижается, нормализуются стул и обменные процессы.
Диагностика
Диагностические методы основаны на сборе анамнеза и оценке данных внешнего осмотра. Врач обращает особое внимание на следующие признаки:
- состояние и цвет кожи;
- выраженные отеки;
- боль в брюшной области при пальпации;
- вздутие живота.
Также назначают общий и биохимический анализы кровяной жидкости. При патологии результат покажет пониженное количество железосодержащего белка и эритроцитов, а уровень лейкоцитов будет увеличен. Биохимия устанавливает присутствие симптомов дисфункции почек, дает информацию о количестве элементов. В случае запущенной формы проводят анализ крови для выявления заражения инфекциями. Лабораторное исследование кала показывает наличие непереваренной пищи и жиров.
К инструментальным методам относятся:
- Рентгенография. Позволяет исследовать отделы тонкого кишечника с помощью сульфата бария, который пациент принимает внутрь перед процедурой.
- Обследование органов брюшной полости с помощью ультразвука. Позволяет рассмотреть внутреннюю структуру и контуры органов, определить скопление жидкости, наличие воспалений и новообразований.
- ФЭГДС. Представляет собой осмотр верхних отделов ЖКТ с помощью фиброэндоскопа. Процедуру проводят на голодный желудок под местной анестезией.

На фоне синдрома короткого кишечника возникают другие осложнения, которые выявляются с помощью следующих процедур:
- КТ;
- рентгенография;
- мультиспиральная КТ.
Большое значение в постановке диагноза имеет информация о том, когда и почему была сделана операция на тонкой кишке.
Эффективные способы лечения
Лечение патологии требует консультации нескольких специалистов: хирурга, диетолога, психотерапевта, гастроэнтеролога. Главной целью терапии является достаточное поступление в организм воды, элементов, питательных веществ при условии минимального вливания через вену. Лечение синдрома короткой кишки включает следующие мероприятия:
- Прием медикаментов. Обычно доктор назначает антациды («Холестирамин», «Имодиум»), противодиарейные лекарства, антибиотики для предотвращения инфекции («Амоксициллин» и «Омез»), ингибиторы протонного насоса. Обязательно прописывают витаминные комплексы и препараты, стимулирующие работу кишечника.
- Операция. Хирургическое вмешательство необходимо в случае длительного и тяжелого течения патологии, а также при неэффективности медикаментозного лечения. Операция помогает восстановить проходимость проблемного участка. Реабилитация больного протекает быстрее, если во время резекции хирург сохраняет как можно больше сантиметров жизнеспособной кишки.
Определенных мер профилактики, способных предотвратить развитие синдрома, не существует.
Для минимизации вреда выбирают самые щадящие методы хирургического вмешательства.

Возможные последствия
Синдром тонкой кишки вызывает серьезные осложнения, ухудшающие общее состояние пациента. К ним относятся:
- Гиповитаминоз. Острый дефицит необходимых веществ может привести к переломам костей, внутренним кровотечениям, снижению репродуктивной функции у женщин.
- Метаболический ацидоз представляет собой повышение концентрации молочной кислоты в организме.
- Дисбактериоз кишечника. Нарушение баланса между вредной и полезной микрофлорой приводит к активному распространению микробов в кишечнике.
- Язвенная болезнь желудка образуется на фоне воспаления и гибели клеток эпителия.
Эти последствия ведут к проблемам со здоровьем и вызывают серьезные патологические процессы, от которых больной может умереть, если не оказать ему своевременную медицинскую помощь.
Соблюдение диеты
Все пациенты синдромом укороченного кишечника должны соблюдать определенную диету, предусматривающую следующие рекомендации:
- Необходимо пить больше натуральных соков, употреблять нежирные бульоны, чтобы восполнять запас жидкости.
- Важно включить в рацион сыры нежирных сортов.
- С молочной продукцией следует быть аккуратнее. Она может усилить диарею.
- Нужно отказаться от жарки продуктов, острых специй и солений.
- Питаться лучше небольшими порциями.
- Пищу необходимо готовить на пару без добавления специй.
Почти в половине случаев парентеральную диету требуется соблюдать пожизненно. Особенно это касается больных, у которых тонкая кишка имеет длину менее 100 см.
Рацион подростка должен быть богат полисахаридами, которые присутствуют в кашах, киселях, картофельном пюре.
Прогноз
Выживаемость пациентов с синдромом укороченной кишки и тяжесть последствий зависят от многих причин, к которым относятся:
- сложность и вид хирургического вмешательства;
- наличие других заболеваний;
- эффективность работы оставшегося участка кишечника;
- осложнения после операции;
- образ жизни;
- соблюдение диеты.
Сложно давать точные прогнозы относительно заболевания. На сегодняшний день трансплантация кишки сопровождается выживаемостью больных в течение года в 80% случаев. Степень проявления синдрома у новорожденных после проведенной операции значительно снижается, однако точно сказать, сколько проживет ребенок, нельзя.
Несмотря на определенную стабилизацию состояния больных, достичь улучшения работы оставшегося участка тонкой кишки или повысить ее эффективность не удается. Поэтому важно вовремя выявлять симптомы патологических причин синдрома короткой кишки, соблюдать все предписания доктора и регулярно проходить обследования органов ЖКТ.
Загрузка…
Источник
