Синдром холестаза причины и механизм развития лечение


Синдром холестаза – комплекс симптомов, обусловленный недостаточным поступлением желчи в 12-перстную кишку и всасыванием ее основных компонентов в кровь. Причинами таких патологических процессов являются: снижение или прекращение продукции желчи, а также нарушение ее оттока. В крови повышается концентрация веществ, синтезируемых вместе с желчью. У больных желтеет и чешется кожа, нарушается стул, появляется горечь во рту и боль в подреберьи, цвет мочи становится темным, а кала светлым.
Термин «холестаз» в переводе с греческого языка означает «желчестояние». Застой желчи приводит к накоплению ее компонентов в печени и недостаточному их выделению в 12-перстную кишку. Холестатический синдром не является самостоятельной нозологией. Это проявление целого ряда различных заболеваний, преимущественно пищеварительной системы. Он встречается у лиц всех возрастов, даже у новорожденных детей. Синдром регистрируется чаще у представительниц прекрасной половины человечества. Особого внимания заслуживают беременные женщины в последние три месяца гестации.

- Внутрипеченочный холестаз возникает, когда желчь перестает вырабатываться гепатоцитами и практически не поступает в кишечник. Компоненты желчи начинают всасываться в кровь и отравляют организм. Желчевыводящие протоки при данной форме патологии не повреждаются и полноценно работают. Билиарный тракт сохраняет проходимость на всем своем протяжении. Регургитация желчи и альбуминохолия наилучшим образом объясняют развитие внутрипеченочного холестаза. Основными причинами патологии являются: внутриутробное инфицирование, сепсис, эндокринопатии, хромосомные аномалии, медикаментозное воздействие, метаболические расстройства. Внутрипеченочный холестаз опасен развитием билиарного фиброза или цирроза печени.
- Внепеченочный холестаз обусловлен появлением механического препятствия на пути тока желчи и нарушением проходимости желчных протоков. Нарушение оттока вызвано механическими факторами. Его непосредственными причинами являются: дискинезия, аномалии и врожденные дефекты желчевыводящих путей, киста холедоха, холедохолитиаз, внепеченочная обструкция желчных протоков.
Диагностика направлена на определение в крови маркеров холестатического синдрома с помощью лабораторных анализов. Для подтверждения предполагаемого диагноза проводят ультразвуковое исследование внутренних органов, рентгенографическое, гастроскопическое, дуоденоскопическое, холеграфическое и томографическое обследования. Общетерапевтические мероприятия заключаются в применении гепатопротекторов, антибиотиков, цитостатиков, желчегонных и холелитолитических препаратов.
Этиопатогенез и патоморфология
Этиопатогенетические факторы холестаза:
- Вирусные гепатиты,
- Цирроз печени,
- Холангит,
- Интоксикация организма алкоголем или медикаментами,
- Обменные нарушения,
- Дисбактериоз кишечника,
- Бактериальные инфекции,
- Лимфогранулематоз,
- Аутоиммунная патология,
- Наследственные заболевания,
- Калькулезный холецистит,
- Сужение холедоха,
- Спазм сфинктера Одди,
- Обтурация желчного тракта новообразованием, камнем или паразитами,
- Послеоперационные рубцы и спайки на холедохе.
Практически любое заболевание органов гепатобилиарной системы проявляется холестатическим синдромом.

печень при холестатическом синдроме
Патогенетические звенья недуга:
- Нарушение желчеобразования или появление преграды на пути желчеоттока,
- Желчная гипертензия,
- Расширение и перерастяжение междольковых желчных капилляров,
- Нарушение проницаемости мембран гепатоцитов и транспортировки желчных кислот,
- Обратная диффузия компонентов желчи в кровеносные капилляры,
- Поражение внутриклеточных печеночных структур,
- Дисциркуляция, сгущение и застой желчи,
- Преципитация желчи с белком и образование желчных тромбов,
- Повреждение эпителия, выстилающего изнутри стенки желчных протоков,
- Избыток желчных компонентов в крови, приводящий к отравлению организма,
- Недостаток желчи в кишечнике, нарушающий процессы всасывания и усвоения питательных веществ,
- Разрушение под воздействием желчи гепатоцитов,
- Возникновение симптомов синдрома.
Патоморфологические признаки холестаза:
- Зеленоватая и гипертрофированная печень с округлым краем и узловатой поверхностью,
- Застой желчи и «перистая» дистрофия печени,
- Некротические очаги в паренхиме органа,
- Обтурация билиарного тракта желчными тромбами,
- Нарушение проходимости желчных протоков,
- Разрастание фиброзной ткани,
- Реактивное воспаление клеток печени,
- Образование вакуолей в печени, содержащих метаболиты желчи,
- Расширение и извитость желчных канальцев, утолщение их стенок за счет воспалительного отека,
- Избыток меди, жиров и холестерина в крови,
- Скопление билирубина в гепатоцитах,
- Пролиферация желчных протоков приспособительного характера,
- Перидуктальная отечность,
- Склерозирование,
- Желчные инфаркты,
- Формирование микроабсцессов, мезенхимального и перипортального воспаления.
Симптоматика
Проявления патологии:

- Гепатомегалия,
- Боль в правом подреберье,
- Тяжесть и дискомфорт в эпигастрии,
- Мучительный и длительный кожный зуд,
- Бесцветный кал,
- Темная моча,
- Горечь во рту,
- Диспепсические явления – ухудшение аппетита, изжога, отрыжка, тошнота, метеоризм,
- Признаки астеновегетативного синдрома – повышенная утомляемость, упадок сил, постоянное чувство усталости, гипергидроз.
Провокаторы и усилители кожного зуда — ночное время суток и контактирование с теплой водой. Зудящая кожа раздражает, не дает покоя, нарушает сон и вызывает моральный дискомфорт. Увеличенная и безболезненная при пальпации печень имеет гладкий край и плотную консистенцию.
Еще одним характерным симптомом недуга является стеаторея – кал, содержащий капельки жира. Он имеет отвратительный запах, жидкую консистенцию и относительно большой объем. Запоры сменяются поносами. В результате подобных явлений развивается дегидратация организма. При этом вместе с водой теряются витамины и микроэлементы. Возникает синдром мальабсорбции, происходит резкая потеря массы тела.
Прочие проявления синдрома:
- Симптомами недостаточности витамина К в крови являются: увеличение времени свертывания крови, повышение кровоточивости, частое появление гематом. Геморрагический синдром проявляется носовыми, желудочно-кишечными, маточными кровотечениями, внутрикожными и подкожными кровоизлияниями, признаками анемии. У новорожденных детей могут возникнуть внутричерепные кровоизлияния.
- Недостаток витамина D приводит к размягчению костной ткани, развитию остеодистрофии, появлению болезненных ощущений в конечностях и суставах, частым переломам, бессоннице, потере аппетита и веса, проблемам с осанкой, слабости даже после полноценного отдыха.
- Гиповитаминоз А характеризуется снижением темновой адаптации, нарушением сумеречного зрения, замедлением роста костей, развитием гиперкератоза, ксерофтальмией, светобоязнью, сухостью слизистой полости рта и носа, повышенным выпадением волос, воспалением роговицы и ее некротическим размягчением, слепотой.
- При дефиците витамина Е возникает мышечная слабость и гипотония, постоянное ощущение усталости, дискоординация движений, шаткость походки, «усыхание» человека на глазах, гипо- или арефлексия, поражение периферических нервов.
- Дисбаланс микроэлементов также сопровождается неприятными признаками. Нарушение обмена меди и ее избыточное накопление в организме стимулирует необратимый процесс разрастания соединительной ткани в печени, которая замещает паренхиму органа. Так развиваются цирротические изменения в печени.
- При гиперлипидемии и гиперхолестеринемии формируются ксантомы – плотные узелки, содержащие холестерин и располагающиеся над сухожилиями. Еще один признак расстройства – ксантелазмы. Это отложения холестерина непосредственно под кожей век желтого цвета.
- При накоплении меланина на коже появляются пигментные пятна, размеры и окраска которых варьируется в широком диапазоне.
При незначительной выраженности клинических проявлений диагностика синдрома затрудняется и запаздывает. Это приводит к хронизации процесса. Хроническая форма холестаза сопровождается обезвоживанием и дисфункцией сосудистой системы. У больных понижается давление, возникает склонность к кровоточивости, нарушаются регенерационные процессы в тканях.
У детей симптоматика во многом напоминает клинику синдрома у взрослых. На первый план у подростков выходит сыпь и кожный зуд. Кожный покров на туловище начинает сохнуть и шелушиться. Возникает сначала зуд, а затем появляются высыпания. Эти признаки делают детей нервными и раздражительными. У них нарушается сон и аппетит. У новорожденных холестаз проявляется желтушкой. Кожа и слизистые оболочки ребенка желтеют сразу после рождения или в течении одного-двух дней. В крови повышается уровень билирубина. Диспепсические явления, изменение стула, боль в подреберьи также присутствуют у маленьких пациентов. При прогрессировании патологии возникает лихорадка. Больного ребенка необходимо госпитализировать в стационар.

Осложнениями синдрома холестаза являются:
- Полная дисфункция печени,
- Печеночная энцефалопатия,
- Септические осложнения,
- Холелитиаз,
- Бактериальный холангит,
- Повышение давления в системе воротной вены,
- Кахексия,
- Лихорадка.
Диагностика
Специалисты в области гастроэнтерологии, гепатологии и абдоминальной хирургии выслушивают жалобы больных, собирают анамнез, проводят осмотр кожи и слизистых оболочек. Затем переходят к физикальному обследованию — пальпируют живот, проводят перкуссию печени и аускультацию сердца. Все перечисленные методики позволяют выявить характерные признаки холестаза и поставить предварительный диагноз, для подтверждения которого требуется ряд лабораторно-инструментальных методов.

- Гемограмма – признаки анемии и воспаления: нейтофильный лейкоцитоз, подъем СОЭ.
- Анализ на биохимические маркеры печени — увеличение билирубина, липидов, холестерина, желчных кислот, меди; гипопротеинемия, дисбилирубинемия.
- В моче – уробилинурия.
- В лабораторном исследовании испражнении обнаруживают капельки жира или паразитов, которые могут перекрыть желчные пути.
- Иммунограмма позволяет определить аутоиммунную природу синдрома. В крови обнаруживают аутоантитела к собственным клеткам печени.
- Анализ крови на маркеры вирусных гепатитов.
- Исследование внутренних органов с помощью ультразвука – гепатомегалия, изменение конфигурации желчного пузыря, выявление препятствий на пути тока желчи.
- Эндоскопическое исследование желчного пузыря и желчевыводящих протоков обнаруживает конкременты и оценивает их проходимость.
- Томографическое исследование органов гепатобилиарной области и магнитно-ядерный резонанс применяются в тяжелых случаях, когда невозможно провести УЗИ печени и рентгеноконтрастное исследование желчевыводящих протоков.
- Холесцентиграфия или гепатобилиарная сцинтиграфия – определение локализации поражения с помощью меченой технецием иминодиуксусной кислоты.
- Биопсия печени и гистология биоптата позволяют определить форму холестаза и степень поражения гепатоцитов.
Лечебный процесс
Всем больным с синдромом холестаза показано соблюдение строгой диеты. Из рациона необходимо исключить жиры животного происхождения. Допустимо употребление продуктов, содержащих растительные жиры. Их всасывание не нуждается в присутствии желчных кислот. Запрещены копчености, жирные сорта мяса, колбасные изделия, сдоба, сладости, мороженое, консервы, маринады, соленья, грибы, соусы, специи, острые блюда, бобы, цитрусовые, орехи, кислые фрукты и ягоды, шоколад, консервы, кулинарные жиры, фаст-фуд, полуфабрикаты, газированные и спиртные напитки. Пищу необходимо принимать дробно — 5-6 раз в сутки малыми порциями через каждые 3-4 часа. Готовить следует блюда, которые легко усваиваются и содержат много витаминов и минералов. Принимать пищу необходимо в теплом виде. Обогащать рацион следует продуктами, препятствующими появлению запоров и содержащими много магния для стимуляции тока желчи. Показано приготовление еды на пару, путем запекания, тушения или отваривания.

Медикаментозное лечение заключается в назначении следующих групп препаратов:
- Гепатопротекторных средств – «Эссенциале форте», «Карсила», «Фосфоглифа»;
- Цитостатических препаратов – «Метотрексата», «Циклофосфамида», «Тамоксифена»;
- Холелитолитиков – «Урсофалька», «Урсосана»;
- Желчегонных средств – «Хофитола», «Аллохола»;
- Ферментов – «Креона», «Мезима»;
- Антигистаминных средств – «Супрастина», «Зодака», «Зиртека»;
- Кортикостероидов – «Преднизолона», «Гидрокортизона»;
- Антиоксидантов – «Актовегина», «Рибоксина», «Триметазидина»;
- Жирорастворимых витаминов и кальция.
Для лечения кожного зуда используют очищение крови путем плазмафереза, гемосорбции, ультрафиолетового облучения, криоплазмосорбции.

дренирование желчных протоков
Оперативное вмешательство проводится с целью ликвидации причинных факторов, вызвавших застой желчи. Для восстановления нормального оттока желчи хирурги накладывают анастомозы, устанавливают дренажи в желчные протоки, удаляют конкременты, иссекают новообразования, ставят стенты и рассекают спайки. Эндоскопическое или традиционное хирургическое лечение показано всем больным, имеющим преграду в билиарном тракте, которая препятствует нормальному току желчи. В крайних случаях, когда существенно нарушены функции печени, проводят пересадку органа от донора.
Реабилитационные мероприятия:
- Электрофорез,
- Диадинамотерапия,
- ЛФК,
- Массаж,
- Санаторно-курортное лечение.
Прогноз на выздоровление при холестазе благоприятный. Раннее проведение диагностических манипуляций и грамотный подход к лечению больных позволяют добиться полного восстановления и достичь стойкой ремиссии. Чтобы предупредить развитие патологии, необходимо придерживаться принципов правильного питания и своевременно лечить заболевания органов гепатобилиарной системы.
Холестаз – сигнал о том, что в организме имеется серьезный недуг, требующий особого внимания со стороны врачей и оказания квалифицированной медицинской помощи в виде назначения адекватной схемы лечения.
Видео: гастроэнтеролог о синдроме холестаза
Видео: холестаз, диагностика и лечение
Источник
В статье представлены классификация, этиология и механизмы развития холестаза.
Рассмотрен алгоритм дифференциальной диагностики холестатических заболеваний, заключающийся в рациональной последовательности действий врача в зависимости от результатов лабораторных и инструментальных методов обследования больных с холестазом.
Предложена тактика ведения пациентов с холестазом, основанная на методах специфического и неспецифического лечения.
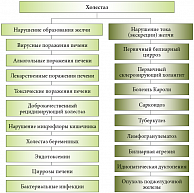
Рис. 1. Классификация холестаза в зависимости от причин развития
![Рис. 2. Схема морфологических изменений у больных с холестазом (Адаптировано по [5].)](https://umedp.ru/upload/resize_cache/iblock/99e/195_350_1/99ee93c7589c68fa1597a8ae1afb5786.png)
Рис. 2. Схема морфологических изменений у больных с холестазом (Адаптировано по [5].)
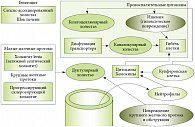
Рис. 3. Гепатоцеллюлярный, каналикулярный и дуктулярный холестаз
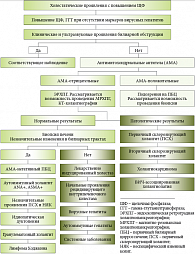
Рис. 4. Алгоритм дифференциальной диагностики холестатических заболеваний
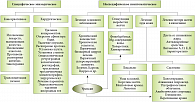
Рис. 5. Лечение холестатических синдромов
![Рис. 6. Действие урсодезоксихолевой кислоты на холангиоцит (Адаптировано по [10].)](https://umedp.ru/upload/resize_cache/iblock/b7c/195_350_1/b7c86a64986770801ecf2a0b46f1b19d.png)
Рис. 6. Действие урсодезоксихолевой кислоты на холангиоцит (Адаптировано по [10].)
Холестаз – недостаточность выделения желчи, обусловленная нарушением ее выработки печеночными клетками (гепатоцитами) или прекращением тока желчи по желчным протокам вплоть до дуоденального сосочка. При холестазе наблюдаются уменьшение канальцевого тока желчи, печеночной экскреции воды и/или органических анионов (билирубина, желчных кислот), накопление желчи в гепатоцитах и желчевыводящих путях, задержка компонентов желчи в крови (желчных кислот, липидов, билирубина). Длительно сохраняющийся холестаз (в течение нескольких месяцев/лет) приводит к развитию билиарного цирроза печени [1, 2, 3, 4]. По анатомическому делению холестаз классифицируется как внутрипеченочный (интрапеченочный) и внепеченочный (экстрапеченочный).
К синдрому внутрипеченочного холестаза ведет нарушение жизненно важных функций образования и экскреции желчи под действием лекарств, инфекционных агентов, а также вследствие аутоиммунных, метаболических или генетических факторов. Причинами внепеченочного холестаза являются камни общего желчного протока, рак поджелудочной железы и фатерова соска, холангиокарцинома, доброкачественные стриктуры желчных протоков и инфекции желчных протоков. Доброкачественные стриктуры желчных протоков и холангиокарцинома могут являться причиной обструкции протоков при первичном склерозирующем холангите (ПСХ).
Диагностика внепеченочного холестаза, обусловленного обычно обструкцией внепеченочных желчных путей в результате аномалии развития, длительного спазма или наличия конкрементов, не вызывает значительных затруднений, тогда как для выявления внутрипеченочного холестаза требуется проведение комплекса исследований. Причины развития синдрома холестаза условно можно разделить на 2 группы: нарушение образования желчи и/или нарушение тока (экскреции) желчи (рис. 1).
У больных с холестазом в развернутой фазе происходит ряд гистологических изменений: расширение желчных капилляров; исчезновение микроворсинок на каналикулярной мембране; образование желчных тромбов в желчных капиллярах; повреждение клеточных мембран, ведущее к повышению их проницаемости; нарушение целостности плотных контактов и парацеллюлярная регургитация желчи в кровь; билирубиностаз, образование печеночных розеток; пролиферация дуктул в портальных трактах; перидуктальный отек и склероз; перипортальное и мезенхимальное воспаление; желчные инфаркты; развитие микроабсцессов; апоптоз; образование ксантомных клеток (рис. 2).
Этиология и механизмы развития холестаза
Этиология и механизмы развития холестаза многофакторны. Внепеченочный холестаз развивается при механической обструкции магистральных внепеченочных или главных внутрипеченочных протоков. Наиболее частой причиной внепеченочного холестаза являются камни общего желчного протока. Внутрипеченочный холестаз характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта.
Внутрипеченочный холестаз может быть связан с нарушением механизмов образования и транспорта желчи на уровне гепатоцитов в результате гепатоцеллюлярной патологии, являться следствием повреждения внутрипеченочных протоков или их сочетанием. Соответственно, выделяют интралобулярный холестаз, обусловленный поражением гепатоцитов (гепатоцеллюлярный) и канальцев (каналикулярный), а также экстралобулярный (дуктулярный), связанный с поражением внутрипеченочных желчных междольковых протоков (рис. 3) [6, 7, 8].
Гепатоцеллюлярный и каналикулярный холестаз может быть обусловлен вирусными, алкогольными, лекарственными, токсическими поражениями печени, застойной сердечной недостаточностью, метаболическими нарушениями (доброкачественный возвратный внутрипеченочный холестаз, холестаз беременных, муковисцидоз, альфа-1-антитрипсиновая недостаточность). В патогенезе интралобулярного холестаза важную роль играет нарушение функций базолатеральной и каналикулярной мембран.
В основе этого явления могут лежать нарушения гепатобилиарного транспорта, такие как мутации генов белков-транспортеров и приобретенные дисфункции транспортных систем, обусловливающие нарушение каналикулярной или холангиоцеллюлярной секреции. Гепатоцеллюлярная аккумуляция токсических холефильных соединений вызывает множественные нарушения экспрессии гепатоцеллюлярных переносчиков. Кроме того, недостаток специфических компонентов желчи, вызываемый дисфункцией белков-переносчиков, раскрывает токсический потенциал других компонентов желчи.
Дуктулярный холестаз имеет место при первичном билиарном циррозе печени (ПБЦ), ПСХ и вторичном склерозирующем холангите (ВСХ), билиарной атрезии, болезни Кароли и других заболеваниях. При большинстве из перечисленных заболеваний наблюдается нарушение биохимических процессов в гепатоците, таких как трансметилирование и транссульфурирование (пересульфидирование). В результате угнетения реакций трансметилирования в гепатоцеллюлярных мембранах снижается содержание фосфолипидов, падает активность Na+-, К+-АТФазы и других белков-переносчиков, что нарушает текучесть мембран, а также захват и выведение компонентов желчи.
Нарушение реакций транссульфурирования уменьшает клеточные запасы тиолов и сульфатов (глютатиона, таурина и др.), которые являются главными детоксикационными субстанциями в отношении эндогенных и экзогенных ксенобиотиков, включая желчные кислоты, а также обладают выраженным антиоксидантным эффектом. Их дефицит обусловливает в конечном итоге цитолиз гепатоцитов при холестазах любого генеза. Дуктулярный холестаз развивается в результате повреждения эпителия желчных протоков и нарушения их проходимости, в ряде случаев с нарушением метаболизма желчных кислот, а также с изменением их состава.
Алгоритм дифференциальной диагностики холестатических заболеваний печени
Различить виды холестаза по клиническим симптомам и биохимическим показателям не всегда возможно. Чрезвычайно важным является разграничение вне- и внутрипеченочного холестаза с использованием диагностического алгоритма. На рисунке 4 представлен алгоритм дифференциальной диагностики холестатических заболеваний с выявлением наличия маркеров аутоиммунных заболеваний печени: антимитохондриальные антитела (АМА), антинуклеарные антитела (ANA) и антитела к гладким мышечным клеткам (ASMA). Положительным результатом АМА считается титр выше 1:80 у женщин после 40 лет с ПБЦ, подтвержденным биопсией печени. При отрицательном результате АМА уточняется наличие положительного ответа на ANA с проведением эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ); при наличии клинических проявлений проводится магнитно-резонансная холангиопанкреатография (МРХПГ) и компьютерная томография (КТ). МРХПГ – это современная неинвазивная альтернатива ЭРХПГ.
Иногда для уточнения диагноза возможно их сочетание. КТ-холангиография также является неинвазивной технологией, она дает возможность визуализации билиарного дерева у 36% пациентов, которым невозможно провести другие инструментальные исследования. КТ-холангиография с введением внутривенного контраста имеет высокий риск побочных реакций, включающих анафилаксию и внезапную смерть, что ограничивает использование данной методики. При наличии выявленной патологии при холангиографии ПСХ и возможности ВИЧ-холангиопатии необходимо контролировать лабораторные и клинические тесты в динамике. При нормальных показателях ЭРХПГ проводится биопсия печени. Наличие незначительных изменений в билиарных трактах требует проведения дифференциальной диагностики между АМА-отрицательными пациентами с неизмененной холангиограммой и АМА-негативными пациентами с ПБЦ или аутоиммунным холангитом, проявляющимся наличием диагностического титра ANA и/или ASMA. Перспективы проведения биопсии печени зависят от поражений мелких желчных ходов при: ПСХ; идиопатической дуктопении; гранулематозном холангите; лимфоме Ходжкина [9]. Отсутствие изменений в мелких билиарных протоках требует дифференциальной диагностики таких заболеваний, как:
- лекарственный холестаз;
- рецидивирующий печеночный холестаз;
- вирусные гепатиты;
- аутоиммунные гепатиты;
- системные заболевания.
Лечение больных с холестазом
Лечение больных с холестазом можно разделить на специфическое эпизодическое и неспецифическое симптоматическое (рис. 5). Препаратом выбора при неспецифическом лечении больных с холестазом во многих случаях является урсодезоксихолевая кислота (УДХК) [9, 10, 11]. УДХК (Урсосан) – гидрофильная желчная кислота, которая с большой вероятностью имеет высокую эффективность, так как она снижает чувствительность мембран гепатоцита к токсичным воздействиям эндогенных гидрофильных желчных кислот. Она также уменьшает реабсорбцию желчных кислот в дистальном отделе подвздошной кишки и регулирует канальцевый транспорт, что объясняет снижение уровня билирубина в крови под ее влиянием (рис. 6). УДХК была изучена в начале 1980-х гг., и на сегодняшний день было проведено не менее 16 контролируемых рандомизированных клинических исследований по эффективности ее применения при заболеваниях печени. При холестатических заболеваниях печени различного генеза средняя суточная доза УДХК составляла 12–15 мг/кг веса. В зависимости от тяжести заболевания суточная доза увеличивалась до 20–30 мг/кг веса в 2–3 приема. Терапия проводилась от 6 месяцев до нескольких лет [10].
Механизмы действия препарата Урсосан
1. Антиапоптический. Урсосан посредством активации рецепторов эпидермального фактора роста вызывает в гепатоцитах реакции, направленные на выживание клетки, обусловливая, таким образом, антиапоптический эффект. Препарат тормозит выход цитохрома С из митохондрий и запуск каскада каспаз.
2. Антифибротический (предупреждает развитие фиброза печени):
- снижает высвобождение цитохрома С, щелочной фосфатазы и лактатдегидрогеназы;
- подавляет активность звездчатых клеток и перисинусоидальное коллагенообразование.
3. Антихолестатический (устраняет все виды внутрипеченочного холестаза):
- уменьшает концентрацию токсичных для печеночной клетки желчных кислот путем активации Ca-зависимой альфа-протеинкиназы и стимуляции экзоцитоза в гепатоцитах;
- индуцирует холерез, богатый бикарбонатами, что приводит к увеличению пассажа желчи и выведению токсичных желчных кислот через кишечник.
4. Гипохолестеринемический (снижает содержание холестерина в крови):
- снижает всасывание холестерина в кишечнике;
- уменьшает синтез холестерина в печени;
- снижает экскрецию холестерина в желчь.
5. Иммуномодулирующий (уменьшает аутоиммунные реакции против клеток печени и желчных путей и подавляет аутоиммунное воспаление):
- уменьшает экспрессию антигенов гистосовместимости: HLA-1 на гепатоцитах и HLA-2 на холангиоцитах;
- уменьшает образование сенсибилизированных к печеночной ткани цитотоксичных T-лимфоцитов, снижает «атаку» иммунокомпетентными Ig (в первую очередь IgM) клеток печени;
- снижает продукцию провоспалительных цитокинов (интерлейкинов ИЛ-1, ИЛ-2, ИЛ-6, ФНО-альфа, интерферона-гамма).
6. Литолитический (растворяет холестериновые камни в желчном пузыре, предупреждает образование новых конкрементов):
- снижает литогенность желчи;
- стимулирует выход холестерина из камней в желчь.
7. Холеретический (усиливает секрецию желчи):
- стимулирует экзоцитоз в гепатоцитах;
- индуцирует бикарбонатный холерез, усиливает выведение гидрофобных ЖК в кишечник.
8. Цитопротективный (защищает клетки желчных протоков и эпителиоциты слизистой оболочки желудка и кишечника от агрессивных факторов):
- встраивается в клеточные мембраны холангиоцитов и эпителиоцитов, стабилизируя их структуру;
- образует смешанные мицеллы с токсичными желчными кислотами (хенодезоксихолевой, литохолевой, дезоксихолевой) и предупреждает их повреждающее действие на клетки.
Таким образом, патофизиологические механизмы развития холестаза многофакторны и взаимосвязаны между собой, диагностика холестатических заболеваний печени может осуществляться по предложенному алгоритму, в основу которого заложен принцип пошагового исключения наиболее вероятных причин возникновения холестатических заболеваний. Успех лечения больных с холестазом зависит от своевременно поставленного диагноза и применения лекарственных препаратов первого выбора, позволяющих устранить или ослабить патогенетические механизмы развития холестаза. Наиболее изученными и часто применяемыми для лечения больных с холестазом являются препараты урсодезоксихолевой кислоты, к числу которых относится Урсосан.
Источник
