Синдром хантера мукополисахаридоз ii типа причины

Синдром Хантера — наследственное заболевание обмена веществ с Х-сцепленным рецессивным типом наследования, характеризующееся дефицитом лизосомального фермента идуронат-2-сульфатазы и накоплением мукополисахаридов в тканях. При синдроме Хантера отмечается задержка роста, макроцефалия, деформация костно-суставного аппарата, поражение кожи, сердечно-сосудистой и дыхательной системы, гепатоспленомегалия, нарушение слуха, умственная отсталость. С целью диагностики синдрома Хантера проводится консультация генетика, определение экскреции гликозаминогликанов, рентгенография костей и суставов. Пациентам с синдромом Хантера показана пожизненная ферментозамещающая терапия препаратом элапраза.
Общие сведения
Синдром Хантера (мукополисахаридоз II типа) — редкое генетическое заболевание, сцепленное с Х-хромосомой, при котором вследствие ферментной недостаточности происходит неполное разрушение и накопление кислых мукополисахаридов (гликозаминогликанов) в различных тканях. Частота рождения детей с синдромом Хантера составляет примерно 1:100000-150000 новорожденных. В настоящее время в мире насчитывается не более 2000 больных синдром Хантера; по России официальная статистика отсутствует. Синдром Хантера относится к группе орфанных заболеваний, лечение которых, согласно действующему законодательству, должно осуществляться за счет средств федерального и регионального бюджета.

Синдром Хантера
Причины синдрома Хантера
Развитие синдрома Хантера связано с мутацией гена идуронатсульфатазы (IDS), кодирующего лизосомный фермент идуронат-2-сульфатазу. Ген IDS картирован в локусе Xq28 на длинном плече Х-хромосомы; в настоящее время известно более 150 различных его мутаций (точечные мутации, мелкие и крупные делеции, вставки, перестройки и пр.).
В силу сцепленности наследования с Х-хромосомой, синдромом Хантера, как правило, страдают исключительно мальчики (XY). Гетерозиготные женщины в подавляющем большинстве случаев являются носителями мукополисахаридоза II типа без клинических проявлений, однако описаны несколько случаев синдрома Хантера у девочек, связанных с новой мутацией или инактивацией второй, нормальной Х-хромосомы.
Мутации в гене IDS сопровождаются дефицитом или отсутствием фермента iduronate-2-sulfatase (I2S), неполным расщеплением и накоплением в лизосомах клеток практически всех тканей и органов гликозаминогликанов (ГАГ) — дерматансульфата и гепарансульфата.
Классификация синдрома Хантера
Степень выраженности клинических проявлений синдрома Хантера (среднетяжелая, тяжелая) зависит от типа мутации в гене IDS. Так, крупные делеции и сложные перестройки, как правило, обусловливают развитие тяжелых форм синдрома Хантера. Для тяжелой степени (мукополисахаридоза типа IIА) характерно ранее развитие клинических симптомов (преимущественно в возрасте 18-36 месяцев), быстро прогрессирующее течение, выраженная умственная отсталость, полиорганное поражение. Пациенты с тяжелой формой синдрома Хантера погибают на втором десятилетии жизни.
Среднетяжелая форма (мукополисахаридоз типа IIВ) составляет примерно 1/3 всех случаев патологии. Клинические проявления синдрома Хантера обычно возникают у детей в 3-8 (иногда 10-13) лет; интеллект обычно сохранен; продолжительность жизни при благоприятных условиях может достигать 50-60 лет. Пациенты с легкой формой синдрома Хантера могут успешно реализовать себя в профессиональной сфере и иметь здоровое потомство.
Симптомы синдрома Хантера
На момент рождения дети с синдромом Хантера выглядят клинически здоровыми. Основная симптоматика развивается в среднем в 2-4 года. До этого возраста проявления заболевания неспецифичны: у детей могут отмечаться повторные риниты, шумное дыхание, пупочные и паховые грыжи, гидроцеле.
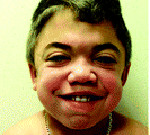
Ранним характерным признаком синдрома Хантера служит постепенное изменение внешности ребенка: черты лица становятся грубыми (гаргоилизм); язык, губы и ноздри – большими; кожа – толстой. Облик больного с синдромом Хантера дополняется низкорослостью, увеличением размеров головы (макроцефалией), короткой шеей, аномалиями зубных рядов (редкими зубами). Дети с синдромом Хантера внешне очень похожи друг на друга и напоминают братьев.
Другие ранние признаки мукополисахаридоза II типа включают хриплый низкий голос, увеличение живота, гепатоспленомегалию. Дети с синдромом Хантера склонны к частой заболеваемости ОРВИ, отитами, ларингитом, трахеитом, пневмониями; нередко у них отмечается обструктивное апноэ сна, хроническая диарея. Следствием отложения гликозаминогликанов и липидов в дерме служит возникновение узелково-папулезных высыпаний на коже плеч, бедер, лопаток. Возможно появление «монгольских пятен» в пояснично-крестцовой области, гипертрихоза.
Уже в дошкольном возрасте у детей с синдромом Хантера появляются признаки поражения опорно-двигательного аппарата, выражающиеся в тугоподвижности суставов, развитии кифосколиоза, деформации кистей по типу «когтистой лапы». Движения становятся затруднительными, походка неуклюжей; к юношескому возрасту больные с синдромом Хантера нередко делаются беспомощными инвалидами, прикованными к постели.
Неврологические нарушения, возникающие при синдроме Хантера, включают синдром гипервозбудимости, судороги, сообщающуюся гидроцефалию, спастическую параплегию, задержку речевого развития, прогрессирующую тугоухость. Со стороны зрительной системы обнаруживается помутнение роговицы, атипичный пигментный ретинит. К наиболее поздним признакам мукополисахаридоза II типа относятся кардиологические нарушения: появление шумов в сердце, приобретенные пороки сердца (чаще митральная недостаточность), кардиомиопатия и др.
У ребенка могут наблюдаться изменения психики: обидчивость, агрессивность. В зависимости от типа синдрома Хантера интеллектуальный дефект может быть небольшим или значительно выраженным. Летальный исход у больных с синдромом Хантера обычно наступает от прогрессирующей сердечной или легочной недостаточности.
Диагностика синдрома Хантера
В практике педиатра синдром Хантера встречается исключительно редко. Тем не менее, мукополисахаридоз II типа может быть заподозрен на основании клинических признаков (внешних изменений, манифестации заболевания на 2-4 году жизни, прогредиентного течения и др.). Для подтверждения диагноза дети нуждаются в консультации генетика, анализе клинико-генеалогических данных, проведении молекулярно-генетических исследований.
Важным биохимическим маркером синдрома Хантера служит повышение экскреции мукополисахаридов (дерматансульфата, гепарансульфата) с мочой, дефицит фермента идуронат-2-сульфатазы. Рентгенологические исследования костей черепа, суставов, трубчатых костей, позвоночника демонстрируют дизостоз, остеоартрит, множественные изменения позвонков.
Для обнаружения морфофункциональных изменений со стороны внутренних органов и ЦНС проводится УЗИ органов брюшной полости, ЭКГ, ЭхоКГ, электроэнцефалография, МРТ головного мозга. Морфологическое исследование тканей, полученных в результате биопсии кожи, печени, миокарда и пр., выявляет однотипные изменения — клетки, заполненные гликолипидами.
В семьях с известным генотипом и высоким риском рождения ребенка с синдромом Хантера может проводиться инвазивная пренатальная диагностика – биопсия ворсин хориона, амниоцентез или кордоцентез с определением активности идуронат-2-сульфатазы в полученном материале.
Дифференциальную диагностику синдрома Хантера следует проводить с другими формами мукополисахаридозов (прежде всего, синдромом Гурлера), а также с другими лизосомными болезнями накопления.
Лечение синдрома Хантера
Детям с синдрома Хантера необходимо пожизненное проведение ферментозаместительной терапии. На сегодняшний день единственным препаратом, зарегистрированным в США, Европе и России для лечения больных с синдромом Хантера, является идурсульфаза. Пациенты с мукополисахаридозом II типа должны получать идурсульфазу еженедельно путем внутривенного капельного введения в дозе 0,5 мг/кг массы тела.
Кроме патогенетического лечения, детям с синдромом Хантера проводятся регулярные медикаментозные курсы симптоматической и корригирующей терапии гепатопротекторами, витаминами, антиоксидантами, цитопротекторами. В комплексную терапию синдрома Хантера целесообразно включать ЛФК, физиотерапию (электрофорез лидазы на суставы, парафиновые аппликации, магнитотерапию, лазеропунктуру), занятия с дефектологом и логопедом.
Прогноз и профилактика синдрома Хантера
Синдром Хантера типа В имеет более благоприятное течение и прогноз; при своевременном и регулярном лечении продолжительность жизни больных может достигать 50-60 лет. При тяжелых формах мукополисахаридоза II типа пациенты обычно погибают до 20 лет от сердечно-сосудистой недостаточности. На сегодняшний день серьезную проблему для больных с синдромом Хантера представляет своевременное получение жизненно необходимого препарата идурсульфазы из-за его высокой стоимости.
Дети с синдромом Хантера нуждаются в наблюдении различных специалистов: детского генетика, педиатра, детского кардиолога, детского невролога, эпилептолога, детского офтальмолога, детского отоларинголога, детского хирурга, детского ортопеда.
Основным методом профилактики синдрома Хантера является медико-генетическое консультирование супружеских пар, имеющих вероятность рождения больного ребенка, а также проведение дородовой диагностики. Следует знать, что у больных с синдромом Хантера рождаются здоровые сыновья, а дочери выступают облигантыми носителями мутантного гена.
Источник
Синдром Хантера (мукополисахаридоз второго типа, MPS II) — редкая форма наследственного заболевания мукополисахаридоза (патология соединительной ткани, развивающаяся при нарушении метаболизма). Х-сцепленная рецессивная болезнь — наследование дефектного гена, при котором признаки заболевания проявляются у представителей одного пола, а представители другого пола выступают носителями гена. Характеризуется недостатком лизосомного фермента и накоплением в тканях мукополисахаридов (гликозаминогликаны).
Синдром Хантера развивается по следующему механизму. Клетки человеческого организма удерживаются в упорядоченном состоянии за счет внеклеточного матрикса (структура, которая выступает основой соединительной ткани). Матрикс играет роль клея, благодаря которому каждая клетка находится на своем месте.
Механическую поддержку клеткам обеспечивает один из компонентов матрикса — протеогликан (сложный белок). Для постоянной поддержки клеток протеогликан непрерывно обновляется. Расщепляясь, это вещество образует гликозаминогликаны (ГАГ), которые распадаются на мелкие молекулы.
У людей, страдающих MPS II, организм не может расщепить два мукополисахарида:
- Дерматансульфат — плохо изученное вещество. Помимо стабилизации коллагеновых пучков, о его роли в организме человека почти ничего неизвестно. Содержится в артериальных стенках, кожных покровах, сердце.
- Гепарансульфат — повторяющееся звено в молекуле гепарина. Содержится в печени и легких, побочный продукт гепарина.
Гликозаминогликаны не расщепляются, потому что у болеющих синдромом Хантера есть дефицит или отсутствие фермента идуронат–2–сульфатазы (I2S). Не происходит расщепления, дерматансульфат и гепарансульфат накапливаются в организме. Сами по себе они не токсичны, но их повышенная концентрация приводит к значительным нарушениям функций органов и клеток.
Мукополисахаридоз II типа классифицируется по степеням тяжести, в зависимости от типа мутаций в рецессивном гене.
Выделяют две степени тяжести:
- Легкая или среднетяжелая степень. Наблюдается в трети случаев. Характерные проявления возникают минимум в трехлетнем возрасте, максимум — в тринадцатилетнем. Интеллектуальные способности у больных сохранены. При благоприятном стечении обстоятельств пациенты могут прожить до 60 лет и иметь здоровое потомство.
- Тяжелая степень — характерные признаки возникают примерно с полуторалетнего возраста, максимум — с трехлетнего. Болезнь очень быстро прогрессирует, умственная отсталость выражена, поражены внутренние органы.
Быстрота прогрессирования заболевания отличается у разных детей.
Синдром Хантера имеет множество проявлений. Обычно при рождении младенцы выглядят здоровыми. Симптомы и их выраженность зависят от степени тяжести.
Больные MPS II при тяжелой форме отстают от сверстников в росте, при легкой форме рост, как правило, нормальный. Младенцы рождаются крупными, быстро растут в первые два года жизни. К концу второго года жизни рост замедляется и в итоге составляет не более 140 сантиметров.
По внешнему виду люди с мукополисахаридозом II типа схожи друг с другом настолько, что нередко их принимают за близнецов. Обусловлено это огрублением черт лица (гаргоилизм).
Характерны такие внешние проявления:
- лицо плоское, губы утолщены, язык увеличен, щеки полные розоватого оттенка, нос широкий, короткий, переносица плоская, лоб выступающий;
- голова большая;
- шея короткая;
- густой волосяной покров по всему телу;
- живот выпячен.
- сутулость, обусловленная контрактурами в крупных суставах (плечевых, локтевых, коленных, тазобедренных).
При легкой форме физические недостатки примерно такие же, как при тяжелой, иногда менее выражены.
Отклонения в умственном развитии обусловлены накоплением мукополисахаридов в головном мозгу. Если пациент успел в течение первых лет жизни приобрести определенные навыки, со временем они регрессируют.
Интеллектуальное отставание проявляется у всех детей по-разному. Некоторые хорошо говорят и даже умеют немного читать, другие говорят только несколько слов. Такие дети очень любят, когда им читают стихи, загадывают простые загадки, играют в несложные игры.
Многие родители отмечают жизнелюбие и жизнерадостность у больных мальчиков даже тогда, когда наступает регресс в умственном развитии. Крайне важно дать таким пациентам как можно больше знаний до того, как дети начнут терять способности.

Проявления синдрома Хантера
Синдром Хантера тяжелой формы всегда протекает с поражением внутренних органов. Проблемы со здоровьем мешают больным детям приобретать и реализовывать навыки.
Отмечаются такие симптомы и сопутствующие заболевания:
- Хронические инфекции ЛОР-органов, чаще всего воспаляются уши.
- Слабый слух.
- Сниженное периферическое зрение.
- Водянка головного мозга.
- Ограниченная подвижность суставов.
- Ночное апноэ, нарушение дыхания. Частично причиной расстройства дыхания могут быть аденоиды и увеличенные миндалины, частично — суженная мягкая и более гибкая, чем в норме, трахея. Из-за изменений структуры хряща на трахее образуются наросты, неровности, утолщения, препятствующие нормальному дыхательному акту. Наблюдаются шумное дыхание, кашель, храп во время сна.
- Болезни сердца могут быть спровоцированы апноэ, поскольку при остановке дыхания снижается концентрация кислорода в крови, что приводит к сосудистым спазмам, сердцебиению, ишемии, порокам сердца, сердечной недостаточности.
- Ринорея (выделения из носа), инфекции пазух носа обусловлены анатомическим строением органов лица. Из-за плоской переносицы носовые проходы сужены, что мешает содержимому своевременно эвакуироваться. Скопление жидкости повышает риск развития пневмоний.
- Хроническая диарея.
- Аномалии зубного ряда.
- Увеличение печени и селезенки.
- Высыпания на коже узелково-папулезного характера, чаще на плечах, лопатках, бедрах.
- Гипертрихоз (чрезмерный рост волос на любом участке тела).
- Грыжи паховые и пупочные.
- Гидроцеле (водянка яичка).
- Охриплость голоса.
- Дегенеративно-дистрофические изменения опорно-двигательного аппарата: кифосколиоз (нарушение осанки), деформация стоп и кистей, поражение суставов. Из-за таких процессов ребенок при тяжелой форме синдрома Хантера нередко становится глубоким инвалидом уже к подростковому возрасту, некоторые дети оказываются прикованными к постели.
При мукополисахаридозе второго типа нарушается психика. Отмечаются неврологические расстройства в виде судорог, синдрома гипервозбудимости (повышенная нервно-рефлекторная возбудимость), задержки речи, спастической параплегии (паралич обеих рук или обеих ног). Изменения в психике выражаются агрессией, обидчивостью, плаксивостью.

Симптомы синдрома Хантера
Синдром Хантера — патология редчайшая, чтобы не ошибиться в диагнозе, проводится полноценный комплекс диагностических мероприятий. Заподозрить заболевание врач может по характерным внешним признакам, когда болезнь начинает резко прогрессировать. Ребенку необходима консультация генетика. Для уточнения диагноза используются такие варианты диагностики:
- Лабораторные тесты мочи — определяется наличие в урине мукополисахаридов. Количественный анализ можно провести только в специальной лаборатории. Энзим-тесты подтверждают дефицит фермента I2S. Тесты на мультиэнзимную активность. ДНК-тесты проводятся после энзим-теста при подтверждении дефицита фермента I2S. С помощью ДНК-теста определяются дефекты в гене, ответственном за синтез фермента I2S. ДНК-тест очень точен, но дорого стоит. При обнаружении нарушений в гене обследуют ближайших кровных родственников больного, чтобы выяснить, унаследовал ребенок дефектный ген от матери или заболевание появилось в результате новых генных мутаций.
- Рентгенография костей — исследуют кости черепа, позвоночного столба, трубчатые кости, суставы. При синдроме обнаруживают остеоартрит, изменения позвонков, дизостоз (врожденное нарушение костей черепа в совокупности с иными признаками).
- УЗ-сканирование внутренних органов для выявления различных соматических патологий и осложнений.
- ЭКГ, эхокардиограмма.
- МР-томография головного мозга.
- Биопсия тканей (печени, кожи, миокарда, других) для морфологического исследования, при котором выявляют измененные клетки с гликолипидами.
Очень важна ДНК-диагностика во время беременности, особенно если в семье есть родственники с мукополисахаридозом II типа. В пренатальной диагностике используют метод амниоцентеза: с помощью пункции берут образец околоплодных вод для морфологического изучения.
Может проводиться кордоцентез — забор крови у плода с помощью пункции пуповинных сосудов. Еще один способ обследования — хорионбиопсия, при которой производится забор образца ткани методом аспирации для исследования ворсин хориона.
В настоящее время существует современная технология, позволяющая провести предэмбриональное тестирование и проверить эмбрион на наличие генных заболеваний. Энзим-тесты применяются в пренатальной диагностике, но для полной картины необходим ДНК-тест.
Генетические нарушения плохо поддаются терапии. Лечение мукополисахаридоза II типа паллиативное, направлено на устранение симптоматики и облегчение состояния больного. На сегодняшний день в медицине не имеется реальных действенных методик, устраняющих причину заболевания. Основа лечения — симптоматическая терапия.
Дети с MPS II пожизненно проходят ферментозаместительную терапию. Внутривенно-капельно назначается идурсульфаза каждую неделю по схеме, в зависимости от веса больного. Проводится терапия сопутствующих заболеваний. Показаны витамины, гепатопротекторы, цитопротекторы, антиоксиданты.
В лечебную программу входят физкультура, физиотерапевтические процедуры (парафинотерапия, электрофорез, акупунктура лазером, магнитотерапия). С детьми занимаются логопед, психолог, дефектолог (познавательно-продуктивные занятия).
При показаниях удаляются аденоиды, миндалины, выполняется трахеостомия для облегчения дыхания больного.
Болеют мукополисахаридозом второго типа лица мужского пола. Частота заболеваемости: один заболевший на 100 000 – 150 000 младенцев. В мире зарегистрировано 2000 случаев заболевания.
Прогноз при синдроме Хантера зависит от формы патологии. При среднетяжелой степени жизнь пациентов достигает 60 лет при условии регулярного проведения ферментозаместительной терапии и занятиях с ребенком.
При тяжелой степени заболевания пациенты погибают от осложнений до 20-летнего возраста, максимум эти люди могут прожить 30 лет. Чаще всего причина смерти в сердечно-сосудистой недостаточности. Идурсульфаза стоит довольно дорого, поэтому лечение больных с синдромом Хантера происходит в России за счет государственного бюджета.
Синдром Хантера не имеет специфической профилактики. Рекомендация парам, планирующим беременность, — проходить пренатальный ДНК-скрининг, чтобы минимизировать риск рождения больного ребенка.
Дети с MPS II должны пожизненно наблюдаться генетиком, неврологом, ортопедом, офтальмологом, психологом, детским хирургом. У людей с мукополисахаридозом II типа могут рождаться здоровые младенцы мужского пола, а новорожденные женского пола выступают носителями дефектного гена.
Источник
