Синдром гипоплазии левых отделов сердца плода

При недоразвитии желудочков, клапанного аппарата и магистральных сосудов, которые из них выходят, ставится диагноз – синдром гипоплазии левого (правого) отдела сердца. Это состояние относится к тяжелым порокам, нередко они диагностируются еще у плода, имеют прогрессирующее течение, особенно после закрытия сообщения между предсердиями и артериального протока.
Для левостороннего синдрома характерно появление кардиогенного шока, для правой стороны – признаки кислородного голодания, цианоз. Лечение оперативное.
Причины появления гипоплазии отделов сердца
Чаще всего недоразвитие структурных элементов сердца происходит при хромосомных аномалиях наследственного и мутагенного характера. В качестве внешних причин могут быть различные воздействия внешней среды и организма матери в период от 2 до 10 недели беременности.
К тератогенным (вызывающим аномалии) факторам относят:
- вирусы краснухи, гриппа, кори, Коксаки, герпеса;
- прием препаратов лития, Метотрексата, прогестерона;
- употребление алкоголя и наркотиков;
- контакт с химическими, токсическими веществами (тяжелые металлы, кислоты, спирты);
- экологическое загрязнение воды, почвы, воздуха, высокий радиационный фон;
- строгие диеты, однообразное питание матери;
- возраст родителей до 16 или после 40 лет;
- сахарный диабет, ревмокардит, сердечная недостаточность у матери;
- токсикоз, угроза самопроизвольного аборта.
Рекомендуем прочитать статью о гипертрофии левого желудочка сердца. Из нее вы узнаете о причинах развития патологии, симптомах, методах диагностики и лечения, опасности заболевания.
А здесь подробнее о дилатации сердца.
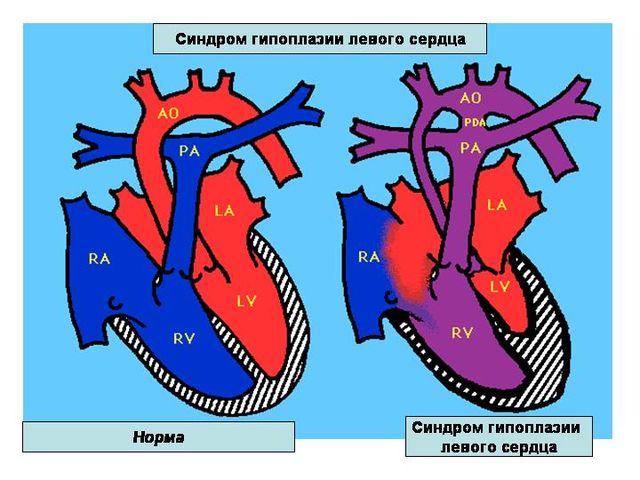
Виды гипоплазии левого отдела и механизм движения крови
Первый вариант аномалии – щелевидный левый желудочек, не превышающий 1 мм с заращением отверстий аорты, митрального клапана. Это самый тяжелый вид порока, при котором кровь из левого предсердия не может пройти в желудочек, она направляется через открытое отверстие перегородки в правую половину и смешивается с венозной.
Смешанный поток идет в легкие, а частично через Боталлов проток переходит в аорту, немного крови попадает в венечные артерии.
Второй вид (более распространенный) – клапанные отверстия сужены, но функционируют, а емкость желудочка составляет 2 — 5 мл. При нем движение крови аналогичное, но он более совместим с жизнью. Оба типа гипоплазии характеризуются наличием:
- расширенного Боталлова протока;
- открытого отверстия между предсердиями;
- гипертрофированных и расширенных правых камер;
- увеличенного диаметра легочного ствола.
Варианты недоразвития правых отделов
Гипоплазия желудочка, его клапанного аппарата могут быть таких видов:
- только желудочка – все его части уменьшены;
- легочной стеноз или заращение клапана;
- сращение трехстворчатого клапана.
Правое предсердие расширено и его миокард толще нормы, левый желудочек гипертрофирован, легочной кровоток снижен.
Венозная кровь не может поступить в правый желудочек, поэтому переходит в левое предсердие и артериальную сеть через овальное отверстие. При этом до определенного периода (несколько дней или лет) такой сброс может себя не обнаруживать, затем с нарастанием сопротивления правой половины сердца увеличивается часть крови с низким содержанием кислорода в артериях, что сопровождается цианозом.
Симптомы синдрома у плода, у новорожденных
Признаки гипоплазии чаще всего выявляют при УЗИ сердца плода. Показаниями к его проведению могут быть признаки отставания в развитии или нарушение частоты сердечных сокращений. Церебральное и коронарное кровообращение во внутриутробном периоде обеспечиваются артериальным протоком, поэтому гибели плода не происходит, но у трети детей есть отклонения структуры мозга.
При левожелудочковой гипоплазии после родов падает артериальное давление, содержание кислорода в крови, нарастает легочная гипертензия. Это проявляется:
- слабой двигательной активностью;
- серым цветом кожи;
- низкой температурой тела;
- частым дыханием и сердцебиением;
- нарастанием цианоза;
- хрипами в легких;
- ослабленной пульсацией периферических артерий;
- увеличением печени;
- отечностью конечностей;
- снижением выделения мочи.
Больше всего страдает от недостатка поступления крови головной мозг и сердечная мышца, что приводит к ишемии этих органов и смерти при прекращении функционирования Боталлова протока.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
Цианоз при недоразвитии правого желудочка появляется в первые часы жизни или возникает через несколько лет (к 14 — 15 годам). Это определяется величиной сброса венозной крови. В отличие от левожелудочковой гипоплазии, период внутриутробного развития может протекать без отклонений, вся нагрузка ложится на левый желудочек, который полностью компенсирует несостоятельность правого.
Для детей с правосторонней гипоплазией характерны такие признаки:
- затрудненное дыхание при нагрузке и в состоянии покоя,
- боль в области сердца,
- приступы удушья,
- пальцы и ногти «легочного пациента» – «барабанные палочки, стекла часов».
При пальпации и прослушивании сердца может не быть изменений или возможен небольшой шум в фазу расслабления. Течение болезни зависит от выраженности недостаточности кровообращения – нарастания одышки, хрипов в легких, кашля, гепатомегалии.
Смотрите на видео о врожденных пороках сердца:
В чем опасность гипоплазии левых, правых отделов сердца
Пациентов с левожелудочковой дисплазией называют дуктусзависимыми (дуктус -проток). Это означает, что продолжительность их жизни полностью зависит от открытого артериального протока, при прекращении движений крови по нему наступает смерть.
Клиническая картина складывается из тяжелой формы сердечной и сосудистой недостаточности. При недоразвитии правой половины сердца прогрессирует застойная сердечная недостаточность со скоплением жидкости в брюшной и грудной полости, при декомпенсации развивается отек легких.
Диагностика состояния
В большинстве случаев ЭхоКГ плода выявляет гипоплазию частей сердца – сужение или заращение клапанных отверстий, уменьшение размера желудочков, стеноз аорты или артерии легких. В таком случае роды проходят в неонатальных центрах, в которых сразу после рождения ребенка ему проводят дополнительное обследование.
При недоразвитии левых отделов учитывают данные инструментальной диагностики:
- ЭКГ – отклонение оси сердца вправо, интенсивная гипертрофия правой половины сердца;
- рентгенография – кардиомегалия, сердце в виде шара, усиление рисунка на легочных полях;
- ЭхоКГ – сужение аорты, левого желудочка, стеноз или сращение митрального клапана;
- зондирование сердца – понижено содержание кислорода крови артерий, сброс между предсердиями (слева-направо), высокое давление в правых камерах сердца;
- ангиография – открытый проток, расширенный правый отдел.
Для подтверждения диагноза гипоплазии правой половины сердца важными признаками являются:
- ЭКГ – отклонение оси влево, высокие предсердные зубцы в правых отведениях, комбинированная гипертрофия обоих предсердий, левого желудочка;
- ЭхоКГ – уменьшение размера правого желудочка и сужение (заращение) отверстия трехстворчатого клапана;
- рентгенография – снижение сердечного рисунка, увеличение предсердий и левого желудочка, смещение легочного ствола;
- катетеризация – высокое давление в правом предсердии и перепад давлений между ним и правым желудочком, снижение содержания кислорода в аорте;
- ангиография – низкое заполнение правого желудочка, при уменьшении полости до 80% от нормы гипоплазия считается тяжелой.
Лечение синдрома
Новорожденного с недоразвитием левой половины сердца переводят в реанимацию, где сразу же вводят Алпростан для того, чтобы не закрылся артериальный проток, приводят искусственную вентиляцию легких, нормализацию кислотно-основного состояния крови, поддерживают сократительную способность сердца Добутамином.
В дальнейшем показано хирургическое лечение. Первый этап проходит через 13 — 15 дней после рождения ребенка – создают соединение между аортой (подключичной артерией) и легочным стволом для разгрузки правой половины сердца. В дальнейшем (в 3 – 5-месячном возрасте) устанавливают анастомоз верхней полой венты и пульмонального ствола, он вначале циркулирует в двух направлениях, а к году полностью разделяют круги кровообращения.
При недоразвитии правого желудочка и в критическом состоянии новорожденного временной мерой является расширение отверстия в межпредсердной перегородке. Затем до года создают аортально-легочное соединение. После пяти лет формируют анастомоз полой вены и пульмональной артерии
.
Прогноз
На первом месяце жизни выживает только 10% детей с гипоплазией левого отдела сердца. Если вовремя выполнить первый этап операции, то показатели полностью изменяются – погибает около 20% младенцев. А с каждым следующим этапом смертность существенно снижается.
Правожелудочковая аномалия развития имеет разные последствия – есть случаи смерти больных на первый день, и пациенты, прожившие до 45 лет. При этом чем больше отверстие между предсердиями, тем лучше прогноз для жизни. В возрасте до года от сердечной декомпенсации погибает около 35% детей.
Рекомендуем прочитать статью о гипертрофии миокарда. Из нее вы узнаете о механизме развития заболевания и его видах, угрозе для здоровья, признаках гипертрофии, диагностических методах и проведении лечения.
А здесь подробнее о дефекте межпредсердной перегородки.
Гипоплазия отделов сердца относится к тяжелой форме порока развития. Она связана с нарушениями структуры хромосом, запрограммированных генетически или возникших под воздействием тератогенных факторов. Наиболее тяжелой формой считается левожелудочковая гипоплазия, из-за низкого поступления крови в артериальную сеть развивается кардиогенный шок и ишемия жизненно важных органов.
При правожелудочковой патологии прогноз зависит от прогрессирования сердечной недостаточности. Диагностируют гипоплазию еще во внутриутробном периоде. Лечение оперативное, в несколько этапов.
Источник
Диагноз синдром гипоплазии левых отделов сердца может быть подтвержден ребёнку сразу после его рождения или на этапе внутриутробного развития. Понятие «гипоплазия» указывает на недоразвитие отделов органа. Название патологии объединяет несколько пороков левой части сердца – желудочка, митрального и аортального клапана, восходящей аорты. Синдром встречается редко, составляет около 4 % от всех сердечных пороков. По статистике, патология развивается чаще у мальчиков, чем у девочек, показатель стремится к соотношению 2:1.
О том, что ожидается рождение малыша с таким диагнозом, в большинстве случаев известно заранее. Беременная женщина направляется для родов в перинатальный центр, где новорожденному смогут провести необходимую диагностику и оказать качественную медицинскую помощь. Малыша ждет несколько операций, каждый этап лечения не исключает высокий риск летального исхода.
Причины возникновения СГЛОС
Медицина в настоящее время не обладает достоверными данными об этиологии синдрома гипоплазии левых отделов сердца (СГЛОС). Проводимые исследования позволяют считать, что нарушения развития эмбриона, которые приводят к неправильной анатомии сердца и сосудов, связаны с влиянием внешних факторов во время гестации:
- перенесенные заболевания инфекционной и вирусной природы;
- применение некоторых лекарственных средств;
- радиационное облучение, воздействие рентгеновских лучей;
- употребление алкоголя, токсических и наркотических средств, курение.
Формирование у плода патологий, характерных для синдрома, могут провоцировать генные мутации, наличие у беременной женщины врождённых пороков сердца.
Врачи считают, что в большинстве случаев СГЛОС возникает при комбинации нескольких факторов.

Основные симптомы
Сразу после рождения ребенка, у которого развилась гипоплазия левых отделов сердца, происходят сложные нарушения. Кровь не имеет возможности поступить из левого предсердия в неразвитый желудочек. Она попадает в правую часть органа через овальное окно, которое является дефектом межпредсердной перегородки. В правой, значительно увеличенной части сердца, артериальная кровь смешивается с венозной, происходит её нагнетение в легочную артерию, затем в легкие. Небольшое, недостаточное количество крови, почти не обогащенное кислородом, поступает в большой круг кровообращения. Ситуация значительно осложняется и становится критической, если артериальный проток у ребенка сужается или перекрывается.
Такие патологические изменения сердечной деятельности имеют проявления, которые становятся выраженными спустя несколько часов или суток после появления ребенка на свет. У новорожденных наблюдаются такие симптомы:
- низкая двигательная активность, ослабленность;
- бледность и серый оттенок кожных покровов;
- поверхностное дыхание происходит в учащенном ритме (тахипноэ);
- появляется одышка;
- низкие показатели артериального давления;
- снижение температуры тела, руки и ноги постоянно остаются холодными;
- пульс оценивается как слабый;
- цвет лица приобретает синюшность;
- отмечаются признаки, характерные для патологии функций почек (затруднение оттока мочи, уменьшение её количества);
- появление отечности;
- развитие метаболического ацидоза;
- появляются проблемы с работой печени.
У ребенка прогрессируют признаки сердечной недостаточности. Нехватка кислорода в крови приводит к гипоксии сердечной ткани, головного мозга, что, в свою очередь, провоцирует их инфаркты.
Возможные осложнения
Синдром гипоплазии левых отделов сердца сопровождается критическими, угрожающими жизни ребёнка процессами. Современные методы диагностики развития плода – ЭхоКГ, позволяют достоверно выявить наличие патологии его сердца внутриутробно. Именно в таких случаях к рождению малыша с описываемым синдромом бывают подготовлены медики, которые оказывают ему необходимую помощь.
Прогноз зависит от функциональности правого желудочка сердца, достаточного объема внутренних сосудов, по которым проходит кровоток. Большой процент детей с патологией левых отделов сердца погибает в первые дни, недели, месяцы жизни. Причиной смерти является сердечная недостаточность и её осложнения. Высок риск летального исхода на любом из этапов лечения.
Диагностика
Если рождение ребенка с СГЛОС ожидалось или возникло подозрение, что у новорождённого имеются признаки симптома, требуется выполнение дополнительной диагностики для его подтверждения. Процедуры позволяют уточнить особенности строения сердца и сосудов, оценить возможность проведения дальнейшего лечения.
Основными методами являются:
- Физикальное обследование ребенка. Врач выявляет степень проявления симптомов, характерных для СГЛОС.
- Выслушивание сердечных тонов с помощью фонендоскопа.
- Снятие электрокардиограммы и расшифровка её результатов. Если имеется патология левых отделов сердца, результаты ЭКГ укажут на гипертрофию правой части органа.
- Рентгенография грудной клетки. Позволяет обнаружить изменение размеров сердца, его массы, застой венозной крови в ткани легких, признаки отека в них.
- ЭхоКг (двухмерная с допплерографией). Проводится для получения достоверной информации об изменениях в строении сердца, его сосудов.
- КТ-ангиография. Используется для изучения особенностей кровотока.
- Катетеризация сердца. Метод применим на этапе подготовки к оперативному вмешательству, позволяет оценить состояние сердца и его кровоснабжение.
Методы лечения
Сразу после рождения ребенок с предполагаемым диагнозом синдрома гипоплазии левых отделов сердца переводится в отделение реанимации. Здесь проводятся дополнительные диагностические процедуры. Осмотр новорожденного врачами узких специальностей позволяет выявить осложнения синдрома, болезни других органов или систем, возможность проведения хирургической операции.

Малыша подключают к системе, обеспечивающей искусственную вентиляцию легких. Важным этапом лечения является поддержание протока сердечных артерий. Для достижения указанной цели ребенку назначается внутривенное вливание простагландина. Поддерживающее лечение является комплексным, его дополняют инъекции мочегонных средств, препаратов, способствующих улучшению сердечной деятельности, недопущению развития метаболического ацидоза, седативные средства.
Если позволяет состояние ребенка, в первые дни его жизни проводится хирургическая операция. Её цель – реконструкция сосуда восходящей аорты. Проводится протезирование части сосудов, соединение правосторонней легочной артерии и аорты единым протезом. При необходимости хирург проводит манипуляции, позволяющие расширить отверстие в межпредсердной перегородке. Это сложное вмешательство является первым этапом лечения.
Вторая операция показана при достижении ребенком возраста 4 месяцев, по показаниям её проводят и в более поздние периоды – до 10 месяцев. Её цель – начальный этап разделения кругов кровообращения – выполняется соединение легочной артерии и верхней полой вены.
Третье, заключительное хирургическое вмешательство проводится не ранее, чем через год после предыдущей операции. Его результатом становится окончательное разделение кровообращения по двум кругам.
Другой путь хирургического лечения – трансплантация сердца. Операция по пересадке органа при СГЛОС выполняется нечасто, так как вероятность быстрого нахождения донора очень мала из-за сжатых временных сроков, необходимых для осуществления процедуры.
Каждый из этапов лечения, особенно начальный, связан с высокой вероятностью летального исхода. В послеоперационный период маленькому пациенту назначается поддерживающая медикаментозная терапия. Её особенности зависят от выраженности имеющихся симптомов. На протяжении всей жизни больной обязан наблюдаться в кардиологическом центре, так как необходима периодическая (один-два раза в год) оценка состояния установленных протезов, мест их соединений с артериями, особенностей сердечной деятельности.
Прогноз при синдроме гипоплазии
Развитие медицинских технологий и методов инструментальной диагностики позволило снизить процент смертности при диагнозе синдром гипоплазии левых отделов сердца. В настоящее время после выполнения всех трёх этапов хирургического лечения пятилетняя выживаемость детей составляет около 70 %. Если операцию не проводят по медицинским показаниям, ребенок умирает в первые месяцы своей жизни.
Загрузка…
Источник
Синдром гипоплазии левых отделов сердца является опасной патологией. Она возникает еще во внутриутробном периоде. В этом состоянии сердце недостаточно сформировано, из-за чего нормальное кровообращение невозможно. Органы и ткани страдают от недостаточного поступления крови, и новорожденный гибнет в течение первых дней жизни. Но, если успеют провести хирургическую коррекцию аномалии, ребенок может выжить. Сделать это должны в течение первых недель жизни.
Что это за проблема
Для синдрома характерна недостаточность в развитии левой части органа. Также с отклонениями и восходящая часть аорты. Сопутствует патологии сужение сердечных клапанов, что еще больше усугубляет ситуацию.
Заболевание выявляют у четырех процентов детей, рожденных с пороками сердца.
Из-за чего возникает
Отклонение возникает в процессе формирования органов плода. Точные причины порока ученым выяснить, еще не удалось.
Риск развития проблемы повышается, если на организм женщины в период вынашивания ребенка влияют негативные факторы. Это может произойти:
- если будущая мать употребляет спиртосодержащие напитки и наркотики;
- если организм попал под воздействие ионизирующего излучения;
- под влиянием употребления некоторых медикаментов;
- после перенесенных инфекционных процессов, среди которых грипп, краснуха;
- в результате проживания в неблагоприятных экологических условиях.
Немалую роль в формировании патологического состояния отводят наследственной предрасположенности.
Классификация
Протекать патологический процесс может в нескольких вариантах:
- СГЛОС или гипоплазия левых отделов сердца и атрезия устья аорты.
- В сочетании со стенозом и гипоплазией устья аорты.
Каждый случай представляет серьезную опасность для жизни малыша.
Гемодинамика
После того как ребенок появился на свет, врачи могут обнаружить, что процесс кровообращения нарушен. Это патологическое состояние развивается в ускоренном темпе и сопровождается тяжелыми изменениями в функционировании органов и систем.
 Такое состояние связано с тем, что поступление крови или левого предсердия в недостаточно развитый желудочек становится невозможным. Поэтому происходит проникновение крови в правые полости органа. В этом участке она смешивается с кровью из венозных сосудов.
Такое состояние связано с тем, что поступление крови или левого предсердия в недостаточно развитый желудочек становится невозможным. Поэтому происходит проникновение крови в правые полости органа. В этом участке она смешивается с кровью из венозных сосудов.
Под влиянием этого процесса правые отделы перегружаются и дилатируются.
После того как кровь смешалась, большая ее часть попадает в полость легочной артерии. Все остальное через открытый артериальный проток попадает в аорту и большой круг кровотока. В результате этого недостаточно насыщенная кислородом кровь распространяется по организму.
В этой ситуации наблюдается чрезмерная нагрузка на правые отделы сердца, так как они должны обеспечить достаточный ток крови по обоим кругам кровообращения.
Сколько проживет ребенок, зависит от того, как долго артериальный проток будет оставаться в открытом состоянии.
В результате тяжелых нарушений кровообращения постепенно развивается легочная гипертензия в выраженной форме, так как в сосудах малого круга кровотока повышается давление. По причине достаточного наполнения сосудов большого круга происходит развитие артериальной гипотонии.
Так как в полости левого желудочка смешивается кровь, также выявляют артериальную гипоксемию.
При патологии органы и ткани не получают необходимый кислород и питательные компоненты, что не позволяет им нормально выполнять свои функции.
Особенности проявлений
Синдром гипоплазии правых отделов сердца чаще всего диагностируют у детей, рожденных в срок. При данной патологии снижается приток крови к легким, из-за чего она не обогащается кислородом в достаточном количестве. Обычно отклонение протекает не в изолированной форме, а сочетается с другими нарушениями в развитии внутренних органов. При таком отклонении:
-
 наблюдается слабость мышц и резкий упадок сил;
наблюдается слабость мышц и резкий упадок сил; - кожные покровы обретают серый оттенок;
- поверхностное дыхание учащается;
- увеличивается частота сокращений сердца;
- температура тела падает ниже обозначенной нормы;
- в легких прослушиваются хрипы;
- возникает приступообразный кашель, что говорит о развитии недостаточности сердца.
Сразу после родов наблюдают легкое посинение кожного покрова, но постепенно цианоз усиливается и сосредотачивается в нижней части тела. Ощущается снижение периферической пульсации в конечностях, и они холодные на ощупь.
Сердце не может полноценно работать с первых дней жизни. Это приводит к тому, что печень увеличивается, в определенных участках тела накапливается жидкость. Также уменьшается количество выведенной мочи, моча не поступает в мочевой пузырь, смещается кислотно-щелочной баланс в сторону повышения кислотности.
Возможен генетический синдром с гипоплазией мозолистого тела, развивается ишемия в сердечной мышце и тканях головного мозга.
Все эти патологические изменения представляют серьезную опасность для жизни ребенка. Очень часто новорожденного не успевают спасти.
Методы диагностики
Чаще всего проблему удается определить еще в ходе планового ультразвукового исследования женщины во время беременности. После родов ребенка обследуют и выявляют, что пульс на конечностях слабо прощупывается, в спокойном состоянии наблюдается одышка, усиливается толчок сердца, в области эпигастрия прощупывают пульсацию. Во время аускультации грудной клетки отмечают наличие систолического шума.
 С помощью электрокардиографии определяют наличие признаков гипертрофических изменений в правой части сердца и в левом предсердии.
С помощью электрокардиографии определяют наличие признаков гипертрофических изменений в правой части сердца и в левом предсердии.
Также выполняют фонокардиографию. Она покажет, что присутствует систолический шум низкой и средней амплитуды.
Для подтверждения диагноза также прибегают к:
- Рентгену. При этом просматривают, что сердечная тень обрела шарообразный контур, усилился легочный рисунок. Патологию можно обнаружить, если кардиомегалия протекает в тяжелой форме.
- Эхокардиографии. В ходе обследования выявляют, что устье аорты и ее восходящие отделы сужены, левый желудочек уменьшился, а правый увеличен.
- Зондированию сердечных полостей. Процедура показывает, что периферические артерии содержат кровь с низким содержанием кислорода, а давление в артерии легких повысилось.
- Ангиографии. Исследование покажет, что артериальный проток еще не закрылся, восходящая аорта недостаточно развита и другие особенности, характерные для этой патологии.
Синдром гипоплазии левых отделов сердца у плода должны отличить от патологий, имеющих похожие признаки. Кроме патологий сердца, болезнь могут спутать с острой формой дыхательной недостаточности, травмами черепа и кровоизлияниями в тканях головного мозга.
Все диагностические процедуры проводят в ускоренном темпе, так как с каждым часом шансы на выживание больного уменьшаются.
Варианты лечения
Если обнаружены подобные патологические нарушения, то новорожденного помещают в реанимационное отделение, где будут наблюдать за его состоянием.
Чтобы артериальный проток не закрылся или добиться его открытия инфузионным путем вводят простагландин Е1. Также не обойтись без вентиляции легких искусственным путем. Назначают препараты, которые должны нормализовать баланс кислот и щелочей, вывести избыточную жидкость из организма, усилить сократительные способности сердечной мышцы.
 Важно провести хирургическое вмешательство, если левые отделы сердца недостаточно развиты. Данную процедуру выполняют в несколько этапов.
Важно провести хирургическое вмешательство, если левые отделы сердца недостаточно развиты. Данную процедуру выполняют в несколько этапов.
Сначала прибегают к паллиативным методам, которые применяют в течение первых двух недель после родов. Такая терапия помогает снизить уровень нагрузок на легочную артерию и обеспечивает нормальное поступление крови в аорту. Это значительно улучшает состояние больного.
После этого, когда ребенку будет три месяца и больше накладывают двухсторонний двунаправленный кавапульмональный анастомоз.
Чтобы полностью устранить синдром гипоплазии левых отделов, а также стабилизировать процесс кровообращения через год накладывают тотальный кавопульмональный анастомоз. С его помощью полностью разобщают круги тока крови и добиваются устранения гемодинамических нарушений. Это позволяет повысить шансы на выживание.
Прогноз и меры профилактики
При таком пороке благоприятный исход возможен в редких случаях. На протяжении первого месяца большая часть новорожденных умирают по причине тяжелым нарушений гемодинамики. Если удалось вовремя провести первый этап лечения, то вероятность выживания значительно повышается. После выполнения последнего оперативного вмешательства около 90% малышей выживают.
В основном на протяжении пяти лет и дольше после устранения порока живут 70% детей.
Если с помощью ультразвукового исследования удается определить, что у плода недостаточно развиты левые отделы сердца, то женщина нуждается в пристальном наблюдении врачей.
За ребенком должны наблюдать кардиохирург и неонатолог. Они помогают своевременно обнаружить аномалии в развитии органа и подобрать методы для их корректировки.
Профилактических мер, которые могли бы полностью обезопасить от болезни, не существует. Чтобы снизить вероятность нарушений, женщина в период вынашивания ребенка должна вести здоровый образ жизни и регулярно посещать врача. Нужно отказаться от спиртных напитков и сигарет, придерживаться принципов правильного питания. В ходе профилактических осмотров могут обнаружить, что плод развивается неправильно и принять меры для коррекции состояния.
Источник
