Синдром гіпермобільності суглобів у дітей

тематический номер: ПЕДИАТРИЯ, АКУШЕРСТВО, ГИНЕКОЛОГИЯ
У наш час патологія сполучної тканини привертає увагу дослідників різних медичних спеціальностей. Актуальність зазначеної проблеми зумовила виділення в багатьох
В.В. Поворознюк, д.м.н., професор, директор Українського науково-медичного центру проблем остеопорозу, президент Української асоціації остеопорозу, член правління Всесвітньої асоціації остеопорозу (IOF), м. Київ, ; О.І. Подліанова, к.м.н., Запорізький медичний університет
тематический номер: ПЕДИАТРИЯ, АКУШЕРСТВО, ГИНЕКОЛОГИЯ
У наш час патологія сполучної тканини привертає увагу дослідників різних медичних спеціальностей. Актуальність зазначеної проблеми зумовила виділення в багатьох медичних спеціальностях нозологічних форм, що є органоспецифічними проявами слабкості сполучної тканини. Так, в ортопедії відомі нетравматичні звичні вивихи й дисплазія тазостегнових суглобів, у хірургії – грижі різної локалізації, у клініці внутрішніх хвороб – нефроптоз та пов’язані з ним проблеми, у гінекології – опущення стінок піхви й випадіння матки тощо.
Причинами недиференційованої дисплазії сполучної тканини прийнято вважати мультифакторіальні впливи на плід у період його внутрішньоутробного розвитку, що можуть призводити до генетичних дефектів. В основі патогенезу цього захворювання лежить спадкова особливість структури колагену, що зумовлює більшу, ніж у нормі, його еластичність. Проте механізми розвитку сполучнотканинної неповноцінності досі залишаються не вивченими. Генетичний маркер, що детермінує дисплазію, наразі не відомий, проте припускають, що первинне відхилення спостерігається в одному або кількох генах колагену, при цьому генетичні дослідження виявили генетичну гетерогенність уродженої сполучнотканинної дисплазії.
У зарубіжній літературі існує поняття «генетично зумовлений симптомокомплекс недиференційованої дисплазії сполучної тканини», що характеризується вегетативною дизрегуляцією, первинним пролапсом мітрального клапана, фенотипічними ознаками сполучнотканинної дисплазії, психопатологічними порушеннями, не пов’язаними із системними захворюваннями сполучної тканини або серця, а також поняття «MASS-фенотипу» – мітральний клапан (Mitral valve), аорта (Aorta), шкіра (Skin), скелет (Skeleton), – представлений пролапсом мітрального клапана, аномаліями будови аорти, гіпереластичністю шкіри й скелетними проявами дисплазії сполучної тканини (остеопенічний синдром, остеопороз та ін.).
Історія питання
Вивченням проблеми сполучної тканини та її патології почали займатися на початку ХХ сторіччя. У 1891 р. дерматолог А. Черногубов описав у 17-літнього юнака своєрідне захворювання, що характеризувалося надмірною рухливістю суглобів, схильністю до підвивихів, підвищеною розтяжністю й вразливістю шкіри, ламкістю судин. Дослідник визначив це захворювання як генералізовану слабкість сполучної тканини. На жаль, цей факт залишився невідомим широкому колу науковців, тому автор втратив пріоритет опису синдрому. Лише через 10 років, у 1901 р., Елерс, а в 1906 р. Данлос детально описали подібний симптомокомплекс (звичні вивихи суглобів, вразливість шкіри й кровоносних судин, м’язову та офтальмологічну патології), який було названо на їх честь.
У сучасній медицині добре відома група захворювань сполучної тканини, зумовлених спадковими структурними та метаболічними дефектами колагену. Це такі чітко окреслені системні патології, як синдром Елерса-Данлоса, Марфана та ін., виділені в 1990 р. на міжнародній конференції в Омську в окрему групу диференційованих сполучнотканинних дисплазій. До іншої групи увійшли вісцеральні прояви дисплазії сполучної тканини, що включають аневризму міжпередсердної перегородки й синуса Вальсальви, варикозну хворобу вен нижніх кінцівок, міопію, пролапси клапанів серця, додаткові хорди.
Проте на практиці у пацієнтів частіше спостерігаються дисплазії, які не можна віднести до жодного з відомих диференційованих синдромів. Так, понад 50% пацієнтів із ознаками сполучнотканинної дисплазії, які звертаються в генетичні центри для консультацій, не мають чіткої спадкової патології, а наявні в них фенотипічні прояви порушень сполучної тканини виходять за межі клінічного симптомокомплексу диференційованих синдромів.
Термінологія
У літературі немає єдиного підходу до визначення зазначеної патології. Автори використовують різні терміни: «сполучнотканинна дисплазія», «спадкова колагенопатія», «мезенхімальна дисплазія», які з патогенетичного погляду відбивають системність змін сполучної тканини, але не дають змоги диференціювати різні клінічні варіанти патології.
Термін «синдром гіпермобільності» використовують для опису практично здорових людей, у яких спостерігається генералізована гіпермобільність, пов’язана зі скаргами з боку кістково-м’язової системи. Цей термін у 1967 р. запропонували Kirk et al., які повідомили про виникнення ревматичних симптомів у групі дітей із гіпермобільністю за відсутності очевидних порушень у сполучній тканині або інших форм системного захворювання.
Найбільший інтерес викликають суглобові прояви сполучнотканинної дисплазії, що визначаються як «синдром гіпермобільності суглобів» (СГС), в англомовній літературі – benign joint hypermobility syndrome. У певному віці гіпермобільність суглобів може бути явищем фізіологічним або на межі з фізіологічним за відсутності генералізованого або вираженого її характеру. З іншого боку вона є патологічним станом, що призводить до порушення діяльності опорно-рухового апарату. Нарешті гіпермобільність є головним клінічним проявом з боку суглобів при спадково зумовлених захворюваннях сполучної тканини, причому ступінь гіпермобільності в окремих хворих може бути не більшим за верхню межу норми.
Клінічні стани, при яких спостерігається гіпермобільність суглобів:
- ахондроплазія;
- вроджена дисплазія тазостегнового (кульшового) суглоба;
- вроджений вивих стегна;
- хондромаляція надколінка;
- синдром Дауна
- диспраксія;
- синдром Елерса-Данлоса;
- фіброміалгія;
- доброякісні пароксизмальні нічні болі в нижніх кінцівках;
- інфантильна гіпотонія;
- ювенільні епізодичні артралгії;
- синдром Ларсена;
- синдром Марфана;
- синдром Моркіо;
- недосконалий остеогенез;
- спондилолізис/спондилолістез;
- синдром Стіклера.
Оскільки СГС супроводжується ураженням не лише суглобів, а й інших органів і систем, зазначені стани важко, а іноді й неможливо диференціювати між собою. Зважаючи на це, а також на генетичні аспекти й результати деяких морфологічних досліджень волокнистих структур сполучної тканини, деякі вчені (J.N. Kirk et al., 1967) вважають, що СГС та синдроми Елерса-Данлоса й Марфана належать до однієї групи спадкових хвороб, розташованих на протилежних кінцях клінічного спектра. Інші автори (Т. Мілковська-Димитрова, А. Каракашов, 1987) об’єднують зазначені патології терміном «вроджена сполучнотканинна недостатність», яку розцінюють як стан із гетерогенною клінічною картиною, виділяючи дві основні його форми: полісимптоматичну (диференційований синдром дисплазії) та олігосимптоматичну (залежно від локалізації).
Зазначена клініко-генетична гетерогенність створює значні труднощі під час виділення окремих форм патології. Ті зміни та функціональні розлади з боку опорно-рухового апарату та інших органів і систем, що виникають у процесі росту й розвитку в цих дітей, викликають додаткові труднощі під час диференційної діагностики, зокрема й із різними запальними та дегенеративними захворюваннями суглобів, хребта, серця. Так, у пацієнтів із ідіопатичним пролапсом мітрального клапана більшість дослідників виявляють безліч фенотипічних особливостей, пов’язаних із порушенням структури сполучної тканини й здатних окреслювати певний синдром: деформацію грудної клітки, сколіоз та синдром «прямої спини», астенічну конституцію, зниження маси тіла, відносне подовження верхніх кінцівок, гіпермобільність суглобів (реєструється при пролапсі вдвічі частіше, ніж за відсутності клапанної патології), гіпереластичність шкіри, стрії, порушення зору. При гіпермобільному синдромі виявляють патологію постави, плоскостопість, підвищену ламкість судин, гіпереластичність шкіри, вісцеральні прояви дисплазії. З огляду на все зазначене вітчизняні автори пропонують розцінювати наявність 5 і більше маркерів дисплазії сполучної тканини як синдром недиференційованої дисплазії сполучної тканини (СНДСТ) (Г.Д. Дорофеєва та ін., 1998).
Епідеміологія
Згідно з проведеними дослідженнями (О.Е. Блинникова, В.А. Румянцева, 2001) гіпермобільність суглобів у дітей першого року не реєструється, а вже в 2 роки виявляється у 50%. Надалі спостерігається швидка компенсація юнацької гіпермобільності, а сповільнення цього процесу відбувається після 20 років, коли стабілізується стан сполучної тканини. Гіпермобільність суглобів виявляється в 5-20% випадків, при цьому в європейців – у 10%, представників монголоїдної та негроїдної рас – у 15-20% (А.Г. Бєлєнький, У.Ф. Галушко, 2002; Д.А. Гребенєв, 1989). Згідно з даними опитування практикуючих ревматологів Великої Британії кожен із них обстежує 25-50 пацієнтів із гіпермобільним синдромом на рік (Р. Грехем, 1992). Під час аналізу причин госпіталізації до ревматологічних клінік діагноз синдрому гіпермобільності суглобів спостерігався в 2-5,7% випадків (M.G. Hall et al., 1995). Проте багатьом хворим ставлять неправильний діагноз, або вони, вже з ускладненнями, стають пацієнтами травматологів-ортопедів. За нашим даними, частота СГС серед школярів України становить 7,7-13,0%. З огляду на високу поширеність конституціональної гіпермобільності серед населення (10-20%) та загальну частоту захворювань кістково-м’язової системи (20-30%) дослідники вважають, що в значній частині випадків зазначені показники взаємопов’язані.
Діагностика гіпермобільності суглобів
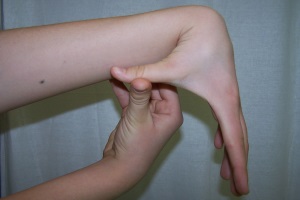
У літературі описується багато клінічних проявів дисплазії, основним із яких є гіпермобільність суглобів. Існує низка методик діагностики гіпермобільності, проте найпопулярнішою є методика C. Carter, J. Wilkinson у модифікації P. Beigthon et al. (1999), згідно з якою визначають пасивне приведення великого пальця кисті до передпліччя (рис. 1), пасивне перерозгинання мізинця кисті до 90° (рис. 2), в ліктьовому суглобі – до 10° та більше (рис. 3), в колінному суглобі – до 10° та більше (рис. 4), торкання долонями підлоги при нахилі хребта вперед із розігнутими колінними суглобами. Кожна ознака оцінюється в 1 бал. Сума балів 0-2 свідчить про відсутність гіпермобільності, 3-4 – легкий ступінь, 5-8 – виражений ступінь, 9 – генералізована форма.
Для встановлення діагнозу «синдром гіпермобільності суглобів» запропоновано користуватися Брайтонськими критеріями, що містять великі й малі ознаки.
Брайтонські критерії діагностики гіпермобільності суглобів
Великі критерії:
- рахунок за шкалою Бейтона – 4 бали й більше (на момент огляду або в минулому);
- артралгії понад 3 місяці у чотирьох суглобах і більше.
Малі критерії:
- артралгії менше 3 місяців в 1-3 суглобах або люмбалгія, спондильоз, спондилолістез;
- вивих (підвивих) більш ніж в одному суглобі або повторні вивихи в одному суглобі;
- периартикулярні ураження більш ніж у двох ділянках (ентезопатія, тендосиновіїт, бурсит);
- марфаноїдність (високий зріст, худорлявість, співвідношення розмах рук/зріст більше за 1,03; верхній/нижній сегмент тіла – менше за 0,83, арахнодактилія);
- гіпереластичність шкіри (рис. 5), стрії, атрофічні рубці;
- нависаючі повіки, міопія, косоокість;
- варикозне розширення вен, наявність гриж.
Для діагнозу СГС необхідна наявність 2 великих або 1 великого й 2 малих або 4 малих критеріїв.
Клінічні прояви та їх тяжкість у дітей із СГС змінюються й можуть спостерігатися в будь-якому віці (R. Grachame, 1999). Діти направляються до ортопеда, ревматолога, дитячого ревматолога, педіатра, терапевта, фізіотерапевта з широким діапазоном травматичних або нетравматичних хворобливих скарг.
Нервово-м’язові та скелетно-м’язові ускладнення й клінічні прояви, які спостерігаються у дітей з синдромом гіпермобільності суглобів (адаптовано по R. Keer, R. Grahame, 2003, з доповненнями)
Гострі або травматичні
- розтягнення зв’язок;
- пошкодження:
- рецидивуючі пошкодження гомілковоступневого суглоба;
- колінного суглоба, розриви меніска;
- гострі або рецидивуючі вивихи/підвивихи:
- плечовий суглоб;
- надколінок;
- п’ястно-фаланговий суглоб;
- травматичний артрит/синовіїт;
- забій;
- переломи.
Хронічні або атравматичні
- ревматизм м’яких тканин:
- тендовагініт;
- синовіїт;
- ювенільний епізодичний артрит/синовіїт;
- бурсит;
- біль у колінних суглобах;
- біль у спині – грудний або поперековий відділ;
- сколіоз;
- хронічні розповсюджені скелетно-м’язові больові синдроми;
- компресійно-корінцеві синдроми;
- плоскостопість та біль у гомілковостопному суглобі;
- неспецифічна артралгія.
СГС разом із іншими проявами дисплазії має низку характерних клінічних ознак. Для молодих пацієнтів із СГС типові поліартралгії, при цьому фактор зв’язку з фізичним навантаженням на суглоби має менше значення. Провокуючими чинниками щодо артралгій можуть бути психоемоційний стрес, метереологічні умови, фаза менструального циклу, перенесене гостре респіраторне захворювання. Істотне значення в ґенезі поліартралгій у пацієнтів із СГС має стан пропріоцептивної чутливості, порушення якої може спостерігатися при гіпермобільності.
Найпоширенішим варіантом прояву СГС у будь-якому віці є олігоартралгії, особливо артралгії колінних суглобів. Причиною больового синдрому в цьому випадку є чутливість до навантаження опорних суглобів, помірні ортопедичні порушення (дисплазія тазостегнових суглобів, поздовжня й поперечна плоскостопість), що нерідко виявляються в осіб із СГС.
Підвивихи суглобів (переважно гомілковостопних та колінних) типові для молодих пацієнтів зі СГС, які знають про свою схильність до травм і самостійно вживають профілактичні заходи (носять взуття з високою шнурівкою, уникають травматичних ситуацій).
Рецидивуючий випіт у суглоб як прояв СГС спостерігається нечасто, проте створює діагностичні труднощі, коли для виключення запальної артропатії необхідно використовувати набір лабораторних та інструментальних методів обстеження, включаючи діагностичну пункцію суглоба. Характерною рисою випоту в суглоб (зазвичай, колінний) при СГС є безпосередній зв’язок із травмою, незапальний характер синовіальної рідини та швидкий зворотний розвиток. Згодом у цих пацієнтів може розвиватися стійка артралгія травмованого колінного суглоба, пов’язана з посттравматичними змінами.
Хрускіт суглобів без болючих відчуттів – часто єдиний прояв гіпермобільності, проте без больових відчуттів він не є ознакою патології, а пов’язаний із нерівномірним ковзанням сухожиль щодо кісткових виступів у ділянці суглобів і не вимагає лікування. Дорсалгії, що нерідко поєднуються зі сколіотичною хворобою та спондилолістезом, спостерігаються в пацієнтів із СГС у будь-якому віці.
Симптоматична плоскостопість (поздовжня, поперечна й комбінована) протягом тривалого часу може бути єдиним проявом СГС, особливо в підлітків та молодих жінок. Характерною ознакою є «втома ніг» наприкінці дня, неможливість носити взуття на високих підборах або зовсім без них. У більш старшому віці часто розвиваються ортопедичні ускладнення плоскостопості: молоточкоподібна деформація пальців стоп, hallux valgus, вторинний артроз гомілковостопних суглобів.
Дисплазія сполучної тканини може призвести до серйозних ускладнень. Найбільшим є ризик виникнення неповноцінності зв’язкового апарату як клінічної маніфестації цієї патології у дітей, відносний ризик розвитку якої становить 4,8, дисплазії суглобів – 3,9, деформації хребта – 6,9, системних порушень скелета – 6,2 (С.О. Гур’єв, 2001). Важливість зазначеної проблеми полягає в тому, що з віком у цих пацієнтів формуються множинні патологічні синдроми й захворювання, в основі яких лежить неповноцінність сполучної тканини. Згідно з літературними даними дисплазія може бути причиною розвитку ранньої дегенерації суглобового хряща, запальних захворювань суглобів, прогресування з віком дегенерації міжхребцевих дисків, остеоартрозів.
Таким чином, дисплазія сполучної тканини є поширеною причиною незапального суглобового синдрому в дітей та підлітків. Синдром гіпермобільності суглобів та дисплазія в цілому можуть зумовлювати формування вже в підлітковому віці патології, яка може призвести до раннього розвитку захворювань опорно-рухового апарату та інвалідизації. З огляду на це рання діагностика зазначеної патології та комплекс лікувально-профілактичних заходів сприятимуть покращанню якості життя не лише дітей та підлітків, а й дорослого населення.
Питання профілактики та лікування синдрому гіпермобільності суглобів будуть висвітлені у наступному тематичному номері.
Источник
 Гіпермобільний синдром (ГС) — системне захворювання сполучної тканини, яке характеризується гіпермобільністю суглобів (ГМС), поєднується зі скаргами з боку опорно-рухового апарату та / або внутрішніми і зовнішніми фенотипическими ознаками дисплазії сполучної тканини, при відсутності будь-якого іншого ревматичного захворювання.
Гіпермобільний синдром (ГС) — системне захворювання сполучної тканини, яке характеризується гіпермобільністю суглобів (ГМС), поєднується зі скаргами з боку опорно-рухового апарату та / або внутрішніми і зовнішніми фенотипическими ознаками дисплазії сполучної тканини, при відсутності будь-якого іншого ревматичного захворювання.
Симптоми синдрому гіпермобільності суглобів різноманітні і можуть імітувати інші, більш поширені захворювання суглобів. У зв’язку з недостатнім знайомством з даною патологією лікарів-терапевтів, а в ряді випадку навіть ревматологів і ортопедів правильний діагноз часто не встановлюється. Традиційно увагу лікаря звертається на виявлення обмеження обсягу рухів в ураженому суглобі, а не визначення надлишкового обсягу рухів. Тим більше що сам пацієнт ніколи не повідомить про надмірну гнучкості, так як він з дитинства з нею співіснує і, більше того, часто переконаний, що це скоріше плюс, ніж мінус. Типові два діагностичні крайнощі: в одному випадку, у зв’язку з відсутністю об’єктивних ознак патології з боку суглобів (крім переглядається гіпермобільності) і нормальними лабораторними показниками у молодого пацієнта визначають «психогенний ревматизм», в іншому — хворому ставлять діагноз ревматоїдного артриту або захворювання з групи серонегативних спондилоартритов і призначають відповідне, аж ніяк не нешкідливе лікування.
Конституціональна гіпермобільність суглобів визначається у 7-20% дорослого населення. Хоча у більшості пацієнтів перші скарги припадають на підлітковий період життя, симптоми можуть з’явитися в будь-якому віці. Тому визначення «симптоматична» або «асімптоматічнимі» ГМС досить умовні і відображають лише стан індивідуума з гіпермобільність синдромом в певний період життя.
Причини гіперрухливості суглобів
Придбана надмірна рухливість суглобів спостерігається у балетних танцюристів, спортсменів і музикантів. Тривалі повторні вправи приводять до розтягування зв’язок і капсули окремих суглобів. У цьому випадку має місце локальна гіпермобільність суглобів. Хоча очевидно, що в процесі професійного відбору (танці, спорт) особи, спочатку відрізняються конституціональної гнучкістю, мають явну перевагу, фактор тренованості безсумнівно має місце. Зміни в гнучкості суглобів спостерігаються також при ряді патологічних і фізіологічних станів: акромегалія, гіперпаратиреоїдизм, вагітність.
Генералізована гіпермобільність суглобів є характерною ознакою ряду спадкових захворювань сполучної тканини, що включають синдром Марфана, недосконалий остеогенез, синдром Елерса-Данлоса. Це рідкісні захворювання. На практиці лікаря частіше доводиться мати справу з пацієнтами з ізольованою гіпермобільністю суглобів, не пов’язаної з тренуваннями і в ряді випадків поєднується з іншими ознаками слабкості сполучнотканинних структур.
Майже завжди вдається встановити сімейний характер спостережуваного синдрому та супутньої патології, що свідчить про генетичну природу цього явища. Помічено, що гіпермобільний синдром успадковується по жіночій лінії.
Діагностика синдрому гіпермобільності суглобів
Серед багатьох запропонованих способів вимірювання об’єму рухів у суглобах загальне визнання отримав метод Бейтона, що представляє собою дев’ятибальні шкалу, оценивающую здатність обстежуваного виконати п`ять рухів (чотири парних для кінцівок і одне для тулуба і тазостегнових суглобів). Бейтон запропонував спрощену модифікацію раніше відомого методу Картера і Вілкінсона.

Зміна обсягу рухів
Критерії Бейтона
1. Пасивне розгинання мізинця кисті більше 90 °.
2. Пасивне притиснення великого пальця кисті до внутрішньої сторони передпліччя.
3. Перерозгинання в ліктьовому суглобі більше 10 °.
4. Перерозгинання в колінному суглобі більше 10 °.
5. Передній нахил тулуба з киснем долонями підлоги при прямих ногах.
Це проста і займає мало часу скринінгова процедура і використовується лікарями.
На підставі ряду епідеміологічних робіт були визначені норми рухливості суглобів для здорових людей. Ступінь рухливості суглобів розподіляється в популяції у вигляді синусоидной кривої.
Звичайним для європейців є рахунок по Бейтону від 0 до 4. Але середня, «нормальна» ступінь рухливості суглобів значно відрізняється у вікових, статевих та етнічних групах. Зокрема, при обстеженні здорових осіб в Москві у віці 16-20 років серед жінок більше половини, а серед чоловіків більше чверті демонстрували ступінь ГМС, що перевищує 4 бали за Бейтону. Таким чином, при відсутності скарг з боку опорно-рухового апарату надмірна рухливість суглобів у порівнянні з середнім показником може розглядатися як конституціональна особливість і навіть вікова норма. У зв’язку з цим в педіатричній практиці відсутні загальноприйняті норми рухливості суглобів — цей показник значно змінюється в період росту дитини.
Так звані Брайтоновскіх критерії синдрому доброякісної ГМС (1998) представлені нижче. У даних критеріях надається значення і внесуставним проявам слабкості сполучнотканинних структур, що дозволяє говорити про синдром ГМС і в осіб з нормальним об’ємом рухів у суглобах (як правило, маються на увазі особи старшого віку).
Критерії синдрому гіпермобільності суглоба
Для встановлення гипермобильности загальноприйнятою є бальна оцінка: 1 бал означає патологічне перерозгинання в одному суглобі на одній стороні. Максимальна величина показника, враховуючи двосторонню локалізацію — 9 балів (8 — за 4 перших пункти і 1 — за 5-й пункт). Показник від 4 до 9 балів розцінюється, як стан гипермобильности.
Великі критерії
• Рахунок за шкалою Бейтона 4 або більше (на момент огляду чи у минулому)
• Артралгія більше 3 місяців в чотирьох або більшій кількості суглобів
Малі критерії
• Рахунок за шкалою Бейтона 1-3 (для людей старше 50 років)
• Артралгія менше 3 місяців в одному-трьох суглобах або люмбалгія, спондильоз, спонділоліз, спондилолістез
• Вивих / підвивих більш ніж в одному суглобі або повторні в одному суглобі
• Періартікулярние поразки більше двох локалізацій (епікондиліт, теносіновіт, бурсит)
• Марфаноідний (високий зріст, худорлявість, співвідношення розмах рук / зріст> 1,03, співвідношення верхній / нижній сегмент тіла lt; 0,83, арахнодактілія)
• Аномальна шкіра: тонкість, гіперрастяжімой, стриї, атрофічною рубці
• Очні ознаки: нависаючі повіки або міопія або антімонголоідний складка
• Варикозні вени або грижі або опущення матки / прямої кишки.
Для діагнозу СГМС необхідна присутність двох великих, одного великого і двох малих або чотирьох малих критеріїв. Виключаються:синдром Марфана по відсутності поразки кришталиків і висхідного відділу аорти- недосконалий остеогенез по відсутності множинних переломів кісток і «блакитних» склер
Симптоми синдрому гіпермобільності суглобів
В основі патогенезу ГС лежить спадковий дефект колагену, що супроводжується гіперрастяжімой і зменшенням механічної міцності сполучнотканинних структур (в т.ч. зв’язок, ентезісов, сухожиль), що призводить до підвивиху і микротравматизации суглобового апарату (в т.ч. хребта).
Симптоматика синдрому різноманітна і включає як суглобові, так і позасуглобових прояви, в загальних рисах відображені у згаданих Брайтоновскіх критеріях синдрому ГМС.
Суттєву допомогу в діагностиці надає уважний збір анамнезу. Характерним фактом в історії життя пацієнта є його особлива чутливість до фізичних навантажень і схильність до частих травм (розтягування, підвивихи суглобів в минулому), що дозволяє думати про неспроможність сполучної тканини. Виявляли методом Бейтона надлишковий обсяг рухів у суглобах доповнює власне клінічні форми прояви синдрому гіпермобільності суглобів.
Суглобові сімпьтоми і потенційні осложненеія синдрому гіпермобільності суглобів
Артралгія та міалгія. Дебют артралгій припадає на молодий вік, переважно осіб жіночої статі. Відчуття можуть бути тяжкими, але не супроводжуються видимими або Пальпована змінами з боку суглобів або м’язів. Найбільш часта локалізація — колінні, гомілковостопні, дрібні суглоби кистей. У дітей описаний виражений больовий синдром в області тазостегнового суглоба, що відповідає на масаж. На ступінь вираженості болю часто впливають емоційний стан, погода, фаза менструального циклу.
Гостра посттравматична суглобова або навколосуглобових патологія, супроводжується синовітом, теносіновіта або бурсит.
Періартікулярние поразки (тендиніти, епікондиліт, інші ентезопатії, бурсит, тунельні синдроми) зустрічаються у пацієнтів з СГМС частіше, ніж у популяції. Виникають у відповідь на незвичну (незвичну) навантаження або мінімальну травму.
Хронічна моно- або полиартикулярное біль, в ряді випадків супроводжувана помірним синовітом, яке провокується фізичним навантаженням. Це прояв СГМС найбільш часто призводить до діагностичних помилок. Причиною больового синдрому є зміна чутливості пропріорецепторов до навантаження опорних суглобів на тлі суглобової гипермобильности.
Повторні вивихи і підвивихи суглобів. Типові локалізації — плечовий, пателло-фемолярний, п’ястно-фаланговий суглоби. Розтягнення зв’язок в області гомілковостопного суглоба.
Розвиток раннього (передчасного) остеоартрозу. Це може бути як істинний вузликовий полиостеоартроз, так і вторинне ураження великих суглобів (колінних, тазостегнових), що виникає на тлі супутніх ортопедичних аномалій (плоскостопість, нерозпізнані дисплазія тазостегнових суглобів).
Болі у спині. Торакалгіі і люмбалгії поширені в популяції, особливо у жінок старше 30 років, тому важко зробити однозначний висновок про зв’язок цих болів з гіпермобільністю суглобів. Однак спондилолістез достовірно пов’язаний з ГМС.
Симптоматичне поздовжнє, поперечне або комбіноване плоскостопість і його ускладнення: медіальний теносіновіт в області гомілковостопного суглоба, вальгусна деформація і вторинний артроз гомілковостопного суглоба (поздовжнє плоскостопість), заднетаранний бурсит, талалгія, «натоптиші», «молоткообразная» деформація пальців, Hallux valgus (поперечна плоскостопість).
Недостатність сполучнотканинного фіксуючого апарату хребта під впливом несприятливих факторів (тривала нефізіологіческі поза, різниця в довжині нижніх кінцівок, носіння сумки на одному плечі) тягне за собою компенсаторне розвиток деформацій хребта (сколіоз) з наступним перенапруженням м’язово-зв’язкових структур хребта і появі больового синдрому.
Позасуглобових прояви синдрому.
Дані ознаки закономірні, оскільки основний структурний білок колаген, первинно що бере участь у описуваної патології, також присутній в інших опорних тканинах (фасції, дерма, стінка судин).
- Надлишкова розтяжність шкіри, її крихкість і вразливість.
- Стрії, не пов’язані з вагітністю.
- Варикозна хвороба, що починається в молоді роки.
- Пролапс мітрального клапана (до введення в широку практику в 70-80-х роках ехокардіографії багато пацієнтів із синдромом ГМС спостерігалися у ревматолога з діагнозом «ревматизм, мінімальна ступінь активності »у зв’язку зі скаргами на болі в суглобах і шумами в серці, пов’язаними з пролапсом клапанів).
- Грижі різної локалізації (пупкові, пахові, білої лінії живота, післяопераційні).
- Опущення внутрішніх органів — шлунку, нирок, матки, прямої кишки.
Таким чином, при огляді пацієнта з підозрою на гіпермобільний синдром, а це кожен хворий молодого і середнього віку з незапальним суглобовим синдромом, необхідно звертати увагу на можливі додаткові ознаки системної дисплазії сполучної тканини. Знання фенотипічних проявів синдрому Марфана і недосконалого остеогенезу дозволяє виключити ці спадкові захворювання. У тому випадку якщо виявляються явні шкірні та судинні ознаки (гіпереластічность шкіри і спонтанне утворення синців без ознак коагулопатії), правомірно говорити про синдром Елерса-Данлоса. Відкритим залишається питання диференціальної діагностики синдрому доброякісної гіпермобільності суглобів і найбільш «м’якого», гипермобильного типу синдрому Елерса-Данлоса. За допомогою Брайтоновскіх критеріїв це зробити неможливо, про що автори спеціально упомінают- в обох випадках має місце помірне залучення шкіри і судин. Ні для того, ні для іншого синдрому не відомий біохімічний маркер. Питання залишається відкритим і буде, мабуть, дозволений тільки з виявленням специфічного біохімічного або генетичного маркера для описуваних станів.
Враховуючи широке розповсюдження конституціональної гіпермобільності суглобів в популяції, особливо серед молоді, було б помилковим пояснювати всі суглобові проблеми у даної категорії осіб тільки гіпермобільністю. Наявність гипермобильного синдрому аж ніяк не виключає можливості розвитку у них будь-якого іншого ревматичного захворювання, яким вони схильні з такою самою імовірністю, як і особи з нормальним об’ємом рухів у суглобах.
Таким чином, діагноз синдрому гіпермобільності суглобів стає обгрунтованим, коли виключені інші ревматичні захворювання, а наявні симптоми відповідають клінічним ознаками синдрому, яка логічно доповнює виявленням надлишкової рухливості суглобів та / або інших маркерів генералізованого залучення сполучної тканини.
Ускладнення гипермобильного синдрому
Гострі (травматичні)
1. Рецидивуючі підвивихи в гомілковостопному суглобі.
2. Розрив меніска.
3. Часті переломи кісток.
4. Гострі або рецидивуючі підвивихи плеча, надколінника,
п’ястно-фалангового, скронево-нижньощелепного суглобів.
5. Травматичні артрити.
Хронічні (нетравматичний)
1. Епікондиліт.
2. Тендиніт.
3. Синдром ротаторної манжети плеча.
4. Бурсит.
5. Епізодичні ювенільні артрити (синовіти) колінних суглобів (без ознак системної запальної реакції).
6. Неспецифічні артралгії.
7. Сколіоз.
8. Біль у спині.
9. Хондромаляція надколінка.
10. Остеоартроз.
11. Фіброміалгія.
12. Дисфункція скронево-нижньощелепного суглоба.
13. Карпальний і тарзальной тунельний синдроми.
14. акропарестезіі.
15. Синдром грудного виходу.
16. Плоскостопість.
17. Синдром Рейно.
18. Затримка моторного розвитку (у дітей).
19. Природжений вивих стегна.
Лікування синдрому гіпермобільності сутавов
Лікування пацієнта з гіпермобільність синдромом залежить від конкретної ситуації. Різноманітність проявів синдрому передбачає і диференційований підхід до кожного окремого пацієнта. Важливо зрозуміти саму причину проблем — «слабкі зв’язки», це не важке захворювання і ніякої інвалідністю при адекватному способі життя не загрожує. При помірних артралгіях достатньо виключити навантаження, що викликають біль і дискомфорт в суглобах.
Вирішальними в лікуванні виражених болів є немедикаментозні методи, і в першу чергу — оптимізація способу життя. Це передбачає приведення у відповідність навантажень і порога їх переносимості даними пацієнтом. Необхідно звести до мінімуму можливості травм, що включає професійну орієнтацію і виключення ігрових видів спорту.
При наполегливих болях в одному або декількох суглобах використовують еластичні ортези (наколінники і т. П.), Які забезпечують штучне обмеження обсягу рухів. Дуже важлива своєчасна корекція виявляється плоскостопості. Форма і жорсткість устілок визначається індивідуально, від цього багато в чому залежить успішність лікування. Нерідко вдається впоратися з наполегливими артралгіями колінних суглобів єдино цим способом.
У забезпеченні стабільності суглоба істотну роль відіграють не тільки зв’язки, але і навколишні суглоб м’язи. Якщо шляхом вправ вплинути на стан зв’язкового апарату неможливо, то зміцнення і підвищення сили м’язів — реальне завдання. Гімнастика при синдромі гіпермобільності суглобів має особливість — вона включає так звані «ізометричні» вправи, при яких відбувається значне напруження м’язів, але обсяг рухів у суглобах мінімальний. В залежності від локалізації больового синдрому рекомендують зміцнювати м’язи стегон (колінні суглоби), плечового пояса, спини і т. Д. Корисно плавання.
Медикаментозна терапія застосовна як симптоматичне лікування при артралгіях. Так як болі при синдромі гіпермобільності суглобів в основному мають незапальної природу, то нерідко можна бачити повну відсутність ефекту від застосування нестероїдних протизапальних препаратів. У цьому випадку більшого результату можна домогтися прийомом анальгетиків (парацетамол, трамадол).
Внутрішньосуглобове введення кортикостероїдів при відсутності ознак синовіту абсолютно неефективно.
З урахуванням патогенетичної основи неспроможності сполучної тканини і системного характеру проявів синдрому гіпермобільності суглобів основним напрямком лікування є корекція порушеного метаболізму колагену. Це дозволяє запобігати можливі ускладнення. До засобів, стимулюючим колагеноутворення, відносять аскорбінову кислоту, препарати мукополісахаридної природи (хондроитинсульфат, глюкозамінсульфат), вітаміни групи В (В1, В2, В3, В6) і мікроелементи (мідь, цинк, магній). Останні є кофакторами внутрішньо- і позаклітинного дозрівання молекули колагену та інших структурних елементів сполучної тканини.
Особлива роль у регуляції метаболізму сполучної тканини відводиться магнію. В умовах його недоліку відбувається посилення деградації колагенових і, можливо, еластинових волокон, а також полісахаридних ниток гиалуронана. Це обумовлено інактивацією гіалуронансінтетаз і еластаз, а також підвищенням активності гіалуронідази і матричних металопротеїназ. На клітинному рівні дефіцит магнію призводить також до збільшення числа дисфункціональних молекул т-РНК, сповільнюючи, тим самим, швидкість білкового синтезу. Крім того, певну роль у деградації сполучної тканини відіграють аутоімунні реакції, обумовлені присутністю алеля Bw35 системи HLA. Активація Т-клітинного імунітету до компонентів сполучної тканини, що містить рецептори, відповідні антигену Вw35, призводить до деградації сполучнотканинного матриксу, що пов’язане з неконтрольованою втратою магнію. Підвищена експресія цього антигену відзначена у пацієнтів з первинним пролапсом мітрального клапана, який є фенотипическим маркером гипермобильного синдрому. У ряді досліджень показано принципова можливість уповільнення процесів дегенерації сполучної тканини при лікуванні препаратами магнію. Це досягається за доп?
