Синдром бругада и бругадоподобные изменения на экг при лечении психотропными препаратами
ЭКГ при синдроме Бругада и его лечение
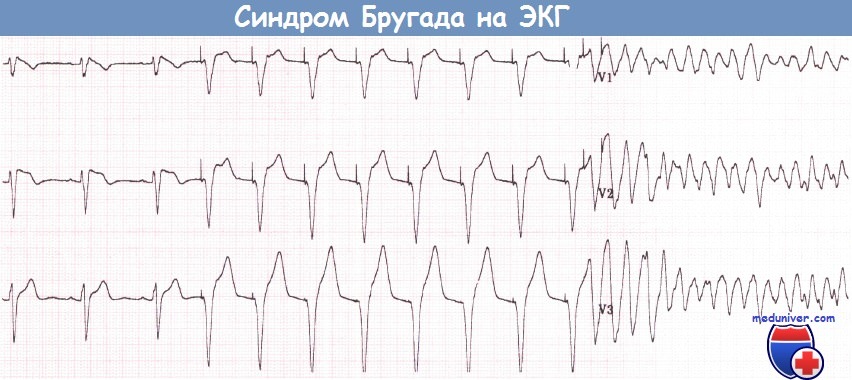
Синдром Бругада характеризуется наличием типичной ЭКГ-картины в виде косонисходящего подъема сегмента ST в отведениях V1, V2 и иногда V3 (как правило, вместе с неполной блокадой ПНПГ), отсутствием структурных изменений со стороны сердца и повышенным риском внезапной смерти от ФЖ или развитием синкопальных состояний вследствие полиморфной ЖТ. Распространенность составляет 1:5000.
Диагностика синдрома Бругада
Наиболее типичные изменения желудочкового комплекса обычно выявляются в отведениях V1 и V2 (I тип): желудочковый комплекс заканчивается положительным отклонением с амплитудой >2 мм (наподобие зубца J, наблюдаемого при гипотермии), за которым следует косонисходящий сегмент ST и отрицательный зубец Т. Интервал PR бывает удлинен. Пароксизмы ФП не являются редкостью. Часто выявляются поздние потенциалы.
У некоторых пациентов типичные ЭКГ-признаки бывают интермиттирующими. Временами подъем сегмента ST может принимать вогнутую или седловидную форму (II или III тип). Такого рода изменения сами по себе не являются достаточными диагностическими признаками синдрома Бругада. Кроме того, ЭКГ может становиться нормальной.
Диагностическое значение ЭКГ можно повысить, разместив грудные отведения на одно или два межреберья выше обычной позиции. Это следует иметь в виду при лечении пациентов, госпитализированных по поводу синкопального состояния неясного происхождения или реанимированных в связи с необъяснимой ФЖ.
С диагностической целью можно применить пробу с внутривенным введением аймалина (1 мг/кг за 5 мин) или, при его недоступности, флекаинида (2 мг/кг за 10 мин). При наличии на ЭКГ признаков, позволяющих предположить диагноз синдрома Бругада, введение данных препаратов приводит к появлению типичных ЭКГ-признаков синдрома Бругада I типа. Иногда ЭКГ-признаки появляются или усугубляются на фоне лихорадки.
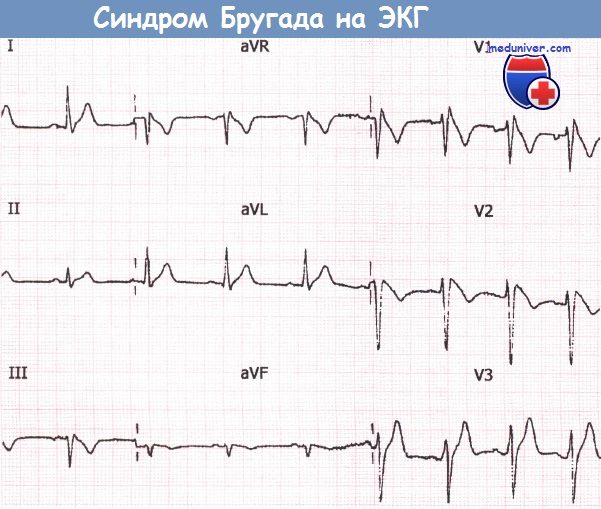
Рутинная ЭКГ с признаками синдрома Бругада, зарегистрированная у медицинского работника, который впоследствии внезапно скончался.
Причины синдрома Бругада
Причиной синдрома Бругада являются генетически обусловленные нарушения функции натриевых ионных каналов. Описано несколько генетических аномалий, связанных с этим синдромом. Не у всех пациентов в семейном анамнезе выявляются случаи внезапной сердечной смерти. Бывают случаи, обусловленные мутацией.
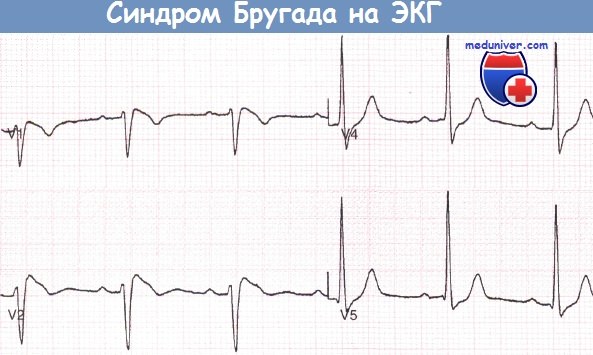
Запись грудных отведений ЭКГ пациента с синдромом Бругада, реанимированного после фибрилляции желудочков (ФЖ), развившейся во время управления автомобилем.
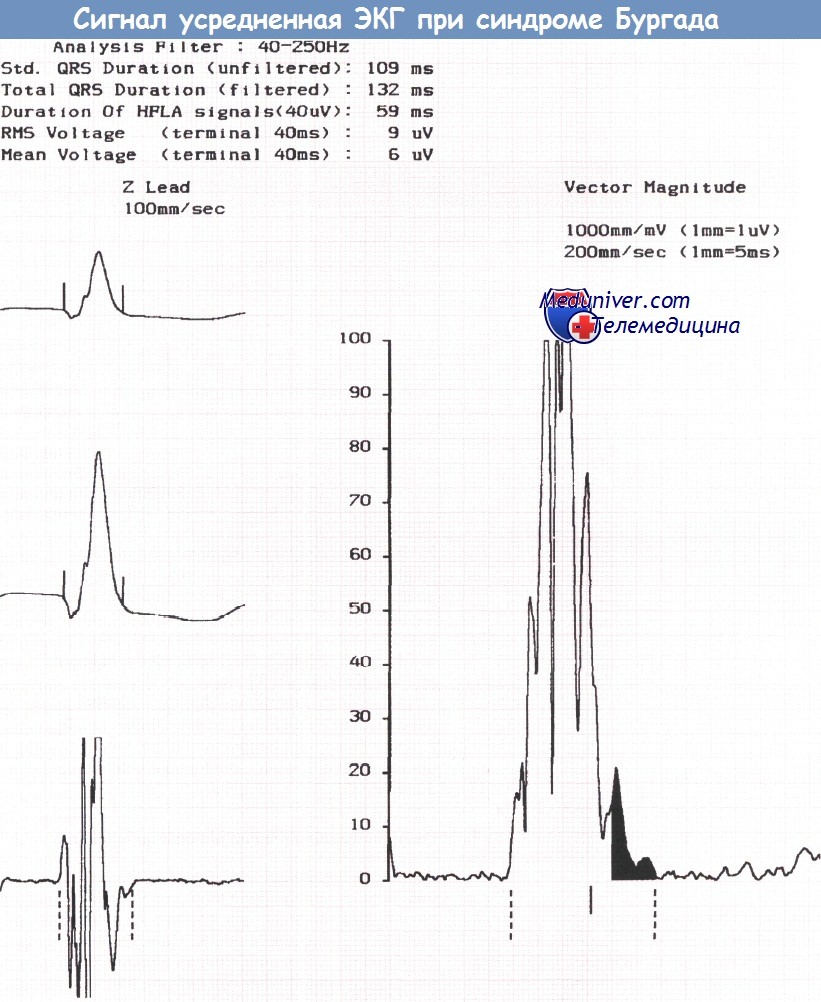
Сигнал-усредненная ЭКГ, зарегистрированная у того же пациента водителя автомобиля, что и на рисунке выше, демонстрирует наличие поздних потенциалов.
Фибрилляция желудочков при синдроме Бругада
Фибрилляция желудочков при синдроме Бругада чаще наблюдается в среднем возрасте. Она редко развивается в первые 2 десятилетия жизни. Как правило, аритмия возникает во сне или в покое. Хотя синдром Бругада обусловлен аутосомно-доминантным геном, нарушения ритма намного чаще наблюдаются у мужчин.
Ни один из известных антиаритмических препаратов не продемонстрировал способность эффективно предотвращать ФЖ, однако существуют данные об эффективности хинидина при «аритмическом шторме». Единственным методом лечения является имплантация автоматического дефибриллятора. Такое устройство должно быть имплантировано всем пациентам, перенесшим синко-пальное состояние или реанимацию в связи с ФЖ.
Факторы риска при синдроме Бругада
Надежных критериев выявления пациентов с высоким риском, к сожалению, не существует. Исследования в этой области весьма ограничены в связи с относительно малым количеством больных и коротким периодом наблюдения, а также из-за больших различий в частоте зарегистрированных случаев внезапной смерти.
В некоторых работах сообщается о довольно высокой частоте фибрилляции желудочков (ФЖ) у ранее бессимптомных пациентов (8% за 3 года), в то время как другие авторы приводят данные о более низком риске (2% за 5 лет или 0,5% за 30 мес).
Есть мнение о целесообразности стимуляции желудочков при синдроме Бругада I типа. В соответствии с этой позицией имплантация дефибриллятора должна быть рекомендована пациентам, у которых в ходе такого исследования развивается ФЖ, однако в последующих исследованиях это положение не нашло подтверждения.
В качестве возможных факторов риска разными исследователями рассматривались поздние потенциалы желудочков и увеличение продолжительности комплекса QRS, а также нарастание степени выраженности подъема сегмента ST во время теста с физической нагрузкой. Удивительно, но наличие случаев внезапной сердечной смерти в семейном анамнезе, по-видимому, также нельзя считать фактором риска.
Общее мнение заключается в том, что риск меньше у пациентов, у которых отсутствуют спонтанные ЭКГ-признаки синдрома Бругада 1 типа.
Лечение синдрома Бругада
Рутинная имплантация дефибрилляторов бессимптомным пациентам не оправданна в связи с низким риском внезапной смерти, а также хорошо известной и довольно высокой частотой осложнений, связанных с использованием этих устройств, в том числе и при длительном наблюдении за больными. Недавно было предложено назначать в таких случаях хинидин.
Пациентам с синдромом Бругада рекомендуется воздерживаться от приема антиаритмических препаратов I класса (таких как флекаинид) и как можно быстрее начинать лечение любого заболевания, сопровождающегося лихорадкой.
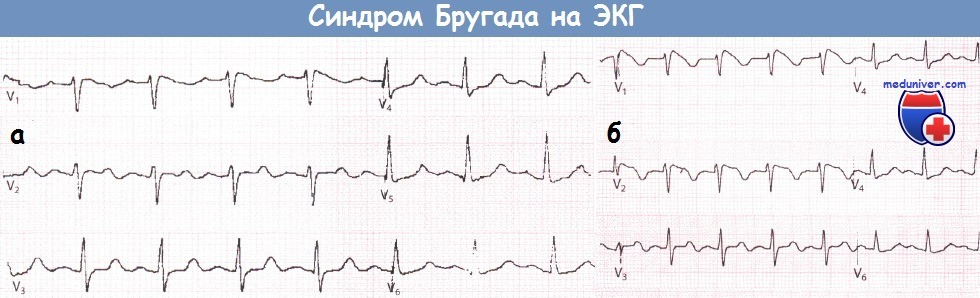
ЭКГ, записанная в грудных отведениях у пациента с подозрением на синдром Бругада (а).
После введения аймалина регистрируется ЭКГ, типичная для синдрома Бругада I типа (б).

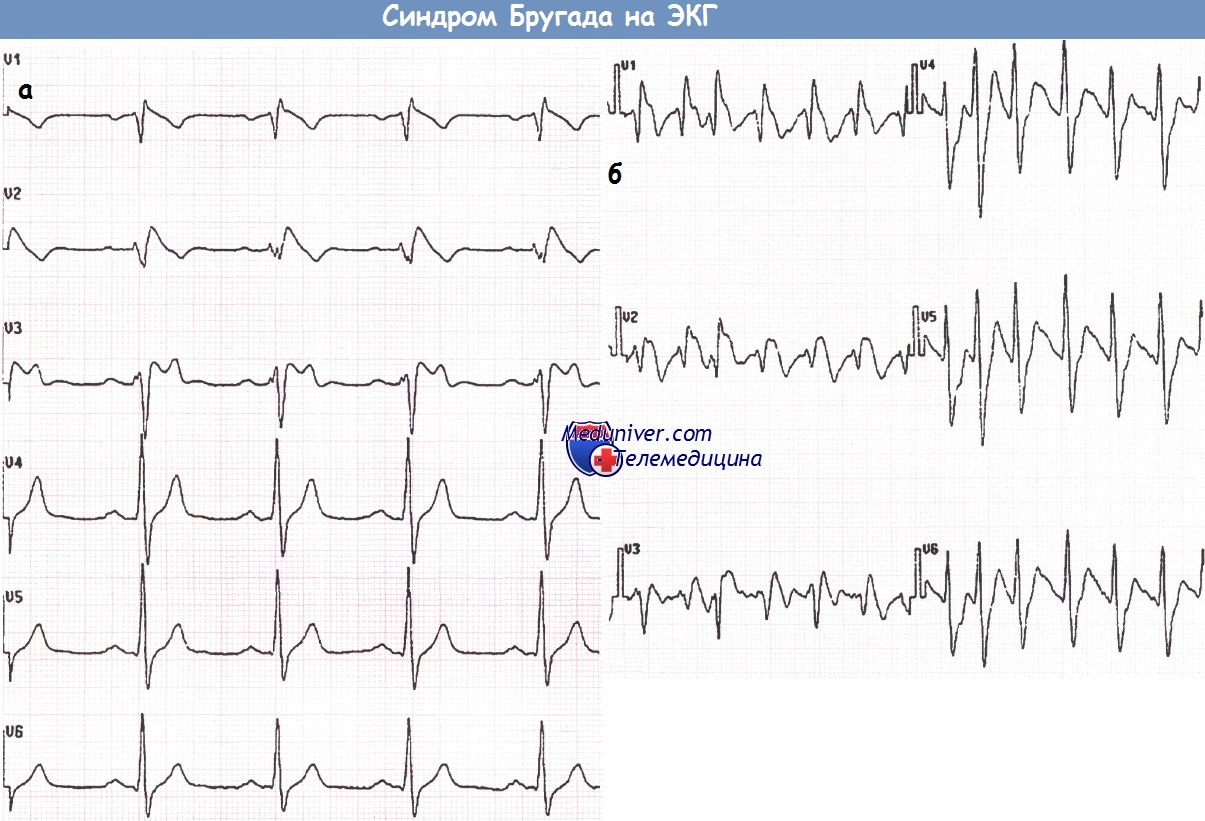
Бессимптомный пациент с синдромом Бругада (отведения V1-V3), у которого во время исследования со стимуляцией желудочков развилась ФЖ.
После 8-го навязанного комплекса при частоте стимуляции 120 имп./мин парой преждевременных стимулов инициирована ФЖ.
(Больному был установлен имплантируемый кардиовертер-дефибриллятор (ИКД) и в последующем отмечалось несколько адекватных нанесений электрических разрядов.)
Пациент с синдромом Бругада (а), у которого развилась фибрилляция предсердий (ФП) (б)
Учебное видео ЭКГ при синдроме Бругада
При проблемах с просмотром скачайте видео со страницы Здесь
— Также рекомендуем «ЭКГ при синдроме ранней реполяризации желудочков»
Оглавление темы «Нарушения ритма сердца»:
- ЭКГ при фасцикулярной тахикардии
- ЭКГ при неустойчивой желудочковой тахикардии
- ЭКГ при ускоренном идиовентрикулярном ритме
- ЭКГ при полиморфной желудочковой тахикардии
- ЭКГ при тахикардии типа пируэт и ее лечение
- ЭКГ при врожденном удлинении интервала QT
- Лечение врожденного удлинения интервала QT на ЭКГ
- ЭКГ при фибрилляции желудочков
- ЭКГ при синдроме Бругада и его лечение
- ЭКГ при синдроме ранней реполяризации желудочков
Источник
Документ показан в сокращенном демонстрационном режиме! |
Получить полный доступ к документу
Для покупки документа sms доступом необходимо ознакомиться с условиями обслуживания
Я принимаю Условия обслуживания
Продолжить
Синдром Бругада и бругадоподобные изменения на ЭКГ при лечении психотропными препаратами
Лиманкина И. Н.
Ключевые слова: желудочковая тахикардия, синкопальные состояния, электрокардиография, внезапная смерть, синдром Бругада, психотропные препараты
Key words: ventricular tachycardia, syncope, electrocardiography, sudden death, Brugada’s syndrome, psychotropic
Аннотация: анализируется современная литература, посвященная врожденному и приобретенному синдрому Бругада, приводится собственное наблюдение приобретенного синдрома Бругада у больной психиатрической больницы.
Проблеме безопасности психотропной терапии в настоящее время уделяется большое внимание [1-9]. Частота негативных кардиоваскулярных эффектов при лечении нейролептиками, антидепрессантами, антиконвульсантами, нормотимиками достигает 75% [2, 3]. Психически больные имеют достоверно более высокий риск внезапной смерти (ВС). Так, в сравнительном исследовании (Herxheimer A. et Healy D., 2002 г.) показано 2-5-кратное увеличение частоты ВС у пациентов с шизофренией в сравнении с двумя другими группами (больные глаукомой и псориазом) [5]. Риск ВС для индивидов, принимающих типичные антипсихотики, в 2,39 раза [6], а атипичные — в 1,5 раза [7] превышает таковой у тех, кто не получает эти препараты. Американское агентство по контролю за продуктами питания и лекарствами (USFDA) сообщило в 2006 году об 1,6-1,7-кратном повышении риска ВС при использовании всех современных антипсихотических препаратов [9]. Одним из предикторов ВС считают синдром Бругада (СБ), являющийся причиной смерти 4% всех случаев ВС и 20% случаев ВС у лиц со структурально неизменённым сердцем [10].
В 1992 году испанские кардиологи Педро и Джозеф Бругада опубликовали наблюдение за 8 пациентами (6 мужчин и 2 женщины) с эпизодами клинической смерти в анамнезе [11]. Инструментальные методы исследования (эхокардиография, ангиография, электрофизиологическое исследование, биопсия миокарда у 4 пациентов) не выявили какое-либо органическое заболевание сердца. Единственной особенностью у этих пациентов было наличие на ЭКГ особой формы блокады правой ножки пучка Гиса (БПНПГ) с подъёмом сегмента ST. Синкопальные состояния сопровождались регистрацией на ЭКГ полиморфной желудочковой тахикардии «torsade de pointes» (TdeP), возникавшей после ранних парных желудочковых экстрасистол и при программированной стимуляции. В дальнейшем 4 пациентам имплантировали кардиовертеры-дефибрилляторы, у 2 нарушения ритма исчезли на фоне приёма бета-блокаторов, седьмой пациент принимал амиодарон и дифенилгидантоин (дифенин) на фоне электрокардиостимуляции в режиме VVI, восьмой пациент неожиданно скончался во время имплантации кардиостимулятора. Таким образом, братья Бругада впервые подробно описали характерный паттерн ЭКГ, позволяющий определить высокий риск возникновения жизнеугрожающих желудочковых аритмий у лиц без органической патологии сердца.
Источник
Почему кардиологическая патология в блоге о патологии нервной системы?! Потому что потеря сознания — одна из частых причин направления (обращения) к неврологу.
В современной клинической медицине выделен особый ряд заболеваний и синдромов, ассоциированных с высоким риском внезапной смерти в молодом возрасте. К ним относятся синдром внезапной смерти младенцев (sudden infant death syndrome), синдром удлиненного интервала QT, синдром внезапной необъяснимой смерти (sudden unexplained death syndrome), аритмогенная дисплазия правого желудочка, идиопатическая фибрилляция желудочков и др. Наиболее «загадочным» заболеванием в этом перечне является синдром Бругада (СБ) и именно он является, по мнению многих специалистов, «ответственным» за более 50% внезапных некоронарогенных смертей в молодом возрасте (т.е. у лиц с отсутствущими органическими изменениями в коронарных артериях и миокарде).
Синдром Бругада — клинико-электрокардиографический синдром, который объединяет [1] частые случаи [вследствие развития полиморфной желудочковой тахикардии (ЖТ) или фибрилляции желудочков (ФЖ)] синкопальных состояний или внезапной сердечной смерти (ВСС) и [2] наличие на электрокардиограмме (ЭКГ) особой формы блокады правой ножки пучка Гиса (БПНПГ) с подъемом сегмента ST (в правых прекардиальных отведениях), а также [3] отсутствие органических изменений коронарных артерий и миокарда (СБ — семейный, генетически наследуемый синдром, относящийся к каналопатиям [см. далее] и входящий в понятие «первичная электрическая болезнь сердца»).
читайте также статью «Диагностика желудочковых аритмий» А.В. Струтынский, А.П. Баранов, А.Г. Бузин; Кафедра пропедевтики внутренних болезней Лечебного факультета РГМУ (журнал «Лечебное дело» №4, 2005) [читать]
Данные о распространенности СБ противоречивы. Частота встречаемости СБ более низкая в западных странах (1 — 2 случая на 10 000 человек) и повышается в Юго-Восточной Азии (более 5 на 10 000 [провоцирующими факторами развития СБ в этом регионе можно считать содержание большого количества калия в пище и жаркий климат; исследования по данному вопросу продолжаются]). По мнению ряда авторов, указанные показатели встречаемости СБ далеки от реальной действительности из-за недостаточной диагностики данного заболевания.
В соответствии с ЭКГ-изменениями выделяют три типа подъема сегмента ST при СБ. При I типе отмечается выраженный подъем точки J, сводчатое изменение сегмента ST и инверсия T-волны в отведениях V1 и V2. При II типе регистрируется седловидный подъем сегмента ST (более 1 мм). При III типе отмечается подъем сегмента ST менее 1 мм. В соответствии с согласительным документом I тип ЭКГ-изменений является показательным для выставления диагноза СБ (по сути выделяют две морфологии ЭКГ-паттерна СБ: первый — «coved type» [«куполообразный»] и второй — «saddle-back» [«седлообразый»], включающий в себя второй и третий описанных ранее типа).
читайте также статью «Диагностическое значение J-волны» Лиманкина И.Н., Санкт-Петербургская психиатрическая больница №1 им. П.П.Кащенко, Россия (журнал «Медицина неотложных состояний» №1, 2013) [читать]
Обратите внимание! Диагностика СБ представляет для врачей значительные трудности, о чем свидетельствует частота диагностических ошибок. Одной из причин таковых является недостаточное знание врачами клиники и диагностических критериев данного заболевания (дифференциальная диагностика ЭКГ-паттерна СБ от ЭКГ-изменений при других состояниях может быть довольно сложной даже для опытного кардиолога). ЭКГ-паттерн СБ может быть скрытым, динамическим, и проявляться на фоне [1] лихорадки, [2] интоксикации, [3] вагусной стимуляции, [4] электролитных изменений, [5] приема некоторых лекарственных препаратов (см. таблицу ниже).
Обратите внимание! Особенностью СБ является то, что типичный паттерн ЭКГ, в отличие от синдрома удлиненного интервала QT и других врожденных аритмогенных каналопатий, является НЕпостоянным. Характерные изменения ЭКГ более выражены в период перед развитием ЖТ (или ФЖ) или сразу после нее, могут провоцироваться рядом лекарственных препаратов.
Установлено, что СБ — это наследственное (т.е. генетически детерминированное) заболевание, обусловленное мутацией гена SCN5A, расположенного в коротком плече 3-й хромосомы (3p21-24), кодирующего биосинтез белковых субъединиц α-натриевых каналов кардиомиоцитов, т.е. СБ является примером каналопатии (Na-канал представляет собой сложный мембранный белок, который обеспечивает регуляцию быстрого потока натрия [INa] в зависимости от фазы трансмембранного потенциала действия; при СБ, вследствие мутации SCN5A, в клетках эпикарда правого желудочка происходит уменьшение количества Na-каналов и/или их ускоренная инактивация — это проявляется [1] уменьшением плотности INa и [2] возникновением преждевременной реполяризации эпикарда). Заболевание имеет аутосомно-доминантный тип наследования. На сегодняшний день известно около пяти генов, ответственных за развитие этого заболевания, мутация в любом из них может привести к развитию заболевания (описаны более 80 мутаций, ответственных за развитие СБ). Однако следует помнить, что примерно в 15% случаев у больных с СБ отсутствует характерный семейный анамнез, что может быть следствием спорадических мутаций.
Как было отмечено выше, СБ является причиной более чем 50% внезапных некоронарогенных смертей в молодом возрасте. Клинические проявления синдрома развиваются обычно в возрасте 30 — 40[-50] лет (но заболевание может проявляться в любом возрасте, как в более старшем, так и вплоть до периода новорожденности). Мужчины болеют в 8 — 10 раз чаще, чем женщины. Клиническая картина заболевания характеризуется частым возникновением синкопе на фоне приступов ЖТ (или ФЖ) и ВСС, преимущественно во сне, а также отсутствием признаков органического поражения миокарда при аутопсии. В абсолютном большинстве случаев приступы ЖТ при СБ возникают в вечернее и ночное время (с 18 до 06 ч), чаще во второй половине ночи, что подтверждает роль усиления вагусных влияний в возникновении ФЖ при СБ (этот циркадный паттерн свидетельствует также о различиях в патогенезе возникновения фатальных аритмий у пациентов с СБ и ишемической болезнью сердца, когда основной циркадный пик ВСС приходится на ранние утренние часы [Deedwania P., 1998]).
Запомните! Исключать СБ необходимо в следующих случаях: [1] появление характерных изменений на ЭКГ (см. выше); [2] синкопальные состояния (обмороки) неясного происхождения; [3] эпизоды полиморфной желудочковой тахикардии; [4] случаи внезапной смерти в семье, особенно практически здоровых мужчин в возрасте 30 — 50 лет.
Справочная информация. Клиническими особенностями кардиогенных обмороков (синкопе), связанных с нарушением сердечного ритма, являются их внезапность, связь с физическими нагрузками и эмоциональным факторами, сопутствующие симптомы вегетативной дисфункции. При анализе стадийности развития обмороков обращает внимание короткий пресинкопальный период с неприятными ощущениями или болями в области сердца, ощущениями «остановки», «замирания» сердца или сердцебиением, несистемным головокружением, резкой общей слабостью, потемнением перед глазами, звоном в ушах, чувством жара в голове, неприятными ощущениями в эпигастральной области. В ряде случаев, пресинкопальный период в клинике кардиогенных синкопе может отсутствовать совсем. В подобной ситуации обморок проявляется внезапным падением и напоминает эпилептический пароксизм (в том числе, может быть [особенно в случае затянувшейся общей гипоперфузии головного мозга] судорожный синдром и/или непроизвольное мочеиспускание, и/или прикус языка). При этом, у пациентов присутствуют выраженные вегетативные расстройства — бледность кожных покровов, их похолодание, гипергидроз, частое поверхностное дыхание с затрудненным выдохом, брадикардия до 32 — 48 ударов в минуту, снижение АД до 90/60 мм рт.ст. Как правило, потеря сознания при аритмогенных синкопе непродолжительная, до 3 минут. При дифференциации с эпилепсией учитывается тот факт, что после синкопе наблюдается полное и быстрое восстановление сознания без амнезии, повышенной сонливости. Постсинкопальный период при кардиогенных обмороках присутствует часто, его продолжительность варьирует от 5 минут до часа, наблюдается общая слабость, недомагание, иногда головная боль, неприятные ощущения в области сердца. Отличительной особенностью, так называемых аритмогенных синкопе, являются их стереотипность, склонность к серийности и тесная связь с фактором отсутствия стабилизации сердечного ритма (источник: статья «Кардиогенные синкопе глазами невролога» Т.В. Мироненко, Л.Н. Иванова, О.Н. Чмелюк; Луганский государственный медицинский университет (Журнал неврології ім. Б.М. Маньковського, №2, 2013) [читать]).
читайте также пост: Преходящая потеря сознания: обморок или обморокоподобное состояние?! (на laesus-de-liro. livejournal.com) [читать]
Большинство ученых считают, что выраженность клинических проявлений СБ определяется степенью повреждения натриевых каналов: при повреждении менее 25% ионных каналов ЭКГ изменения сегмента ST и нарушения ритма индуцируются только фармакологически — введением блокаторов натриевых каналов, а при увеличении количества поврежденных натриевых каналов (более 25 %) резко возрастает вероятность манифестации ЭКГ паттерна и риска ВСС. Приблизительно 80% больных, перенесших клиническую смерть, до этого драматического эпизода имели в анамнезе обмороки, в том числе с судорогами. У ряда пациентов приступы могут протекать и без потери сознания, в виде резкой общей слабости и перебоев в работе сердца, с так называемыми пресинкопальными состояниями (липотимия). В литературе имеются описания бессимптомного варианта указанного СБ при мутации, связанной с нарушением связи кальмодулина с натриевым каналом.
Обратите внимание! К настоящему времени исследователями описаны различные нарушения ритма, встречающиеся при СБ: суправентрикулярные аритмии, фибрилляция предсердий (ФП), атриовентрикулярная узловая тахикардия, атриовентрикулярные блокады, синдром слабости синусового узла, однако самыми частыми и жизнеопасными являются пароксизмы полиморфной желудочковой пароксизмальной тахикардии типа «пируэт» (torsades de pointes [TdeP]) и ФЖ.
При выполнении ЭКГ-критериев диагноз СБ выставляется у пациентов [1] с документированной желудочковой тахиаритмией (полиморфная ЖТ или ФЖ, индуцирование вентрикулярной тахикардии при программированной электрической стимуляции), либо [2] с отягощенным семейным анамнезом (ВСС у родственников моложе 45 лет, ЭКГ-паттерн СБ 1 типа у родственников), либо [3] при наличии симптом-связанной аритмии (синкопальные состояния, приступы ночных остановок дыхания).
Выделяются следующие клинико-электрокардиографические формы и варианты СБ: [1] полная форма (типичная ЭКГ-картина с синкопе, предсинкопе, случаями клинической смерти или ВСС вследствие полиморфной ЖТ); [2] типичная ЭКГ-картина у асимптоматичных больных без семейной истории ВСС или СБ; [3] типичная ЭКГ-картина у асимптоматичных больных, членов семей больных с полной формой СБ; [4] типичная ЭКГ-картина после проведения фармакологических тестов у асимптоматичных обследуемых, членов семей больных с полной формой СБ; [5] типичная ЭКГ-картина после проведения фармакологических тестов у больных с повторными синкопе или идиопатической ФП; [6] типичная ЭКГ-картина с явной БПНПГ, элевацией сегмента ST и удлинением интервала P-R; [7] типичная ЭКГ-картина с элевацией сегмента ST, но без удлинения интервала P-R и БПНПГ; [8] неполная БПНПГ с умеренной элевацией сегмента ST; [9] изолированное удлинение интервала P-R.
Для верификации СБ возможно проведение лекарственных нагрузочных проб с применением антиаритмических препаратов IА класса, таких как аймалин, флекаинид, новокаинамид, пелсикаинид. Такой тест должен проводиться при подозрении на СБ лицам с частым возникновением синкопального состояния в условиях реанимации под постоянным мониторным контролем ЭКГ, на котором при положительном результате фиксируются бругадоподобные изменения.
Дифференцировать СБ необходимо с фенокопией (или фенотипом) Бругада (ФБ), который возникает транзиторно на фоне метаболических расстройств, электротравмы, ишемии, приеме некоторых лекарственных средств, и при других причинах. Хотя данная концепция требует подтверждения, считается, что при ФБ фармакологический тест будет отрицательным, и генетическое тестирование не подтвердит наличие мутаций, отвечающих за развитие СБ (для прямой ДНК-диагностики СБ проводится анализ кодирующей последовательности генов SCN5A, KCNQ1, KCNE1, KCNH2, KCNE2 и др.).
Запомните! Необходимо проводить дифференциальную диагностику СБ и ряда заболеваний, которые могут стать причиной схожих ЭКГ-проявлений: аритмогенной дисплазии правого желудочка (ПЖ), миокардита, кардиомиопатии, болезни (миокардита) Чагаса (Chagas), болезни Штейнертa, опухоли средостения. К патологиям, вызывающим элевацию сегмента ST в правых грудных отведениях, относятся: острый миокардит, острый перикардит, гемоперикард, инфаркт правого желудочка, диссекция аневризмы аорты, острая тромбоэмболия легочной артерии, аномалии центральной нервной системы, мышечная дистрофия Дюшенна, атаксия Фридрейха, недостаточность тиамина, гиперкальциемия, гиперкалиемия, mediastinal tumor compresing right ventricular outflow tract, аритмогенная кардиомиопатия правого желудочка, синдром удлиненного интервала Q-T 3 тип, блокада правой ножки пучка Гиса, блокада левой ножки пучка Гиса, гипертрофия левого желудочка, синдром ранней реполяризации, гипотермия.
Медикаментозные подходы к лечению СБ активно разрабатываются, но результаты этих исследований до сих пор остаются противоречивыми. Убедительных согласованных данных об эффективности каких-либо лекарственных препаратов в длительном предотвращении приступов ЖТ/ФЖ в настоящее время практически нет. Для пациентов с высоким риском ВСС методом лечения, увеличивающим продолжительность жизни, является имплантация кардиовертера-дефибриллятора.
Таким образом, СБ представляет собой генетически детерминированное заболевание с нарушением сердечного ритма, для которого характерно частое возникновение синкопе на фоне эпизодов полиморфной ЖТ и ФЖ. Нередко исходом заболевания становится ВСС. У всех больных с синкопальными состояниями неясной этиологии, ночными пароксизмами удушья, случаями ВСС в семье (особенно в молодом возрасте и в ночное время), типичным ЭКГ-паттерном необходимо исключить СБ. Для этого таким пациентам следует проводить фармакологические пробы, динамическое ЭКГ-обследование (в том числе родственников больного), холтеровское мониторировани. Одним из наиболее достоверных методов диагностики СБ является молекулярно-генетическое исследование. На сегодняшний день единственным методом лечения ЖТ/ФЖ, а также профилактики ВСС при СБ является имплантация автоматического кардиовертер-дефибриллятора.Подробнее о СБ в следующих источниках:
статья (лекция) «Синдром Бругада» О.Л. Бокерия, А.В. Сергеев; ФГБУ «Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева», Москва (журнал «Анналы аритмологии» №1, 2015) [читать];
статья «Синдром Бругада: клеточные механизмы и подходы к лечению» Л.А. Бокерия, О.Л. Бокерия, Л.Н. Киртбая Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева РАМН, Москва (журнал «Анналы аритмологии» №3, 2010) [читать];
статья «Электрофизиологические основы терапии при синдроме Бругада» Мальцева А.С., Строгонова В.В.; ФГБОУ ВО Первый Московский государственный медицинский университет им. И.М. Сеченова МЗ РФ, Москва (журнал научных статей «Здоровье и образование в XXI веке» №3, 2017) [читать];
статья «Синдром Бругада: от первичной электрической болезни сердца к морфологическому субстрату» Т.А. Павленко, О.В. Благова; Первый Московский государственный медицинский университет им. И.М. Сеченова, 6 курс, лечебный факультет, г. Москва; Первый Московский государственный медицинский университет им. И.М. Сеченова, кафедра факультетской терапии №1, г. Москва (журнал «Архивъ внутренней медицины» №2, 2016) [читать];
статья «Синдром Бругада» С.Д. Маянская, Н.А. Цибулькин; Казанский государственный медицинский университет; Казанская государственная медицинская академия, г. Казань (журнал «Практическая медицина» №3, 2015) [читать];
статья «Синдром Бругада: литературный обзор и клиническое наблюдение» Т.Г. Вайханская, Т.Т. Геворкян, Т.В. Крушевская, И.Б. Устинова, Т.В. Курушко, В.Ф. Голенища, О.Л. Полонецкий, Л.И.; Плащинская Республиканский научно-практический центр «Кардиология», Минск (журнал «Лечебное дело» №6, 2013) [читать];
статья «Синдром Бругада» Мангушева М.М., Алиакберова Г.И., Валеева А.Р., Терегулов Ю.Э.; Республиканская клиническая больница Министерства здравоохранения Республики Татарста, Казанский государственный медицинский университет (журнал «Практическая медицина» №7, 2011) [читать];
статья «Появление электрокардиографических признаков синдрома Бругада на фоне терапии антиаритмическим препаратом IС класса этацизином. Описание случая» Л.М. Макаров, В.Н. Комолятова; Центр синкопальных состояний и сердечных аритмий у детей и подростков ФМБА России, ДКБ № 38 ЦЭП ФМБА России; КБ № 85 ФМБА России Кафедра клинической физиологии и функциональной диагностики ИПК ФМБА России (журнал «Кардиология» №4, 2011) [читать]
Источник
