Синдром апноэ во сне статья
Апноэ во сне — разновидность апноэ, для которого характерно прекращение лёгочной вентиляции во время сна более чем на 10 секунд. Чаще оно длится 20—30 секунд, хотя в тяжёлых случаях может достигать 2-3 минут и занимать до 60 % общего времени ночного сна. При регулярных апноэ (обычно не менее 10—15 в течение часа) возникает синдром апноэ во сне с нарушением структуры сна и дневной сонливостью, ухудшением памяти и интеллекта, жалобами на снижение работоспособности и постоянную усталость. Различают обструктивное и центральное апноэ во сне, а также их смешанные формы.
Обструктивные апноэ во сне[править | править код]
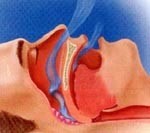
Сужение верхних дыхательных путей во время сна предрасполагает к обструктивным апноэ. При апноэ длительностью более 10 секунд возникает состояние гипоксии и гиперкапнии с метаболическим ацидозом, с увеличением выраженности изменений по мере нарастания длительности апноэ. На определённом пороге этих изменений наступает пробуждение или переход в поверхностную стадию сна, при которой повышается тонус мышц глотки и рта с восстановлением проходимости глотки. Это сопровождается серией глубоких вдохов, обычно с сильным храпом. По мере нормализации показателей газового состава крови наступает более глубокая фаза сна.
У больных обструктивными апноэ не происходит снижения артериального давления во время сна; во время эпизода апноэ оно, напротив, резко повышается. В связи с этим, обструктивные апноэ во сне являются фактором риска заболеваний сердечно-сосудистой системы — артериальной гипертензии (у 40-90 % больных), ишемической болезни сердца, инсульта[2][неавторитетный источник?], диабета[3].
В некоторых случаях (до 10 %) при обструктивных апноэ развивается лёгочная гипертензия с правожелудочковой недостаточностью, хронической гиперкапнией и гипоксией, связанными с ослаблением нервной импульсации в дыхательной мускулатуре или генерализованной бронхиальной обструкцией. В сочетании с ожирением (являющимся одним из факторов риска обструктивных апноэ) и сонливостью эта картина носит название «пиквикский синдром».
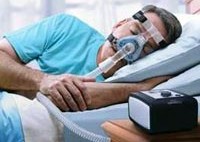
«Золотым стандартом» лечения обструктивного апноэ сна является так называемая СИПАП-терапия (от англ. Constant Positive Airway Pressure, CPAP), выполняемая с помощью СИПАПов — специальных приборов, нагнетающих воздух под давлением в дыхательные пути и создающих постоянное положительное давление. Создается так называемая «воздушная шина», которая препятствует коллапсу во время сна. На сегодня это самый эффективный метод лечения этого заболевания[4].
Также было замечено прекращение храпа, дневной сонливости и уменьшение апноэ во сне у людей, играющих на австралийской дудке диджериду, благодаря тренировке верхних дыхательных путей из-за специфической техники дыхания[5][6][7].
Центральные апноэ во сне[править | править код]
Центральные апноэ во сне наблюдается в норме, чаще при засыпании и в фазе быстрого сна. У здоровых лиц центральные апноэ редки и не сопровождаются патофизиологическими и клиническими проявлениями. При нарушении стабильности функционирования центральных (стволовых) механизмов регуляции дыхания развиваются дыхательные нарушения характерные для обструктивных апноэ. Чаще наблюдается гипокапния без гипоксемии, реже формируется гиперкапния и гипоксемия, сопровождающиеся лёгочной гипертензией и правожелудочковой недостаточностью. Отмечаются частые ночные пробуждения с дневной сонливостью.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-08-22 — 2019-08-22 — 2019.
- ↑ [1]
- ↑ E. Frija-Orvoën. Obstructive sleep apnea syndrome: Metabolic complications (англ.) // Revue Des Maladies Respiratoires. — 2016. — 23 March. — ISSN 1776-2588. — doi:10.1016/j.rmr.2015.11.014.
- ↑ Bing Lam, Kim Sam, Wendy Y. W. Mok, Man Tat Cheung, Daniel Y. T. Fong. Randomised study of three non-surgical treatments in mild to moderate obstructive sleep apnoea (англ.) // Thorax. — 2007. — April (vol. 62, iss. 4). — P. 354–359. — ISSN 0040-6376. — doi:10.1136/thx.2006.063644.
- ↑ Игра на старой дудке останавливает храп. membrana.ru (23 декабря 2005). Дата обращения 14 ноября 2014.
- ↑ Апноэ сна. Пер. с англ. Н. Д. Фирсовой (2017).
- ↑ Milo A Puhan, Alex Suarez, Christian Lo Cascio, Alfred Zahn, Markus Heitz, Otto Braendli. Didgeridoo playing as alternative treatment for obstructive sleep apnoea syndrome: randomised controlled trial (англ.) // The BMJ : еженедельный реферируемый научный журнал. — BMJ Group, 2006. — Vol. 332. — P. 266. — ISSN 0959-8138. — doi:10.1136/bmj.38705.470590.55.
Литература[править | править код]
- Вейн А. М., Елигулашвили Т. С., Полуэктов М. Г. Синдром апноэ во сне. — М.: Эйдос Медиа, 2002. — 312 с. — ISBN 5-94501-002-2.
- Зильбер А. П. Синдромы сонного апноэ: клиническая физиология, лечение, профилактика. — Петрозаводск: Петрозавод.ун-та, 1994. — 183 с.
- Николин К. М. Синдром сонного апноэ (лекция для врачей). — Санкт-Петербург, 2005. — 24 с.
- Пустозеров В. Г., Жулев Н. М. Современные методы диагностики и лечения нарушений сна : учебное пособие. — Санкт-Петербург: СПбМАПО, 2002. — 77 с.
- Зелвеян П. А. Клиника и диагностика синдрома апноэ во сне. Взаимосвязь с артериальной гипертонией
- Апноэ во сне: определение и классификация
Источник
Синдром сонных апноэ — это нарушение сна, сопровождаемое эпизодами остановки носоротового дыхания продолжительностью не менее 10 секунд. При синдроме сонных апноэ может регистрироваться от 5 до 60 и более кратковременных остановок дыхания. Также отмечается храп, беспокойный ночной сон, дневная сонливость, снижение работоспособности. Наличие синдрома сонных апноэ выявляется при проведении полисомнографии, а его причины – в ходе оториноларингологического обследования. Для лечения синдрома сонных апноэ используются немедикаментозные (специальные оральные приспособления, кислородотерапия), медикаментозные и хирургические методы, направленные на устранение причины нарушения.
Общие сведения
Синдром сонных (ночных) апноэ – расстройство дыхательной функции, характеризующееся периодическими остановками дыхания во сне. Кроме ночных остановок дыхания для синдрома сонных апноэ характерны постоянный сильный храп и выраженная дневная сонливость. Остановка дыхания во сне является потенциально опасным для жизни состоянием, сопровождающимся гемодинамическими расстройствами и нестабильной сердечной деятельностью.
Дыхательные паузы продолжительностью 10 секунд при синдроме сонных апноэ вызывают гипоксию (недостаток кислорода) и гипоксемию (повышение углекислоты), стимулирующие головной мозг, что ведет к частым пробуждениям и возобновлению дыхания. После нового засыпания вновь следует кратковременная остановка дыхания и пробуждение. Количество эпизодов апноэ зависит от тяжести нарушений и может повторяться от 5 до 100 раз в час, складываясь в общую продолжительность дыхательных пауз до 3-4 часов за ночь. Развитие синдрома сонных апноэ нарушает нормальную физиологию сна, делая его прерывистым, поверхностным, некомфортным.
По статистике, синдромом сонных апноэ страдают 4% мужчин и 2% женщин среднего возраста, с возрастом вероятность апноэ возрастает. Женщины наиболее подвержены развитию апноэ в период менопаузы. Близкой к апноэ респираторной дисфункцией является гипноэ – уменьшение объема дыхательного потока на 30% и более по сравнению с обычным на протяжении 10 секунд, ведущее к снижению перфузии кислорода более чем на 4%. У здоровых лиц встречается физиологическое апноэ — короткие, периодически возникающие остановки дыхания во сне длительностью не более 10 секунд и с частотой не более 5 в один час, считающиеся вариантом нормы и не угрожающие здоровью. Решение проблемы требует интеграции усилий и знаний в области оториноларингологии, пульмонологии, сомнологии.

Синдром сонных апноэ
Причины
Нарушения регуляции дыхательной функции со стороны ЦНС при синдроме центральных сонных апноэ могут вызываться травмами, сдавлениями стволового отдела головного мозга и задней черепной ямки, поражениями головного мозга при синдроме Альцгейма-Пика, постэнцефалитическом паркинсонизме. У детей встречается первичная недостаточность дыхательного центра, вызывающая синдром альвеолярной гиповентиляции, при котором наблюдается цианотичность кожных покровов, эпизоды апноэ во сне при отсутствии легочной или кардиальной патологии.
Синдром обструктивных сонных апноэ чаще встречается у лиц, страдающих ожирением, эндокринными расстройствами, подверженных частым стрессам. К развитию обструктивного синдрома апноэ во сне предрасполагают анатомические особенности верхних дыхательных путей: короткая толстая шея, узкие носовые ходы, увеличенное мягкое небо, миндалины или небный язычок. В развитии синдрома сонных апноэ имеет значение наследственный фактор.
Патогенез
Развитие синдрома обструктивных сонных апноэ происходит в результате фарингеального коллапса, возникающего в процессе глубокого сна. Спадение воздухоносных путей на уровне глоточного отдела во время каждого эпизода апноэ вызывает состояния гипоксии и гиперкапнии, сигнализирующие головному мозгу о необходимости пробуждения. Во время пробуждения воздухоносная функция и вентиляция легких восстанавливаются. Нарушения проходимости верхних воздухоносных путей могут развиваться позади мягкого неба или корня языка, между задней стенкой глотки и хоанами — внутренними носовыми отверстиями, на уровне надгортанника.
Классификация
По патогенетическому механизму развития синдрома сонных апноэ выделяют его центральную, обструктивную и смешанную формы. Синдром центральных сонных апноэ развивается в результате нарушения центральных механизмов регуляции дыхания вследствие органических поражений головного мозга или первичной недостаточности дыхательного центра. Апноэ во сне при центральной форме синдрома обусловлено прекращением поступления к дыхательной мускулатуре нервных импульсов. Этот же механизм развития лежит в основе периодического дыхания Чейн-Стокса, которое характеризуется чередованием поверхностных и редких дыхательных движений с частыми и глубокими, переходящими затем в апноэ.
Синдром обструктивных сонных апноэ развивается вследствие спадения или окклюзии верхних дыхательных путей при сохранении дыхательной регуляции со стороны ЦНС и активности дыхательной мускулатуры. Некоторые авторы включают синдром обструктивных сонных апноэ в синдромный комплекс обструктивных апноэ-гипноэ, к которому также относится ряд респираторных дисфункций, развивающихся во сне:
- Cиндром гиповентиляции – характеризуется устойчивым снижением вентиляции легких и перфузии крови кислородом.
- Cиндром патологического храпа
- Cиндром ожирения-гиповентиляции – газообменные нарушения, развивающиеся на фоне избыточного увеличения массы тела и сопровождающиеся стойким снижением перфузии крови кислородом с дневными и ночными гипоксемиями.
- Cиндром сочетанной обструкции респираторных путей – сочетание нарушений проходимости верхних (на уровне глотки) и нижних (на уровне бронхов) дыхательных путей, приводящие к развитию гипоксемии.
Синдром смешанных сонных апноэ включает комбинацию механизмов центральной и обструктивной формы. По количеству эпизодов апноэ устанавливается степень тяжести течения синдрома сонных апноэ:
- до 5 эпизодов апноэ в час (или до 15 апноэ-гипопноэ) — синдрома сонных апноэ нет;
- от 5 до 15 апноэ в час (или от 15 до 30 апноэ-гипопноэ) – синдром сонных апноэ легкой степени;
- от 15 до 30 апноэ в час (или от 30 до 60 апноэ-гипопноэ) — синдром сонных апноэ средней степени;
- свыше 30 апноэ в час (или более 60 апноэ-гипноэ) — синдром сонных апноэ тяжелой степени.
Симптомы
Зачастую пациенты с синдромом сонных апноэ сами не подозревают о своем заболевании и узнают о нем от тех, кто спит рядом. Основными проявлениями синдрома сонных апноэ служат храп, беспокойный и прерывистый сон с частыми пробуждениями, эпизоды остановок дыхания во сне (по свидетельству лиц, окружающих пациента), чрезмерная двигательная активность во сне.
В результате неполноценного сна у пациентов развиваются нейрофизиологические нарушения, проявляющиеся головными болями по утрам, разбитостью, избыточной дневной сонливостью, снижением работоспособности, раздражительностью, утомляемостью в течение дня, снижением памяти и концентрации внимания.
Со временем у пациентов, страдающих синдромом сонных апноэ, увеличивается масса тела, развивается половая дисфункция. Синдром сонных апноэ отрицательно влияет на сердечную функцию, способствуя развитию аритмий, сердечной недостаточности, приступов стенокардии. У половины пациентов с синдромом сонных апноэ имеется сопутствующая патология (артериальная гипертония, ИБС, бронхиальная астма, хроническая обструктивная болезнь легких и др.), значительно утяжеляющая течение синдрома. Развитие апноэ во сне нередко встречается при синдроме Пиквикка – заболевании, сочетающем недостаточность правых отделов сердца, ожирение и дневную сонливость.
У детей о синдроме сонных апноэ могут свидетельствовать дыхание через рот в дневное время, ночное и дневное недержание мочи, чрезмерная потливость во сне, сонливость и медлительность, поведенческие нарушения, сон в необычных позах, храп.
Осложнения
Нарушения сна при синдроме сонных апноэ может тяжело отразиться на качестве жизни. Снижение концентрации внимания в дневное время повышает риск травматизма и несчастных случаев на производстве, в быту и повседневной деятельности.
Увеличение частоты эпизодов апноэ прямо влияет на повышение уровня утреннего артериального давления. Во время дыхательных пауз может развиваться нарушение сердечного ритма. Все чаще синдром сонных апноэ называют причиной развития инсульта у молодых мужчин, ишемии и инфаркта миокарда у пациентов с атеросклерозом. Синдром сонных апноэ утяжеляет течение и прогноз хронической легочной патологии: ХОБЛ, бронхиальной астмы, хронического обструктивного бронхита и т. д.
Диагностика
В распознавании синдрома сонных апноэ важен контакт с родственниками пациента и их участие в установлении факта остановок дыхания во сне. Для диагностики синдрома сонных апноэ в амбулаторной практике используется метод В. И. Ровинского: один из родственников во время сна пациента засекает с помощью часов с секундной стрелкой продолжительность дыхательных пауз.
При осмотре у пациентов обычно определяется индекс массы тела (ИМТ) > 35, что соответствует II степени ожирения, окружность шеи > 40 см у женщин и 43 см у мужчин, показатели артериального давления превышают 140/90 мм рт. ст.
Пациентам с синдромом сонных апноэ проводится консультация отоларинголога, в ходе которой нередко выявляется патология ЛОР-органов: ринит, синусит, искривление перегородки носа, хронический тонзиллит, полипоз и др. Исследование носоглотки дополняется фарингоскопией, ларингоскопией и риноскопией с помощью гибкого фиброэндоскопа.
Достоверную картину наличия синдрома сонных апноэ позволяет установит проведение полисомнографического исследования. Полисомнография сочетает в себе длительную (свыше 8 часов) одновременную регистрацию электрических потенциалов (ЭЭГ головного мозга, ЭКГ, электромиограммы, электроокулограммы) и респираторной активности (воздушных потоков, проходящих через рот и нос, дыхательных усилий мускулатуры брюшной и грудной полости, насыщение (SaO 2) крови кислородом, феномена храпа, позы тела во время сна). При анализе записи полисомнографии определяется количество и длительность эпизодов апноэ во сне и степень выраженности происходящих при этом изменений.
Вариантом полисомнографии является полиграфическое исследование – ночная регистрация электрических потенциалов организма, включающая от 2 до 8 позиций: ЭКГ, носового дыхательного потока, грудного и брюшного усилия, насыщения кислородом артериальной крови, мышечной активности нижних конечностей, звукового феномена храпа, позиции тела во время сна.
Лечение синдрома сонных апноэ
Программа лечения может включать использование немедикаментозных, медикаментозных и хирургических методов воздействия на причину заболевания. Общие рекомендации при нетяжелых нарушениях ночного дыхания включают сон с приподнятым головным концом кровати (на 20 см выше обычного), исключение сна в положении на спине, закапывание на ночь ксилометазолина (галазолина) в нос для улучшения носового дыхания, полоскание горла раствором эфирных масел, лечение патологии ЛОР-органов (хронического ринита, синусита), эндокринопатий, исключение приема снотворных и алкоголя, снижение веса.
Во время сна возможно применение различных оральных приспособлений (выдвигателей нижней челюсти, удерживателей языка), способствующих поддержанию просвета дыхательных путей, кислородотерапии.
Использование чрезмасочной аппаратной СИПАП–терапии (СИПАП-вентиляции), обеспечивающей поддержание постоянного положительного давления воздухоносных путей, позволяет нормализовать ночное дыхание и улучшить дневное самочувствие пациентов с синдромом сонных апноэ. Этот метод на сегодняшний день считается наиболее перспективным и эффективным. Назначение приема теофиллина не всегда дает желаемый эффект у пациентов с обструктивным ночным апноэ. При центральной форме синдрома сонных апноэ возможен положительный эффект от приема ацетазоламида.
Оперативные вмешательства при синдроме сонных апноэ рассматриваются как вспомогательные в случаях имеющихся аномалий и дефектов в строении верхних респираторных путей или их хронических заболеваниях. В ряде случает аденоидэктомия, коррекция носовой перегородки и тонзиллэктомия позволяют полностью устранить причины синдрома сонных апноэ. Операции по увулопалатофарингопластике и трахеостомии проводятся при крайне тяжелых расстройствах.
Прогноз и профилактика
Синдром сонных апноэ является далеко не безобидным расстройством. Нарастание клинической симптоматики происходит со временем и может вызывать тяжелую степень инвалидности или летальный исход у 40% пациентов в первые 5 лет развития заболевания, у 50% — на протяжении последующих 5 лет и у 94% пациентов с 15-летним стажем заболевания.
Показатели уровня смертности у пациентов с синдромом сонных апноэ в 4,5 раза превышают таковые в общей популяции. Применение СРАР-терапии позволило сократить уровень смертности на 48% и увеличить продолжительность жизни на 15 лет. Однако, этот метод не оказывает воздействия на патогенез синдрома сонных апноэ.
Профилактика возможных осложнений апноэ во сне диктует необходимость участия в лечении синдрома специалистов пульмонологов, отоларингологов, кардиологов, неврологов. В случае синдрома сонных апноэ можно говорить только о проведении неспецифической профилактики, включающей в себя нормализацию веса, отказ от курения, приема снотворных препаратов, алкоголя, лечение заболеваний носоглотки.
Источник
Немногим более 40 лет назад Jung и Kuhl [10] впервые выделили из синдрома Пиквика патологический симптомокомплекс, основным проявлением которого служат регулярные эпизоды ночных асфиксических состояний. За прошедшие десятилетия медицина сна благодаря многочисленным исследованиям и совершенствованию техники далеко продвинулась не только в понимании патофизиологических основ нарушения дыхания во сне, но и в лечении этих расстройств.
Определения. Синдром обструктивного апноэ/гипопноэ во сне (СОАГС) характеризуется повторными эпизодами обструкции верхних дыхательных путей во время сна, а храп определяют как звуковой феномен, возникающий при биении друг о друга мягких структур глотки на фоне прохождения струи воздуха через суженные дыхательные пути. При этом единичный эпизод обструктивного апноэ определяется, как снижение респираторного потока при сохранном дыхательном усилии не менее чем на 50% от исходного уровня, длительностью не менее 10 с, сопровождающийся падением кислородной сатурации периферического кровотока на 4% или более. Под гипопноэ понимают снижение респираторного потока воздуха не менее чем на 30%, при длительности эпизода не менее 10 с и снижении кислородного насыщения крови минимум на 4% [6].
Причины, лежащие в основе формирования СОАГС и храпа, сходны, что и определяет частое сочетание этих проблем (табл. 1). По–видимому, разница состоит лишь в степени выраженности предрасполагающих факторов. В более легком варианте течения этих заболеваний стенки верхних дыхательных путей (ВДП) вибрируют при прохождении струи воздуха, создавая известное звуковое явление – храп, при более тяжелых нарушениях просвет ВДП периодически полностью спадается, прекращая доступ воздуха в легкие.
Ожирение является одной из наиболее частых причин сужения просвета ВДП. У пациентов с индексом массы тела (ИМТ), превышающим 29 кг/м2 (ожирение не ниже 1–й степени), вероятность развития СОАГС возрастает в 8–12 раз по сравнению с лицами с нормальной массой тела [9]. Более 60% пациентов с ожирением 3–ей степени (ИМТ >40 кг/м2) страдают тяжелой формой СОАГС [2].
Механизм коллапса воздушных путей во время сна связан с физиологическим явлением: расслаблением мышц глотки спящего человека, приводящим к уменьшению просвета воздухоносного канала. Определенный вклад в обструкцию ВДП вносит создаваемое легкими отрицательное давление воздуха в суженных дыхательных путях при наличии определенных фоновых факторов. Развивающаяся в результате гипоксемия вызывает активацию нервной системы и кратковременное пробуждение, позволяющее возобновить дыхание, что ведет к нарушению структуры и качества сна. Особенностью коллапса является его развитие во время NREM сна, когда тонус поперечно–полосатых мышц, в том числе мышц глотки, резко снижается. Помимо врожденных особенностей строения, на развитие обструкции ВДП во время сна влияет целый ряд факторов (табл. 2), которые следует учитывать при коррекции дыхательных расстройств.
Наиболее важными факторами риска СОАГС у детей являются увеличенные аденоиды и миндалины. Обструкции ВДП также могут возникать из–за нарушения развития нижней челюсти и неправильного прикуса, которые выявляется у 20–25% детей и подростков. Следует учитывать, что формирование лицевого скелета связано с особенностями носового дыхания: заложенность носа, увеличенные аденоиды и дыхание через рот оказывают неблагоприятное влияние на рост лицевых костей. При этом у детей рост нижней челюсти направлен в большей степени вниз, чем фронтально, что приводит к деформации лицевого скелета и уменьшению просвета дыхательных путей.
Отечественные данные указывают, что до 10% детей в возрасте от 4–6 лет храпят во сне, а до 2–3% детей того же возраста страдают СОАГС. Различий в заболеваемости СОАГС в зависимости от пола ребенка не выявлено, однако храп встречается у мальчиков немного чаще, чем у девочек.
Эпидемиология. Храп в популяции встречается с частотой от 10 до 35%. Распространенность СОАГС в популяции составляет от 1 до 13%, при этом цифры сильно разнятся по группам населения, странам и по возрасту. По данным ВОЗ, СОАГС регистрируется в средней возрастной группе у 4% мужчин и 2% женщин, что близко к распространенности сахарного диабета и вдвое превышает частоту встречаемости тяжелой бронхиальной астмы. По прогнозам ВОЗ, ожидается рост заболеваемости в связи с тенденцией современного общества к увеличению массы тела и возрастанию доли пожилых людей. Типичный пациент, страдающий апноэ сна – мужчина старше 35 лет или женщина в периоде после менопаузы. Пик заболеваемости среди мужчин приходится на возраст 50–59 лет, при этом соотношение тяжелых форм к среднетяжелым и легким соответствует приблизительно 1:3:6. Среди храпящих людей СОАГС страдают от 10 до 20%, а у пациентов с СОАГС в 86% случаев регистрируется храп.
Нарушение дыхания во сне широко распространено среди пожилых людей, хотя храп у них отмечается реже, чем у лиц среднего возраста. У каждого четвертого среди лиц старше 65 лет индекс апноэ превышает 10, при этом симптомы апноэ сна у пожилых людей встречаются реже, чем у людей среднего возраста (в 0,5–1% случаев). Исследования показали, что до 60% пациентов стационаров терапевтического профиля страдают во сне от нарушения дыхания обструктивного типа.
Проблемы диагностики. По данным ААН [9,13], несмотря на широкую распространенность и разработанные алгоритмы диагностики, до 80% расстройств дыхания во сне остаются не диагностированными. В первую очередь этот неожиданный факт связан с недооценкой ночных нарушений самим пациентом. Обычно свой храп спящий человек не слышит и может узнать о производимых звуках только от партнера по кровати в случае, если и тот спит не слишком крепко. Так, более половины из 80 человек, обратившихся в МНПЦО за 10 месяцев 2010 года в связи с храпом, поводом к обращению назвали плохой сон супруги (супруга). Несмотря на отсутствие собственных наблюдений, связанных с нарушением дыхания во сне, у 70% этих больных по данным кардиореспираторного мониторирования ночного сна был выявлен СОАГС средней и тяжелой степени. Нельзя исключить, что анозогнозия в подобных случаях отчасти связана с гипоксическим повреждением головного мозга, вызываемым самим СОАГС. Более того, из названных пациентов лишь около 30% тех, кто своим храпом не давал спать партнеру по кровати и у кого был выявлен СОАГС тяжелой степени, смогли сообщить о задержках дыхания во время сна.
Среди лиц, обращающихся к специалистам терапевтического профиля по поводу сердечно–сосудистых заболеваний, доля пациентов, имеющих в основе патологии гипоксемию, вызванную нарушениями дыхания во сне, весьма велика [3]. Тем не менее в дифференциально–диагностические протоколы многочисленных нозологических форм СОАГС был включен лишь в последние годы.
Последствия медицинские. Снижение кислородной сатурации крови, вызываемое нарушением дыхания во сне, приводит к многочисленным проявлениям со стороны всех систем органов. Выделяют симптомы, проявляющиеся во время сна и в состоянии бодрствования (табл. 3).
Нетрудно заметить, что комплекс дневных проявлений СОАГС соответствует синдрому хронической усталости: маскируясь таким образом, ночные эпизоды обструкции остаются нераспознанными и нелечеными. Говоря о связи заболеваний нервной системы с СОАГС, следует отметить, что риск инсульта при наличии фонового нарушения дыхания во сне в 2,5 раза выше; в том числе и риск повторных инсультов, которых можно было бы избежать при адекватной диагностике синдрома и своевременном начале лечения [12,16]. С течением лет продолжающаяся гипоксемия, как результат СОАГС, приводит к когнитивным нарушениям.
В пульмонологии нередко проявления дыхательной недостаточности, которая в то же время служит фактором риска СОАГС, могут маскировать сам синдром нарушения дыхания во время сна и тем самым затруднять терапию; в то время как сочетание хронической обструктивной болезни легких и СОАГС, именуемое синдромом перекреста, часто требует двухуровневой СРАР–терапии (Continuous Positive Airway Pressure–терапии).
Во взрослой популяции доказано влияние СОАГС на развитие артериальной гипертензии и нарушений сердечного ритма с характерными утренними и предутренними кризами и пароксизмами нарушений ритма. Повышение доз гипотензивных препаратов и антиаритмиков положения не улучшают, а синдром нередко так и остается нераспознанным. Самые тяжелые последствия – повышение риска коронарных заболеваний в 4,6 раза [11].
Наиболее частой жалобой при обращении к урологу служит эректильная дисфункция, а также частое ночное мочеиспускание. Если не уточнить наличие клинических симптомов СОАГС, который, в частности, вызывает никтурию, воздействуя на секрецию натрийуретического гормона предсердий, то лечение пойдет по стандартному пути терапии гиперплазии предстательной железы у мужчин и поиска гинекологической патологии у женщин. При выявлении же СОАГС и адекватной его терапии можно эффективно бороться с проявлениями в урологической сфере.
Важную роль в отношении определения лечебной тактики и прогнозирования исхода заболевания играет определение степени тяжести СОАГС (табл. 4).
При тяжелых формах СОАГС с глубокой гипоксемией возможно развитие гипоксической комы во время сна, при этом даже в реанимационных отделениях не всегда удается определить истинную причину нарушения сознания больного. За последние 5 лет с подобной ситуацией и успешной ее диагностикой мы сталкивались дважды (рис. 1).
Однако даже кома – не крайняя степень страдания. В Висконсинском исследовании [16] показано повышение риска сердечно–сосудистой смерти при тяжелом СОАГС в 5,2 раза: в течение 18 лет наблюдения за нелечеными пациентами с СОАГС умерло 35% пациентов с нелеченой тяжелой формой заболевания по сравнению с 7% в контрольной группе Wisconsin Sleep Cohort [13]. В недавнем исследовании Sleep Heart Health Study [12] получены данные о возрастании риска смерти мужчин в возрасте 40–70 лет в 2 раза всего лишь при суммарной длительности обструктивных дыхательных эпизодов 11 минут за 7 часов сна, что составляет 2% общего времени сна.
Еще один аспект проблемы – пробуждение после наркоза. Увы, нередки случаи, когда после благополучно завершенной операции для пробуждения пациенту дают чистый кислород, а самостоятельное дыхание не восстанавливается. Одной из причин является СОАГС, при котором для активации дыхательного центра требуется более высокий уровень напряжения СО2, чем возможно при вентиляции чистым кислородом.
СОАГС у детей ассоциируется с синдромом гиперактивности и дефицита внимания, проблемами в обучении. Также отмечена связь синдрома с ночным энурезом, аутизмом [7]. Показана причинно–следственная связь СОАГС и синдрома внезапной смерти младенцев во сне.
Последствия социальные. Помимо чисто медицинских, проблема приобретает и социальную значимость, что связано с ухудшением качества сна не только пациента, страдающего СОАГС, но и партнера по кровати, а также со снижением уровня общего здоровья и качества жизни обоих. В свою очередь, перечисленные явления влекут за собой снижение работоспособности (порой с необходимостью менять работу) и увеличение количества дней болезни за год (рис. 2).
Основные отрицательные следствия СОАГС определяются дневными проявлениями синдрома – в первую очередь сонливостью. Известно, что около 35% автокатастроф связано с засыпанием за рулем; частота аварий со смертельным исходом в 2,5 раза выше среди пациентов с СОАГС. В США до 87% водителей, перевозящих грузы на дальние расстояния, страдают СОАГС: из них 46% имеют среднюю или тяжелую форму [11,12]. По данным статистики, около 5 млн. водителей в странах ЕС испытывают дневную сонливость; с 2010 года предполагалось в анкеты для водителей включать вопросы, относящиеся к качеству сна, и при выявлении нарушений обязывать их лечиться до получения водительских прав. В 2011 году Минздравсоцразвития РФ подготовило и собирается внести в Госдуму законопроект, расширяющий перечень заболеваний, при которых запрещено управлять автомобилем. В список включен и СОАГС.
Следует подчеркнуть, что не только эпизоды дыхательной обструкции представляют опасность: в 2008 году группа исследователей из Уппсалы (Швеция) [15] установила, что храп как таковой является независимым фактором, способствующим дневной сонливости и утомляемости с повышением относительного риска в 2,1 раза.
Возможности коррекции. Учитывая широкую распространенность СОАГС и его социальную значимость, необходимо своевременно его диагностировать и проводить лечение и профилактику. Борьба с СОАГС и его последствиями особенно важна, так как в отличие от многих нозологических форм адекватное лечение СОАГС способно не только снизить риск фатальных осложнений болезни, но и полностью устранить ее симптомы: как проявляющиеся в ночное время, так и дневные. Успех лечения зависит не только от правильной диагностики и разъяснительной работы специалиста по медицине сна, но во многом от участия самого пациента или его родителей в процессе борьбы с болезнью. Целый ряд мер следует принять до решения вопроса об операции [14] или начале СРАР–терапии [8].
В детском возрасте удаление аденоидов и ортодонтические мероприятия позволяют направить максиломандибулярное развитие в правильном направлении, восстановить прикус и улучшить условия прохождения воздуха в ВДП.
Снижение массы тела и дальнейшее поддержание оптимального веса важны, т.к. избыток жировой клетчатки в области шеи непосредственно сдавливает ВДП, а большой объем живота оказывает давление на диафрагму, затрудняя акт дыхания и повышая внутригрудное давление. В этой связи важно прекратить прием пищи не менее чем за 3 часа до сна.
Курение ведет к изменению слизистой оболочки дыхательных путей, в частности, к ее отечности в ночное время, что облегчает развитие остановок дыхания. Этот феномен исчезает при прекращении курения, также элиминация моноксида углерода из крови приводит к лучшей оксигенации крови в ночное время.
Алкоголь и депрессанты центральной нервной системы (ЦНС) снижают мышечный тонус, в том числе мышц носоглотки, и подавляют функцию регуляторных механизмов ЦНС. Чрезмерное употребление алкоголя является одним из типичных факторов риска развития СОАГС. Некоторые виды алкоголя способствуют увеличению массы тела, повышая риск остановок дыхания во сне. Пациентов группы риска развития апноэ сна следует предостерегать от чрезмерного употребления алкоголя, особенно за 2–3 часа до сна.
Из общих мер важно соблюдение стабильного режима сна, выполнение упражнений для тренировки мышц носоглотки, избегание сна в положении на спине (особенно для пациентов с позиционно зависимыми апноэ).
Организационная работа. Распространенность СОАГС, его тяжелые последствия, а также совершенствование диагностической и лечебной техники привели к бурному развитию медицины сна и созданию целой сети «лабораторий сна» по всему миру. Наиболее показательным в этом отношении является опыт американских коллег. Так, в США в 1988 году насчитывалось 120 лабораторий сна, а к 1990 году уже более 870 [5]. Это явилось причиной для создания специальной Национальной Комиссии США по исследованию нарушений сна и Американской ассоциации сонных расстройств [6].
В России исследовательские лаборатории сна успешно работают много десятилетий, однако первые клинические лаборатории и отделения медицины сна появились лишь в последние 20 лет, а тиражирование их по стране началось в последние 5–7 лет [1,4]. До сих пор расходы по диагностике и лечению СОАГС не покрываются обязательной страховкой, что ограничивает возможности и больных, и врачей; специальность «медицина сна» отсутствует в реестре специальностей и т.д. Тем не менее система диагностики, профилактики и лечения нарушений дыхания во время сна должна развиваться и развивается на благо отдельных людей и общества в целом.
Литература
1. Белов А.М. Анализ процесса сна при полисомнографии. М.: Изд–во ТГТПС, 2000. 81с.
2. Бузунов Р.В., Ерошина В. А. Зависимость тяжести синдрома обструктивного апноэ во время сна от увеличения массы тела после возникновения у пациентов симптома храпа // Терапевтический архив.– 2004.– №3.– С. 59–62.
3. Вейн А.М., Елигулашвили Т.С., Полуэктов М.Г. Синдром апноэ во сне. Эйдос Медиа, М., 2002, 310 стр.
4. Калинкин А.Л. Полисомнографическое исследование // Функциональная диагностика. 2004. № 2. С. 61–65.
5. AARC–APT Clinical Practice Guideline: Polysomnography. // Respir. Care. – 1995. – V.40 (12). – P.1336–1343.
6. American Thoracic Society. Indications and standards for use of nasal continuous positive airway pressure (CPAP) in sleep apnea syndromes. // Am. J. Respir. Care Med.– 1994.– V.150.– P. 1738–1745.
7. Barclay L. O
