Сестринский уход при болевом синдроме

Сестринский процесс при боли состоит из нескольких этапов, ниже представлены и расписаны каждый из них.
Первичная оценка боли
Первичную оценку боли дать достаточно сложно, поскольку боль — это субъективное ощущение, включающее в себя неврологические, физиологические, поведенческие и эмоциональные аспекты. При первичной, текущей и итоговой оценке, проводимой с участием пациента, за отправную точку следует брать субъективные ощущения пациента. «Описание человеком боли и наблюдение за его реакцией на неё — основные методы оценки состояния человека, испытывающего боль».
H. Роупер и соавт.приводят три основных метода проведения оценки:
— описание боли самим человеком;
— изучение возможной причины появления боли;
— наблюдение за реакцией человека на боль.
Прежде всего следует определить локализацию боли. Вначале, как правило, человек указывает на достаточно большой участок, затронутый болью. Однако при более детальном расспросе этот участок оказывается меньшего размера и более локализованным.
Далее следует выяснить возможную причину и время появления боли, условия исчезновения боли, а также её продолжительность, факторы, усиливающие или ослабляющие боль.
Интенсивность боли должна быть оценена, исходя из ощущения этой боли самим пациентом, и не обязательно определяется по его реакции на боль. Для этого может быть использована шкала оценки боли в баллах (вербальная сравнительная шкала рейтинга боли):
0 — боль отсутствует в состоянии покоя и при движении;
1 — боль отсутствует в состоянии покоя, лёгкая боль при движении;
2 — лёгкая боль в состоянии покоя, умеренная боль при движении;
3 — умеренная боль в состоянии покоя, сильная боль при движении;
4 — сильная боль в состоянии покоя и при движении. Опыт показывает, что пациенты часто не сообщают о боли или дают неадекватную информацию, занижая свои ощущения. Рядом исследователей установлено, что медицинские работники часто переоценивают степень облегчения боли в результате проведённой аналгезии и занижают уровень боли, испытываемой пациентом.
Наиболее эффективным способом, позволяющим установить интенсивность боли у пациента до и после аналгезии, является использование линеек со шкалой, по которой оценивается сила боли в баллах.
Эти линейки представляют собой прямую линию, на одном конце которой отмечена точка отсутствия боли (0 баллов), а на другом конце находится точка, соответствующая нестерпимой боли (10 баллов). Сестра объясняет пациенту, что означает сила боли в 10 баллов, 8 баллов и т.п. Затем пациент отмечает на линейке точку, соответствующую его ощущению боли. Приведены примеры таких линеек. Примеры линеек со шкалой для определения интенсивности боли.

1. Простейшая описательная шкала интенсивности боли.

2. Цифровая шкала интенсивности боли от 0 до 10.

3. Визуально-аналоговая шкала.
Примечание: 2,3 — при использовании цифровой и визуально-аналоговой шкал рекомендуется использовать базовую линию в 10 см.

Шкала интенсивности боли
Использование подобных линеек даёт более объективную информацию об уровне боли, чем фразы: «Я не могу больше терпеть боль», «Ужасно болит», «Это невыносимо». (Для оценки интенсивности боли у детей может быть использована шкала, на которой изображены лица, выражающие разные эмоции)
Если внимательно наблюдать за реакцией на боль, то можно получить полезную информацию о состоянии пациента, особенно при невозможности вербального общения или в случае помутнения сознания. О сильной боли могут свидетельствовать бледность, учащение дыхания, повышение артериального давления, повышенное потоотделение, человек может скрежетать зубами, прикусывать нижнюю губу, сморщивать лоб. Реакцией на боль могут быть изменение поведения, снижение (потеря) аппетита, уменьшение объёма повседневной деятельности. Вынужденное положение пациента, беспокойство, плач, стон, иногда пронзительный крик также могут являться реакцией на боль. При этом исследователи, занимающиеся этим вопросом, утверждают, что «некоторые пациенты нуждаются в том, чтобы сёстры говорили им о том, что их поведение, связанное с болью, является нормальным и уместным и что другие люди так же реагируют на боль».
Проводя первичную оценку боли, следует выяснить у пациента её характер (тупая, острая, жгучая, сжимающая, колющая и т.п
.jpeg)
Визуальная шкала интенсивности боли.
0 — пациента боль не беспокоит; 2 — боль беспокоит незначительно; 4 — боль немного беспокоит; 6 — боль существенно беспокоит; 8 — боль значительна, сознание пациента сконцентрировано на боли; 10 — боль настолько сильна, насколько пациент может её представить; он еле сдерживается
и причины возникновения. Так, боль в области желудка может возникать до, во время и после еды, боль в суставах может быть в покое и/или при движении и т.д. Шум, яркий свет, а также чувство страха, тревога, также могут быть причиной боли. Человек, как правило, легко указывает на факторы, вызывающие боль.
И наконец, следует выяснить у человека, как он переносил подобную боль ранее. Для самооценки боли пациенту может быть предложена одна из описательных шкал.
Сопоставьте слово (слова), которое соответствует Вашей боли, с цифрой на прямой линии, которая покажет степень тяжести Вашей боли. Проведите стрелку от этого слова к цифре или скажите медицинской сестре.

Очень важно, чтобы сестра делала выводы после проведения первичной оценки не только по результатам осмотра пациента и его поведения, но и на основании описания боли и её оценки самим пациентом: боль — это то, что о ней говорит пациент, а не то, что думают другие.
Ниже приведена одна из карт, рекомендуемых для самооценки хронической боли, в том числе у онкологических больных.

Карта самооценки боли
Данные карты могут быть особенно полезны в случаях, когда человек способен принимать активное участие в процессе анализа, мониторинга и оценки боли вместе с медицинской сестрой, а также когда с помощью сестринского вмешательства можно добиться некоторого ослабления боли. Однако эти карты малоэффективны в случаях неустранимых болей.
Методы оценки боли должны отвечать конкретным потребностям разных групп пациентов. Важно выбрать тот метод, который будет в наибольшей степени соответствовать конкретному типу болевых ощущений. Например, неприемлемо использовать карту оценки боли, предназначенную для пациентов с хронической болью, для оценки послеоперационных болей.
Исследование применения карты оценки боли, используемой в Королевской больнице Марсден (Великобритания), показало, что данная карта является ценным методом оценки болей в 98% случаев. «Приводимое ниже руководство по исходной оценке боли основано на карте оценки боли, разработанной в Королевской больнице Марсден. Возможно, Вам придется изменить эту карту, чтобы она отвечала потребностям той области, в которой Вы работаете».
Пример.
Руководство по исходной оценке состояния пациента, испытывающего боль, с помощью карты оценки боли.



Укажите на приведённых ниже рисунках тела, где вы чувствуете 6oль. Обозначьте каждый участок боли буквами: А, Б, В и т.д.

Определение целей сестринского ухода
При наличии боли у пациента главной целью сестринского ухода являются устранение причин её возникновения и облегчение страданий пациента. Следует учитывать, что устранение хронической боли является трудноразрешимой задачей и часто цель может заключаться только в том, чтобы помочь человеку превозмочь боль.
Сестринские вмешательства
Для достижения поставленных целей и оценки эффективности обезболивания сестра должна точно представить себе весь цикл явлений, связанных с болью.
Несмотря на то что медицинские сёстры не назначают медикаментозного лечения, их роль в проведении лекарственной терапии огромна.
По назначению врача медицинская сестра должна контролировать правильность применения препарата (через рот, под язык), а также вводить лекарственное средство подкожно, внутримышечно, внутривенно.
Очень важно, чтобы сестра понимала, как работает то или иное болеутоляющее средство. В этом случае она сможет совместно с пациентом проводить текущую оценку адекватности обезболивания.

Цикл явлений, связанных с болью
И. Роупер и соавт. приводят данные исследований, прове- дённых Клосс (1990), в которых говорится о том, что «от недостаточного использования наркотических болеутоляющих средств можно ожидать неблагоприятных для пациента последствий, как физических, так и психологических». При этом Клосс отмечает, что причинами недостаточного использования наркотических анальгетиков являются:
— «преувеличение убеждения в том, что, во-первых, опиаты вызывают привыкание к ним пациента, а во-вторых, они обладают побочным действием, угнетая дыхательный центр;
— трудности при проведении первичной оценки боли, обусловленные нежеланием и страхом многих пациентов обращаться с просьбами о назначении им наркотических средств».
К сожалению, в нашей стране пока не используются специальные устройства, которые, будучи соединёнными с веной пациента, позволяют ему самостоятельно простым нажатием кнопки вводить себе через заранее установленные промежутки времени обезболивающее средство сразу после того, как он почувствует интенсивную боль. При этом предусмотрен механизм, исключающий передозировку препарата.
При наличии боли у престарелых людей следует помнить о том, что у них часто имеется более одного источника боли, а также о возможных сложностях в общении, связанных с нарушением зрения, слуха или снижением познавательных способностей.
Помимо лекарственной терапии, проводимой сестрой по назначению врача, в пределах её компетентности имеются и другие способы обезболивания. Уменьшить боль могут отвлечение внимания, изменение положения тела, применение холода или тепла, обучение пациента различным методикам расслабления, растирание или лёгкое поглаживание болезненного участка.
Мы уже говорили о том, что хроническая боль изменяет образ жизни человека. Люди, обречённые жить, испытывая хроническую боль, нуждаются в особом комплексном лечении, которое многие из них могут получить в специальных лечебных учреждениях — хосписах. В хосписе пациента обучают, как совладать с болью и жить с ней, а не как излечить эту боль. Человеку помогают максимально возможно повысить качество своей жизни. Способы обезболивания, используемые в хосписах, можно разделить на три группы:
— физические (изменение положения тела, применение тепла или холода, массаж и вибрация, акупунктура);
— психологические (общение, отвлечение внимания, музыкальная терапия, техника расслабления и снятия напряжения, гипноз);
— фармакологические (местные и общие анальгетики, транквилизаторы).
Поиск новых способов обезболивания продолжается постоянно. Однако когда лекарственные средства в тех или иных случаях оказываются недостаточно эффективными или недоступными для пациентов (как правило, если пациент находится вне лечебного учреждения), первостепенное значение должно придаваться другим, нефармакологическим способам обезболивания.
Оценка результатов сестринского вмешательства
Для проведения итоговой оценки успешности сестринских вмешательств необходимы объективные критерии. Во многих странах постоянно ведутся научные исследования в этой области.
Приведённые выше примеры линеек и шкал для определения интенсивности боли могут служить одним из критериев как при текущей, так и при итоговой оценке. Следует признать, что медицинская сестра не единственный человек, помогающий пациенту достичь эффекта обезболивания.
Две шкалы, приведённые ниже, тоже помогут объективной оценке уменьшения боли:
Шкала для характеристики ослабления боли:
А — боль полностью исчезла;
Б — боль почти исчезла;
В — боль значительно уменьшилась;
Г- боль уменьшилась слегка;
Д — нет заметного уменьшения боли.
Шкала успокоения:
0 — успокоение отсутствует;
1 — слабое успокоение; дремотное состояние, быстрое (лёгкое) пробуждение;
2 — умеренное успокоение, обычно дремотное состояние, быстрое (лёгкое) пробуждение;
3 — сильное успокоение, усыпляющее действие, трудно разбудить пациента;
4 — пациент спит, глубокий сон.
Мы предлагаем возможный план ухода за пациентом, испытывающим боль.
Рекомендуемый план ухода при боли(у взрослого пациента)


Боль и желание её уменьшить — основные причины обращения людей за медицинской помощью. Многие понимают, что полностью снять боль невсегда возможно. Однако каждый пациент имеет право на адекватное обезболивание, декларированное ему в «Законе РФ об охране здоровья граждан».
Теоретические основы сестринского дела. С. А. Мухина, И. И. Тарновская. 2010г.
Источник

Сестринский уход при болевом синдроме. Организация общего ухода у инкурабельных пациентов Лекция № 6 Малкова Диана Николаевна

ВОЗ установила, что недостаточное устранение боли при раковых заболеваниях представляет собой серьезную проблему во всем мире. Как ни трагично, но раковую боль часто оставляют без лечения; если ее все же лечат, облегчение часто недостаточное. При этом ВОЗ удалось продемонстрировать, что в большинстве случаев при раке, если не во всех, боль можно было снять, если бы применялись имеющиеся медицинские знания и способы лечения. В лечении есть пробел: разница между тем, что можно сделать, и что делается для снятия раковой боли.

Почему онкологические больные страдают от боли? «Боль – это неприятное ощущение и эмоциональное переживание, связанное с реальным или потенциальным повреждением тканей. . . » . (Международная Ассоциация по изучению боли — IASP, 1994 г. )
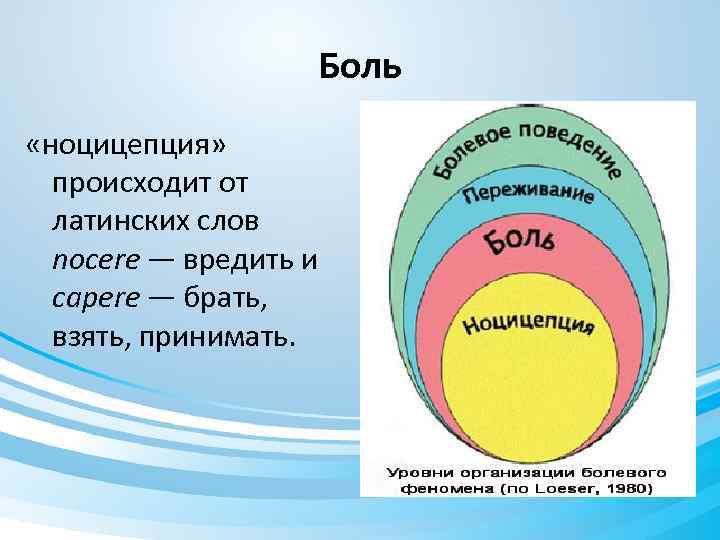
Боль «ноцицепция» происходит от латинских слов nocere — вредить и capere — брать, взять, принимать.

Эпидемиология боли Частота развития хронического болевого синдрома зависит от стадии развития опухоли: • Начальная стадия: 50%; • Стадия распространения: 75 -80%; • Стадия генерализации (терминальная): 90 100%

Частота болевого синдрома Рак желудка – 20, 2% Рак легкого – 15, 9% Рак толстой кишки – 12, 5% Рак молочной железы – 10, 8% Рак гениталий – 6, 6% Осипова Н. А.

Причины возникновения боли у онкологических больных • собственно опухолью: костные боли, боли при сдавлении нерва висцеральные боли; • побочным действием противоракового лечения: последствия специального противоопухолевого лечения(оперативное, лучевое, лекарственное хронические послеоперационные боли; • воздействием злокачественного процесса на организм в целом: миофасциальные боли, боли при запорах, спастические боли. • сопутствующими заболеваниями (например, боли в позвоночнике при остеохондрозе).

Хроническая боль • Самостоятельное заболевание • Снижает физическую, социальную активность • Психоэмоциональные нарушения • Нарушения микроциркуляции • Нарушение функционирования систем

Восприятие боли зависит Ø настроения пациента; Ø душевного состояния; Ø значимости боли для пациента.

Факторы усиливающие боль Ø Соматический источник: наличие других тяжких симптомов (тошнота, рвота, слабость), побочные эффекты лечения. Ø Депрессия, вызванная утратой социального положения, престижа связанного с работой, утратой роли в семье, хроническим чувством усталости и бессонницей, чувством беспомощности, уродством, предстоящей смертью, длительным пребыванием в стационаре, смертью соседа по палате со схожим диагнозом. Ø Гнев, вызванный бюрократической неразберихой, прекращением посещений друзей, родственников, недоступностью врачей и их молчанием, отсутствием результатов лечения. Ø Тревога, вызванная страхом госпитализации, болью или ожиданием беспокойством о финансовом положении семьи, неуверенностью в будущем, душевным беспокойством.

Факторы уменьшающие боль Ø Сон; Ø Отдых; Ø Проявление внимания; Ø Дружеское общение; Ø Понимание; Ø Антидепрессанты; Ø Транквилизаторы; Ø Анальгезия.

Классификация боли у онкологических больных (1) • • • По характеру: Ноцицептивная (соматическая, висцеральная, мышечная): адекватная физиологическая реакция на болевые раздражители; Нейропатическая: неадекватная реакция, вызванная дисфункцией периферической или центральной нервной системы при отсутствии прямого раздражения ноцицепторов; возникает вследствие поражения нервной системы (периферической и/или центральной); по характеру: стреляющая, жгучая, по типу электрического тока в сочетании с покалыванием, онемением; локализуется не обязательно в месте повреждения, а чаще в зоне проекции поврежденного нерва, корешка, участка спинного мозга, головного мозга; плохо купируется анальгетиками и нестероидными противовоспалительными перпаратами (НПВП);
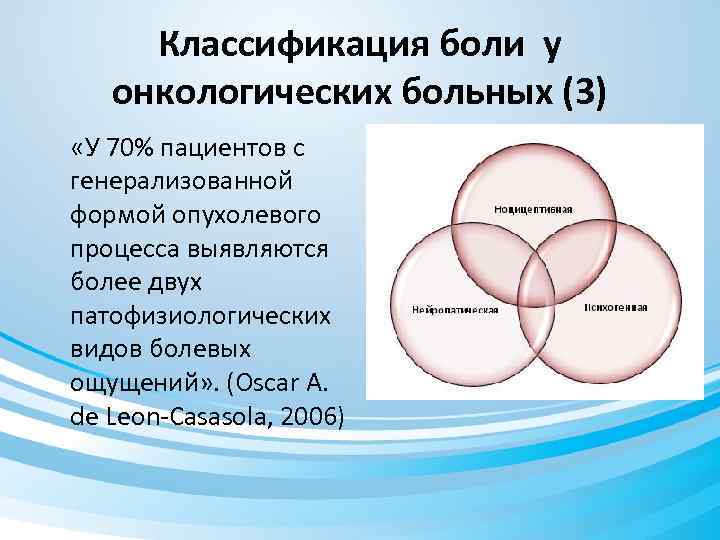
Классификация боли у онкологических больных (3) «У 70% пациентов с генерализованной формой опухолевого процесса выявляются более двух патофизиологических видов болевых ощущений» . (Oscar A. de Leon-Casasola, 2006)

Классификация боли у онкологических больных (4) По степени тяжести: Слабая; Умеренная; Сильная По временным параметрам: Острая; Хроническая

• Боль субъективна!!! • Верить человеку! • Восприятие боли зависит от индивидуальных особенностей

Оценка боли • Способ измерения боли должен быть простым, легким в применении и регистрации в динамике • Не бывает двух одинаковых больных — боль всегда строго индивидуальна «Интенсивность боли, от которой страдают пациенты такова, как они говорят, а не та, какая должна быть по мнению персонала…» Майк Хамер, 1999


Оценка боли …не просто: «болит – не болит» ! Вербальная шкала • Минимум 5 степеней • нет боли • слабая • умеренная • сильная • мучительная Цифровая • Обычно от 0 шкала до 10 балов Визуальноаналоговая шкала • 100 мм (ВАШ) линейка

Шкала Wong/Baker Оценка выражения лица
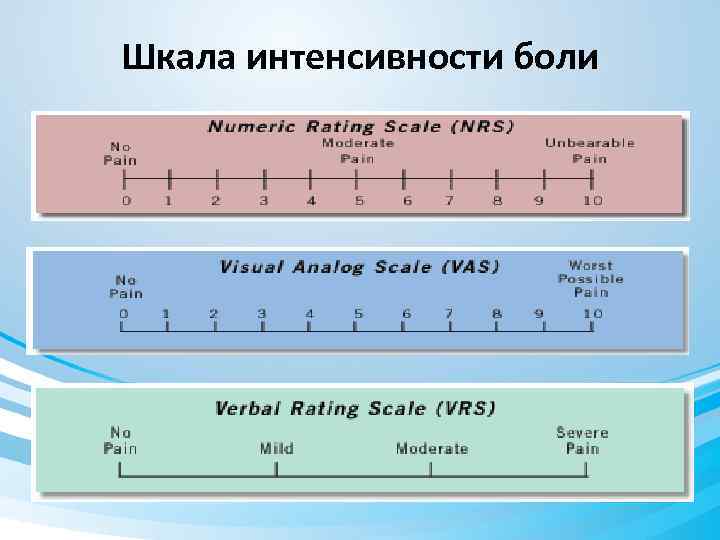
Шкала интенсивности боли
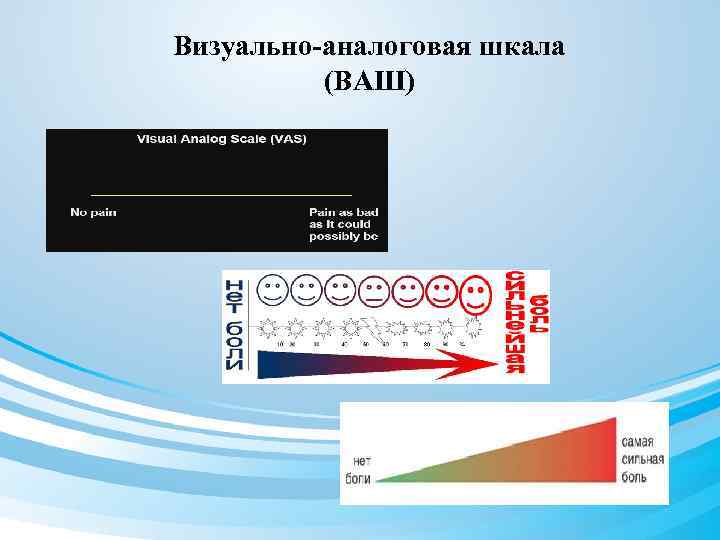
Визуально-аналоговая шкала (ВАШ)


Оценка боли • Когда и как оценивать боль? — Каждый раз при возникновении/ усилении боли — Каждый раз после введения анальгетика Только при регулярной и систематической оценке боли, мониторировании её, можно обеспечить адекватный контроль над ней!

Оценка интенсивности боли (0 -10 баллов) Ø 0 баллов – отсутствие болей; Ø 1 -3 балла — слабая; Ø 4 -6 баллов — умеренная; Ø 7 -9 баллов — острая(сильная); Ø 10 баллов — нестерпимая.

Как же подобрать противоболевую терапию у онкологического больного?

Все терапевтические меры делятся на две большие группы: • Немедикаментозная терапия • Медикаментозная терапия

Методы немедикаментозного обезболивания Ø Массаж – с целью облегчения боли, помогает уснуть, снять напряжение, вносит разнообразие в привычный распорядок дня. Ø Метод описания картин – с целью отвлечь пациента от концентрации внимания на болезненных ощущениях и плохого настроения. Используется при умеренных и слабых болях. Ø Дыхательные упражнения — отвлекающая методика. Ø Релаксационные упражнения – с целью облегчения боли, препятствия ее усиления, снятия беспокойства, улучшить засыпание. Варианты упражнений: 1) глубокий вдох, одновременно напрягая мышцы плечевого пояса и шеи, затем медленный выдох и расслабление мышц; 2) сжать кулаки и сделать глубокий вдох, задержать дыхание. Затем медленно выдохнуть и расслабиться (тело как «ватное» ), зевнуть.

Основные принципы медикаментозной терапии: • Таблетированные формы анальгетиков являются основными средствами в лечении хронической боли; • Терапевтический режим лечения болевого синдрома должен быть индивидуальным для каждого больного, с внимательным отношением ко всем деталям лечебного процесса, а также с одновременным использованием психотерапевтических методов лечения; некоторые препараты должны даваться больным регулярно ( «по часам» ); • Необходимо проводить постоянное динамическоое наблюдение за больными, чтобы убедиться в достижении обезболивающего эффекта, а также для своевременного выявления побочных эффектов лекарственных препаратов;

Лекарственные препараты использующиеся для обезболивания (1) • • • Неопиодные анальгетики: Ацетоминофен, Метамизол, Нестероидные противовоспалительные препараты- НПВП (локноксикам, кетопрофен, кеторолак, диклофенак, индометацин, ибупрофен); Опиоидные анальгетики: Слабые опиоиды (трамадол, дигидрокодеин /ДГКконтинус, просидол); Сильные опиоиды ( бупренорфин, фентанил, морфин, омнопон);

Лекарственные препараты использующиеся для обезболивания (2) • • Адъювантные препараты: Трициклические антидепрессанты (имипрамин, амитриптилин, кломипрапин, доксепин); Антиконвульсанты (карбамазепин, фенитион, клоназепам, финлепсин, тебантин); Бензодиазепины (диазепам, реланиум, седуксен); Нейролептические препараты (галоперидол, дроперидол, хлорпромазин); Кортикостероиды (дексаметазон, преднизолон); Бисфосфонаты (бонефос, аредиа, клодрониан); Местные анестетики

Принципы терапии боли • От слабого к сильному • Добиваясь устранения/существенного облегчения боли • Подбор способа введения, дозы, схемы (комбинации) • Строго по часам!!!

Принципы терапии опиоидами • Нет предельной ( «потолочной» ) дозы в назначении опиодов, доза может увеличиваться до достижения желаемого анальгетического эффекта или до того момента, когда начнут развиваться побочные эффекты опиоида; • Адекватное дозирование вариабельно, титрование опиоида проводится по достижению эффекта или по развитию побочных эффектов или токсического действия препарата; • Максимальная доза ограничивается токсичностью препарата и вариабельна как среди различных опиоидов, так и у разных пациентов; • Титрование дозы опиоидов должно проводиться часто – обычно 1 раз в 3 -4 дня до достижения анальгетического эффекта;

Принципы терапии опиоидами • Осмотр пациента также должен проводиться 1 раз в 3 -4 дня для того, чтобы убедиться в достижении желаемого анальгетического эффекта и/или для своевременного выявления побочных эффектов или токсического действия препарата; • Пролонгированные морфины удобны в употреблении, так как длительность их действия составляет 12 часов, что позволяет использовать их для контроля стабильной боли; • Опиоиды короткого действия используются для быстрого титрования дозы при начале лечения нестабильной боли;

Трансдермальная терапевтическая система Дюрогезик (фирма Янссен-Силаг) Представляет собой пластырь, содержащий опиоид фентанил. Обеспечивает непрерывное высвобождение фентанила с постоянной скоростью в течение 72 часов. Побочные эффекты, характерные для препаратов морфина, выражены слабее. Наклеивается на участки кожи без волосяного покрова. Выпускается в виде пластырей различного размера, что обеспечивает различную концентрацию фентанила в крови. Подбор осуществляется в зависимости от интенсивности болевого синдрома.

Советы пациенту могут быть следующими: • Не садитесь за руль в течение нескольких дней после начала опиоидной терапии или после увеличения дозы • Не садитесь за руль, если вы чувствуете сонливость • Не принимайте опиоиды непосредственно перед вождением • Не водите машину, если вы приняли алкоголь, антигистаминные, бензодиазепины, антидепрессанты, транквилизаторы и т. д. Вывод: Водить машину или нет, остается решением самого пациента после адекватной консультации с врачом; это является предметом изучения для терапевта и руководителей здравоохранения. Требуются дополнительные, достоверные исследования, чтобы окончательно ответить на вопрос, влияют ли опиоиды при постоянном применении на способность к вождению у пациентов
