Рекомендации воз по лечению болевого синдрома
1. 2014 Клинические рекомендации «Болевой синдром» (Общероссийская общественная организация «Ассоциация врачей общей практики (семейных врачей) Российской Федерации»)
Общие принципы диагностики и оценки боли у взрослых в амбулаторных условиях
При первичном осмотре пациента с жалобами на острую боль, в первую очередь необходимо исключить состояния, требующие экстренной госпитализации. Независимо от того, острая она или хроническая, необходимо провести ее оценку, что необходимо для разработки плана лечения.
Обследование пациента, предъявляющего жалобы на боль, должно включать выяснение обстоятельств, сопровождающих появление боли, что в дальнейшем может помочь как в уточнении диагноза, так и в выборе болеутоляющей терапии. Вот несколько вопросов, ответы на которые следует получить при осмотре пациента. Для простоты запоминания они обозначены только одним словом, первая буква которого выделена жирным шрифтом (ПОХИВ).
- Провокация (факторы, способствующие появлению боли и ее уменьшению)
- Область, являющаяся источником боли («карта боли»).
- Характер боли
- Интенсивность (в баллах)
- Время (когда боль началась, продолжительность и частота приступов)
Визуально-аналоговые шкалы (ВАШ)
Позволяют оценить интенсивность боли. Пациенту предлагают отметить на горизонтальной линии, соединяющей слова «нет боли» и «нестерпимая боль» тот участок, который, по его мнению, характеризует выраженность его болевых ощущений. Визуально-аналоговая шкала может быть представлена на линейке, имеющей 100 или 10 делений. Шкала оценки интенсивности боли может быть представлена не цифрами, а словами: нет боли, небольшая боль, терпимая, нестерпимая.Вербальная оценка боли позволяет выяснить характер болезненных ошущений.
Входит в состав краткой версии опросника канадского университета McGill (R. Melzack). Пациенту предлагается отметить то слово, которое в наибольшей степени соответствует его ощущениям.
- Пульсирующая
- Стреляющая
- Колющая
- Пронизывающая
- Ощущение тяжести
- Раскалывающая
- Тошнотворная
- Мучительная
- Спастическая
- Гложущая
- Обжигающая
- Распространенная
- Напряжение
- Изнуряющая
- Ужасная
Наряду с вербальной характеристикой боли предлагается оценивать степень ее интенсивности: слабая, умеренная, сильная.
Для более цельного представления о болевом синдроме используют его комплексную оценку. В этом случае комбинируют балльную, вербальную и поведенческую оценку проявлений болевого синдрома.
Оценка изменения поведения под влиянием боли проводится с помощью опросника, приведенного ниже (против соответствующего утверждения делается отметка).
- Шкала оценки изменения поведения под влиянием боли
- Боли нет ___
- Боль есть, но ее можно игнорировать ___
- Боль нельзя игнорировать, но она не нарушает жизнедеятельность ___
- Боль нельзя игнорировать и она мешает сосредоточиться____
- Боль нельзя игнорировать и она нарушает ритм жизни, за исключением посещения туалета и приема пищи___
- Боль нельзя игнорировать, требуется постельный режим____.
Оценка выраженности и характера болевого синдрома необходима для правильного выбора лечения. Кроме того, балльная оценка боли будет способствовать преемственности в лечении пациента с хроническим болевым синдромом разными специалистами, что может предотвратить неэффективность использования анальгетических средств.
Кроме оценки выраженности боли необходимо уточнить:
- не нарушает ли боль выполнение обычных функций (умывание, приготовление пищи);
- отношение самого пациента к изменению его состояния, его собственные мысли по поводу природы боли.
Полученная информация важна для разработки плана лечебных мероприятий, которые не должны сводиться только к медикаментозной терапии, но и включать обучение пациентов, физические упражнения, технические приспособления, которые снижают риск обострения болевого синдрома и повышают качество жизни.
Оценка боли при некоторых разновидностях болевого синдрома
Нейропатия
Нейропатическая боль развивается на фоне сахарного диабета, герпетической инфекции (постгерпетическая невралгия), невралгии тройничного нерва, радикулопатии, у больных с онкологическими заболеваниями как следствие химиотерапии или вовлечения нервов при распространении опухоли, а также при ВИЧ инфекции.
При подозрении на появление нейропатической боли необходимо уточнить диагноз заболевания, которое явилось причиной ее возникновения.
Подход трех «С» может помочь получить больше информации от пациента:
- Первое «С» — внимательно слушать рассказ пациента с описанием характерных признаков нейропатической боли
- Второе «С» — смотреть и оценивать локальные нарушения чувствительности
- Третье «С» — соотносить характер предъявляемых жалоб с результатами объективного осмотра
Пациенты могут описывать свои болевые ощущения различными словами: неприятные, колющие, кинжальные, жгучие, ошпаривающие, ноющие, как от удара током. Неврологический осмотр, включающий определение чувствительности, поможет выявить ее изменения, в частности аллодинию (появление боли при легком прикосновении, например, кисточкой). Для выявления нейропатии используют специальный опросник.
Симптом | Вариант ответа |
Ощущение жжения | Да/Нет |
Болезненное ощущение холода | Да/Нет |
Ощущение как от ударов током | Да/Нет |
Сопровождается ли боль одним или несколькими из симптомов в области ее локализации? | |
Пощипывание | Да/Нет |
Ощущение ползания мурашек | Да/Нет |
Покалывание | Да/Нет |
Зуд | Да/Нет |
Локализована ли боль в той же области, в которой при осмотре был выявлен один или оба следующих симптома? | |
Пониженная чувствительность к прикосновению | Да/Нет |
Пониженная чувствительность к покалыванию | Да/Нет |
Можно ли вызвать или усилить боль в области ее локализации проведением кисточкой? | Да/Нет |
Если количество ответов «Да» составляет 4 и более, боль, на которую жалуется пациент, является нейропатической или имеет нейропатический компонент.
- Диабетическая нейропатия-в стречается у 50% больных диабетом, предъявляющих жалобы на постоянную боль.
- Тригеминальная нейропатия-одной из причин развития этого вида нейропатии является деформация комплекса тройничного нерва и передней церебральной артерии, поэтому для уточнения диагноза таким больным показана МРТ. Тригеминальная нейропатия может быть симптомом таких серьезных заболеваний как опухоль задней черепной ямки и рассеянный склероз.
- Постгерпетическая невралгия-развивается спустя несколько месяцев после герпетических высыпаний. Однажды возникнув, постгерпетическая невралгия может рецидивировать в течение многих лет.
Нарушения функции мышечного аппарата
Выделяют два вида синдромов, связанных с болью в мышцах — фибромиалгию и мышечно-фасциальный синдром.
Этиология фибромиалгии окончательно не установлена. Факторами риска ее развития могут быть вирусные инфекции, перенесенные травмы, гипотиреоз, психическое напряжение.
Для фибромиалгии характерны диффузная боль в четырех квадрантах тела (выше и ниже пояса), гипералгезия, болезненность в определенных точках при надавливании и обширная их распространенность. Чаще всего болевые ощущения исходят из следующих анатомических зон:
- затылок в месте прикрепления субокципитальной мышцы;
- шейный отдел на уровне позвонков СV–CVII;
- середина верхней границы трапециевидной мышцы;
- над лопаткой около медиальной границы m. supraspinatus;
- у второго костно-хрящевого реберного сочленения;
- на 2 см дистальнее латерального надмыщелка локтя;
- верхний наружный квадрант ягодиц;
- билатерально кзади от большого вертела;
- область медиального надмыщелка бедра.
Кроме болевого синдрома пациенты жалуются на слабость, головную боль, плохой сон, скованность по утрам.
Для выявления фибромиалгии используется опросник FiRST.
Опросник FiRST для скрининга фибромиалгии
У меня боль по всему телу | Да/Нет |
Боль сочетается с постоянным чувством изнеможения | Да/Нет |
Боль похожа на жжение, удары током или судороги | Да/Нет |
Боль сопровождается другими необычными ощущениями по всему телу типа мурашек, покалывания или онемения | Да/Нет |
Боль сочетается с другими нарушениями (проблемы с пищеварением, мочеиспусканием, головные боли, непреодолимое желание двигать ногами при отходе ко сну) | Да/Нет |
Боль сильно влияет на мою жизнь, особенно на сон, и способность сконцентрироваться, я какой-то заторможенный | Да/Нет |
Пациенты, ответившие «Да» на 5 и более вопросов, должны быть направлены к специалисту (ревматологу/ неврологу) для проведения комплексного обследования и подтверждения диагноза.
Миофасциальный синдром имеет признаки, сходные с фибромиалгией. Обычно источником боли являются зоны шеи, плечевого пояса, груди и живота. В этой области образуются триггерные точки, представленные уплотнением в виде тяжа в области скелетной мышцы или ее фасции.
Механическая/компрессионная боль. Одной из причин может являться повышенная физическая активность. В этом случае боль исчезает самопроизвольно на фоне покоя. Особого внимания требуют пациенты с жалобами на боль в области спины, шейного отдела позвоночника, поскольку ХБС может быть обусловлен дегенеративными изменениями дисков; остеопорозом, сопровождающимся компрессионным переломом; метастазами опухоли (подробнее см. клинические рекомендации «Хроническая боль в спине»).
Боль при воспалении (ноцицептивная боль)
Этот тип боли наиболее характерен для заболеваний суставов, так как воспаление является причиной суставного синдрома различной этиологии, в том числе ревматической и инфекционной, обусловливает появление боли при травме и в послеоперационном периоде. Для воспаления характерны типичные признаки в виде местного повышения температуры и отека тканей.
Боль, вызванная онкологическими заболеваниями
Учитывая продолжительность болевого синдрома, сопровождающего онкологическое заболевание практически до летального исхода, ему присущи все характеристики ХБС, но на этом фоне может появиться и острая боль, связанная, например, с переломом костей при метастазировании.
Различают три типа болевого синдрома:
- в 75% боль связана с прорастанием опухоли;
- в 20% боль развивается в результате лечения заболевания (влияние лучевой терапии, химиотерапии);
- 5% — боль обусловлена другими заболеваниями.
Боль при онкологических заболеваниях может иметь черты ноцицептивной и нейропатической. Появление нейропатической боли свидетельствует о вовлеченности в патологический процесс периферической или центральной нервной системы. При развитии ХБС у пациентов нарастает ощущение безнадежности, что в еще большей степени способствует нарастанию интенсивности болевого синдрома.
Показания к консультации специалиста
Показания к консультации специалиста определяются основным заболеванием. При хронической боли разной этиологии при планировании программ немедикаментозной коррекции (физические упражнения, использование акупунктуры, физиотерапевтических процедур, проведение сеансов психотерапии), показаны консультации специалистов по лечебной физкультуре, физиотерапии, психотерапии, если региональные ресурсы здравоохранения позволяют их обеспечить в рамках реализации территориальных программ государственных гарантий на бесплатную для населения медицинскую помощь. При оказании помощи онкологическим больным врач общей практики работает в тесном контакте с онкологом, а также со специалистами в области паллиативной медицины.
Источник
ПРО ПАЛЛИАТИВ использует cookie для статистики и аналитики, чтобы сделать сайт максимально удобным. Оставаясь на сайте, вы подтверждаете свое согласие на использование файлов cookie.
Содержание
Терапия слабой боли — I ступень ВОЗ
Терапия умеренной боли — II ступень лестницы обезболивания ВОЗ
Терапия сильной боли — III ступень лестницы обезболивания ВОЗ
Представляем фрагмент брошюры для врачей «Обезболивание в паллиативной помощи. Практическое руководство для врача», подготовленной благотворительным фондом «Вера». Полная версия брошюры доступна для скачивания по ссылке.
Терапия слабой боли — I ступень лестницы обезболивания ВОЗ
- В каждом конкретном случае необходимо соотносить возможные риски с пользой.
- Парацетамол может быть назначен всем пациентам, если он эффективен и к нему нет противопоказаний; парацетамол усиливает действие опиоидов, но гепатотоксичен.
- При деменции препарат выбора для обезболивания — парацетамол, в случае его неэффективности пациента переводят на морфин (НПВС и трамадол не рекомендуются).
- НПВС показаны при боли, имеющей в своем патогенезе воспалительный компонент (например, при болях в костях). НПВС высокоэффективны, но обладают серьезными побочными эффектами: способствуют образованию язв ЖКТ, усиливают почечную, печеночную недостаточность, повышают риск развития бронхоспазма, гипертонии, инфаркта миокарда и инсульта (особенно у пожилых пациентов).
- Пациенты, получающие глюкокортикоиды, уже находятся в группе высокого риска развития осложнений со стороны ЖКТ; одновременный прием аспирина также значительно повышает риск кровотечения.
- Пациенты, получающие паллиативную помощь, могут иметь недиагностированную почечную недостаточность, прогрессирующую в ходе лечения, в связи с чем необходим мониторинг функции почек; НПВС при этом следует использовать с осторожностью.
- Новые НПВС, селективно ингибирующие циклооксигеназу-2 (ЦОГ-2), могут применяться один раз в день, что позволяет снизить общий объем потребляемых препаратов.
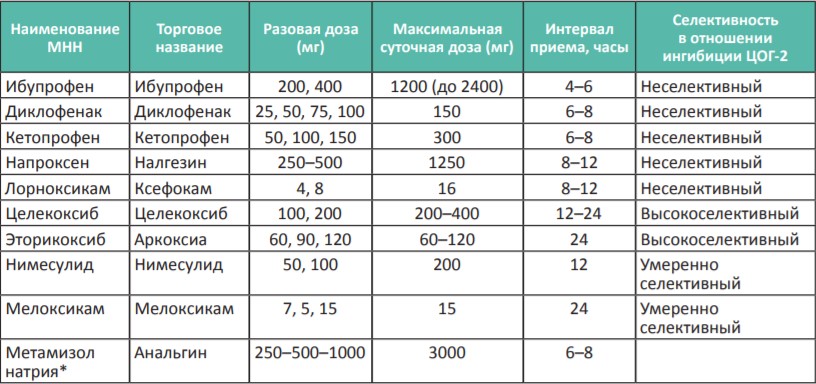
Таблица 1. Нестероидные противовоспалительные препараты для терапии слабой боли (I ступень лестницы обезболивания ВОЗ)
* Анальгин (метамизол натрия) — нет однозначных данных об отнесении данного препарата к НПВС, его назначают при непереносимости других НПВС и парацетамола, не следует сочетать с другими НПВС в течение длительного времени.
Терапия умеренной боли — II ступень лестницы обезболивания ВОЗ
В качестве второй ступени лестницы обезболивания ВОЗ рекомендует кодеин в дозе 30–60 мг 4 раза в день, назначае мый одновременно с парацетамолом. В России нет кодеина в дозировках, необходимых для лечения умеренной боли. Поэтому основным слабым опиоидным анальгетиком является трамадол или трамадол в сочетании с парацетамолом. Максимальная суточная доза трамадола составляет 400 мг, у пациентов старше 65 лет — 300 мг. К слабым опиоидам также относятся отечественные препараты: тримеперидин (промедол) и пропионилфенилэтоксиэтилпиперидин (просидол), которые в 2–3 раза слабее морфина. С 2018 года для клинического применения появился новый опиоидный анальгетик тапентадол (палексия), который также в 2–3 раза слабее морфина и назначается для терапии умеренной боли в дозах 50–200 мг/сут.

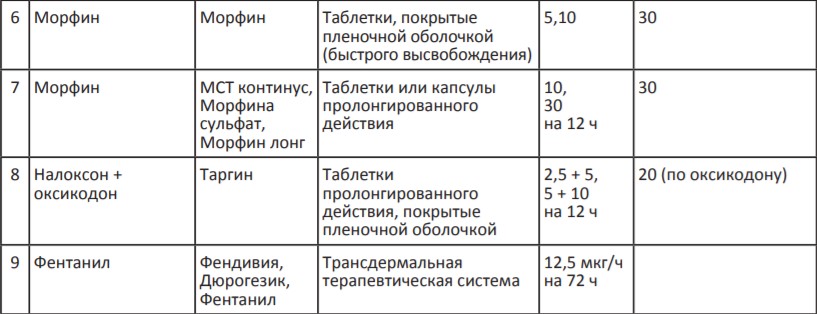
Таблица 2. Опиоидные анальгетики для терапии умеренной боли (II ступень лестницы обезболивания ВОЗ)
* 150, 200 мг только для таблеток трамадола продленного действия.
** Для пациентов старше 65 лет максимальная суточная доза трамадола 300 мг.
*** При умеренной боли рекомендуется не превышать разовую дозу 20 мг и суточную дозу 80 мг, хотя при сильной боли препарат может использоваться в более высоких дозах (см. Таблицу 3).
**** Для умеренной боли максимальная суточная доза тапентадола до 200 мг, тогда как при сильной боли она составляет 600 мг (см. Таблицу 3).
Комментарии
- Доказано, что из-за генетических особенностей метаболизма у 8–10% людей трамадол не эффективен, но может задерживаться в организме, вызывая тошноту, заторможенность и т.п.
- Трамадол и тапентадол нельзя сочетать с антидепрессанами из-за опасности возникновения серотонинового синдрома.
- При плохой переносимости трамадола следует назначать более сильные опиоиды: просидол до 80 мг/сут, тапентадол до 200 мг/сут. Либо можно сразу назначить сильные опиоиды в низких дозах: морфин быстрого или замедленного высвобождения в таблетках или капсулах (от 10 до 30 мг/сут), налоксон+оксикодон в таблетках замедленного высвобождения (5–20 мг/сут по оксикодоу) или ТТС фентанила 12,5 мкг/ч, если пациент не может проглотить таблетку (см. Таблицу 2 и 3).
- Эффективность трамадола следует признать недостаточной, если его разовая доза 100 мг (в капсулах или таблетках быстрого высвобождения) действует менее 4–6 часов на фоне приема НПВС и других адъювантных средств. Длительность действия трамадола в таблетках пролонгированного действия 100 мг и 200 мг должна быть не меньше 12 часов.
- При недостаточной эффективности трамадола следует переходить на обезболивание более сильными опиоидными анальгетиками. Превышать суточную дозу трамадола 400 мг (300 мг у пожилых пациентов) нецелесообразно.
- Как правило, после неэффективности 400 мг трамадола стартовая доза перорального морфина продленного действия составляет 60 мг/сут (1 таблетка 30 мг — 2 раза в сутки), ТТС фентанила 25 мкг/час, налоксон+оксикодон в таблетках продленного действия 40 мг/сут по оксикодону (по 20 мг — 2 раза в сутки), тапентадола 150–200 мг/сут.
Терапия сильной боли — III ступень лестницы обезболивания ВОЗ
В России для терапии сильной хронической боли применяются сильные опиоидные анальгетики, которые представлены в Таблице 3. Возможно назначение четырех неинвазивных препаратов: морфин быстрого и замедленного высвобождения (капсулы и таблетки), комбинированный препарат налоксон+оксикодон, ТТС фентанила и тапентадол.
Важно
Внимание! Предельно допустимое количество наркотического препарата, разрешенное к выписке на 1 рецепт, определено Приложением 1 Приказа МЗ РФ № 1175н
Изменения в порядке назначения и оформления рецептурных бланков на наркотические лекарственные препаратыПрофессор Василий Падалкин — об актуальных нормативных актах, регламентирующих применение наркотических обезболивающих, и изменениях в них
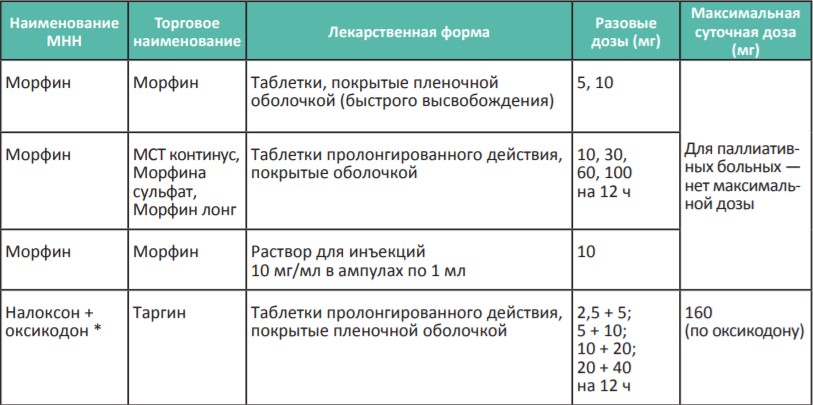
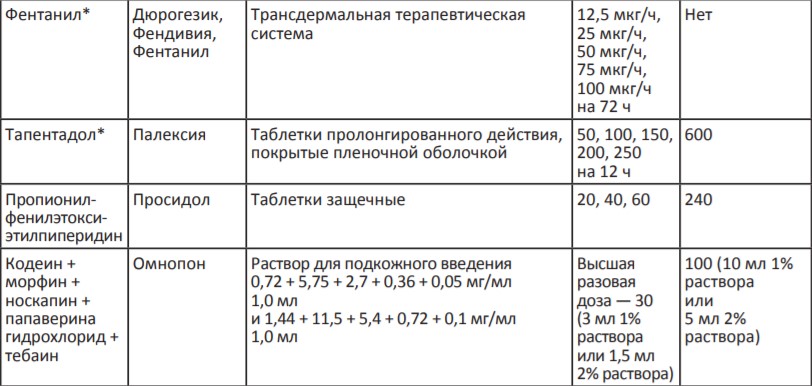
Таблица 3. Опиоидные анальгетики для терапии сильной боли (III ступень лестницы обезболивания ВОЗ)
*Налоксон + оксикодон, тапентадол и ТТС фентанила выписываются на рецептурном бланке формы N148-1/у-88.
Читайте дальше: «Нейропатическая боль»
Горячая линия помощи неизлечимо больным людям
Если вам или вашим близким срочно необходимо обезболивание, помощь хосписа, консультация по уходу или поддержка психолога.
8-800-700-84-36
Круглосуточно, бесплатно
Источник

