Рефлекторные и компрессионные синдромы остеохондроза

Проф.
Д.Митчелл — «мелкий бес в спине». В
современном мире в связи с урбанизацией,
низкой двигательной активностью,
изменением режима и качества питания,
ухудшением экологических условий
окружающей среды остеохондрозом
позвоночника страдают до 80% жителей
Земного шара. Женщины болеют чаще, но у
мужчин чаще возникают обострения, они
чаще оперируются и уходят на пенсию по
инвалидности.
О.
– дегенеративные изменения в МПД и
прилегающих к ним костных стуктурах,
приводящие к спондилоартрозу межпозвонковых
суставов, спондилезу (разрастание
остеофитов) и остеомиофиброзу (в местах
прикрепления мышц к кости).
В
зависимости от преимущественной
локализации патологического процесса
выделяют: шейный, грудной, поясничный
остеохондроз.
Периоды
О:
1) внедрение пульпозного ядра 2)
прогрессирование дегенеративного
процесса, потеря эластичности и
фиксирующей функции фиброзным кольцом,
патологическая подвижность в сегменте;
3) полный разрыв фиброзного кольца и
выпадение пульпозного вещства (секвестра)
в просвет канала (формирование грыжи
диска) или вне его; 4) распространение
процесса на другие элементы позвоночного
сегмента, деформация суставов позвонков,
формирование остеофитов, миофиброза.
На
шейном уровне (ШОП) выделяются
Синдромы:
1.Рефлекторные
— локальная
и отраженная боль с мышечно-тоническими
или вегетативно-сосудистыми или
нейродистрофическими проявлениями–
алгия
(цервикалгия,
цервикокраниалгия цервикобрахиалгия
задний шейный симпатический, позвоночной
артерии); 2.компрессионные:
корешковые —
дискогенное поражение корешков
(радикуолопатия)
и сосудов, питающих корешок (радикулоишемия);
миелопатические —
сдавление
СМ (миелопатия)
или его сосудов (миелоишемия).
К
факторам
риска развития остеохондроза позвоночника
относятся конституциональная
гипермобильность, дисплазии позвоночника,
дистрофические изменения опорно-двигательного
аппарата, постуральный и двигательный
дисбаланс (неправильная осанка, снижение
растяжимости, силы и выносливости мышц,
патологический двигательный стереотип,
ротационные движения, вибрации), травмы,
лишний вес, сосудистые, гормональные,
иммунологические факторы, ускоряющие
процесс дегенерации в диске. Провоцирующими
факторами
боли в спине чаще всего являются мышечное
перенапряжение, подъем тяжестей и
неловкое движение, длительная неудобная
поза, переохлаждение, натуживание и др.
Клинические
проявления
остеохондроза позвоночника многообразны:
от ощущения
дискомфорта в
области шеи до
сильнейшей боли,
чаще приступообразного характера
(дискогенные корешковые боли). Клинические
синдромы шейного остеохондроза во
многом обусловлены анатомо-физиологическими
особенностями именно шейного отдела
позвоночника. Дегенеративные изменения
в межпозвонковом диске чаще встречаются
в наиболее подвижных нижне-шейных
отделах позвоночника (С
5, С 6,С 7).
Из-за большой плотности центрального
отдела задней продольной связки задние
грыжи (протрузии и тем более пролапсы
или грыжи) в шейном отделе позвоночника
встречаются чрезвычайно редко. Более
характерно выскальзывание диска в
боковом
и заднебоковом направлениях. Разрастание
остеофитов в области крючковидных
отростков шейных позвонков направлены
в сторону канала a.vertebra lis и нередко
вызывает ее ирритацию или сдавление,
обуславливая нарушение кровообращения
в ВББ.
Ирритативно-рефлекторные
синдромы
:
мышечно-тонические,
нейро-дистрофические, вегетативно-сосудистые
синдромы.
Цервикалгия,
цервикокраниалгия
, цервикобрахиалгия
—
интенсивная прокалывающая сверлящая
или тупая боль в глубинных отделах шеи.
Часто иррадиирует в лопатку, межлопаточную
область, затылок, плечевой пояс, руку.
Максимальная выраженность по утрам,
после сна, усиливается при сгибании
шеи, наклоне головы в сторону с осевой
нагрузкой на нее, поворотах, вращении
головы в сторону с ее запрокидыванием,
кашле, чихании, смехе, натуживании.
Облегчается при тракции головы и
помещении руки за голову. При осмотре
ограничение подвижности шейного отдела
позвоночника, напряжение шейных мышц.
Компрессионные:
Радикулопатия
–
боль, нарушение чувствительности
(парестезии, дизестезии), выпадение
рефлексов, а иногда и мышечная слабость
в зоне соответствующего корешка.
Симптомы натяжения.
Миелопатия
–
слабость и нарушение чувствительности
в руках и ногах, гиперефлексия и
спастичность в ногах, патологические
кистевые рефлексы, тазовые расстройства,
симптом Лермитта
Грыжа
– поражение нижележащего корешка.
С4-С5
/ С5: боли – наружная часть плеча,
медиальная поверхность лопатки, снижение
чувствительности над дельтовидной
мышцей, снижение рефлекса с двуглавой
мышцы, парез – отведение и наружная
ротация плеча, частично -сгибание
предплечья.
С5-С6/6:
боли, снижение чувствительности –
боковая поверхность предплечья, кисти,
1-2 пальцы, снижение рефлекса с двуглавой
мышцы, парез –-сгибание и внутренняя
ротация предплечья, частично разгибание
кисти.
С6-С7/7:
боли, снижение чувствительности –
задняя поверхность плеча и предплечья
до 2-3 пальцев, снижение рефлекса с
трехлавой мышцы, парез –-разгибание
плеча, кисти и пальцев, частично сгибание
кисти.
С7-Т1/8:
боли, снижение чувствительности –
внутренняя поверхность предплечья и
кисти до 4-5 пальцев, снижение рефлекса
нет, парез –-сгибание и разведение
пальцев.
Т1-Т2/Т1:
боли, снижение чувствительности –
внутренняя поверхность плеча, предплечья,
подмышечной области, снижение рефлекса
нет, парез –-разведение пальцев.
Диагностика:
клиника, МРТ, КТ, миелография.
Лечение:
цель – ускорение регресса симптомов,
предупреждение хронизации болевого
синдрома и дальнейших обострений.
Понятие «дископатия» имеет собирательный
характер, при этом тип и глубина изменений
играют решающую роль для выбора лечения.
В
остром периоде:
покой, иммобилизация шеи с помощью
мягкого воротника, особенно в ночное
время, анальгетики, НПВС, миорелаксанты.
При радикулопатиях – антидепрессанты,
АЭС, антиаритмики ГКС коротким курсом.
Хондропротекторы, сосудистые,
дегидратационная терапия, метаболики,
прозерин, витамины группы В. В
последующем:
постепенная мобилизация шеи,
постизометтрическая релаксация, ЛФК,
ИРТ, ФТЛ (диадинамические токи,
индуктотерапмя, электрофорез, фонофорез,
лазр, УЗ), вытяжение, массаж, бальнеотерапия.
Новокаиновые блокады. Хирургическое
лечение: при симптомах сдавления СМ
резко выраженном болевом корешковом
синдроме, неэффективности консервативного
лечения (всего арсенала).
Вторичная
профилактика болей в спине основана на
компенсации или коррекции отмеченных
факторов риска путем формирования
оптимального постурального и двигательного
стереотипа, увеличения растяжимости,
увеличения силы и выносливости мышц,
повышения толерантности к физической
нагрузке, усиления процессов регенерации
и репарации, устранение психоэмоциональных
нарушений.
Диск
состоит из плотной желеобразной массы,
окружённой фиброзным кольцом (капсулой).
Избыточная нагрузка на позвоночные
диски примодит к внутренние надрывам
капсулы диска. В результате сложных
биохимических, сосудистых и других
процессов фиброзное кольцo разрыхляется,
пульпозное внедряется в него и, в конечном
итоге, прорывает фиброзное кольцо. Диск
изменяет свою форму, слегка выпячивается
и пережимает корешки рядом расположенных
нервов. В более тяжёлых случаях возникает
полная грыжа диска. Смещение или выпадение
межпозвонковых дисков — в виде протрузий
или грыж межпозвонкового диска при
остеохондрозе в сочетании с местными
реактивными изменениями являются
причинами ущемления и повреждения
корешков межпозвоночных нервов.
Пораженный в результате остеохондроза
позвоночник формирует многочисленными
рецепторами поток патологической
импульсации, который в сочетании с
неблагоприятным влиянием механических
перегрузок образует мышечные спазмирования
(мышечно-тонический синдром) с возбуждением
сегментарного аппарата спинного мозга,
включая и мотонейроны (особенно g
-мотонейроны). Возникающее зачастую
мгновенно напряжение (или спазматическое
укорочение) мышц приводит к ухудшению
в них метаболизма, гипоксии, отеку и
изменениям трофики отделов мышцы.
Пальпаторно — участки болезненных
уплотнений и тяжистости (триггерные
пункты), которые вызывают развитие
миофасциальных болевых синдромов.
.
3.Мультисистеиная
атрофия (МСА) –
спорадическое прогрессирующее заболевание
с поздним началом, характеризующееся
сочетанием паркинсонизма с выраженной
вегетативной дисфункцией, мозжечковой
атаксией, пирамидной недостаточностью
и амиотрофиями. Формы
по доминирующему синдрому: стрионигральная
дегенерация
(паркинсонизм+вег и пир), оливопонтоцеребеллярная
атрофия
(атаксия+вег, пир), синдром
Шая-Дрейджера
(вег нед + парк, пир).
Патоморфологические
изменения (скорлупа, ЧВ, голубоватое
пятно, ядра моста, нижние оливы. мозжечок
– убиквитин содержащие цитоплазма-тические
включения в олигодендроцитах).
Клиника.
Возникает после 40 лет, быстро прогрессирует,
приковывая к постели и приводя к гибели
в течение 7-9 лет, от пневмонии, легочной
эмболии, инфекции мочевого пузыря или
внезапной смерти. 8% паркинсонизма –
это МСА, мужчины страдают несколько
чаще женщин. Прижизненный диагноз имеет
вероятностный характер.
Вегетативная
дисфункция
(при всех вариантах, связана с дегенерацией
центральных нейронов, боковых рогов,
возможно и центральных структур, в
результате чего страдают симпатические
и парасимпатические рефлексы, при этом
постганглионарные вегетативные нейроны
остаются интактными), проявляющаяся
ортостатической гипотензией или
гипертензия в положении лежа, фиксированный
пульс, тахикардия покоя, импотенцией,
учащенным мочеиспусканием, недержанием
или задержкой мочи, ослаблением моторики
ЖКТ, гипогидрозом, акрогипотермией,
обычно развивается в первые 1-2 года
заболевания, а иногда и предшествует
развитию двигательного дефекта.
Дегенерация стволовых нейронов приводит
к нарушению глотания, дыхания и сна.
Паркинсонизм,
60% асимметричное начало. Более быстрое
по сравнению с БП прогрессирование с
ранним развитием постуральной
неустойчивости, отсутствие стойкой
реакции на препараты леводопы,
невыраженность лекарственных дискинезий
(если и есть, то дистонические и аксиальные,
а не конечностей). Иррегулярный
постурально-кинетический тремор,
вследствие наложения на дрожательный
гиперкинез легких миоклонических
подергиваний пальцев (миоклонический
тремор). М.б фокальная дистония
(антероколлис, стриарная стопа).
Мозжечковые
знаки
выражены умеренно, с трудом выявляются
на фоне паркинсонизма. Дизартрия
возникает уже на ранних стадиях болезни,
раньше, чем при БП и более выражена.
Инспираторный стридор у 10-33% в связи со
слабостью или дистонией мышц голосовых
связок.
У
половины больных имеются пирамидные
знаки.
Умеренные
когнитивные нарушения возникают у 20%
больных. Интеллект сохранен вплоть до
поздней стадии, даже на фоне приема ППС.
МРТ—
снижение интенсивности сигнала от
скорлупы, иногда вместе с щелевидными
полосками гиперинтенсивности по ее
наружному краю, на поздних стадиях
атрофия скорлупы. Атрофия мозжечка,
моста, симптом «решетки» — изменение
интенсивности сигнала от понтоцеребеллярных
волокон. ЭМГ
наружного
сфинктера уретры или ануса: дегнерация
нейронов Онуфа в сакральных сегментах
СМ (специфично для МСА).
Клинически
заподозрить МСА позволяют так называемые
симптомы
красного флага:
выраженная вегетативная недостаточность,
ранние глазодвигательные нарушения,
ранние постуральные нарушения, низкий
ответ на леводопу, фокальная дистония,
фокальный миоклонус, быстрое клиническое
прогрессирование симптомов, сочетание
паркинсонизма с пирамидностью и
мозжечковостью, феномен Рейно, или
акроцианоз, дисфагия, усиление храпа,
сонные апноэ, насильственность эмоций,
контрактуры.
Ортостатическая
гипотензия проявляется ощущением
легкости в голове, общей слабостью,
расплывчатостью зрения, нарушением
координации, болью по задней поверхности
шеи. Зрительные жалобы связаны с
ретинальной ишемией и ишемией затылочных
долей. Для боли в шее типично распространение
на субокципитальную зону, заднюю
поверхность шеи и плечи. Большинство
исследователей объясняют ее последствием
ишемии мышц шеи. Реже больные жалуются
на ортостатическое диспноэ и боли в
грудной клетке, иногда принимающие
стенокардический характер даже при
интактных коронарных артериях.
Ортостатические нарушения гемодинамики
в легких случаях ограничиваются
проявлениями липотимического состояния,
в более выраженных случаях возможны
обморочные состояния. Потеря сознания
возникает градуировано или внезапно,
если дополнительно включаются кардиальные
причины. Ортостатическая гипотензия
усиливается при уменьшении объема
циркулирующей крови, дегидратации,
физическом усилии, повышении окружающей
температуры, всасывании пищи. Многие
лекарства, включая трициклические
антидепрессанты, антигипертензивные,
антипаркинсонические и другие препараты,
обладают ятрогенным эффектом в отношении
ортостатической гипотензии. Последняя
очень вариабельна в течение дня, обычно
ее проявления наиболее сильно выражены
в утренний период. При мультисистемной
атрофии ортостатическая гипотензия
ассоциируется с артериальной гипертензией
в положении лежа, что характерно для
всех форм нейрогенной ортостатической
гипотензии. Гипертензия бывает весьма
тяжелой и может стать причиной
инвалидизации больного. В отличии от
здоровых людей, у которых АД ночью
снижается, люди, страдающие мультисистемной
атрофией, бывают нондипперами ( у них
ночью АД не снижается), что можно
диагностировать при 24-часовом
мониторировании давления. К счастью,
артериальная гипертензия при
мультисистемной атрофии обладает
минимальным органным повреждающим
эффектом. Не допускать повышения АД
выше 200/120 мм РТ ст. На ночь – 10 мг
нифедипина, миноксидил, мазь с
нитроглицерином 2,5-5 см, легкий ужин.
Дизурия
– ранний симптом у больных с мультисистемной
атрофией. Чаще всего это проявление
связано с гипоактивностью детрузора и
низким уретральным давлением. Сексуальная
дисфункция манифестирует не только
эректильной дисфункцией, развивающейся
более, чем у 60% мужчин, но также страдает
сексуальное влечение, оргазм и в целом
сексуальное поведение. Гастроинтестинальные
симптомы включают слюнотечение, дисфагию,
раннее насыщение, тошноту, вздутие
живота, запор.
Лечение
1) леводопа, агонисты дофаминовых
рецепторов, амантадин холинолитиков.
2) симптоматическая вегетативных
нарушений
Билет
№16
Глазодвигательные
нервы.
Зрительный
анализатор обслуживается двумя системами:
непосредственный прием, переработка и
анализ световых раздражителей –
зрительный нерв. Техническое обслуживание
движений глазных яблок, изменение формы
хрусталика, зрачковая реакция, бинокулярное
зрение – глазодвигательные нервы.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

Остеохондроз поясничного отдела – это хроническое дегенеративно-дистрофическое заболевание поясничного отдела позвоночника, поражающее структуры межпозвоночных дисков и рядом расположенных поясничных позвонков. Поражает людей преимущественно трудоспособного возраста. Проявляет себя различными симптомами, основными из которых являются боль в пояснице и ногах, ограничение движений в пояснице. Для диагностики используются такие методы исследования, как рентгенография, компьютерная томография или магнитно-резонансная томография поясничного отдела позвоночника. В этой статье Вы сможете поподробнее познакомиться с причинами, симптомами и методами диагностики остеохондроза поясничного отдела позвоночника.
Остеохондроз является результатом старения организма. Те или иные признаки этого заболевания можно обнаружить почти у каждого человека (!), начиная с 25 лет. Но вот выраженность этих изменений, скорость их прогрессирования, степень клинических проявлений зависит от множества причин, в первую очередь от того, насколько здоровый образ жизни ведет конкретный человек. Умеренные физические нагрузки, обязательная утренняя гимнастика, правильная поза тела при выполнении ряда работ (огород, строительство, банальная уборка дома и так далее), ортопедический матрас – это те моменты, которые препятствуют развитию остеохондроза поясничного отдела позвоночника.
По данным статистики, остеохондроз позвоночника в 80% случаев является причиной боли в спине.
Как же развивается остеохондроз?
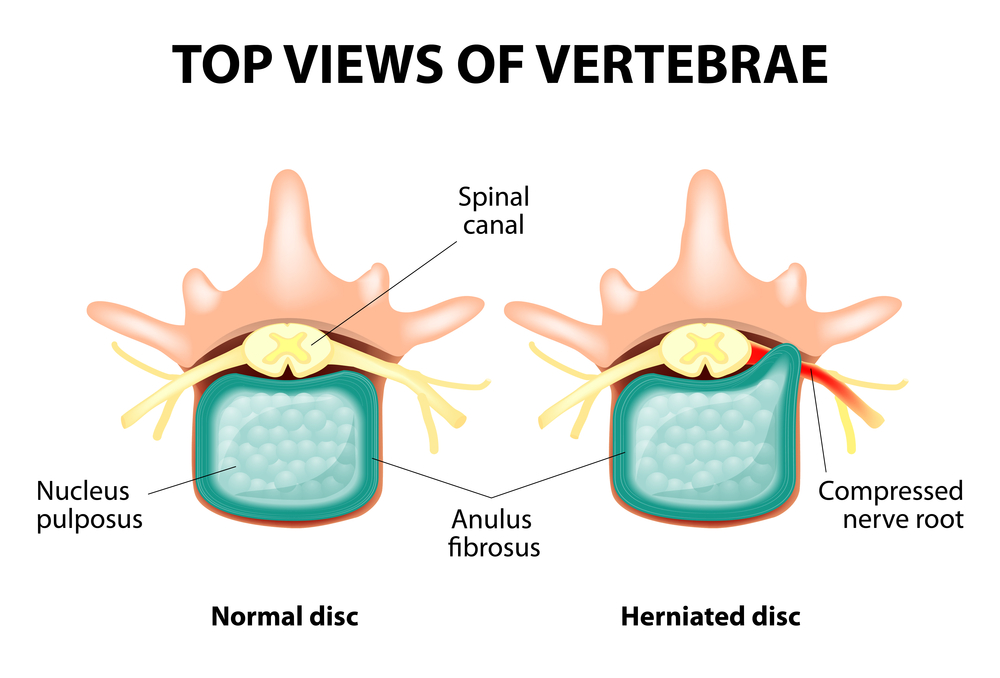
Весь позвоночник состоит из отдельных позвонков, между телами которых располагаются межпозвоночные диски. То есть между двумя позвонками располагается один диск. Диск состоит из студенистого (пульпозного) ядра и фиброзного кольца. Ядро содержит много воды и обеспечивает амортизацию и гибкость позвоночника. Фиброзное кольцо располагается по периферии студенистого ядра, как бы удерживая его внутри себя.
При длительной повышенной нагрузке на студенистое ядро оно меняет свои физиологические свойства, утрачивает воду и усыхает, а со временем секвестрируется: диск уплощается, а тела позвонков приближаются друг к другу. Наряду с такими процессами, в студенистом ядре фиброзное кольцо теряет свою упругость и под влиянием механических нагрузок начинает выпячиваться. Это называется протрузией. Потом фиброзное кольцо трескается, и через образовавшиеся щели выпадает студенистое ядро: возникает грыжа диска. Участок из двух смежных позвонков и расположенного между ними диска, именуемый позвоночным сегментом, приобретает избыточную подвижность, тем самым увеличивая нагрузку на рядом расположенные сегменты. Перегрузка соседних сегментов запускает аналогичный патологический процесс и в них. Вот эти изменения и называются остеохондрозом.
Чтобы хоть как-то обеспечить стабильность позвоночника, по краям тел позвонков формируются костные разрастания, увеличивая площадь опоры. Это явление называют спондилезом. Изменения в суставах между позвонками называют спондилоартрозом. Обычно все три патологии – остеохондроз, спондилез, спондилоартроз – шагают рядом.
Причины
Из-за чего же возникает остеохондроз? На сегодняшний день существует несколько теорий возникновения:
- механическая теория: пожалуй, главной причиной следует считать регулярную повышенную нагрузку на позвоночник. Именно поэтому остеохондроз – это почти обязательный удел грузчиков, шахтеров, строителей и людей подобных профессий. Возникновение остеохондроза поясничного отдела связано преимущественно с наклонами и подъемом тяжести, вынужденной неудобной рабочей позой;
- еще одним фактором развития может служить неправильная осанка, сидение в неправильной позе, что особенно актуально для работников умственного труда;
- иногда роль играют наследственные особенности строения позвоночника и питания его отдельных структур;
- травматическая теория: любая травма позвоночника (даже самая незначительная) способна запускать дегенеративный процесс;
- гормональные нарушения обмена веществ и эндокринные заболевания способны неблагоприятно влиять на метаболизм в тканях позвоночного столба и способствовать развитию остеохондроза;
- возрастная теория подразумевает естественное изнашивание дисков в процессе жизни.
Редко только лишь одна из этих теорий способна объяснить возникновение остеохондроза в каждом конкретном случае. Чаще одновременно «виноваты» несколько факторов.
В возникновении остеохондроза поясничного отдела позвоночника немаловажную роль играет избыточный вес, поскольку он сам по себе является перегрузкой для позвоночного столба. Чем выше индекс массы тела (степень ожирения), тем более выраженными обычно оказываются изменения позвоночника. Среди других причин, провоцирующих появление остеохондроза, можно отметить:
- сидячий образ жизни;
- неправильное питание (фаст фуд, избыток сладкого, полуфабрикаты: все это приводит к дисбалансу микроэлементов) и недостаток жидкости;
- аномалии строения позвоночника (например, наличие дополнительного поясничного позвонка);
- постоянное ношение обуви на высоких каблуках;
- беременность (ввиду избыточной нагрузки на поясничный отдел позвоночника);
- внезапное прекращение тренировок у лиц, профессионально занимающихся спортом;
- курение и злоупотребление алкоголем: в качестве факторов, ускоряющих процесс старения в организме.
Симптомы
Основным проявлением остеохондроза поясничного отдела позвоночника является боль. Характер боли, место возникновения и направление распространения зависят от того, какие рецепторы получают раздражение, то есть насколько грубые изменения в диске и окружающих тканях, имеется протрузия или уже грыжа, в какую сторону сформировалось выпячивание и так далее.
Выделяют рефлекторные и компрессионные синдромы при остеохондрозе поясничного отдела позвоночника.
Рефлекторные синдромы развиваются в тех случаях, когда раздражаются рецепторы фиброзного кольца пораженного диска, связок и капсул суставов, расположенных рядом. Рефлекторными они называются потому, что помимо болей сопровождаются мышечно-тоническими, вегетативно-сосудистыми или нейродистрофическими рефлекторными изменениями, то есть раздражение с помощью рефлексов передается на другие структуры, вызывая симптомы в основном со стороны мягких тканей.
Компрессионные синдромы возникают в результате сдавления (компрессии) нервных корешков, сосудов или спинного мозга образующимися при остеохондрозе изменениями.
Рефлекторные синдромы поясничного отдела позвоночника
 У больных с остеохондрозом может возникать острая боль в пояснице при резких движениях или подъеме тяжестей.
У больных с остеохондрозом может возникать острая боль в пояснице при резких движениях или подъеме тяжестей.
Люмбаго (прострел): острая внезапная боль в области поясницы, возникающая при неловком движении или в момент физического напряжения (значительно реже – без видимой причины). Считается, что возникновение люмбаго связано с перемещением студенистого ядра в пределах фиброзного кольца, то есть развивается в начальных стадиях остеохондроза. Часто боль описывают как «прострел», «кол воткнули в поясницу». Больные застывают в той позе, в которой их застала боль. Малейшее шевеление вызывает усиление боли (чихание, кашель, попытка повернуться в кровати, подвигать ногой). Если человек находился в наклоненном положении в момент развития люмбаго (что бывает чаще всего), то он не может разогнуться. Рефлекторно возникает выраженное мышечное напряжение в поясничном отделе позвоночника. Вдоль позвонков в этой области прощупывается мышечный валик, который иногда виден невооруженным глазом без прикосновения, настолько выражено мышечное напряжение. Ощупывание болезненно для больного. Такой повышенный тонус мышц выполняет иммобилизирующую роль, предохраняя пораженный поясничный сегмент от патологической подвижности, которая может спровоцировать ухудшение состояния. Естественный изгиб позвоночного столба в области поясницы (лордоз) уплощается, возможно искривление в сторону (сколиоз) за счет напряжения мышц.
Люмбалгия – еще один рефлекторный синдром поясничного уровня. Под этим термином подразумевают также наличие боли в поясничной области. Но, в отличие от люмбаго, при этом боль возникает не остро, а постепенно, в течение нескольких часов и даже дней. Боль носит ноющий тупой характер, умеренной интенсивности, усиливается при движениях, в положении сидя или стоя, при переходе из одного положения в другое. Небольшое облегчение приносит положение лежа ни спине с валиком под поясницей, но пассивный подъем выпрямленной ноги в этом положении вызывает усиление боли в пояснице (симптом Лассега). Пальпация поясничного отдела позвоночника болезненна, однако рефлекторное напряжение мышц менее выражено, чем при люмбаго, а иногда и отсутствует вовсе. Движения в поясничном отделе позвоночника ограничены, но возможны. Это означает, что больной может наклониться вниз и в стороны до определенного уровня (а дальше боль усиливается).
Люмбоишиалгия – еще одна разновидность рефлекторного синдрома поясничного уровня. Под этим термином подразумевают боль в области поясницы, отдающую в ягодицу и в ногу (по задней поверхности). Боль имеет различный характер, в основном ноющий, но может периодически усиливаться по типу «прострелов» в ногу. Так же, как и при люмбалгии, усиливается при любых движениях, ходьбе, натуживании, уменьшается в положении лежа на спине. Обычно положителен симптом Лассега. Болезненна пальпация поясничного отдела позвоночника, а также надавливание на некоторые точки (например, посередине линии, отделяющей ягодицу от бедра, посередине задней поверхности бедра, посередине подколенной ямки). Присутствует напряжение мышц поясницы. Наклоны вперед и в стороны ограничены.
Компрессионные синдромы поясничного отдела позвоночника

Клиническая характеристика зависит от того, какая структура подвергается сдавлению.
Между позвонками в каждом межпозвоночном отверстии располагаются нервные корешки (спинномозговые нервы): левый и правый. Если патологические образования при остеохондрозе поясничного отдела позвоночника (в основном, грыжи дисков) сдавливают корешки, то развивается радикулопатия, симптомы которой отличаются для каждого корешка. Общим для всех радикулопатий поясничного отдела является усиление боли при чихании, кашле, движениях в пояснице (особенно наклонах вперед), наличие мышечного напряжения в области поясницы, ограничение движений в поясничном отделе позвоночника. Наиболее часто встречаются следующие виды радикулопатий поясничного отдела позвоночника:
- радикулопатия L1, L2, L3: боли возникают в пояснице, отдают в передневнутренний отдел бедра. В этой же области возможно возникновение парестезий (чувства ползания мурашек, онемения), нарушается поверхностная чувствительность (не отличается острое прикосновение от обычного, утрачивается ощущение холодного и горячего). Снижается коленный рефлекс, выявляется слабость четырехглавой мышцы бедра;
- радикулопатия L4: боль из поясницы отдает в передненижнюю часть бедра, внутреннюю поверхность коленного сустава и чуть ниже по внутренней поверхности голени. В этих же зонах ощущаются парестезии, и утрачивается (снижается) поверхностная чувствительность. Также развивается слабость в четырехглавой мышце бедра, снижается коленный рефлекс;
- радикулопатия L5: одна из частых локализаций. Боль отдает в ягодицу, по наружному краю бедра, по передненаружной поверхности голени до внутреннего края стопы и большого пальца. Здесь же ощущаются парестезии, нарушается поверхностная чувствительность, сюда отдает боль при чихании и кашле. Кроме того, возникает затруднение разгибания большого пальца стопы, так как мышца, осуществляющая это действие, иннервируется корешком L5. Иногда трудно стоять на пятке с разогнутой стопой;
- радикулопатия S1: также часто встречается при остеохондрозе поясничного отдела позвоночника. Боль отдает в ягодицу, по наружнозаднему краю бедра, по наружному краю голени до наружного края стопы и 5-го пальца, пятки. Для этих зон характерно ощущение парестезий, снижение поверхностной чувствительности. Снижается ахиллов рефлекс. При поражении этого корешка развивается слабость мышц голени и сгибателей стопы, поэтому затруднено стояние и ходьба на носках.
Возможно одновременное развитие радикулопатий нескольких корешков, особенно это характерно для L5, S1. Бывает, что одна грыжа сдавливает несколько корешков.
Если грыжа диска выпячивается назад, то она может сдавливать спинной мозг. Это возможно только при локализации грыжи в верхнепоясничном отделе, так как ниже II поясничного позвонка спинного мозга нет (там сдавлению подвергаются корешки спинного мозга, и развивается синдром конского хвоста).
Если сдавлению подвергаются сосуды поясничного отдела, осуществляющие приток крови к спинному мозгу, то в случае острого нарушения кровообращения в них развивается спинальный инсульт, а при длительном сдавлении – миелопатия. Миелопатия проявляется двусторонней слабостью мышц ног, начиная со стопы и постепенно прогрессируя вверх. Нарушается чувствительность в ногах, утрачивается ахиллов рефлекс, а позже и коленный. Возможно появление расстройств мочеиспускания (частые, «повелительные» позывы, требующие немедленного удовлетворения, недержание мочи).
Методы диагностики

Диагностика остеохондроза поясничного отдела позвоночника основывается на клинических данных и
данных дополнительных методов исследования. Ключевая роль принадлежит таким методам, как:
- рентгенография поясничного отдела позвоночника;
- компьютерная томография поясничного отдела позвоночника;
- магнитно-резонансная томография поясничного отдела позвоночника.
Рентгенографию поясничного позвоночника обязательно выполняют в 2-х взаимно перпендикулярных проекциях – прямой задней и боковой. Такие снимки позволяют увидеть форму, контуры и структуру тел позвонков, высоту и форму межпозвоночных дисков, аномалии строения позвоночника, естественные изгибы. Для отображения межпозвоночных суставов и межпозвоночных отверстий производят рентгенограммы в косых проекциях. Для выявления патологической подвижности отдельных поясничных сегментов (что является признаком остеохондроза) рентгенографию выполняют в условиях функциональных проб, то есть в положении сгибания и разгибания позвоночника. В норме хорошо видно изменение высоты межпозвоночных дисков в передних или задних отделах в соответствии с направлением наклоном тела, при остеохондрозе из-за функционального блока одного из сегментов высота диска не меняется ни при сгибании, ни при разгибании. При патологической подвижности определяется смещение позвонков вперед или назад. К основным рентгенологическим признакам остеохондроза относят сужение межпозвоночной щели, патологическую подвижность и смещение тел позвонков, отложение солей в ткани диска (обызвествление), образование краевых разрастаний тел позвонков, уплотнение позвонка на границе с пораженным диском (субхондральный склероз). Рентгенография поясничного отдела позвоночника является рутинным методом исследования, который постепенно утрачивает свою значимость на фоне активного внедрения новых и более информативных методов исследования (КТ и МРТ). Рентгенографию поясничного отдела сегодня используют в качестве скринингового метода диагностики.
КТ поясничного отдела позвоночника проводится также с использованием рентгеновского излучения, но лучевая нагрузка на организм значительно меньше, чем при рентгенографии. Исследование проводится лежа на столе специального прибора – компьютерного томографа, оно абсолютно безболезненное. Полученные снимки обрабатываются с помощью компьютера и позволяют увидеть значительно больше структур, чем при рентгенографии позвоночника.
МРТ — метод, при котором для создания изображений используется электромагнитное излучение. Исследование также проводится в положении лежа на столе, который заезжает в камеру томографа. МРТ безвредно и безболезненно.
КТ или МРТ поясничного отдела позвоночника позволяют увидеть все структуры позвоночника, тщательно рассмотреть межпозвоночные диски (причем и студенистое ядро, и фиброзное кольцо) и межпозвоночные отверстия, содержимое позвоночного канала. Даже незначительное выпячивание межпозвоночного диска не останется незамеченным. Эти методы (особенно МРТ) позволяют определить направление грыжи диска при ее наличии, степень сдавления нервных корешков, спинного мозга. Таким образом, эти методы исследования значительно более информативны в диагностике остеохондроза поясничного отдела позвоночника, чем рентгенография. К тому же они позволяют диагностировать не только остеохондроз, но и другие заболевания (опухоли, нарушения кровообращения в спинном мозге, абсцессы, врожденные дефекты строения позвоночника и спинного мозга), что важно при проведении дифференциальной диагностики причин боли в спине.
Остеохондроз поясничного отдела позвоночника – заболевание, которое наиболее часто становится причиной болей в спине. Представляет собой, по сути, разрушение межпозвоночных дисков. Из-за остеохондроза поясничного отдела позвоночника человек часто утрачивает трудоспособность, поскольку, кроме болей, болезнь может приводить к нарушению подвижности позвоночника, невозможности сидеть, стоять и ходить. Симптомы этого заболевания неспецифичны и требуют проведения дополнительных методов исследования для точного подтверждения диагноза. Наиболее информативным и безопасным из современных методов диагностики остеохондроза является МРТ позвоночника.
Видео на тему «Остеохондроз позвоночника: симптомы, диагностика и лечение»:
Источник
