Ребенок после ребенка с синдромом

Родители Егора, молодая пара врачей из Петербурга, были невероятно счастливы, узнав о том, что скоро в их семье появится малыш. Егор появился на свет в назначенный срок и выглядел здоровым, уже на пятый день маму с малышом выписали из роддома.
«Мы забрали сына домой и погрузились в милую суету, связанную с появлением в доме новорожденного. Ничего не предвещало беды, Егор ничем не отличался от своих сверстников. Однако на первом осмотре педиатр услышала шумы в сердце сына. Нам дали направление на УЗИ, после которого у Егора и выявили редчайший порок сердца – синдром ятагана. Причём, это была случайная находка, ведь шумы в сердце не были связаны с пороком. У Егора оказалась еще и атипичная форма: насыщенная кислородом кровь попадала в организм только из половины левого легкого. Получается, сын только ею и дышал», – рассказывает папа мальчика Александр.
Синдром ятагана – одна из самых редких врождённых аномалий развития сердца и лёгких. При нормальной анатомии легочные вены человека, несущие насыщенную кислородом кровь, впадают в левое предсердие. При синдроме ятагана лёгочные вены прикрепляются ниже и, минуя левые отделы сердца, несут артериальную кровь в полую вену. При таком пороке артериальная и венозная кровь постоянно смешиваются, органы и ткани насыщаются кислородом недостаточно, что сказывается на работе всего организма: слабеет иммунная система, замедляется работа мозга, появляется одышка и посинение кожи.
«Врачи нам сказали, что ребенку обязательно необходимо оперативное лечение, и лучше не откладывать его надолго. Мы доверились. К сожалению, после операции у Егора развилось крайне тяжелое осложнение, потребовавшее срочной повторной операции по устранению легочного кровотечения, в результате которой врожденную аномалию «вернули» в исходное положение. После операций состояние сына было крайне тяжелым: несколько клинических смертей, полиорганная недостаточность, сепсис, ребенок нуждался в обязательной ИВЛ, норадреналине, начался некроз кожи конечностей. К счастью, Егорка, благодаря своему врожденному упрямству, медленно пошёл на поправку. Всего он провел в реанимации сорок три дня, из которых тридцать находился на ИВЛ. За это время он потерял почти 20% веса. Мы снова учили его ходить и говорить. Самым большим счастьем для нас было то, что он выжил, вспомнил нас»
Постепенно жизнь семьи вернулась в прежнее русло. Казалось, всё налаживается и пережитый ужас остался позади. Егор рос, играл и ничем не отличался от других детей. Но через какое-то время родители стали замечать, что у малыша появилась одышка, а любое простудное заболевание протекает тяжело и с осложнениями.
«Мы забили тревогу. Проконсультировались с докторами и решили для дальнейшего лечения обратиться в заграничные клиники, раз Егору не удалось помочь в одной из ведущих клиник в России. Лечение за рубежом обходится в несколько миллионов, поэтому мы обратились в благотворительный фонд, где для нас нашли клинику Ospedale del Cuore di Massa (Fondazione Toscana Gabriele Monasterio) с очень хорошим опытным доктором. Так Егор попал в Италию, прекрасную страну, в которой, к сожалению, он оказался в качестве пациента и видел её только из окна больницы. Как выяснилось в ходе обследования, Егор оказался в больнице вовремя – если бы мы ждали ещё хотя бы месяц, то из-за стеноза вены он потерял бы правое легкое»
В результате прошлого неудачного оперативного лечения была повреждена единственная вена правого лёгкого мальчика. Сосуд стал уменьшаться в диаметре (стеноз), что привело к лёгочной гипертензии – состоянию, вновь угрожающему жизни Егора. Процесс зашёл настолько далеко, что за одну операцию полностью удалить суженый участок вены не удалось из-за его большой протяжённости. Чтобы продолжить лечение, Егору необходимо было подрасти. Малыша с мамой отпустили домой.
«Дома Егор продолжал радовать нас своими успехами, улыбками и жизнерадостностью. Он снова бегал и играл на детской площадке, как все дети. В январе этого года в Италии ему провели контрольное обследование и выполнили небольшую процедуру по поддержанию проходимости лёгочной вены. В мае этого года, в разгар пандемии коронавирусной инфекции, когда у всех людей в мире рухнул привычный уклад жизни и всё изменилось, изменилось и состояние Егора. Он перестал бегать, снова вернулась одышка и усталость. Все кардиологические центры в России закрыты, консультаций нет. Мы снова связались с кардиохирургом из Италии, он заподозрил очередной рецидив стеноза легочной вены и развитие легочной гипертензии. Опасность ситуации в том, что в любой момент вена может полностью утратить просвет, и тогда правое легкое Егора будет уже не спасти. Одышка и легочная гипертензия останутся навсегда. Несмотря на сложную эпидемиологическую обстановку, Егора пригласили в клинику»
Волнение кардиохирурга оказалось ненапрасным: единственный сосуд, питающий правое лёгкое мальчика, снова начал сужаться. Егору провели стентирование левой лёгочной вены. Кровоснабжение удалось сохранить, и чтобы избежать возможных осложнений, малышу подобрали индивидуальную медикаментозную терапию. Сейчас Егор находится в Италии под пристальным наблюдением врачей. В скором времени ему понадобится заключительная операция по коррекции и расширению левой лёгочной вены, которая, по словам кардиохирурга, станет заключительным этапом лечения. А значит, мальчик и его семья смогут снова начать нормальную жизнь.
Стоимость такой операции в Ospedale del Cuore di Massa – 2 860 200 рублей. Самостоятельно собрать такую сумму денег на срочное лечение сына родители не в состоянии.
«В кардиоклинике уверены, что в этот раз Егору смогут помочь окончательно. Болезнь отступит навсегда и нам больше не придётся с тревогой следить за дыханием сына и волноваться, если после бега он стал дышать чаще. Сейчас от здоровой жизни Егора отделяет только необходимость оплаты счёта. Такую сумму за короткий срок нам собрать просто невозможно. Поэтому мы просим вас о помощи. Судьба Егора, наша судьба, судьба всех людей, любящих Егора, полностью в ваших руках»
???? Сделайте пожертвование любым удобным для вас способом:
- ???? СМС на 9112 с любой суммой пожертвования
- ???? Картой на нашем сайте – ссылка
❗Для Егора сейчас важна любая сумма.
➜ Поставьте ????, напишите добрый комментарий
Источник
Содержание:
- Синдром Дауна
- Синдром Ретта
- Синдром Мартина-Белл
- Синдром Прадера-Вилли
- Синдром Ангельмана
В последние годы сильно возросло количество генетических нарушений у детей. Эту печальную тенденцию видит на своих консультациях и Наталья Керре — дефектолог, семейный консультант, автор книги «Особенные дети: Как подарить счастливую жизнь ребенку с отклонениями в развитии». Она описала самые часто встречающиеся в ее практике генетические синдромы — те, с которыми с наибольшей долей вероятности могут столкнуться родители. И рассказала, в чем может заключаться коррекционная помощь детям.
Генетика как наука пока только развивается, мы знаем о генетических аномалиях не очень много, но правильная и своевременная диагностика крайне важна для выбора педагогического и медицинского маршрута помощи ребёнку. Генетические синдромы могут принимать самый разный облик и быть похожи на умственную отсталость, аутизм, шизофрению, ДЦП.
Родителей должны насторожить два момента: если у ребёнка имеются аномалии физического облика (необычная форма ушей, пальцев, глаз, странная походка и т.д.) — и если специалисты долго не могут определиться с диагнозом (каждый ставит своё, пройдено уже больше пяти консультаций, но единого мнения нет).
От рождения ребёнка с генетическими проблемами не застрахована ни одна семья, но считается, что в зоне повышенного риска находятся следующие категории:
- Семьи, в которых уже есть ребёнок с любыми генетическими отклонениями.
- Мать старше 40 лет.
- В анамнезе есть самопроизвольные выкидыши либо замершая беременность.
- Длительный контакт родителей с мутагенными вредностями (облучение радиацией, «вредное» химическое производство и т.д.).
Рассмотрим наиболее часто встречающиеся генетические синдромы. Необходимо напомнить, что окончательный вывод по поводу диагноза делается только после очной консультации врача-генетика и всестороннего обследования ребёнка!
Синдром Дауна
Это наиболее изученное на сегодняшний день генетическое заболевание. У детей наблюдается снижение мышечного тонуса, недостаточно развитая моторика, нарушение функции вестибулярного аппарата. Синдрому Дауна также свойственны уплощённое лицо и затылок, низко расположенные уши, увеличенный язык, «монголоидный» разрез глаз. Однако эти физические особенности могут проявляться в разной степени. И, вопреки распространённому мнению, дети с синдромом Дауна довольно сильно отличаются друг от друга и больше похожи на своих родителей, чем друг на друга.
Эти дети обычно ласковые, артистичные, общительные, не склонные к антисоциальным поступкам. У детей может быть различный уровень снижения интеллекта: от глубокой умственной отсталости до незначительной задержки развития. Большинство детей способны к обучению и социализации по программе для лиц со снижением интеллекта.
Синдром Ретта
Это генетическое заболевание встречается только у девочек. Беременность и роды обычно протекают без проблем, новорожденные ничем не отличаются от других детей. Однако после 1,5–2 лет наступает регресс, когда ребёнок перестаёт осваивать новые навыки, снижаются темпы роста окружности головы.
Со временем добавляются дополнительные признаки: характерные «моющие» движения руками в области пояса, эпилептические приступы, остановки дыхания во сне, неадекватный смех и вскрикивания, замедление роста кистей рук, стоп и головы. Развитие идёт неравномерно, периоды остановки и регресса сменяются движением вперёд.
Уровень интеллектуального отставания различен, очень хорошие результаты при работе с детьми с синдромом Ретта даёт сочетание методик для детей с ДЦП с методиками для детей с аутизмом. Периоды регресса, конечно, существенно осложняют и замедляют коррекционную работу, но со временем она всё равно обязательно приносит свои плоды.
Синдром Мартина-Белл
Его еще называют синдромом ломкой Х-хромосомы: у детей большой лоб, низко посаженные оттопыренные уши при недоразвитии средней части лица. Рост небольшой, обычно есть снижение мышечного тонуса, косоглазие. Кожа бледная, очень хорошо растяжимая. Дети очень подвижные, эмоционально неустойчивые (возможен внезапный переход от смеха к слезам и обратно), тревожные.
Часто встречаются черты, похожие на аутизм: эхолалия, двигательные стереотипии, трудности с установлением глазного контакта, повышенная чувствительность к свету, звуку, прикосновениям. Почти у всех детей речевые проблемы: нарушение слоговой структуры слова, проблемы с артикуляцией, своеобразный назальный оттенок голоса и т.д.
Дети обычно хорошо подаются коррекции, охотно занимаются. Хорошие результаты показало использование сочетания методик для детей с аутизмом и снижением интеллекта.
Синдром Прадера-Вилли
При этом генетическом синдроме в возрасте 2-6 лет у детей появляется характерная особенность — аномально повышенный аппетит, отсутствие чувства насыщения. У детей с синдромом Прадера-Вилли наблюдается снижение мышечного тонуса, удлинённая форма головы, широкое плоское лицо, миндалевидные глаза, косоглазие, подковообразная форма рта.
Дети обычно эмоциональные, жизнерадостные, но после 6 лет может появиться психопатоподобное поведение с бурными истериками. Со временем повышается общая тревожность, наблюдается компульсивное поведение в виде «щипков» себя за кожу.
Почти у всех детей с синдромом Прадера-Вилли снижен интеллект, но часто очень хорошо развито визуальное восприятие. Дети хорошо обучаемы по программам для детей со снижением интеллекта, обычно легко учатся читать по методикам с применением глобального чтения.
Синдром Ангельмана
Характерный признак этого генетического заболевания — приступы беспричинного смеха, эйфории, застывшее на лице счастливое выражение. Дети гиперактивны, у них нарушена координация движений, часто тремор конечностей. У детей с этим синдромом, как правило, либо полностью отсутствует речь, либо присутствует 5-10 слов.
У детей наблюдается гипопигментация кожи, увеличение интервала между зубами, гладкие ладони, постоянная жажда, слюнотечение. Дети обычно мало и плохо спят. Часто — эпилептические приступы. Интеллект снижен. Хорошие результаты даёт применение сочетания методик для детей с интеллектуальной недостаточностью с методиками для детей с гиперактивностью.
Родителям необходимо помнить, что постановка ребёнку диагноза, связанного с генетическими аномалиями, не означает, что коррекционная работа будет бессмысленной. К сожалению, на сегодняшней день не существует способа полностью вылечить генетический синдром. Но улучшить состояние ребёнка по сравнению с изначальным можно абсолютно во всех случаях.
Источник
Вчера мы узнали пол ребенка! И то, что у нашей дочери хромосомные аномалии.
Несколько недель назад во время первого скрининга врач сказал нам, что с точки зрения УЗИ, все идеально, но анализ крови вернулся с повышенным риском развития синдрома Дауна (1 из 77). И она рекомендует сделать неинвазивный тест. Мы согласились.
Тест должен был занять 1 неделю, но прошло полторы, а новостей все не было. Я начала чувствовать, что что-то не так. Вчера днем мне позвонили… Слушая доктора, я едва сдерживала слезы, а когда повесила трубку, то разрыдалась.
Слезы текли быстрее, чем я успевала их вытирать. Моя 2,5-летняя дочка забралась ко мне на колени и начала утешать: «Все хорошо, мама. Что случилось, мама?». Новость, которую я услышала, была шокирующей:
– Тест дал отрицательный результат на синдром Дауна, но положительный на синдром Патау. У вашего ребенка в клетках дополнительная 13-ая хромосома.
Еще врач сказал, что это может быть ложноположительный результат, и мы должны сделать амниоцентез. Мой разум лихорадочно работал. Я позвонила мужу и рассказала ему, а утром записалась на процедуру.
Врач снова посмотрел на УЗИ и не нашел у ребенка никаких отклонений. Значит, у нас есть 50% шанс, что наша девочка в порядке. Следующий шаг – амниоцентез. Это было не больно, и Эйприл отлично справилась. Она все время двигалась, сердцебиение оставалось ровным.
В оболочке после прокола был небольшой разрыв, поэтому врач хотел, чтобы я немного задержалась и сделала еще одно УЗИ через 10-20 минут. Второй ультразвук выглядел великолепно. Мне сказали отдохнуть и полежать следующие 48 часов.
Врач записал номер моего телефона и сказал, что позвонит, как только получит результаты. Сейчас вечер четверга. Я устала, но не сплю. Мое тело болит от стресса. Мое лицо распухло от слез. Я не верю, что у моей дочери трисомия 13. Я считаю, что она в порядке и здорова.
В понедельник мне позвонил генетик. Он сказал, что амниоцентез дал положительный результат на трисомию 13 (исследование показало аномалию в 97,5% ее клеток). После этого я пошла на форумы родителей таких же детей, чтобы узнать у них ответ на один-единственный вопрос:
«Ваши дети выжили после рождения…Я знаю, что они – любовь всей вашей жизни. Я знаю, что вы на 100% рады, чтобы они родились, но мне нужна конкретика. Сколько лет вашему ребенку? Через сколько операций ему пришлось пройти? Какие у него проблемы со здоровьем? Каково качество его жизни?»
Мне нужна была правда.
Не та, где мама фотографирует ребенка-инвалида красиво, а затем выкладывает его снимки в социальные сети и радостно пишет, что он дожил до 3-6 лет и это чудо и такое счастье. Для меня эти вдохновляющие посты дают ложную надежду, и прививают чувство вины любому, кто отказывается бороться.
Ответы, которые я получила в группе родителей, были поверхностными. Очень мало кто рассказал мне о реальности, все говорили о любви и благословении.
Почему я рассматривала аборт по медицинским показаниям?
Я не хотела, чтобы мой ребенок страдал. Я не хотела, чтобы мой ребенок жил в больницах. Да, я люблю свою дочь, но я лучше отпущу ее, чем увижу, как она проходит через эти страдания.
Однако меня мучило чувство вины, потому что все, что я находила по теме, это были эти «вдохновляющие» истории. Ни одна мама не написала, что решилась на аборт или доносила ребенка до срока, но отказалась от реанимации и медицинских процедур.
Вчера вечером я наконец-то успокоилась. Я вспомнила о своем дяде, когда у него был рак. Он испытывал самую невыразимую боль, которую я когда-либо видела. Я бы все отдала, чтобы положить конец его боли – отпустить его.
В 2018 году у Катрин и ее мужа родился здоровый мальчик
И как только я поняла это, то смирилась с неизбежным: моя дочь смертельно больна. Но я могу отпустить ее быстро и безболезненно, если выберу аборт по медицинским показаниям.
Я бы все отдала, чтобы вылечить свою дочь. Однако спасение ее жизни — это не то же самое, что исцеление. Спасти ее жизнь на несколько дней или даже лет было бы возможно. Но она не будет здорова. Это дорога, которая не подходит нашей семье.
Катрина
Подписывайтесь на нас, если вы — мама и вам интересно читать о материнстве! Больше интересного в нашей группе Вконтакте.
ЧИТАЙТЕ ТАКЖЕ: У моего ребенка после родов нашли синдром «кошачьего крика»
Источник
Синдром Прадера — Вилли — редкое генетическое заболевание, о котором в России минимально осведомлены даже врачи. Лечения пока что не существует. Мы поговорили с двумя мамами, у чьих детей диагностировали синдром Прадера — Вилли, чтобы узнать, как живут с таким заболеванием в нашей стране и как они создали благотворительный фонд помощи людям с синдромом Прадера — Вилли.
Рассылка «Мела»
Мы отправляем нашу интересную и очень полезную рассылку два раза в неделю: во вторник и пятницу
«Самая большая опасность — это смерть от удушья из-за ожирения и задержек дыхания во сне»
Марина Амулина, мама ребёнка с синдромом Прадера — Вилли, сооснователь благотворительного фонда помощи людям с СПВ
Моя беременность была сложная: сильнейший токсикоз и всевозможные боли. Но так было и с первым ребёнком, поэтому особого значения я не придала. Так же, как и в первый раз, в 37 недель сильно ухудшилось состояние плаценты и пуповины. Ребёнок намного меньше двигался. Но все данные КТГ были хорошими, поэтому врачи не паниковали.
Мне сильно помогла интуиция. Поскольку все анализы были в норме, после последнего обследования меня спокойно отправили ждать родов. Но через пару дней я поняла, что нужно ехать в роддом на внеплановое УЗИ. Будто уже все знала подсознательно. В этот же день меня положили рожать. Потом оказалось, что, промедлив еще один день, врачи могли не спасти ребёнка.

Фото из личного архива Марины Амулиной
Роды были сложными. Врачи посчитали чудом, что сын родился живым. Домой выписывали меня одну. Все спускались в лифте с новорожденными, а я — с пакетом вещей. Роберта перевезли в реанимацию, куда я могла приезжать лишь на час в сутки.
Сын не дышал самостоятельно ровно неделю после рождения. У него не было никаких рефлексов: не мог сосать, глотать, хватать ещё долгое время.Две недели не открывал глаза. Он не издавал никаких звуков, не плакал до трёх месяцев. Он был похож на тряпочку, истыканную аппаратами, поддерживающими в нём жизнь.
К месяцу он научился глотать сам, но делал это неправильно. Если вдруг капля еды попадала не туда, он не мог самостоятельно откашливаться. Соответственно, всё шло в лёгкие. А это опять реанимация. В итоге до трёх месяцев Роберт ел через желудочный зонд — специальную трубочку, подающую пищу в организм.
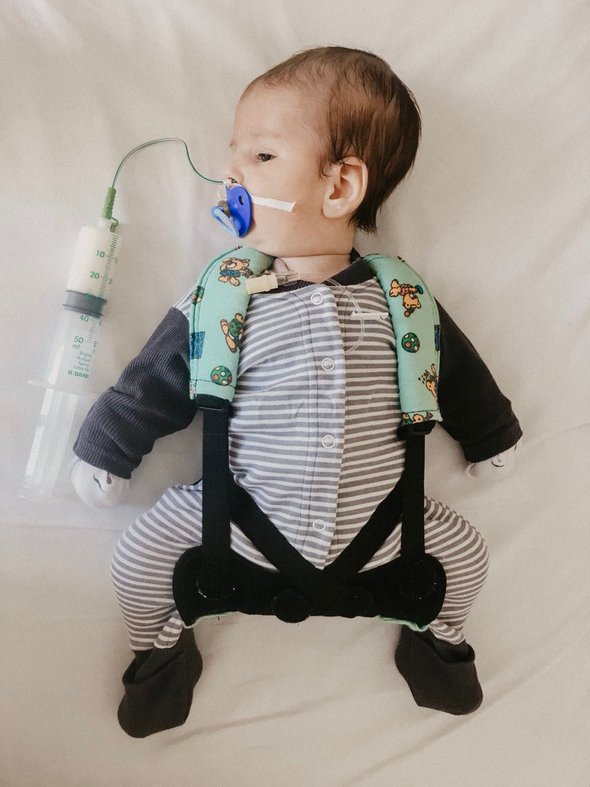
Фото из личного архива Марины Амулиной
Помимо этого, ночью у него часто случалось апноэ — задержка дыхания. Мне приходилось отлавливать эти моменты. При дыхании он очень сильно хрипел, все время. Его мышцы настолько слабы, что весь первый год он не мог самостоятельно удерживать голову. Сейчас Роберту два года, и до сих пор он не может правильно держать спину, не может ходить.
Проблемы были практически везде: мозг, зрение, суставы, сердце, почки, легкие, печень, половая система, центральная нервная система
Мы всё время лежали с малышом на обследованиях и реабилитациях, чтобы понять, что с ним. Мы посетили слишком многих московских врачей, потратили немало времени и денег, но никто не мог помочь нам понять, что с сыном, диагноз поставить не мог никто. Нам не назначали никакого особого лечения, потому что состояние всегда было довольно тяжелое. Любой неправильный шаг мог привести к эпилепсии. О том, что у моего ребёнка синдром Прадера — Вилли, я узнала, лишь когда ему исполнилось шесть месяцев. И это стало одновременно и шоком, и облегчением. Теперь мы знали, с чем имеем дело и что делать дальше.
Как только анализы всё подтвердили, мы сели на диету. Потому что иначе нельзя. Главная проблема синдрома Прадера — Вилли — это гиперфагия, отсутствие чувства насыщения. Люди с таким заболеванием постоянно хотят есть, поэтому ожирение — основная проблема.

Фото из личного архива Марины Амулиной
Самая большая опасность — это смерть от удушья из-за ожирения и задержек дыхания во сне. Важно строго контролировать питание ребёнка. Исключается все сладкое вплоть до фруктов. Запрещено есть мучное. Интервалы в питании должны быть по четыре с половиной часа. Но важно, что у каждого ребёнка это индивидуально, поэтому нужна консультация грамотного врача. Мы регулярно делаем УЗИ, смотрим, как усваивается еда. Если через три часа в желудке она еще есть, то кормить ни в коем случае нельзя. Важно уменьшать калории, несмотря на то что это растущий организм. Каждые полтора месяца мы лежим на реабилитации. Между этим дома проводим медикаментозное лечение, делаем массажи.
Ни в одной стране нет волшебной таблетки от поломки в 15-й хромосоме, которая может вылечить такого ребёнка
Всё лечение симптоматическое. Ребёнок рождается, как правило, с недоразвитыми органами, потому что у него была внутриутробная гипотония и недостаток кислорода — при генетических нарушениях уже во время беременности начинаются проблемы. Опытные врачи могут увидеть, что с ребёнком что-то не так. Есть характерные признаки.
Знание диагноза помогает нам, родителям, знать, чего ожидать, какие меры необходимо принимать. И понимать, чего делать категорически нельзя.
Нам повезло, мы живем в Москве и постоянную реабилитацию проходим бесплатно. Детям из регионов, как правило, надо получать квоты на такое лечение, к каждому осведомленному о заболевании врачу приходится ездить из другого города, оплачивать билеты и жилье. Это дорого.
Лечение, которое нам доступно бесплатно, хорошего уровня. Всё, что моему ребёнку жизненно необходимо, ему дают. Конечно, есть реабилитации совсем другого уровня, намного лучше, но они очень дорогие. Цена варьируется от 250 до 700 тысяч рублей за один курс. А делать их нужно регулярно. В нашем случае это каждые полтора-два месяца. Также большинству деток с этим синдромом необходимы различные коррекционные операции.
Сейчас Роберту 2 года и 3 месяца. Несмотря на то что у него сильная задержка в развитии, динамика у нас колоссальная. Он стал более самостоятельным, многому научился. Каждый новый звук, каждое новое движение — это настоящий праздник, огромная победа. Сегодня он умеет то, что уже под силу ребёнку в 9–10 месяцев.
Вообще, мы стараемся не акцентировать внимание на болезни. Я сразу исключила из головы историю, что у меня ребёнок с проблемами. Просто воспринимаю это как ситуацию, с которой нужно работать. Никто не относится к Роберту как к особенному или неполноценному. Он растет в огромной любви. У него есть старший брат, который тоже еще маленький. Они сильно привязаны друг к другу, поддерживают в трудные моменты. Если бы хоть один член нашей семьи постоянно думал о болезни, то, наверное, мы бы все сошли с ума.

Фото из личного архива Марины Елян
Малая информированность врачей и родителей о СПВ приводит к тому, что многие узнают о заболевании ребёнка, когда уже присутствует сильное ожирение. Нам повезло, узнали достаточно рано. Но мы очень хотим, чтобы в мире и России это заболевание можно было диагностировать сразу при рождении, и еще лучше — при скрининге беременных. Это и сейчас возможно, но в список обязательных скринингов синдром не входит.
О создании благотворительного фонда помощи людям с синдромом Прадера — Вилли я задумалась сразу же, как узнала о диагнозе сына. Ведь нам самим некуда было податься в тот момент, подобных организаций не было, да даже научные статьи — почти все только иностранные. Я уже тогда понимала, как могу помочь родителям, которые находятся в такой же ситуации.
У меня есть огромная поддержка в виде семьи и мой опыт спокойно принимать проблемы и работать с ними конструктивно. Но у большинства родителей процесс принятия факта неизлечимого заболевания у ребенка проходит намного тяжелее. Многие впадают в депрессию, не понимают, как жить дальше, куда бежать со своими проблемами.
Немалым фактором становится еще и то, что русскоязычной информации об этом синдроме почти нет, нет сообществ для таких родителей
Я всегда много работала (у нас семейный бизнес), и это позволило избежать депрессивных состояний. Работа действительно хорошо вытянула меня в реальность, где нельзя раскисать. У меня есть старший сын, который также нуждается в веселой, счастливой маме, поэтому я быстро взяла себя в руки. Судьба нас свела с другими прекрасными мамами, чьи дети тоже родились с этим синдромом. Так что я очень счастлива, что быстро нашлись единомышленники и вместе мы создали фонд!
«Врач-генетик перинатального центра предположила спинально-мышечную дистрофию»
Марина Вербивская, мама ребёнка с СПВ, учредитель и президент фонда
Синдром Прадера — Вилли — редкое генетическое заболевание, вызванное поломкой в 15-й хромосоме. В большинстве случаев нарушение происходит случайно, никто из родителей не виноват. «Так сложились звезды», — услышала я однажды на приеме врача.
Когда я забеременела, мы с мужем сразу верили, что у нас будет девочка. Мое самочувствие и анализы — все было в норме. Ближе к 30-й неделе появилось многоводие, а с ним и тяжесть, дискомфорт. Я чувствовала, что малышка мало двигается внутри, но количество шевелений плода умещалось в норму, установленную врачами. Но ещё тогда нам с мужем стало понятно, что нас ожидает какая-то особенная история.
Я стала искать специалистов в области патологии беременности в лучших перинатальных центрах Москвы, и лишь в одном из них результат УЗИ показал все нарушения, соответствующие хромосомной аномалии плода и нарушению маточно-плацентарного кровотока. Но врач, которая могла тогда принять решение о тактике дальнейшего ведения беременности, доктор медицинских наук, профессор, не обратила на это внимания.
Рожать я отправилась в срок, предварительно наблюдаясь в стационарном отделении патологии беременности четыре дня, каждый из которых мой лечащий врач пропускал главный симптом, который наблюдается у каждой мамы ребенка с синдромом Прадера — Вилли при обязательном исследовании КТГ (кардиотокографии) плода. Роды начались естественные, но закончились экстренным кесаревым сечением. И это не редкая ошибка врачей, виной чему, конечно же, неосведомленность.
После операции меня отправили в отделение интенсивной терапии, а ребенка — с неплохими показателями, но небольшим весом и ростом — в детское отделение. Через несколько часов после рождения, когда материнские гормоны перестали работать, малышка сильно ослабла. Не плакала, не ела, практически не реагировала на сторонние раздражители. Ее поместили в отделение интенсивной терапии, и мы виделись с ней только два раза в день.
Она лежала в кувезе, я могла лишь трогать её руку, а она в ответ слегка сжимала мой палец и иногда открывала глаза
Почти сразу врач-генетик перинатального центра предположила СМА (спинально-мышечную дистрофию). Это один из самых страшных диагнозов, с которым большинство родителей детей с синдромом Прадера — Вилли живут первые пару месяцев жизни, пока не получат результаты, исключающие его. Некоторые опытные генетики уже могут найти отличия в синдромах, но остальным не хватает осведомленности.

Фото: Юлия Кондратова
После недели пребывания в перинатальном центре мы с Кристиной ещё месяц лежали в отделении педиатрии и патологии новорожденных. Весь месяц я плакала. Она была слишком слаба, и никто не понимал, что с ней. Когда я совершенно устала и потеряла надежду на улучшения, я решила, что хочу, чтобы Кристина была дома, где ее окружат братья и сестры, бабушки и дедушки и будут любить, несмотря ни на что.
За день до выписки лечащий врач организовала консультацию их генетика. Он и предположил синдром Прадера — Вилли. Я не верила в диагноз и не сразу заглянула в карту. А вечером все-таки отыскала медсестру и попросила прочитать название синдрома, анализ на который дочери рекомендовали сдать. Ввела его в поисковик и проплакала еще сутки. Но это были мои последние слезы. Мы вернулись домой и стали придумывать, как жить дальше с синдромом Прадера — Вилли.
У этого синдрома много проявлений и признаков, затрагивающих почти все системы организма, но они не обязательно проявятся все одновременно, да и их тяжесть варьируется от лёгкой до тяжелой. Самыми частыми и значимыми симптомами считаются сильнейшая гипотония (мышечная слабость) в младенчестве и сильнейшая гиперфагия (неконтролируемое переедание), приводящая к морбидному ожирению. Эти симптомы вызваны нарушениями эндокринной системы. Единственным эффективным средством лечения сегодня считается рекомбинантный гормон роста, который здорово справляется с гипотонией, но не сводит на нет чувство голода. Поэтому изобретения лекарства сегодня очень ждут во всем мире.
В России не ведется регистр пациентов с этим синдромом. За два года в закрытых родительских сообществах я встретила, наверное, около 300 человек
Но всем понятно, исходя из данных других стран о частоте возникновения синдрома (1 из 15–30 тысяч живых новорожденных), что в России таких людей тысячи.

Фото: Юлия Кондратова
Наш фонд помощи людям с синдромом Прадера — Вилли только начал свою работу. В рамках месяца осведомленности мы разместили в соцсетях 15 фактов о заболевании под хэштегом #знаюпроспв. Мы запустили сайт, подключаем платежные системы и ищем источники финансирования для реализации в том числе и программ оказания адресной помощи.
Наша главная цель — максимально расширить осведомленность о синдроме
Так как многое в жизни людей с синдромом Прадера — Вилли зависит от нескольких видов коррекций — гормональной, педагогической, поведенческой, коррекции физического развития — и строгой диеты.
Наша задача сводится к созданию информационной базы для каждого из участвующих в жизни людей с СПВ. Мы планируем создать как площадку для общения и осведомленности медиков любого уровня, от поликлиник до научных центров, так и информационные материалы для педагогов и воспитателей. А еще нам важно помочь семьям строить взаимоотношения в новой реальности, ведь, как бы ни сложилось течение заболевания, многое в их жизни теперь будет по-другому.
Быт, распределение времени, общение с родственниками и друзьями, традиции празднования дней рождений и других праздников. И будущее. Достаточно болезненная тема для каждого родителя — это взрослая жизнь наших детей. И наша задача — сопровождать людей с синдромом Прадера — Вилли на каждом этапе их жизни.
Родители — это люди, которые максимально заинтересованы в осведомленности о заболевании ребенка. Обычный врач в поликлинике может ни разу в жизни не столкнуться с таким диагнозом. Сегодня известно около 7000 редких орфанных заболеваний. При этом каждую неделю в медицинской литературе описывается в среднем пять новых.

Фото: Мария Трумпокаис
Например, только в 2017 году было открыто заболевание «синдром Шааф-Янга» (SYS), вызванное мутацией только одного из генов в участке синдрома Прадера — Вилли. Сейчас активно изучается связь между синдромами, и не исключено, что результатом этих исследований станет понимание нарушений пищевого поведения в СПВ, но об этих фактах в России почти неизвестно.
Становится очевидным, что именно открытие пациентской организации в России может во многом изменить жизни наших детей, наших семей, наших врачей, наших педагогов.
Сейчас Кристинке два года. Она даже умеет ходить, что достаточно круто и не обязательно для наших детей в этом возрасте. Все дети сильно отличаются друг от друга, у каждого свой индивидуальный план развития. Главное — это любовь и общение. И, конечно, много информации о будущих возможных сложностях, чтобы уже сейчас не допускать возможности осложнений здоровья.
Мы не знаем, как дальше будет развиваться Кристинка. Пойдет ли она в обычную школу или будет учиться в коррекционной; возможно, даже на надомном обучении. Будет ли она работать и жить самостоятельно, когда вырастет, или же в течение всей жизни ей будет необходим специальный уход. Будет ли она радовать нас своим здоровьем и заниматься спортом и живописью, или ей потребуется ряд операций, чтобы поддерживать жизнедеятельность. Мы не знаем. И каждая мысль о возможных сложностях завтра заставляет нас еще больше наслаждаться дочерью сегодня.
Источник
