Ранний атопический синдром у детей
Атопический дерматит у детей – это воспалительное заболевание кожи хронического рецидивирующего течения, возникающее в раннем детском возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам. Атопический дерматит у детей проявляется высыпаниями на коже, сопровождающимися зудом, мокнутием, образованием эрозий, корок, участков шелушения и лихенизации. Диагноз атопического дерматита у детей основан на данных анамнеза, кожных проб, исследования уровня общего и специфических IgE. При атопическом дерматите у детей показаны диета, местная и системная медикаментозная терапия, физиолечение, психологическая помощь, санаторно-курортное лечение.
Общие сведения
Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды: на его долю приходится 80-85% случаев аллергии у детей раннего возраста. Как правило, атопический дерматит у ребенка проявляется уже в течение первого года жизни; может протекать с периодическими обострениями и временным стиханием кожных проявлений до пубертатного периода и даже сохраняться в зрелом возрасте.
Распространенность атопического дерматита в детской популяции неуклонно растет и составляет 10-15% в возрастной группе до 5 лет; 15-20% — среди детей школьного возраста. Атопический дерматит существенно снижает качество жизни детей, вызывая психологический дискомфорт и нарушая их социальную адаптацию. Атопический дерматит у детей является риск-фактором «атопического марша» — дальнейшего последовательного развития других аллергических заболеваний: аллергического ринита, поллиноза, аллергического конъюнктивита, бронхиальной астмы. При ослаблении организма атопический дерматит у детей может осложняться присоединением вторичной бактериальной и грибковой инфекций.
Проблема атопического дерматита у детей, в виду своей актуальности, нуждается в пристальном внимании со стороны педиатрии, детской дерматологии, аллергологии-иммунологии, детской гастроэнтерологии, диетологии.

Атопический дерматит у детей
Причины
Возникновение атопического дерматита у детей обусловлено комплексным взаимодействием различных факторов окружающей среды и генетической предрасположенности к аллергическим реакциям. Атопическое поражение кожи обычно возникает у детей с наследственной склонностью к развитию аллергических реакций. Доказано, что риск развития атопического дерматита у детей составляет 75-80% при наличии гиперчувствительности у обоих родителей и 40-50% — при атопии у одного из родителей.
К более частому развитию атопического дерматита у детей приводит гипоксия плода, перенесенная во внутриутробном периоде или во время родов. В первые месяцы жизни ребенка симптомы атопического дерматита могут быть вызваны пищевой аллергией вследствие раннего перевода на искусственные смеси, неправильного введения прикорма, перекармливания, имеющихся нарушений процесса пищеварения и частых инфекционно-вирусных заболеваний. Атопический дерматит чаще возникает у детей с гастритом, энтероколитом, дисбактериозом, гельминтозами.
Нередко к развитию атопического дерматита у детей приводит чрезмерное потребление высокоаллергенных продуктов матерью в период беременности и лактации. Пищевая сенсибилизация, связанная с физиологической незрелостью пищеварительной системы и особенностями иммунного ответа новорожденного, оказывает значительное влияние на формирование и последующее развитие всех аллергических заболеваний у ребенка.
Причинно-значимыми аллергенами могут выступать пыльца, продукты жизнедеятельности домашних клещей, пылевой фактор, бытовая химия, лекарственные средства и др. Спровоцировать обострение атопического дерматита у детей могут психоэмоциональное перенапряжение, перевозбуждение, ухудшение экологической ситуации, пассивное курение, сезонные изменения погоды, снижение иммунной защиты.
Классификация
В развитии атопического дерматита у детей различают несколько стадий: начальную, стадию выраженных изменений, стадию ремиссии и стадию клинического выздоровления. В зависимости от возраста манифестации и клинико-морфологических особенностей кожных проявлений выделяют три формы атопического дерматита у детей:
- младенческую (с периода новорожденности до 3 лет)
- детскую – (с 3 до 12 лет)
- подростковую (с 12 до 18 лет)
Эти формы могут переходить в одна в другую или заканчиваться ремиссией с уменьшением симптомов. Различают легкое, средней степени и тяжелое течение атопического дерматита у детей. Клинико-этиологические варианты атопического дерматита по причинно-значимому аллергену включают кожную сенсибилизацию с преобладанием пищевой, клещевой, грибковой, пыльцевой и другой аллергии. По степени распространенности процесса атопический дерматит у детей может быть:
- ограниченным (очаги локализуются в одной из областей тела, площадь поражения не >5% поверхности тела)
- распространенным/диссеминированным (поражение — от 5 до 15% поверхности тела в двух и более областях)
- диффузным (с поражением практически всей кожной поверхности).
Симптомы
Клиническая картина атопического дерматита у детей достаточно многообразна, зависит от возраста ребенка, остроты и распространенности процесса, тяжести течения патологии.
Младенческая форма атопического дерматита характеризуется острым воспалительным процессом – отеком, гиперемией кожи, появлением на ней эритематозных пятен и узелковых высыпаний (серозных папул и микровезикул), сопровождающихся резко выраженной экссудацией, при вскрытии – мокнутием, образованием эрозий («серозных колодцев»), корочек, шелушением.
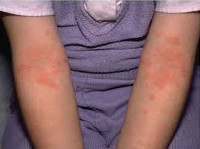
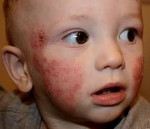
Типичная локализация очагов – симметрично в области лица (на поверхности щек, лба, подбородка); волосистой части головы; на разгибательных поверхностях конечностей; реже в локтевых сгибах, подколенных ямках и в области ягодиц. Для начальных проявлений атопического дерматита у детей характерны: гнейс — себорейные чешуйки с усиленным салоотделением в зоне родничка, у бровей и за ушами; молочный струп — эритема щек с желтовато-коричневыми корочками. Кожные изменения сопровождаются интенсивным зудом и жжением, расчесами (экскориацией), возможно гнойничковое поражение кожи (пиодермия).
Для детской формы атопического дерматита свойственны эритематосквамозное и лихеноидное кожное поражение. У детей наблюдается гиперемия и выраженная сухость кожи с большим количеством отрубевидных чешуек; усиление кожного рисунка, гиперкератоз, обильно шелушение, болезненные трещины, упорный зуд с усилением в ночное время. Кожные изменения располагаются преимущественно на сгибательных поверхностях конечностей (локтевых сгибах, подколенных ямках), ладонно-подошвенной поверхности, паховых и ягодичных складках, тыльной поверхности шеи. Характерно «атопическое лицо» с гиперпигментацией и шелушением век, линией Денье-Моргана (складкой кожи под нижним веком), вычесываем бровей.
Проявления атопического дерматита у детей подросткового возраста характеризуются резко выраженной лихенизацией, наличием сухих шелушащихся папул и бляшек, локализующихся преимущественно на коже лица (вокруг глаз и рта), шеи, верхней части туловища, локтевых сгибах, вокруг запястий, на тыльной стороне кистей и ступней, пальцах рук и ног. Для этой формы атопического дерматита у детей характерно обострение симптомов в холодное время года.
Диагностика
Диагностика атопического дерматита у ребенка проводится детским дерматологом и детским аллергологом-иммунологом. Во время осмотра специалисты оценивают общее состояние ребенка; состояние кожных покровов (степень влажности, сухости, тургор, дермографизм); морфологию, характер и локализацию высыпаний; площадь поражения кожи, выраженность проявлений. Диагноз атопического дерматита подтверждается при наличии у детей 3-х и более обязательных и дополнительных диагностических критериев.
Вне обострения атопического дерматита у детей применяют постановку кожных проб с аллергенами методом скарификации или прик-теста для выявления IgE-опосредованных аллергических реакций. Определение содержания общего и специфических IgE в сыворотке крови методами ИФА, РИСТ, РАСТ предпочтительно при обострении, тяжелом течении и постоянных рецидивах атопического дерматита у детей.
Атопический дерматит у детей необходимо дифференцировать с себорейным дерматитом, чесоткой, микробной экземой, ихтиозом, псориазом, розовым лишаем, иммунодефицитными заболеваниями.
Лечение атопического дерматита у детей
Лечение направленно на уменьшение выраженности аллергического воспаления кожи, исключение провоцирующих факторов, десенсибилизацию организма, предотвращение и снижение частоты обострений и инфекционных осложнений. Комплексное лечение включает диету, гипоаллергенный режим, системную и местную фармакотерапию, физиотерапию, реабилитацию и психологическую помощь.
- Диета. Помогает облегчить течение атопического дерматита и улучшить общее состояние, особенно у детей грудного и раннего возраста. Рацион питания подбирается индивидуально, исходя из анамнеза и аллергологического статуса ребенка, каждый новый продукт вводится под строгим контролем педиатра. При элиминационной диете из рациона убирают все возможные пищевые аллергены; при гипоаллергенной диете исключают крепкие бульоны, жареные, острые, копченые блюда, шоколад, мед, цитрусовые, консервы и др.
- Медикаментозное лечение. Включает прием антигистаминных, противовоспалительных, мембраностабилизирующих, иммунотропных, седативных препаратов, витаминов и применение местных наружных средств. Антигистаминные препараты 1-го поколения (клемастин, хлоропирамин, хифенадин, диметинден) применяют только короткими курсами при обострении атопического дерматита у детей, не отягощенного бронхиальной астмой или аллергическим ринитом. Антигистаминные препараты 2-го поколения (лоратадин, дезлоратадин, эбастин, цетиризин) показаны при лечении атопического дерматита у детей в сочетании с респираторными формами аллергии. Для купирования тяжелых обострений атопического дерматита у детей используют короткие курсы системных глюкокортикоидов, иммуносупрессивную терапию.
- Местное лечение. Помогает устранить зуд и воспаление кожи, восстановить ее водно-липидный слой и барьерную функцию. При обострениях атопического дерматита у детей среднетяжелой и тяжелой степени применяют аппликации местных глюкокортикоидов, при инфекционном осложнении — в комбинации с антибиотиками и противогрибковыми средствами.
В лечении атопического дерматита у детей используют фототерапию (УФA и УФB облучение, ПУВА-терапию), рефлексотерапию, гипербарическую оксигенацию, курорто- и климатотерапию. Детям с атопическим дерматитом нередко требуется помощь детского психолога.
Прогноз и профилактика
Наиболее выраженные в раннем возрасте проявления атопического дерматита могут уменьшаться или полностью исчезать по мере роста и развития детей. У большинства пациентов симптомы атопического дерматита сохраняются и рецидивируют в течение всей жизни.
Неблагоприятными прогностическими факторами являются: ранний дебют заболевания в возрасте до 2-3 мес., отягощенная наследственность, тяжелое течение, сочетание атопического дерматита у детей с другой аллергической патологией и персистирующей инфекцией.
Цель первичной профилактики атопического дерматита – предотвращение сенсибилизации детей из групп риска путем максимального ограничения высоких антигенных нагрузок на организм беременной и кормящей матери и ее ребенка. Исключительно грудное вскармливание в первые 3 месяца жизни ребенка, обогащение рациона матери и ребенка лактобактериями снижает риск раннего развития атопического дерматита у предрасположенных к нему детей.
Вторичная профилактика заключается в предупреждении обострений атопического дерматита у детей за счет соблюдения диеты, исключения контакта с провоцирующими факторами, коррекции хронической патологии, десенсибилизирущей терапии, санаторно-курортного лечения.
При атопическом дерматите важен правильный ежедневный уход за кожей детей, включающий очищение (непродолжительные прохладные ванны, теплый душ), смягчение и увлажнение специальными средствами лечебной дерматологической косметики; выбор одежды и белья из натуральных материалов.
Источник
Атопический дерматит — одно из самых распространенных аллергических заболеваний кожи. По данным медицинской статистики им страдают 12% всего населения. Чаще всего поражаются дети возрастом от полугода до года, второй опасный период до пяти лет. Поскольку заболевание сопровождается кожным зудом, его путают с диатезом, нейродермитом и экземой. Суть поражения кожи — это хронический воспалительный процесс, вызванный изменениями на генетическом уровне.
Причины
Считается, что главную роль в возникновении заболевания играет отягощенная наследственность. У каждого больного в роду имелись люди с аллергическими заболеваниями. Ученые установили двадцать генов ответственных за передачу этого признака потомству. Если больна мать, то вероятность проявления дерматита у ребенка 40 %. При наличии заболевания у отца — до 20 %. Вероятность возрастает до семидесяти % при совместном аллергическом анамнезе у родителей.
Среди основных провоцирующих факторов выделяют:
- курение и злоупотребление алкоголем матери во время беременности;
- токсикоз во второй половине беременности;
- перенесенные инфекционные (паразитарные) заболевания;
- длительное лечение антибиотиками;
- заболевания желудочно-кишечного тракта у ребенка;
- отсутствие грудного вскармливания;
- несвоевременное введение прикорма;
- использование непроверенных питательных смесей и преждевременных продуктов в пище малыша.
Интересно, что проведенные исследования показали, что чаще заболевание возникает у детей в хорошо обеспеченных семьях.
Реакция антиген-антитело протекает очень быстро (немедленный тип), через несколько минут после проникновения антигена.
Наиболее популярные аллергены:
- продукты питания;
- бытовые (домашняя и библиотечная пыль, ткани домовых клещей, стиральный порошок и чистящие средства, пух и перо постельного белья, корм для рыб, шерсть домашних животных).
Очень редко причиной становится запах и пыльца растений.
Диагностика заболевания
Основана на тщательном осмотре больного и сборе сведений о наследственной предрасположенности.
Дерматологи выделили пять основных признаков, при наличии четырех из них диагноз атопический дерматит становится несомненным.
- Начало заболевания в раннем детстве (до двухлетнего возраста);
- наличие аллергических проявлений у родственников;
- сухая кожа по всей поверхности;
- кожный зуд;
- расположение высыпаний на внутренней поверхности локтевого сустава и под коленями.
В ходе диагностики нужно не просто поставить диагноз, но и выявить провоцирующие факторы болезни, без этого невозможно достичь каких-либо результатов в лечении.
Заболевание обнаруживается участковым педиатром. Для дальнейшего уточнения диагноза, подбора правильного лечения необходимо обратиться к врачу аллергологу-иммунологу и к дерматологу. Доктор Комаровский дает множество рекомендаций н советов на своем сайте.
Необходимостью выявления пищевого или бытового аллергена вызвано проведение анализов крови на антитела к паразитам, кала на копрограмму и глистную инвазию, потребуется ультразвуковое исследование органов брюшной полости для исключения заболеваний желудочно-кишечного тракта.
Рекомендуется консультация невролога и эндокринолога, так как другие заболевания могут служить причиной обострения дерматита (например, поражение позвоночника, сахарный диабет).
Для выявления аллергена в иммунологическом кабинете ставят специфические кожные пробы с известными стандартными препаратами в разном разведении.
Чтобы проверить уровень иммунитета (защитных сил организма) проводят анализ крови на расширенную иммунограмму с изучением клеточного состава.
При нагноительных осложнениях необходимы бактериальные посевы отделяемого.
Симптомы и клиническое течение заболевания отличаются в зависимости от возрастной категории больного.
Поэтому выделено три формы атопического дерматита:
- младенческая,
- детская,
- подростково-взрослая.
Симптомы атопического дерматита новорожденного ребенка и у грудничка(младенческая форма)
На коже щек и лба появляются ярко-розовые воспаленные пятна. В народе их называют «диатезом». Возможна локализация на волосистой части головы, на ягодицах и голенях. Процесс протекает то обостряясь, то дает кратковременные ремиссии. Во время обострения поверхность мокнет, затем образуются корки и папулы (плотные маленькие бугорки), шелушение. Ребенок беспокоен, расчесывает зудящие места. Этот вариант наблюдается у детей до двух лет.
Для детей старшего возраста характерно расположение красных пятен и папул в местах кожных складок, за ушами, на сгибательной поверхности локтевых и коленных суставов. Длительность процесса приводит к сухости и трещинам на коже пальцев, кистей, на лице появляется тонкая складка под нижним веком. Кожный рисунок усилен, нарастает шелушение, вокруг глаз появляется пигментация.
Атопический дерматит у взрослых и подростков протекает как хроническое заболевание. Покраснение кожи появляется редко, но постоянно имеются распространенные изменения в виде утолщения кожи, сухости с выраженным рисунком на шее, груди, спине, на кистях рук, в области суставов, болезненные трещины кожи на руках и стопах. В результате инфицирования расчесов возникают корки, гнойники с последующим рубцеванием. Характерен более темный цвет век за счет гиперпигментации.
Лечение атопического дерматита начинается не с лекарственных препаратов, а с рекомендаций по образу жизни и соблюдению диеты.
Мероприятия по окружающей среде
- Не рекомендуется находиться во влажном воздухе (не более сорока %), испытывать большие перепады температуры воздуха;
- сушить одежду и обувь придется в отдельном помещении;
- не пользоваться спиртсодержащими растворами в личной гигиене;
- нельзя носить одежду из шерсти, синтетики, меха;
- при стирке лучше использовать обычное хозяйственное мыло, а не порошок, хорошо прополаскивать одежду и белье;
- не пользоваться перьевыми подушками, одеялами и перинами;
- чаще просушивать и проветривать постельное белье;
- избегать физической нагрузки, сопровождающейся повышенным потоотделением (спортивные соревнования);
- постараться оградить больного от стрессовых ситуаций;
- в кухне должна работать вытяжка;
- в помещении с длительным проживанием нужен кондиционер, очиститель воздуха;
- влажную уборку проводить ежедневно;
- лучше избавиться от ковров и ковровых дорожек;
- для душа нельзя использовать мыло, лучше гипоаллергенный шампунь, для купания ребенка он добавляется в ванную;
- не нужно растираться полотенцем, мягко промокнуть мокрую кожу;
- для ребенка полезно сохранение грудного вскармливания как можно дольше;
- загорание категорически противопоказано.
Гипоаллергенная диета
Необходимо исключить: шоколад и конфеты, алкогольные напитки, орехи, цитрусовые, молоко в чистом виде, морепродукты и рыбу, острые приправы, майонез, яйца, колбасы и сосиски, клубнику, землянику и ананасы.
Можно употреблять: мясо говядины в отварном виде, молочные продукты (свежий творог, простоквашу, несладкий йогурт), каши (гречневую, рисовую, овсяную), яблоки в любом виде, огурцы, петрушку, укроп.
Этой диеты должна придерживаться кормящая мама, если у ребенка выявлен диатез.
Лечение медикаментами назначается только врачом. Нельзя самостоятельно покупать в аптеке пусть даже самые дорогие разрекламированные средства. У детей лечение контролируется участковым врачом педиатром, иммунологом и дерматологом. Областные клинические больницы проводят консультации по фото и предварительно отправленным анализам на интернет-конференциях.
Основные группы лекарственных препаратов:
- антигистаминные средства;
- цинксодержащие мази для снятия воспаления;
- увлажняющие средства;
- глюкокортикоиды (противоаллергическое и противовоспалительное действие).
Народная медицина рекомендует множество отваров настоек для местного применения в виде примочек, кремов, добавок в воду для ванн. Ромашка и череда оказывают противовоспалительное действие. Добавление детям при купании настоя валерианы, пустырника, душицы помогает успокоить малыша. Для приготовления отваров столовую ложку травы залить стаканом кипятка, настоять два-три часа, процедить и влить в ванную.
Осложнения
Присоединение различной инфекции, проникновение в места расчесов может вызвать:
- грибковое поражение кожи у взрослых на стопах, голенях и ногтях, у детей «молочница» во рту с характерными болезненными белыми высыпаниями;
- пиодермию — мелкие гнойнички по всему телу;
- герпетические высыпания — вирусное поражение в виде сливающихся пузырьков на коже.
Прогноз
Большинство детей с младенческой и детской формой заболевания при правильном режиме и питании к совершеннолетию выздоравливают. Однако, заболевание может снова проявиться, если не следить за факторами риска. У 40 % детей и взрослых в дальнейшем возникают другие хронические аллергические заболевания (бронхиальная астма, ринит, конъюнктивит, экзема).
???? Оцените статью ???? и Поделитесь с друзьями ????????????
???? Подписывайтесь на канал ✍️ Спасибо за уделённое время! ❤️
???? Информация предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со специалистом.
Сайт канала HealthMatka.ru
Источник
