Рак фатерова сосочка код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак большого дуоденального сосочка.

Рак большого дуоденального сосочка
Описание
Рак большого дуоденального сосочка. Злокачественная опухоль фатерова сосочка, расположенного в области двенадцатиперстной кишки. Характерен медленный рост и позднее метастазирование при раннем появлении механической желтухи. Наблюдаются боли, периодическое повышение температуры тела, увеличение печени и желчного пузыря. На поздних стадиях возможны кровотечения. Диагноз устанавливают с учетом симптоматики, данных рентгенографии, фиброгастродуоденоскопии и результатов биопсии. Лечение оперативное: гастропанкреатодуоденальная резекция, папиллэктомия, дуоденэктомия, паллиативные вмешательства.
Дополнительные факты
Рак большого дуоденального сосочка – злокачественная неоплазия большого дуоденального (фатерова) соска, локализующегося в нисходящей части двенадцатиперстной кишки и представляющего собой соустье главного панкреатического протока и общего желчного протока. Составляет 40% от общего количества онкологических поражений пилородуоденальной зоны, 5% от общего числа неоплазий ЖКТ и 1-2% от общего количества раков различных локализаций. Рак большого дуоденального сосочка является третьей по распространенности причиной возникновения механической желтухи. Обычно поражает пожилых пациентов, средний возраст больных составляет 54 года. Очень редко выявляется у детей. Женщины страдают реже мужчин. Лечение осуществляют специалисты в сфере онкологии, гастроэнтерологии и абдоминальной хирургии.
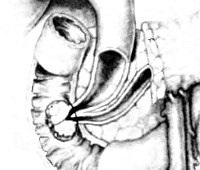
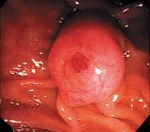
Рак большого дуоденального сосочка
Причины
Причины возникновения опухоли точно не выяснены. Специалисты отмечают, что определенное значение имеет наследственная предрасположенность – заболевание нередко диагностируется в семьях, члены которой страдают семейным полипозом. Кроме того, у некоторых пациентов выявляется генетическая мутация K-ras Установлено, что неоплазия может развиться в результате малигнизации аденомы фатерова соска. В список факторов риска также включают хронический панкреатит и заболевания гепатобилиарной системы.
Источником рака большого дуоденального сосочка являются трансформировавшиеся клетки эпителия слизистой двенадцатиперстной кишки, панкреатического протока либо общего желчного протока. Для новообразования характерен медленный экзофитный рост. По внешнему виду неоплазия напоминает папиллому, разрастание грибовидной формы или в виде соцветья цветной капусты. Реже выявляются эндофитные формы. При экзофитных формах рака большого дуоденального сосочка желтуха чаще ремиттирующая, при эндофитных – постоянная. Диаметр узла при его хирургическом удалении в среднем составляет 3.
При микроскопическом исследовании выявляются клеточные скопления и отдельно лежащие эндокринные клетки веретенообразной, треугольной и цилиндрической формы. Число эндокринных клеток уменьшается по мере снижения уровня дифференцировки неоплазии. Обычно рак большого дуоденального сосочка прорастает общий желчный проток, возможно также поражение поджелудочной железы и стенки двенадцатиперстной кишки, лимфогенное и отдаленное метастазирование. Лимфогенные метастазы обнаруживаются у 21-51% больных. Отдаленные вторичные очаги выявляются достаточно редко. Обычно поражается печень, реже – кости, головной мозг, легкие и надпочечники.
Рак большого дуоденального сосочка может полностью обтурировать просвет желчного протока, реже выявляется стеноз. Даже при частичном сдавлении из-за отечности слизистой возникают грубые расстройства оттока желчи, становящиеся причиной развития желтухи. Появляется билиарная гипертензия, сопровождающаяся дилатацией желчевыводящих путей и протоков поджелудочной железы. Кишечная непроходимость развивается очень редко. При распространении процесса возможно прорастание стенки кишечника и распад неоплазии с развитием внутреннего кровотечения.
Симптомы
Первым проявлением болезни часто становится механическая желтуха, возникшая на фоне соматического благополучия. Вначале желтуха обычно перемежающаяся, нормализация биохимических показателей крови обусловлена уменьшением отека в области стенозированного желчного протока. При прогрессировании рака большого дуоденального сосочка желтуха становится более стойкой, изменение цвета кожи выявляется после интенсивных болей, сопровождающихся ознобами и проливными потами. Пациенты жалуются на выраженный зуд. Интермиттирующий характер желтухи на поздних стадиях (выявляется в 51% случаев) обусловлен распадом рака большого дуоденального сосочка, сопровождающегося временным восстановлением проходимости желчного протока.
При пальпации определяется гепатомегалия. У 60% пациентов под нижним краем печени прощупывается увеличенный желчный пузырь (симптом Курвуазье). При продолжительной обтурации желчевыводящих путей возникают цирроз печени и хронический панкреатит. При инвазии рака большого дуоденального сосочка в стенку кишечника и последующем распаде опухоли возможны кровотечения (острые массивные либо повторяющиеся незначительные) с развитием анемии. При региональном метастазировании отмечается изменение болевого синдрома.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся стеноз либо обструкция панкреатических протоков, из-за которых в ЖКТ перестают поступать ферменты, необходимые для расщепления белков и жиров. Нарушение проходимости общего желчного протока еще больше усугубляет расстройства всасывания жиров и ухудшает всасываемость витаминов. Снижение веса и авитаминоз становятся причиной адинамии.
Изменение аппетита. Изменение веса. Истощение. Ломота в мышцах. Нарушение терморегуляции. Озноб. Отсутствие аппетита. Понос (диарея). Потеря веса. Слабость. Увеличение СОЭ.
Диагностика
Постановка диагноза сопряжена с существенными затруднениями из-за неспецифичности симптоматики. В процессе диагностики онколог ориентируется на жалобы, данные объективного осмотра, рентгенографии, чреспеченочной или внутривенной холангиографии, дуоденального зондирования, фиброгастродуоденоскопии и других исследований. При желтухе определяется высокий уровень билирубина с преобладанием прямой фракции, стеркобилин в кале отсутствует. На поздних стадиях рака большого дуоденального сосочка выявляется анемия.
Достаточно достоверным исследованием является дуоденальное зондирование, при проведении которого часто удается обнаружить кровь в дуоденальном содержимом. Иногда в ходе этого исследования выявляются клетки неоплазии и ферменты поджелудочной железы. Рентгенографическими признаками рака большого дуоденального сосочка являются неровность контуров либо дефект наполнения в зоне внутренней стенки двенадцатиперстной кишки, а также отсутствие проходимости либо деформация желчного протока в зоне, приближенной к фатеровому соску.
При проведении фиброгастродуоденоскопии обнаруживают опухолевидное образование и выполняют эндоскопическую биопсию подозрительного участка. В некоторых случаях диагноз рака большого дуоденального сосочка не удается установить при помощи стандартных методик, для уточнения характера патологии приходится проводить лапаротомию, рассекать фатеров сосок, осуществлять забор ткани, а затем принимать решение об объеме операции на основании данных срочного гистологического исследования.
Дифференциальная диагностика
Дифференциальный диагноз осуществляют с гепатитом, раком головки поджелудочной железы и раком желчных путей.
Лечение
Основным способом лечения данной патологии является оперативное вмешательство, которое, в зависимости от распространенности процесса, может быть радикальным либо паллиативным. Группа паллиативных операций включает в себя около десяти различных вариантов анастомозов, позволяющих восстановить отток желчи в пищеварительный тракт либо (реже) предотвратить сдавление двенадцатиперстной кишки растущим раком большого дуоденального сосочка.
Радикальная операция является тяжелым и сложным вмешательством, поэтому проводится только после тщательного отбора пациентов в соответствии со стандартами, включающими в себя допустимую степень истощения, уровень белков в крови, определенные показатели пульса и жизненной емкости легких Больным раком большого дуоденального сосочка проводят гастропанкреатодуоденальную резекцию. При наличии противопоказаний к радикальному вмешательству выполняют условно радикальные операции: папиллэктомию, дуоденэктомию либо экономную панкреатодуоденальную резекцию. Радиотерапия и химиопрепараты при раке большого дуоденального сосочка малоэффективны.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: C24.1
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C15-C26 Злокачественные новообразования органов пищеварения / C24 Злокачественное новообразование других и неуточненных частей желчевыводящих путей
Определение и общие сведения[править]
Эпидемиология
Ампулярные опухоли сравнительно редки — на их долю приходится примерно 6% всех периампулярных новообразований.
Первая документально подтверждённая операция по поводу ампулярной опухоли была выполнена Холстедом в 1898 г. К сожалению, пациент умер через 7 мес вследствие рецидива заболевания.
Этиология и патогенез[править]
Предрасполагающие факторы
Известно, что аденомы, особенно ворсинчатые, — предраковое состояние. Семейный аденоматозный полипоз сочетается с повышенным риском развития периампулярных аденом и карцином. Опухоли этой области обычно развиваются через 10-20 лет после рака толстой кишки. Другие возможные (хотя и не достоверные) факторы риска — холецистэктомия, сфинктеротомия и курение.
Патоморфология
Многие из ампулярных опухолей в прошлом ошибочно классифицировали как злокачественные новообразования головки поджелудочной железы, что приводило к неправильной оценке 5-летней выживаемости после формирования обходного анастомоза. Большинство опухолей ампулы фатерова соска представлено аденокарциномами, хотя описаны и прочие гистологические типы: карциноиды, другие нейроэндокринные опухоли и саркомы. Доброкачественная ворсинчатая аденома может развиваться в рамках синдрома аденоматоза, например синдрома Гарднера. Возникновение карциномы возможно и из истинной аденомы. Неблагоприятные прогностические факторы после резекции ампулярного рака включают:
— поражение лимфатических узлов;
— низкодифференцированные опухоли;
— размер опухоли более 2 см;
— опухолевые клетки по краю резекции;
— периневральное распространение;
— прорастание опухолью поджелудочной железы.
При местном распространении опухоли в процесс чаще всего вовлекаются двенадцатиперстная кишка и поджелудочная железа; отмечено метастазирование в регионарные лимфатические узлы. Наиболее часто при лимфогенном распространении страдают узлы по ходу нижней панкреатодуоденальной артерии. Стадию ампулярной карциномы определяют в соответствии с классификацией TNM.
Клинические проявления[править]
Пик заболеваемости приходится на возраст 60-70 лет. Наиболее часто заболевание проявляется механической желтухой, которая носит интермиттирующий характер из-за повторных некрозов и отторжения некротических масс, а также сочетается с анемией вследствие хронического желудочно-кишечного кровотечения. Классический, но редкий симптом — стул серого или серебристого цвета вследствие механической желтухи и желудочно-кишечного кровотечения.
Ампулы фатерова сосочка: Диагностика[править]
Методы исследования
В лабораторном анализе характерна картина интермиттирующей обструкции жёлчных протоков и микроцитарной гипохромной анемии. Как и для большинства других опухолей жёлчных протоков, концентрация опухолевых маркёров изменчива, часто повышено сывороточное содержание РЭА и CA19-9.
Большую роль играют лучевые методы диагностики. Одновременное расширение жёлчных протоков и протока поджелудочной железы при УЗИ («двойной проток») указывает на вероятность периампулярного рака. Диагноз устанавливают при эндоскопии, в большинстве случаев возможно выполнение биопсии (недиагностированными остаются только мелкие интраампулярные опухоли). Эндоскопическое УЗИ применяют для оценки глубины поражения и резектабельности. Гистологическое исследование следует выполнять во всех случаях, однако из-за сложности определения точного места взятия биопсии возможны ложноотрицательные результаты. Спиральная КТ позволяет получить дополнительную информацию . Классический признак «перевёрнутой цифры 3» описан при рентгеноконтрастном исследовании с барием, которое в настоящее время используют редко. Холангиографию обычно выполняют при ЭРХПГ, за исключением случаев полной обтурации ампулы. В этой ситуации анатомию протоков и степень их поражения позволяет определить ЧЧХГ.
Дифференциальный диагноз[править]
Ампулы фатерова сосочка: Лечение[править]
Хирургическое вмешательство
Выбор объёма лечения зависит от стадии опухоли и состояния пациента. У престарелых или ослабленных больных хорошего паллиативного эффекта добиваются с помощью эндоскопического стентирования или даже простой сфинктеротомии, которые можно проводить повторно. У пациентов, способных перенести полостную операцию, резекция обеспечивает существенно более высокую частоту излечения, чем, например, при раке головки поджелудочной железы, а также оказывает прекрасный паллиативный эффект. В данном случае выбирают между иссечением в пределах здоровых тканей и панкреатодуоденэктомией.
При очень маленьких опухолях может быть радикальным и местное иссечение, однако методом выбора остаётся панкреатодуоденэктомия. Трансдуоденальное радикальное иссечение крупной опухоли ампулярного отдела опаснее, чем резекция головки поджелудочной железы, что связано с риском развития панкреатита и формирования дуоденального или панкреатического свища. При таких опухолях возможно выполнение пилоросохраняющей панкреатодуоденэктомии. Предположения о недостаточной радикальности этого вмешательства не подтвердились.
При нерезектабельной опухоли возможно формирование паллиативного обходного анастомоза (гепатикоеюностомия). Однако при таком варианте лечения сохраняется риск кровотечения и стеноза выходного отдела желудка. K.D. Lillemoe с коллегами в рандомизированном исследовании обнаружили, что выполнение профилактической гастроеюностомии предотвращает развитие пилоростеноза, которым впоследствии страдают 19% пациентов контрольной группы. При этом различий в частоте других осложнений между двумя группами выявлено не было.
Адъювантная терапия
Достоверных данных о роли радиоили химиотерапии в лечении опухолей ампулярной зоны после хирургической резекции нет. Некоторые авторы полагают, что адъювантная терапия оказывает положительный эффект у пациентов с плохими прогностическими признаками . При изучении значения лучевой терапии или химиотерапии при нерезектабельных опухолях рак ампулярной области и рак поджелудочной железы, как правило, объединяют в одну группу, так что получить данные исключительно об ампулярных опухолях практически невозможно.
Профилактика[править]
Прочее[править]
Прогноз
Прогноз при ампулярной карциноме лучше, чем при аденокарциноме поджелудочной железы; показатели 5-летней выживаемости варьируют от 20 до 60%.
Источники (ссылки)[править]
«Хирургия печени и поджелудочной железы [Электронный ресурс] / Под редакцией Джеймса О. Гардена; пер. с англ. — М. : ГЭОТАР-Медиа, 2013.» — https://www.rosmedlib.ru/book/06-COS-2355.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Злокачественные новообразования первичные, неточно обозначенные и неуточненных локализаций
Рубрики C76-C80 включают злокачественные новообразования с неточно обозначенной первичной локализацией или те, которые определены как «диссеминированные», «рассеянные» или «распространенные» без указаний на первичную локализацию. В обоих случаях первичная локализация рассматривается как неизвестная.
Функциональная активность
К классу II отнесены как новообразования независимо от наличия или отсутствия у них функциональной активности. Если необходимо уточнить функциональную активность, ассоциирующуюся с тем или иным новообразованием, можно использовать добавочный код из класса IV. Например, катехоламинпродуцирующая злокачественная феохромоцитома надпочечников кодируется рубрикой C74 с добавочным кодом E27.5; базофильная аденома гипофиза с синдромом Иценко-Кушинга кодируется рубрикой D35.2 с добавочным кодом E24.0.
Морфология
Имеется ряд больших морфологических (гистологических) групп злокачественных новообразований: карациномы, включая плоскоклеточные и аденокарциномы; саркомы; другие опухоли мягких тканей, включая мезотелиомы; лимфомы (Ходжкина и неходжкинские); лейкоз; другие уточненные и специфические по локализации типы; неуточненные раки.
Термин «рак» является общим и может использоваться для любой из вышеуказанных групп, хотя он редко употребляется по отношению к злокачественным новообразованиям лимфоидной, кроветворной и родственных им тканей. Термин «карцинома» иногда неверно используется как синоним термина «рак».
В классе II новообразования классифицируются преимущественно по локализации внутри широких группировок, составленных на основе характера течения. В исключительных случаях морфология указывается в названиях рубрик и подрубрик.
Для желающих идентифицировать гистологический тип новообразования приведен общий перечень отдельных морфологических кодов. Морфологические коды взяты из второго издания Международной классификации болезней в онкологии (МКБ-О), которая представляет собой двухосную классифицированную систему, обеспечивающую независимое кодирование новообразований по топографии и морфологии.
Морфологические коды имеют 6 знаков, из которых первые четыре определяют гистологический тип, пятый указывает на характер течения опухоли (злокачественная первичная, злокачественная вторичная, т.е. метастатическая, in situ, доброкачественная, неопределенного характера), а шестой знак определяет степень дифференциации солидных опухолей и, кроме того, используется как специальный код для лимфом и лейкозов.
Использование подрубрик в классе II
Необходимо обратить внимание на особое использование в этом классе подрубрики со знаком .8 (см. примечание 5). Там, где необходимо выделить подрубрику для группы «другие», обычно используют, подрубрику .7.
Злокачественные новообразования, выходящие за пределы одной локализации, и использование подрубрики с четвертым знаком .8 (поражение, выходящее за пределы одной и более указанных локализаций)
Рубрики C00-C75 классифицируют первичные злокачественные новообразования в соответствии с местом их возникновения. Многие трехзначные рубрики далее подразделяются на подрубрики в соответствии с различными частями рассматриваемых органов. Новообразование, которое захватывает две или более смежные локализации внутри трехзначной рубрики и место возникновения которого не может быть определено, следует классифицировать подрубрикой с четвертым знаком .8 (поражение, выходящее за пределы одной и более вышеуказанных локализаций), если такая комбинация специально не индексируется в других рубриках. Например, карцинома пищевода и желудка обозначается кодом C16.0 (кардия), в то время как карциному кончика и нижней поверхности языка необходимо кодировать подрубрикой C02.8. С другой стороны, карциному кончика языка с вовлечением нижней его поверхности следует кодировать в подрубрике C02.1, так как место возникновения (в данном случае кончик языка) известно.
Понятие «поражение, выходящее за пределы одной и более вышеуказанных локализаций» подразумевает, что вовлеченные области являются смежными (одна продолжает другую). Последовательность нумерации подрубрик часто (но не всегда) соответствует анатомическому соседству локализаций (например, мочевой пузырь C67.–), и кодировщик может быть вынужден обратиться к анатомическим справочникам, чтобы определить топографическую взаимосвязь.
Иногда новообразование выходит за пределы локализаций, обозначенных трехзначными рубриками внутри одной системы органов. Для кодирования таких случаев предназначены следующие подрубрики:
- C02.8 Поражение языка, выходящее за пределы одной и более вышеуказанных локализаций
- C08.8 Поражение больших слюнных желез, выходящее за пределы одной и более вышеуказанных локализаций
- C14.8 Поражение губ, полости рта и глотки, выходящее за пределы одной и более вышеуказанных локализаций
- C21.8 Поражение прямой кишки, заднего прохода [ануса] и анального канала, выходящее за пределы одной и более вышеуказанных локализаций
- C24.8 Поражение желчных путей, выходящее за пределы одной и более вышеуказанных локализаций
- C26.8 Поражение органов пищеварения, выходящее за пределы одной и более вышеуказанных локализаций
- C39.8 Поражение органов дыхания и внутригрудных органов, выходящее за пределы одной и более вышеуказанных локализаций
- C41.8 Поражение костей и суставных хрящей, выходящее за пределы одной и более вышеуказанных локализаций
- C49.8 Поражение соединительной и мягких тканей, выходящее за пределы одной и более вышеуказанных локализаций
- C57.8 Поражение женских половых органов, выходящее за пределы одной и более вышеуказанных локализаций
- C63.8 Поражение мужских половых органов, выходящее за пределы одной и более вышеуказанных локализаций
- C68.8 Поражение мочевых органов, выходящее за пределы одной и более вышеуказанных локализаций
- C72.8 Поражение головного мозга и других отделов центральной нервной системы, выходящее за пределы одной и более вышеуказанных локализаций
В качестве примера можно указать карциному желудка и тонкой кишки, которую следует кодировать в подрубрике C26.8 (поражение органов пищеварения, выходящее за пределы одной и более вышеуказанных локализаций).
Злокачественные новообразования эктопической ткани
Злокачественные новообразования эктопической ткани следует кодировать в соответствии с упомянутой локализацией. Например, эктопия поджелудочной железы злокачественным новообразованием яичников кодируются как образование яичника (C56).
Использование Алфавитного указателя при кодировании новообразований
При кодировании новообразований в дополнение к их локализации следует учитывать морфологию и характер течения заболевания и прежде всего необходимо обратиться к Алфавитному указателю для морфологического описания.
Использование второго издания Международной классификации болезней в онкологии (МКБ-0)
Для некоторых морфологических типов класс II предоставляет довольно узкую топографическую классификацию или вовсе не дает таковой. Топографические коды МКБ-0 используются для всех новообразований по существу с помощью тех же трех- и четырехзначных рубрик, которые используются в классе II для злокачественных новообразований (C00-C77, C80), тем самым обеспечивая большую точность локализации для других новообразований [злокачественных вторичных (метастатических), доброкачественных, in situ, неопределенного или неизвестного характера].
Таким образом, учреждениям, заинтересованным в определении локализации и морфологии опухолей (таким, как регистры рака, онкологические больницы, патологоанатомические отделения и другие службы, специализирующиеся в области онкологии), следует пользоваться МКБ-0.
Источник
