Прямой антикоагулянт при остром коронарном синдроме

Ø Антикоагулянты прямого действия, в первую очередь гепарины — обязательный элемент лечения ОКС, терапию гепаринами начинают сразу при поступлении больного.
Ø Нефракционированный гепарин при терапии коронарного тромбоза применяют внутривенно для поддержания устойчивой его концентрации в крови.
Ø Вместо нефракционированного гепарина при ОКС без подъема ST можно использовать низкомолекулярные гепарины, фондапаринукс или бивалирудин.
Ø Если гепарины вызывают тромбоцитопению, в качестве антикоагулянта возможно использование гирудина или бивалирудина.
Ø Отмену гепаринов целесообразно выполнять постепенно для предупреждения возможной реактивной гиперкоагуляции.
Ø Не рекомендуется менять антикоагулянт в процессе лечения ОКС.
Ø НФГ вводят внутривенно болюсом 60-70 ЕД/кг (но не более 5000 ЕД) с последующим переходом на постоянную внутривенную инфузию с начальной скоростью 12-15 ЕД/кг в час (но не более 1000 ЕД/ч). Длительность введения НФГ должна быть не менее 48 ч, но не более 7 дней. Следует помнить, что нитроглицерин снижает антикоагулянтную активность гепарина.
Таблица 14.Применение низкомолекулярных гепаринов при остром коронарном синдроме
Непрямые антикоагулянты в терапии острого периода ИМ. Из-за медленного наступления эффекта при ОКС их назначают только для профилактики тромбозов и эмболии в особых случаях (сопутствующая мерцательная аритмия, имплантированные искусственные клапаны сердца, признаки внутрисердечного тромбоза, тромбоза глубоких вен, тромбоэмболии в анамнезе) после стабилизации состояния больных.
Механизм действия препаратов связан с блокадой фермента эпоксидредуктазы в печени, что приводит к снижению синтеза II, VII, IX и X факторов свертывания крови, вследствие чего нарушается процесс гидроксилирования γ-карбоксиглютаминовой кислоты и, соответственно, синтез витамин К-зависимых факторов свертывания крови (схема 6).
Скорость снижения в плазме крови уровней этих факторов определяется их периодом полужизни, который составляет для фактора II — 80-120 ч, для фактора VII — 4-6 ч, для фактора IX- 24 ч, для фактора X — 48-72 ч. Таким образом, клинически значимые изменения в свертываемости крови после приема первой дозы непрямого антикоагулянта определяются не ранее, чем через 8-12 ч, максимальный эффект проявляется спустя 72-96 ч, а продолжительность действия однократно принятой дозы может составлять от 2 до 5 суток.
Схема 6.Механизм действия непрямых антикоагулянтов
Наиболее широко применяется производное кумарина — варфарин. Рекомендуемые дозы непрямых антикоагулянтов и отдельные фармакокинетические параметры представлены в табл. 15.
Таблица 15.Рекомендуемые дозы, кратность назначения и отдельные фармакокинетические параметры непрямых антикоагулянтов
Непрямые антикоагулянты могут использоваться в сочетании с АЦСК после нескольких дней парентерального введения прямых антикоагулянтов в ранние сроки заболевания. При комбинировании варфарина с АЦСК доза последней должна составлять 75 мг/сут, в то время как дозу варфарина следует подбирать индивидуально с таким расчетом, чтобы MHO было равно 2. При этом следует учитывать, что комбинация АЦСК и варфарина в 2 раза увеличивает риск больших кровотечений, но более эффективно, чем одна ацетилсалициловая кислота, предотвращает основные сердечно-сосудистые осложнения.
Важную роль при лечении непрямыми антикоагулянтами играет взаимодействие препаратов данной группы с другими фармакологическими средствами, что обусловлено особенностями их фармакокинетики (высокая степень связывания с белками плазмы крови, конкурентный метаболизм в печени) и фармакодинамики.
Источник
Как обсуждалось выше, введение гепарина требуется на протяжении 48 ч после тромболизиса, выполненного активаторами плазминогена. После введения стрептокиназы назначение гепарина не приносит дополнительной пользы и в качестве рутинной терапии не рекомендуется.
В первых исследованиях активаторов плазминогена применялся нефракционированный гепарин (НФГ), однако позднее в исследовании EXTRACT-TIMI 25 показано, что применение НМГ после тромболизиса по сравнению с НФГ приводило к снижению частоты рецидива ИМ (9,9% против 12,0%о соответственно, р=0,001), хотя и ценой увеличения частоты массивных кровотечений (2,1% против 1,4%, р<0,001).
Метаанализ результатов других работ выявил, что у пациентов с ОКС бпST, получавших только медикаментозную терапию, низкомолекулярный гепарин (НМГ) эффективнее нефракционированного гепарина (НФГ) в снижении риска рецидива ИМ и ишемии миокарда — без увеличения частоты кровотечений. По данным исследования SYNERGY, при лечении больных, подвергнутых раннему инвазивному вмешательству, НМГ был столь же эффективен, как и НФГ, хотя риск массивного кровотечения увеличился (9,9% против 7,6%).
Увеличение риска кровотечения у пациентов, подвергаемых ЧKB, может быть обусловлено введением НФГ в тот период, когда предыдущая доза НМГ еще продолжала действовать. В исследовании STACKENOX добавление НФГ к эноксапарину приводило к существенному и пролонгированному ухудшению параметров тромбообразования (анти-Ха и анти-Па), однако не влияло на чаще всего определяемый параметр активированного времени свертывания.
Кроме того, как было продемонстрировано в исследовании STEEPLE, изолированное применение низкомолекулярного гепарина (НМГ) во время ЧKB сопровождалось более низкой частотой осложнений, связанных с чаще всего используемым бедренным доступом. Тем не менее в ходе процедуры ЧKB все еще рекомендуется использовать НФГ, поскольку его эффект развивается быстро, сопровождается измеряемой динамикой показателя активированного времени свертывания и при необходимости может быть быстро блокирован введением протамина.
Бивалирудин — прямой ингибитор тромбина — также эффективен при лечении пациентов с ИМ пST и ОКС бпST; его введение можно продолжить и во время ЧKB. Основным преимуществом бивалирудина является более низкая частота кровотечений по сравнению с гепарином и ингибиторами гликопротеиновых IIb/IIIa рецепторов.
В исследовании OASIS-5 было показано, что при ОКС бпST ингибитор Ха-фактора свертывания фонда-паринукс, вводимый в дозе 2,5 мг подкожно, столь же эффективен, как и НМГ эноксапарин. При этом частота массивных кровотечений в группе фондапаринукса была на 48% ниже, чем в группе эноксапарина, хотя чаще обнаруживался катетер-ассоциированный тромб, что, впрочем, не повлияло на первичную конечную точку. Таким образом, фондапаринукс можно рекомендовать использовать при ОКС бпST (особенно при высоком риске кровотечения), когда вмешательство, вероятно, будет отложено или если предпочтение отдано медикаментозной терапии.
Если получавшему фондапаринукс пациенту выполняется ЧKB, то во время процедуры рекомендуется введение гепарина. Применение фондапаринукса также изучалось при ИМ пST в ходе исследования OASIS-6, в котором участвовали 12 092 пациента, у части из которых был выполнен тромболизис, у другой части — первичное ЧKB, а третьи не получали никакой реперфузионной терапии. К 30-му дню наблюдения в группе фондапаринукса было отмечено существенное снижение частоты первичной конечной точки (смерть/ре-инфаркт) по сравнению с группой НФГ (9,7% против 11,2%, р=0,008).
Польза препарата была наиболее отчетливо заметна в группе пациентов, которым не выполнялось ЧKB. Положительный эффект фондапаринукса прослеживался даже у тех больных, которые не получали реперфузионного лечения и не имели общепринятых показаний для назначения НФГ, что проявлялось уменьшением частоты первичной конечной точки. Важно, что польза препарата наблюдалась без увеличения частоты кровотечений и инсульта.
В целом, назначение антикоагулянтов рекомендуется у всех пациентов с ОКС, однако выбор препарата и доз следует тщательно продумать с учетом индивидуального риска кровотечения.


— Вернуться в раздел нашего сайта «кардиология»
Оглавление темы «Лечение острого коронарного синдрома (ОКС)»:
- Инфаркт миокарда с подъемом сегмента ST при неизмененных коронарных артериях
- Лечение острого коронарного синдрома без подъема сегмента ST
- Сортировка пациентов с острым коронарным синдромом без подъема сегмента ST
- Оценка риска острого коронарного синдрома без подъема сегмента ST
- Чрескожное вмешательство (ЧКВ) при остром коронарном синдроме без подъема сегмента ST
- Риск кровотечения при остром коронарном синдроме (ОКС)
- Тромбоцитопения на фоне лечения острого коронарного синдрома (ОКС)
- Аспирин в лечении острого коронарного синдрома (ОКС)
- Клопидогрел в лечении острого коронарного синдрома (ОКС)
- Длительность приема аспирина и клопидогреля при остром коронарном синдроме (ОКС)
- Антикоагулянты в лечении острого коронарного синдрома (ОКС)
Источник
Нефракционированный гепарин
Антикогуляционный эффект НФГ связан с антитромбиновым действием, в меньшей степени — с подавлением фактора Ха. По обобщённым данным многих исследований, при комбинации НФГ с ацетилсалициловой кислотой снижение риска развития ИМ и смерти составило 33% в сравнении с монотерапией ацетилсалициловой кислотой. Важно помнить, что эффективность гепарина показана только при внутривенном способе введения препарата. Начинают введение с болюса 60-80 ЕД/кг, но не более 5000 ЕД, далее постоянная инфузия 12-18 ЕД/(кг х ч), но не более 1250 ЕД/ч. Обычная начальная скорость инфузии 1000 ЕД/ч. Продолжительность инфузии обычно 2-3 дня, однако допустимо более длительное введение. Лечение НФГ осуществляют под контролем АЧТВ. При измерении через 6 ч после начала введения АЧТВ должно в 1,5-2,5 раза превышать верхнюю границу нормального уровня, принятого в лаборатории лечебного учреждения, и затем следует удерживать АЧТВ в этом диапазоне. При необходимости изменения дозы контрольные измерения АЧТВ выполняют через 6 ч. Если АЧТВ находится в целевом диапазоне при двух последовательных измерениях, то его измерения можно выполнять через каждые 24 ч.
Для дозирования НФГ в зависимости от величин АЧТВ применяют специальные алгоритмы (номограммы). В табл. 1 отображены абсолютные величины АЧТВ, в табл. 2 — отношение (степень прироста) измеренного показателя и верхней границы нормы, принятой в конкретной лаборатории. Следует строго следовать алгоритму и не превышать рекомендуемую дозу препарата.
Таблица 1
Регулирование (подбор) дозы гепарина
| АЧТВ, с | Повторение болюса, ед. | Прекращение инфузии, мин | Изменение скорости инфузии, мл/ч (ЕД/ч) | Время следующего измерения АЧТВ |
<60 60-69 70-79 80-90 91-120 >120 | 5000 | 30 60 | +3 (+120) +3 (+120) 0 (0) -2 (-80) -2 (-80) -4 (-160) | 6 ч 6 ч Следующее утро Следующее утро 6 ч 6 ч |
Таблица 2
Номограмма введения НФГ с использованием относительных изменений АЧТВ (по отношению к контрольной величине конкретной лаборатории)
| Отношение АЧТВ | Скорость инфузии нефракционированного гепарина |
| Начальная доза АЧТВ < 1,2 контрольной величины | 70 ЕД/кг болюс (не более 5000 Ед, затем 18 Ед/(кг х ч) (не более 1250 ЕД/ч) 70 Ед/кг болюс и увеличить скорость инфузии на 4 ЕД/(кг х ч) 40 ЕД/кг болюс и увеличить скорость инфузии на 2 ЕД/(кг х ч) Без изменений Уменьшить скорость инфузии на 2 ЕД/(кг х ч) Остановить введение на 1 час, затем продолжить его, уменьшив |
Недостатки и побочные эффекты НФГ:
- Высокая степень связывания с белками плазмы. Вследствие этого антикоагуляционный эффект сильно варьируется, отсутствуют стандартные дозы, необходим постоянный мониторинг АЧТВ. Биодоступность при подкожном способе введения ещё ниже, чем при внутривенном.
- Основной побочный эффект — кровотечения. Возможны аллергические реакции, при длительном приёме — тромбоцитопения. При развитии кровотечений на фоне инфузии гепарина для нейтрализации препарата используют протамина сульфат, который вводят в/в из расчёта 1 мг протамина сульфата на 100 ЕД гепарина. Так, после внутривенного введения 5000 Ед НФГ необходимо ввести 50 мг протамина. Рассчитывая дозу протамина при постоянной инфузии гепарина, в расчёт следует принимать только гепарин, введённый за предшествующие несколько часов, так как период полувыведения НФГ около 60 мин. Больному, который получал инфузию НФГ со скоростью 1000 ЕД/ч, требуется примерно 30 мг протамина. Для подтверждения нейтрализации гепарина определяют АЧТВ. Протамин следует вводить медленно (за 1-3 мин), он может вызывать гипотензию и брадикардию.
Низкомолекулярные гепарины
Низкомолекулярные гепарины (средняя молекулярная масса 4000-7000 дальтон) высокоэффективные антитромботические средства. Противосвёртывающий эффект связан в первую очередь с блокадой фактора Ха. Преимущества применения препаратов НМГ — возможность более доступного подкожного введения и отсутствие необходимости в лабораторном мониторинге. Лучшая по сравнению с обычным гепарином предсказуемость антитромботического эффекта объясняется отсутствием связывания с плазменными белками. НМГ оказывает быстрое и вместе с тем пролонгированное антитромботическое действие, обычно достаточно его двукратного введения.
Эффективность в лечении острого коронарного синдрома без подъема сегмента ST показана для трёх НМГ — далтепарина, эноксапарина и надропарина кальция. Однако только для эноксаларина показана лучшая клиническая эффективность по сравнению с НФГ. НМГ обычно хорошо переносятся, реже вызывают тромбоцитопении. Однако риск кровотечений даже несколько выше, чем у НФГ. Они определённо чаще вызывают «малые», не требующие гемотрансфузии, кровотечения.
Важно помнить, что НМГ выделяются через почки. При почечной недостаточности концентрация НМГ резко повышается, что ведёт к увеличению риска Кровотечений. Так, применение эноксапарина в стандартных терапевтических дозах у больных с тяжёлой почечной недостаточностью (клиренс креатинина ≤ 30 мл/мин) приводит к резкому повышению уровня анти-Ха активности с 2-3-кратным риском больших кровотечений. Больным почечной недостаточностью НМГ вводят в меньшей дозе; по возможности следует контролировать анти-Ха активность плазмы. При развитии кровотечения возможно (хотя менее эффективно) введение протамина из расчёта 1 мг протамина на 1 мг эноксапарина.
- Эноксапарин п/к 100 МЕ/кг (1 мг/кг) каждые 12 ч, обычно до 8 сут. Для быстрого начала действия иногда сначала вводят в/в болюс 30 мг.
- Далтепарин п/к 120 МЕ/кг (максимально 10 000 МЕ) каждые 12 ч до 8 сут. В отдельных случаях возможно более длительное применение.
- Надропарин кальций в/в струйно (болюс) 86 МЕ/кг, сразу вслед за этим п/к 86 МЕ/кг каждые 12 ч до 8 сут.
Шахнович Р.М.
Острый коронарный синдром
Опубликовал Константин Моканов
Источник
Ø Антикоагулянты прямого действия, в первую очередь гепарины — обязательный элемент лечения ОКС, терапию гепаринами начинают сразу при поступлении больного.
Ø Нефракционированный гепарин при терапии коронарного тромбоза применяют внутривенно для поддержания устойчивой его концентрации в крови.
Ø Вместо нефракционированного гепарина при ОКС без подъема ST можно использовать низкомолекулярные гепарины, фондапаринукс или бивалирудин.
Ø Если гепарины вызывают тромбоцитопению, в качестве антикоагулянта возможно использование гирудина или бивалирудина.
Ø Отмену гепаринов целесообразно выполнять постепенно для предупреждения возможной реактивной гиперкоагуляции.
Ø Не рекомендуется менять антикоагулянт в процессе лечения ОКС.
Ø НФГ вводят внутривенно болюсом 60-70 ЕД/кг (но не более 5000 ЕД) с последующим переходом на постоянную внутривенную инфузию с начальной скоростью 12-15 ЕД/кг в час (но не более 1000 ЕД/ч). Длительность введения НФГ должна быть не менее 48 ч, но не более 7 дней. Следует помнить, что нитроглицерин снижает антикоагулянтную активность гепарина.
Таблица 14.Применение низкомолекулярных гепаринов при остром коронарном синдроме


Непрямые антикоагулянты в терапии острого периода ИМ. Из-за медленного наступления эффекта при ОКС их назначают только для профилактики тромбозов и эмболии в особых случаях (сопутствующая мерцательная аритмия, имплантированные искусственные клапаны сердца, признаки внутрисердечного тромбоза, тромбоза глубоких вен, тромбоэмболии в анамнезе) после стабилизации состояния больных.
Механизм действия препаратов связан с блокадой фермента эпоксидредуктазы в печени, что приводит к снижению синтеза II, VII, IX и X факторов свертывания крови, вследствие чего нарушается процесс гидроксилирования γ-карбоксиглютаминовой кислоты и, соответственно, синтез витамин К-зависимых факторов свертывания крови (схема 6).
Скорость снижения в плазме крови уровней этих факторов определяется их периодом полужизни, который составляет для фактора II — 80-120 ч, для фактора VII — 4-6 ч, для фактора IX- 24 ч, для фактора X — 48-72 ч. Таким образом, клинически значимые изменения в свертываемости крови после приема первой дозы непрямого антикоагулянта определяются не ранее, чем через 8-12 ч, максимальный эффект проявляется спустя 72-96 ч, а продолжительность действия однократно принятой дозы может составлять от 2 до 5 суток.
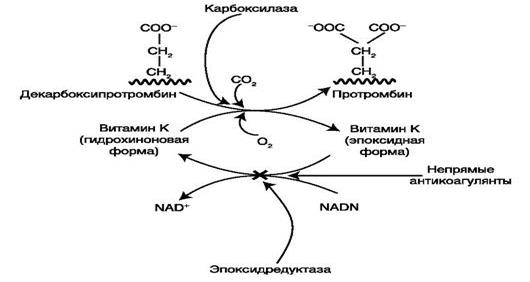
Схема 6.Механизм действия непрямых антикоагулянтов
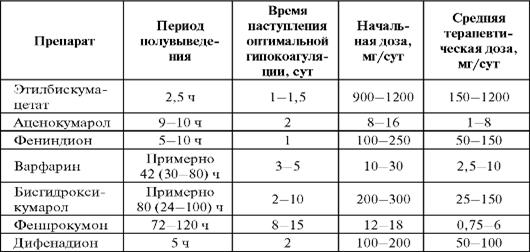
Наиболее широко применяется производное кумарина — варфарин. Рекомендуемые дозы непрямых антикоагулянтов и отдельные фармакокинетические параметры представлены в табл. 15.
Таблица 15.Рекомендуемые дозы, кратность назначения и отдельные фармакокинетические параметры непрямых антикоагулянтов
Непрямые антикоагулянты могут использоваться в сочетании с АЦСК после нескольких дней парентерального введения прямых антикоагулянтов в ранние сроки заболевания. При комбинировании варфарина с АЦСК доза последней должна составлять 75 мг/сут, в то время как дозу варфарина следует подбирать индивидуально с таким расчетом, чтобы MHO было равно 2. При этом следует учитывать, что комбинация АЦСК и варфарина в 2 раза увеличивает риск больших кровотечений, но более эффективно, чем одна ацетилсалициловая кислота, предотвращает основные сердечно-сосудистые осложнения.
Важную роль при лечении непрямыми антикоагулянтами играет взаимодействие препаратов данной группы с другими фармакологическими средствами, что обусловлено особенностями их фармакокинетики (высокая степень связывания с белками плазмы крови, конкурентный метаболизм в печени) и фармакодинамики.
Источник
