При синдроме полной тестикулярной феминизации возможно иметь детей


Синдром тестикулярной феминизации (Синдром Морриса) – наследственное заболевание, характеризующееся развитием женских половых признаков при наличии мужского кариотипа (XY). Симптомы этой патологии обладают широким спектром выраженности – от фенотипически полноценной женщины до полноценного мужчины с целым рядом промежуточных вариантов, на чем построена классификация данного состояния. Диагностика синдрома тестикулярной феминизации производится на основании результатов гинекологического или урологического осмотра, ультразвуковых исследований органов малого таза, изучения кариотипа и молекулярно-генетических анализов. Специфического лечения этого заболевания не существует, для улучшения качества жизни больных применяются разнообразные хирургические вмешательства.
Общие сведения
Синдром тестикулярной феминизации – генетическое заболевание, поражающее лиц с мужским кариотипом и приводящее к развитию у них разнообразных по выраженности женских половых признаков вплоть до полной феминизации. Нарушения подобного типа регистрировались давно, сразу после открытий хромосомных основ пола и исследований кариотипа, но данное заболевание впервые описал американских гинеколог Джон Моррис в 1953 году. Он изучил известных на тот момент (более 80) пациентов с мужским псевдогермафродитизмом и выявил ряд семейных случаев, что позволило ему определить синдром тестикулярной феминизации как X-сцепленное рецессивное наследственное заболевание. В некоторых источниках эту патологию можно найти под названием синдрома Морриса. В настоящий момент установлено, что встречаемость синдрома тестикулярной феминизации составляет примерно 1 случай на 20-60 тысяч новорожденных мужского пола, однако частота носительства патологического гена среди женщин неизвестна. Данное заболевание является причиной почти 20% случаев мужского псевдогермафродитизма и обуславливает заметную долю от всех разновидностей первичной аменореи.
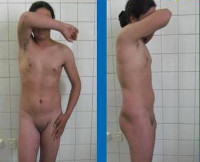
Синдром тестикулярной феминизации (Морриса)
Причины синдрома тестикулярной феминизации
Исследования в области современной генетики позволили выявить молекулярно-генетические механизмы синдрома тестикулярной феминизации – таковыми оказались мутации гена AR, локализованного на X-хромосоме. Продуктом экспрессии данного гена является белок-рецептор к тестостерону и его метаболитам (в основном, дигидротестостерону), наличие которого и обеспечивает реакцию организма на мужские половые гормоны. На сегодняшний день выявлено более 300 различных типов мутаций гена AR, приводящих к синдрому тестикулярной феминизации. Все они имеют рецессивный характер, поэтому женщины (по кариотипу), имеющие гомологичную Х-хромосому, могут выступать только в качестве носителя и передавать это заболевание своим сыновьям с вероятностью 50%.
Из-за нарушений в структуре гена AR кодируемый им белок-рецептор получается дефектным, в зависимости от типа мутаций его реакция на воздействие тестостерона и сходных с ним соединений изменяется. При наиболее тяжелом течении синдрома тестикулярной феминизации рецептор становится совсем неспособным взаимодействовать с мужскими половыми гормонами, поэтому клетки организма теряют к ним чувствительность, сохраняя ее к эстрогенам (в основном, к эстрадиолу). Это приводит к развитию организма полностью по женскому типу при наличии и функционировании яичек. Некоторые другие типы синдрома тестикулярной феминизации обусловлены сохранением чувствительности к тестостерону, но на крайне низком уровне, что становится причиной широкого спектра клинических проявлений. Активность клеток Сертоли, выделяющих тестостерон, при любой форме синдрома тестикулярной феминизации сохраняется и может быть даже несколько повышена.
Крайняя форма синдрома тестикулярной феминизации имеет следующий патогенез – еще на этапе эмбрионального развития из-за отсутствия влияния тестостерона по причине нечувствительности к нему организма происходит формирование женских половых органов. Образуется «слепое» влагалище, расщепленная мошонка становится большими половыми губами, зачатки фаллоса – клитором. На этапе полового созревания также полностью отсутствует реакция клеток на тестостерон, поэтому при синдроме тестикулярной феминизации (полный тип) ткани организма испытывают влияние только женских половых гормонов. Данное обстоятельство приводит к формированию выраженных вторичных половых признаков – пышной груди, «модельных» форм, распределению жировой клетчатки по женскому типу, тонкому голосу. Однако менструации и, тем более, возможность беременности в этом случае полностью исключены, так как у больных отсутствует матка и необходимые для менструального цикла гормональные факторы.
Классификация и симптомы синдрома тестикулярной феминизации
Синдром тестикулярной феминизации характеризуется обширным спектром выраженности проявлений и разновидностей заболевания, для их систематизации была разработана специальная классификация данной патологии. В первую очередь, все формы этого состояния делятся на две группы – полные и неполные. Полная форма синдрома тестикулярной феминизации возникает при полном отсутствии чувствительности организма к тестостерону и характеризуется полноценным женским фенотипом. Обычно рождается здоровая девочка, не имеющая, на первый взгляд, каких-либо отклонений в развитии. С началом полового созревания такие больные нередко становятся весьма красивыми (с «модельной внешностью») из-за превалирующего влияния эстрогенов. Однако при этом у них отсутствует оволосение в области подмышечных впадин и на лобке, не наступает менархе – зачастую именно аменорея в возрасте 14-16 лет становится поводом для обращения к врачу, где в рамках гинекологического исследования и выявляется синдром тестикулярной феминизации.
Неполная форма синдрома тестикулярной феминизации характеризуется намного более разнообразной клинической картиной. Как правило, причиной этой формы патологии выступают дефекты рецепторов к тестостерону, не приводящие к полной потере чувствительности, а только к ее значительному снижению или нарушению. Согласно классификации, принятой в 1996 году, выделяют пять основных форм или степеней неполного синдрома тестикулярной феминизации:
1. 1-я степень (мужской тип) характеризуется типично мужским фенотипом без каких-либо отклонений. В крайне редких случаях может наблюдаться высокий голос и признаки гинекомастии в подростковом возрасте. При этом практически всегда нарушены процессы сперматогенеза, поэтому у больных данным типом синдрома тестикулярной феминизации наблюдается мужское бесплодие.
2. 2-я степень (преимущественно мужской тип) – данный вариант заболевания проявляется более выраженными нарушениями вирилизации и формирования половых органов, хотя фенотипически больные являются мужчинами. У них часто обнаруживается гипоспадия, возможно развитие микропениса или сочетание этих признаков. Пациенты с этим вариантом синдрома тестикулярной феминизации нередко имеют гинекомастию и неравномерное отложение подкожной жировой клетчатки.
3. 3-я степень (амбивалентный тип) – характеризуется выраженным уменьшением полового члена, который становится похожим на клитор. Мошонка разделена настолько, что ее половины напоминают большие половые губы, часто наблюдается гипоспадия, крипторхизм. При этом типе синдрома тестикулярной феминизации также отмечается расширение таза, гинекомастия, относительно узкие плечи.
4. 4-я степень (преимущественно женский тип) – при этой форме синдрома тестикулярной феминизации больные являются женщинами по своим фенотипическим признакам, однако их клитор часто гипертрофирован, урогенитальный синус формирует короткое слепое влагалище. Нередко при этом варианте заболевания наблюдается такое нарушение, как сращение половых губ.
5. 5-я степень (женский тип) – больные этой формой синдрома тестикулярной феминизации фенотипически являются женщинами, практически никаких признаков вирилизации у них не обнаруживается за исключением несколько увеличенного размера клитора. В период полового созревания он может увеличиваться еще больше, достигая размеров микропениса.
У больных синдромом тестикулярной феминизации также часто возникают паховые грыжи из-за нарушения проходимости яичек по паховому каналу. Осложнениями гипоспадии могут быть разнообразные воспалительные процессы в мочевыделительной системе (уретриты, пиелонефриты). Крипторхизм грозит в будущем злокачественным перерождением тканей яичка, что является наиболее тяжелым осложнением данного заболевания.
Диагностика и лечение синдрома тестикулярной феминизации
Основными методами диагностики этого состояния являются гинекологический или урологический осмотр, ультразвуковое исследование, изучение наследственного анамнеза, молекулярно-генетический анализ и определение уровня половых гормонов. Раньше всего удается диагностировать неполные формы синдрома тестикулярной феминизации 2-5 степеней, так как нарушения в строении половых органов заметны уже при рождении ребенка. При осмотре врач-неонатолог может заподозрить наличие генетического заболевания и назначить дополнительные уточняющие исследования. Сочетание таких пороков развития с нормальным или даже повышенным уровнем тестостерона в крови и крипторхизмом говорит в пользу наличия синдрома тестикулярной феминизации.
Неполная форма заболевания 1 степени и полный тип патологии в большинстве случаев определяются намного позднее. Поводом для обращения мужчин (по своим фенотипическим признакам) с синдромом тестикулярной феминизации к специалистам часто служит подозрение на бесплодие. Анализ спермы при этом выявляет азооспермию, в анамнезе больного присутствует крипторхизм (нередко устраненный оперативным путем), паховые грыжи. Подтвердить наличие синдрома тестикулярной феминизации в этом случае возможно только при помощи генетической диагностики. Полная форма заболевания чаще всего диагностируется в 14-15 лет, когда девушки обращаются к специалисту из-за отсутствия менструаций. При гинекологическом осмотре у них определяется «слепое», закрытое в верхней трети влагалище, ультразвуковые исследования обнаруживают отсутствие матки и ее придатков. При этом могут выявляться семенники, находящие на различных этапах спуска в мошонку – располагающиеся в пределах брюшной полости, пахового канала, изредка в половых губах.
Концентрация тестостерона при синдроме тестикулярной феминизации соответствует уровню здорового мужчины или даже несколько превышает его. При этом количество эстрогенов не достигает нижней отметки нормы для девушек аналогичного возраста. Изучение наследственного анамнеза может обнаружить признаки Х-сцепленной передачи заболевания. Молекулярно-генетическая диагностика синдрома тестикулярной феминизации производится врачом-генетиком при помощи автоматического секвенирования последовательности гена AR или других методик. Возможно также выявление носительства патологической формы гена у здоровых женщин и пренатальная диагностика этого заболевания.
Лечение синдрома тестикулярной феминизации полного типа часто ограничивается простым удалением семенников с последующей коррекцией гормонального фона (при необходимости). Это требуется для профилактики семиномы и других форм злокачественного перерождения тканей яичка. Такие больные, с детства воспитывающиеся как девочки, после постановки диагноза могут нуждаться в психологической помощи. Терапия синдрома тестикулярной феминизации неполного типа характеризуется большим количеством пластических операций для воссоздания привычного вида половых органов, груди, оптимального функционирования мочевыделительной системы. Больные с любой формой этого заболевания бесплодны, что также зачастую требует помощи психологов.
Прогноз и профилактика синдрома тестикулярной феминизации
Прогноз синдрома тестикулярной феминизации относительно выживаемости больных довольно благоприятный – при полной форме патологии больные могут прожить нормальную жизнь женщины, обладая при этом мужским кариотипом. Неполные формы при правильно проведенной хирургической коррекции нарушений и пороков развития зачастую также не приводят к тяжелым и жизнеугрожающим осложнениям. Особенно высокую угрозу при синдроме тестикулярной феминизации представляет рак яичек в случае крипторхизма, поэтому его необходимо устранять – выводом семенников в мошонку (при мужском фенотипе) или удалением желез (в случае женского фенотипа). Профилактика синдрома тестикулярной феминизации производится посредством генетического выявления носительства патологического гена при отягощенном наследственном анамнезе и в случае подтверждения – пренатальной диагностикой этой патологии.
Источник
Главная —
Заболевания —
Синдром тестикулярной феминизации
Синдром тестикулярной феминизации — это врожденное заболевание лиц мужского пола (набор хромосом 46, XY), которое характеризуется снижением или полной потерей чувствительности к андрогенам — мужским половым гормонам. Внешне человек выглядит как женщина, а генетически является мужчиной.
Степень резистентности (нечувствительности) к мужским половым гормонам при синдроме тестикулярной феминизации может быть различной, что влияет на выраженность симптомов болезни.
При умеренной резистентности к андрогенам половые органы и внешнее развитие мальчика может соответствовать норме, однако после полового созревания такой мужчина сталкивается с проблемой бесплодия в результате отсутствия сперматозоидов.
При выраженном синдроме тестикулярной феминизации мальчики рождаются с ложным мужским гермафродитизмом: половые железы представлены мужскими яичками, уровень тестостерона — мужского полового гормона — в крови нормальный или даже повышенный, однако наружные половые органы сформированы по женскому типу, и в период полового созревания формируются женские вторичные половые признаки (увеличиваются молочные железы, рост волос на теле и формирование фигуры происходит по женскому типу).
Симптомы синдрома тестикулярной феминизации
В зависимости от выраженности синдрома тестикулярной феминизации возможны различные симптомы заболевания:
- несоответствие строения половых органов полу;
- недоразвитие половых органов;
- несоответствие вторичных половых признаков (тип телосложения, тип оволосения, тембр голоса и др.) полу;
- бесплодие (отсутствие беременностей в течение одного года при регулярной половой жизни без предохранения).
Формы
В зависимости от чувствительности к мужским половым гормонам выделяют полную и неполную форму синдрома тестикулярной феминизации.
- Полная форма характеризуется рождением ребенка с генетическим мужским полом (набор хромосом 46, XY) и мужскими половыми железами — яичками, — но наружными половыми органами, развитыми по женскому типу. У ребенка отсутствует половой член и мошонка, яички остаются в брюшной полости, есть большие половые губы и влагалище. В этом случае при рождении делают заключение о появлении на свет девочки. Ребенок растет и развивается в соответствии с возрастом. По достижению возраста 14-15 лет у ребенка отсутствуют менструации (ежемесячные маточные кровотечения, связанные с физиологическим отторжением эндометрия — внутреннего слоя слизистой оболочки матки), что заставляет родителей обратиться за медицинской помощью. В процессе медицинской диагностики выясняется, что ребенок является мальчиком, что не соответствует паспортному полу. В редких случаях полную форму синдрома тестикулярной феминизации диагностируют случайно у взрослых « женщин», которые страдают бесплодием.
- Неполная форма:
- с преимущественным развитием по женскому типу: ребенок появляется на свет с наружными половыми органами, развитыми преимущественно по женскому типу. Однако во время полового созревания, помимо отсутствия менструаций, наблюдается формирование вторичных мужских половых признаков (широкие плечи, узкие бедра, характерное оволосение, огрубение голоса и др.), а также перестройка по мужскому типу половых органов (увеличение клитора в виде полового члена);
- с преимущественно мужским развитием, характеризуется различными проявлениями. Это могут быть недоразвитые или сформированные полностью по мужскому типу половые органы. В последнем случае мальчик растет и развивается в соответствии с возрастными нормами, однако по наступлении половой зрелости у него отмечается бесплодие, связанное с отсутствием выработки сперматозоидов (мужских половых клеток). В некоторых случаях возможна гинекомастия — разрастание молочных желез.
Причины
- Мутация (поломка) в гене — участке наследственной информации, который несет информацию об образовании рецептора (чувствительного участка на оболочке клеток) к мужским половым гормонам.
- Заболевание наследуется (передается из поколения в поколение, носителем мутации является мать), но иногда мутация происходит спонтанно (у плода, зачатого здоровыми родителями).
- Во время эмбрионального развития у плода мужского пола закладываются полноценные яички — мужские половые железы, которые начинают вырабатывать мужские половые гормоны. Однако в результате потери чувствительности к ним тканей развитие наружных половых органов происходит по женскому типу.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
- Анализ анамнеза заболевания и жалоб (состояние здоровья новорожденного, были ли аномалии в строении половых органов (положение яичек в мошонке, расположение мочеиспускательного канала и др.), как проходило половое созревание, соответствовало ли возрастным нормам, нормально ли протекает половая жизнь, нет ли жалоб на бесплодие и др.).
- Анализ семейного анамнеза (были ли подобные заболевания у родственников).
- Общий (физикальный) осмотр необходим для выявления отклонений в развитии вторичных половых признаков (тип телосложения и оволосения, развитие молочных желез, мускулатуры), возможных признаков заболевания внутренних органов (осмотр кожных покровов, измерение артериального давления, роста, веса, окружности талии) и др.
- Кариотипирование — изучение количества и состава хромосом (носителей наследственной информации) для определения генетического пола.
- Молекулярно-генетическое исследование для выявления мутации (поломки) участка хромосомы (носителя наследственной информации), которая приводит к снижению чувствительности тканей к мужским половым гормонам.
- Осмотр уролога (врач осматривает наружные половые органы на предмет аномалий развития, прощупывает область мошонки, проводит пальцевое ректальное исследование, в ходе которого определяется состояние предстательной железы и др.).
- Лабораторное определение гормонов в крови и моче. Перечень гормонов зависит от конкретной ситуации и определяется врачом. Чаще всего это: половые гормоны, гормоны надпочечников, гормоны гипофиза (орган, вырабатывающий гормоны, влияющие на рост, обмен веществ и репродуктивную (детородную) функцию), щитовидной железы и др.
- Ультразвуковое исследование (УЗИ) органов брюшной полости и малого таза. УЗИ позволяет заподозрить аномалии строения половых органов, определить наличие яичников или не опустившихся в мошонку яичек, выявить возможные сопутствующие пороки развития (например, недоразвитие одной из почек) и др.
- Магнитно-резонансная томография (МРТ) позволяет сделать наиболее точное заключение о строении половых органов.
Лечение синдрома тестикулярной феминизации
Лечение значительно разнится в зависимости от формы заболевания, проявлений и возраста больных.
Основные положения.
- Хирургическое удаление яичек:
- для устранения эстетического дефекта;
- в случае формирования паховой грыжи (когда яички не опускаются в мошонку, а остаются в брюшной полости);
- для профилактики рака яичек (при данном заболевании яички склонны к злокачественному перерождению);
- для предотвращения вирилизации (появления мужских признаков) при неполной форме синдрома с преимущественным развитием по женскому типу.
- Пластические операции по формированию или увеличению влагалища при полной и неполной форме синдрома с женским развитием.
- Пластические операции по увеличению и коррекции формы полового члена у мальчиков с неполной формой синдрома по мужскому типу.
- Пластические операции на молочных железах при гинекомастии (разрастание молочных желез у мужчин) при неполной форме по мужскому типу.
- Заместительная гормональная терапия в разные периоды жизни женскими или мужскими половыми гормонами в зависимости от формы и проявлений синдрома тестикулярной феминизации.
- Психотерапия по формированию правильного понятия о поле и лечение нарушения полового поведения.
Осложнения и последствия
- Невозможность половой жизни в результате неправильного развития наружных половых органов.
- Бесплодие.
- Социальная дезадаптация.
- Нарушения мочеиспускания при неправильном расположении мочеиспускательного канала.
- Опухоли яичек, своевременно не опустившихся в мошонку.
Профилактика синдрома тестикулярной феминизации
- Регулярное посещение уролога 1 раз в год мужчинами.
- Генетическое консультирование на этапе планирования семьи и во время беременности в группах риска по развитию синдрома тестикулярной феминизации (при семейных случаях болезни и близкородственных браках).
- Авторы
1. Гинекология: Национальное руководство / Под ред. В. И. Кулакова, Г. М. Савельевой, И. Б. Манухина. — « ГОЭТАР-Медиа», 2009 год.
2. Гинекология. Учебник для вузов / Под ред. акад. РАМН, проф. Г. М, Савельевой, проф. В. Г. Бреусенко. — « ГОЭТАР-Медиа», 2007 год.
3. Практическая гинекология: Руководство для врачей / В.К. Лихачев. — ООО « Медицинское информационное агентство», 2007.
4. Гермафродитизм / И. В. Голубева. — « Медицина», 1980 год.
5. Синдром андрогенной резистентности / Л. И. Данилова, А. Э. Глазкова. — Журнал « Медицинские новости», № 7, 2004 год.
Что делать при синдроме тестикулярной феминизации?
У вас синдром тестикулярной феминизации?
уролог
назначит правильное лечение при синдроме тестикулярной феминизацииЗаписаться к урологу
Источник
