При первой беременности был синдром эдвардса
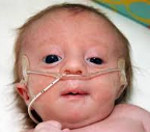
Большинство женщин хорошо знают, что такое синдром Дауна. И во время беременности многие узнают, что очень редко, но встречается и другое хромосомное нарушение, называемое Синдром Эдвардса. И многие обеспокоены, как узнать насколько высок риск рождения ребенка с синдромом Эдвардса и как диагностируется такая патология при беременности?
Что такое Синдром Эдвардса?
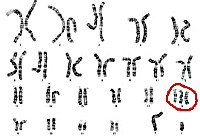
Синдром Эдвардса — это генетическое заболевание, характеризующееся дублированием (трисомией) ХVIII хромосомы и проявляющееся целым рядом характерных пороков развития у плода во время беременности, часто приводящих к смерти ребенка или его инвалидизации. То есть у ребенка вместо 46 хромосом образуется 47, эта лишняя хромосома дает другое название болезни — трисомия 18. Синдром был назван в честь исследователя Джона Эдвардса, который впервые описал его в 1960 году.
Почему возникает синдром Эдвардса — причины патологии
Даже если родители здоровы, и в семейном анамнезе нет такой патологии, ребенок с 18 хромосомой может родиться у любой женщины.
Как известно, в каждой человеческой клетке находится 46 хромосом, а в женских и мужских половых клетках по 23 хромосомы, которые, соединяясь при оплодотворении яйцеклетки, также дают в сумме 46 хромосом. Если говорить о синдроме Эдвардса, причины его появления неизвестны.
В настоящее время известно только то, что в результате определенных генетических мутаций появляется лишняя 47–я хромосома (дополнительная хромосома в 18–й паре хромосом, которых таким образом становится не 2, а 3). 
В 95% всех случаев развития синдрома Эдвардса в клетках находится именно лишняя 18–я хромосома (трисомия), однако в 2% наблюдается только «удлинение» 18–й хромосомы (транслокация), когда общее число хромосом остается нормальным и равняется 46.
В 3% случаев синдрома Эдвардса имеет место «мозаичная трисомия», когда дополнительная 47–я хромосома обнаруживается в организме не во всех клетках, а лишь определенной его части. Клинически все 3 варианта синдрома Эдвардса протекают практически одинаково, однако первый вариант может отличаться более тяжелым течением заболевания.
Как часто встречается эта патология?
Дети с синдромом Эдвардса погибают на этапе внутриутробного развития приблизительно в 60% случаев. Несмотря на это, среди генетических заболеваний данный синдром у выживших младенцев является достаточно распространенным, по частоте встречаемости уступая только синдрому Дауна. Распространенность синдрома Эдвардса составляет 1 случай на 3 — 8 тысяч детей.
Считается, что у девочек данное заболевание встречается в 3 раза чаще, а риск синдрома Эдвардса значительно возрастает, если беременной женщине 30 и более лет.
Смертность при синдроме Эдвардса на первом году жизни составляет около 90%, причем средняя продолжительность жизни при тяжелом течении заболевания у мальчиков — 2–3 месяца, а девочек — 10 месяцев, а до взрослого состояния доживают лишь единицы. Чаще всего дети с синдромом Эдвардса умирают от удушья, пневмонии, сердечно–сосудистой недостаточности или кишечной непроходимости — осложнений, вызванных врожденными пороками развития.
Как проявляется синдром у ребенка?
Признаки синдрома Эдвардса можно разделить на несколько больших групп:
К первой группе относятся симптомы, характерные для внешнего вида ребенка:
- При рождении низкая масса тела (около 2 100 – 2200 граммов)
- Непропорционально маленькая голова
- Дефекты развития верхней или нижней челюстей (микрогнатия)
- Искажение формы лица и формирование неправильного прикуса
- «Волчья пасть» (расщелина твердого неба) или «заячья губа» (расщелина верхней губы)
- Пальцы кисти сжаты, в кулаке располагаются неровно
- Низкая посадка ушей
- Перепончатость или полное слияние пальцев нижних конечностей
- Врожденная косолапость
- «Стопа–качалка»
- Относительно малых размеров ротовая щель (микростомия)
Ко второй группе можно отнести признаки нарушения работы внутренних органов, моторики и нервно–психического развития:
- Наличие врожденных пороков сердца, например, открытого овального отверстия, дефекта межжелудочковой перегородки, открытого артериального протока и т.п.
- Развитие паховых или пупочных грыж.
- Органы пищеварения: гастроэозофагиальная рефлюксная болезнь, нарушение глотательного и сосательного рефлекса, атрезия пищевода или заднего прохода, меккелев дивертикул, нарушение расположения кишечника.
- Центральная нервная система: задержка нервно–психического развития, умственная отсталость, недоразвитость мозжечка, мозолистого тела, сглаживание или атрофия мозговых извилин.
- Мочеполовая система: крипторхизм, гипоспадия у мальчиков, гипертрофия клитора, недоразвитость яичников у девочек, независимо от пола — подковообразная или сегментированная почка, удвоение мочеточников.
- Косоглазие, сколиоз, атрофия мышц.
Как узнать патологию во время беременности — диагностика
Синдром Патау, Эдвардса и другие трисомии лучше всего выявить до рождения малыша. Как правило, пренатальная диагностика данного синдрома проводится в 2 этапа:
- На сроке в 11–13 недель (скрининг, в основе которого — проведение различных биохимических анализов у женщины).
- Определение кариотипа плода у беременных их группы риска.
В 11–13 недель в крови женщины определяется уровень некоторых белков крови: β–ХГЧ (β–субъединица хорионического гормона человека) и плазменного протеина А ассоциированного с беременностью. Затем с учетом этих данных, возраста беременной женщины рассчитывается риск рождения ребенка с синдромом Эдвардса, и формируется группа риска беременных.
Далее в группе риска на более позднем сроке берется материал у плода для постановки точного диагноза: в 8–12 недель это биопсия ворсин хориона, в 14–18 — амниоцентез (изучение околоплодных вод), спустя 20 недель — кордоцентез (внутриутробное взятие крови из пуповины плода с УЗИ–контролем). После этого в полученном материале определяют наличие или отсутствие дополнительной 18–й хромосомы с помощью КФ–ПЦР (количественной флуоресцентной полимеразной цепной реакции).
Если беременная не прошла генетическое скрининг–обследование, то на более поздних сроках предварительная диагностика синдрома Эдвардса осуществляется с помощью УЗИ. Прочие косвенные признаки, на основании которых можно заподозрить синдром Эдвардса на более поздних сроках:
- Наличие аномалий развития костей и мягких тканей головы («волчья пасть», микроцефалия, низкая посадка ушных раковин, «заячья губа» и т.п.).
- Обнаружение пороков со стороны сердечно–сосудистой , мочеполовой системы, а также опорно–двигательного аппарата.
Диагностические признаки синдрома у ребенка
После рождения ребенка опорными диагностическими признаками наличия синдрома Эдвардса являются следующие:
- Микроцефалия, малый вес при рождении

- Наличие «заячьей губы» или «волчьей пасти»
Признаки характерной дерматографической картины:
- неразвитая на пальцах дистальная сгибательная складка
- наличие в 1/3 случаев поперечной ладонной борозды
- дуги на подушечках пальцев рук
- изменение кожного рисунка ладони: дистальное расположение осевого трирадиуса и увеличение гребневого счета.
Далее диагноз также подтверждается с помощью определения кариотипа ребенка методом КФ–ПЦР.
Синдром Эдвардса на УЗИ — кисты сосудистых сплетений
На ранних сроках синдром Эдвардса на УЗИ заподозрить крайне трудно, однако в 12 недель беременности уже выявляют характерные для него симптомы косвенного характера:
- Признаки задержки развития плода
- Брадикардия (снижение у плода частоты сердечных сокращений)
- Омфалоцеле (наличие грыжи брюшной полости)
- Отсутствие визуализации косточек носа
- В пуповине одна, а не 2 артерии
Также на УЗИ могут быть обнаружены кисты сосудистых сплетений, представляющих собой полости с содержащейся в них жидкостью. Сами по себе они не несут угрозу для здоровья и исчезают к 26–недельному сроку беременности. Однако такие кисты очень часто сопровождают различные генетические заболевания, например, синдром Эдвардса (в данном случае кисты обнаруживаются у 1/3 детей, страдающих этой патологией), поэтому при обнаружении таких кист врач направит беременную женщину на обследование в генетическую консультацию.
Лечение
Так как дети с синдромом Эдвардса редко доживают до года, то сначала лечение направлено на коррекцию тех пороков развития, которые опасны для жизни:
- восстановление прохода пищи при атрезии кишечника или анального отверстия
- кормление через зонд в случае отсутствия глотательного и сосательного рефлексов
- антибактериальная и противовоспалительная терапия при воспалении легких
При относительно благоприятном течении заболевания происходит коррекция некоторых аномалий и пороков развития: хирургическое лечение «волчьей пасти», пороков сердца, паховой или пупочной грыжи, а также симптоматическое медикаментозное лечение (назначение слабительных при запорах, «пеногасителей» при метеоризме и т.п.). 
Дети с синдромом Эдвардса склонны к таким заболеваниям, как:
- средний отит
- рак почки (опухоль Вильмса)
- пневмония
- конъюнктивит
- легочная гипертензия
- апноэ
- повышенное артериальное давление
- фронтиты, синуситы
- инфекции мочеполовой системы
Поэтому лечение больных с синдромом Эдвардса включает своевременную диагностику и терапию данных заболеваний.
Прогноз для ребенка
В большинстве случаев прогноз неблагоприятный. Единицы детей с синдромом Эдвардса, которые доживают до взрослого возраста, имеют серьезные умственные отклонения и постоянно требуют постороннего ухода и контроля. Однако при соответствующих занятиях они способны реагировать на утешение, улыбаться, самостоятельно принимать пищу, а также взаимодействовать с воспитателями, приобретая различные умения и навыки.
Источник

Синдром Эдвардса — хромосомное заболевание, обусловленное трисомией по 18-ой хромосоме и сопровождающееся множественными пороками развития. Для синдрома Эдвардса характерны своеобразные фенотипические признаки (долихоцефалическая форма черепа, микрофтальмия, недоразвитие ушных раковин, микроретрогнатия и др.), аномалии опорно-двигательной, сердечно-сосудистой, пищеварительной, мочеполовой системы, ЦНС. Синдром Эдвардса может быть диагностирован на этапе беременности (УЗИ-скрининг, инвазивная пренатальная диагностика) либо уже после рождения ребенка на основании внешних признаков и цитогенетического исследования. Дети с синдромом Эдвардса нуждаются в симптоматическом лечении и хорошем уходе.
Общие сведения
Синдром Эдвардса – количественная хромосомная аберрация, при которой имеет место частичная или полная трисомия по 18 аутосоме. Синдром получил название по имени генетика J. Edwards, подробно описавшего заболевание в 1960 г. и выделившего свыше 130 характерных для данной патологии симптоматических дефектов. Синдром Эдвардса – второе по распространенности хромосомное заболевание после синдрома Дауна; частота рождения детей с синдромом Эдвардса составляет 1:5000-7000. Примерно три четверти всех больных синдромом Эдвардса – девочки; предполагается, что большая часть беременностей плодом мужского пола заканчивается внутриутробной гибелью и самопроизвольным абортом.
Синдром Эдвардса
Причины синдрома Эдвардса
Развитие синдрома Эдвардса объясняется хромосомными нарушениями, происходящими на стадии гаметогенеза (овогенеза или сперматогенеза) либо дробления зиготы и приводящими к увеличению числа хромосом 18-й пары. В 80-90% случаев цитогенетические варианты синдрома Эдвардса представлены простой трисомией 18, реже — мозаичной формой или несбалансированными перестройками (транслокациями).
Причиной полной трисомии служит мейотическое нерасхождение хромосом. Практически во всех случаях лишняя хромосома является материнской по происхождению. Этот вариант синдрома Эдвардса является наиболее тяжелым по своим проявлениям и неблагоприятным в плане прогноза. Возникновение мозаицизма связано с нерасхождением хромосом на ранней стадии дробления зиготы. В этом случае лишнюю хромосому будут содержать не все клетки плода, а лишь их часть. Транслокация – присоединение части 18-ой хромосомы к другой паре может произойти как в процессе созревания гамет, так и после оплодотворения. При этом клетки организма содержат две гомологичные 18-е хромосомы и ее дополнительную часть, прикрепленную к другой хромосоме.
Как и в случае с синдромом Дауна, возраст матери является наиболее значимым риск-фактором рождения ребенка с синдромом Эдвардса. В редких случаях у родителей может выявляться носительство сбалансированной транслокации.
Симптомы синдрома Эдвардса
Во время беременности наблюдается многоводие, слабая активность плода, маленькая плацента, единственная пупочная артерия. Ребенок с синдромом Эдвардса рождается с низкой массой тела (около 2170 г) и пренатальной гипотрофией при доношенной или даже переношенной беременности. У части детей определяется состояние асфиксии при рождении.
У новорожденных с синдромом Эдвардса имеются характерные фенотипические признаки, позволяющие предположить данную хромосомную патологию. В первую очередь обращает на себя внимание долихоцефалическая форма черепа с преобладанием продольного размера над поперечным, низкий лоб, выступающий затылок, микрогнатия, маленький рот, микрофтальмия. У детей с синдромом Эдвардса часто встречаются расщелины верхней губы и нёба, эпикант, птоз, экзофтальм, косоглазие, короткая шея с избыточной кожной складкой. Типичные деформации ушных раковин включают маленькие мочки, отсутствие козелков, узкие слуховые проходы, низкое расположение ушей.
Внешний облик детей дополняется характерными для синдрома Эдвардса деформациями скелета — скрещенными пальцами кистей, укороченной грудиной, аномалиями ребер, врожденным вывихом бедра, косолапостью, «стопой-качалкой», синдактилией стоп и пр. У многих детей имеются гемангиомы и папилломы кожи.
При синдроме Эдвардса имеются множественные тяжелые аномалии со стороны практически всех систем организма. Врожденные пороки сердца могут быть представлены дефектами межжелудочковой и межпредсердной перегородок, коарктацией аорты, транспозицией магистральных сосудов, дисплазией клапанов, тетрадой Фалло, аномальным дренажом легочных вен, декстракардией и др. При синдроме Эдвардса может выявляться патология развития желудочно-кишечного тракта: диафрагмальные, пупочные и паховые грыжи, дивертикул Меккеля, трахеопищеводные свищи, пилоростеноз, атрезия подвздошной кишки и ануса. Наиболее частыми аномалиями мочеполовой системы у детей с синдромом Эдвардса служат подковообразная почка, гидронефроз, дивертикулы мочевого пузыря, гипоспадия и крипторхизм (у мальчиков), двурогая матка, внутриматочная перегородка и гипертрофия клитора (у девочек).
Пороки развития центральной нервной системы характеризуются наличием микроцефалии, менингомиелоцеле, гидроцефалии, аномалии Арнольда-Киари, кист арахноидального сплетения, гипоплазии мозжечка и мозолистого тела. У всех выживших детей с синдромом Эдвардса имеются интеллектуальные нарушения — олигофрения в степени глубокой имбецильности или идиотии.
Новорожденные с синдромом Эдвардса испытывают трудности с сосанием, глотанием и дыханием, из-за чего им требуется зондовое питание или длительная ИВЛ. Дети с синдромом Эдвардса, как правило, погибают на первом году жизни из-за тяжелых врожденных пороков развития и связанных с ними осложнений (сердечно-сосудистой и дыхательной недостаточности, пневмонии, кишечной непроходимости и т. д.).
Диагностика синдрома Эдвардса
Важнейшей задачей диагностики служит антенатальное выявление синдрома Эдвардса у плода, поскольку данная патология является медицинским показанием для искусственного прерывания беременности. Заподозрить наличие синдрома Эдвардса можно в процессе УЗИ плода и допплерографии маточно-плацентарного кровотока по косвенным признакам (множественным аномалиям развития плода, агенезии пупочной артерии, малой величине плаценты, многоводию и пр.).
Наибольшую диагностическую значимость имеет стандартный пренатальный скрининг, включающий анализ крови на сывороточные маркеры: βХГЧ и PAPP на 11-13 неделе беременности; βХГЧ, альфа-фетопротеин и свободный эстриола на 20-24 неделе гестации.
При оценке степени риска рождения ребенка с синдромом Эдвардса учитываются данные биохимического и ультразвукового скрининга, срок беременности, возраст и масса тела женщины. Беременным, попадающим в группу высокого риска, предлагается проведение инвазивной дородовой диагностики (биопсии хориона, амниоцентеза, кордоцентеза) с последующим кариотипированием плода.
В случае рождения живого ребенка с синдромом Эдвардса необходимо как можно более раннее всестороннее обследование, направленное на выявление тяжелых пороков развития. Новорожденный с синдромом Эдвардса должен быть осмотрен неонатологом, детским кардиологом, детским неврологом, детским хирургом, детским ортопедом, детским урологом и др. Наиболее важными диагностическими исследованиями, которые должны быть выполнены ребенку с синдромом Эдвардса в первые часы жизни, служат эхокардиография, УЗИ органов брюшной полости и УЗИ почек.
Лечение синдрома Эдвардса
Поскольку в большинстве случаев аномалии развития оказываются несовместимыми с жизнью, лечение детей с синдромом Эдвардса сводится к оказанию симптоматической помощи, направленной на поддержание физиологических функций, продление жизни и улучшение ее качества. Хирургическая коррекция врожденных пороков, как правило, является рискованной и неоправданной.
Поскольку дети с синдромом Эдвардса ослаблены и подвержены частой заболеваемости инфекциями мочевыводящих путей, средним отитом, конъюнктивитом, синуситами, пневмониями и пр., они нуждаются в тщательно организованном уходе, полноценном питании, регулярном наблюдении со стороны педиатра.
Прогноз и профилактика синдрома Эдвардса
Во всех случаях прогноз при синдроме Эдвардса крайне неблагоприятный: в среднем мальчики живут 2-3 месяца, девочки – 10 месяцев. До 1 года доживает лишь 10% больных, до 10 лет – не более 1%. Относительно благоприятные шансы в отношении выживания имеют дети с мозаичной формой синдрома Эдвардса.
Риск рождения ребенка с синдром Эдвардса теоретически существует в любой супружеской паре; известно, что такая вероятность выше у возрастных родителей (для женщин старше 45 лет – 0,7%). С целью своевременного выявления хромосомной патологии у плода не следует пренебрегать антенатальным скринингом, входящим в программу введения беременности.
Источник
25 апреля меня направили на роды. Срок был 40 недель. Хотя на несколько дней они торопились. В роддоме мне сделали КТГ- результат был хороший. Рожать сказали пока рано. УЗИ делать врач не стал. Сказал, что он не эксперт. А здесь нужен, конечно же профи. Сказал приехать на следующий день. Будет заведующая, она спец по узи.
26 апреля. Еду в метро. Сестра прислала смс…у них будет ребенок. Я рада, так сказать, передала эстафетную палочку. Со мной мама, муж работает. Он так переживает. Слезы катятся, а пассажиры смотрят на это дело. Вы часто видели беременную женщину со слезами на глазах? Жуткое зрелище. Я постоянно молюсь про себя. Особенно в последние дни. От напряжения и ожидания очень тяжело. Прошу у Господа одного «Боже, только не оставляй меня. Будь со мной рядом. Держи меня за руку. Что бы там ни было, я хочу чувствовать, что ты рядом». Посмотрела эта эксперт на мои УЗИ, сказала, что делали авторитеты. Сам процесс и согласилась с каждым диагнозом. Спрашивала, что мне предлагали. Про пробы, прерывание. Ведь если по пробе вод выявляют отклонение хромосомное – обычно прерывают, а если отклонений нет…то это значит, что просто пороки. Во втором случае, как меня просветили тут же, при рождении борются за жизнь более рьяно. Я ей объяснила отказы, ведь я в любом случае рожу. «Я человек верующий, и знаю, что прерывание на любом сроке это грех». А я тогда была так спокойна, я чувствовала, что со мной Господь. Вес ребеночка всего 1600гр. Надо рожать в роддоме с детской реанимацией, чтобы сделать все возможное для малыша. Но вероятность жизнеспособности ребенка вне утробы очень мала. Позвонила мужу, держалась, говорила, что значит, мы должны это пережить, а под конец все равно плакала. Думала, почему мы? Ведь у меня куча знакомых девочек, кто пил во время беременности, или делал по 5 и более абортов. Хотя, я знаю, почему Бог дает нам этого ребенка. Он знает, что мы родим его, что не убьем. Не предадим. Мы любили его все эти 9 месяцев и очень ждали его, и баловали. И мы будем бороться до конца, ведь с нами Бог.
На обратном пути в метро пишу мужу смс «Значит мы должны через это пройти. В любом случае наш ребенок будет на небесах, где у него будет идеальное тело, и ему не будет больно. Как родители мы делали все возможное. Главное – мы его любили»
В обед заехал с работы муж. Мне так больно, когда я смотрю на него. Он так хотел детей, даже больше, чем я. Мы, конечно, же вместе поплакали. И он предложил мне подумать об усыновлении малыша. Я сразу заявила, что я очень «за», но не знала как сказать ему об этой идее. Мы оба поняли, что дороже друг друга у нас никого нет. И эти его обманы, а мои обвинения и заявления, что «я воспитаю сама», «от тебя толку мало»…… все это показалось таким далеким и совсем неправдивым. Чего бы там ни было в дальнейшем…мы должны пережить это вместе. Я люблю тебя, мой дорогой.
Через два дня я снова получила направление в роддом. Теперь это оказалась больница №8 на Динамо. Мне сразу сделали УЗИ. Никакого Денди-Уокера не было, мозг был в порядке, на всех ручках было по 5 пальчиков. Меня очень это обрадовало. Я помню как малышка помахала мне ручкой и чмокнула губками. Узистка сказала «Пол женский». Доченька. Вероника. Я гуляла по больничным коридорам и разговаривала со своей девочкой. Посещения были запрещены, я ужасно скучала по мужу, и впадала в жуткую депрессию от врачей. Особенно меня доканывала вопросами заведующая, которая никак не могла понять, почему я сохранила беременность. На наркоманку, алкоголичку и сумасшедшую я не похожа. А приличные девочки по её мнению, прерывают. Все 12 дней, которые я лежала в патологии я каждому дежурному врачу объясняла, что я в курсе всех диагнозов. А ребенка мы любим и ждем. И жить он будет столько, сколько ему свыше отмеряно. Мне 2 вызывали роды, ставили катетер Фоллей. Я дважды была в родзале и дважды возвращалась обратно в патологию. Роды не начинались, схватки тоже. Шейка твердая и длинная. Когда врачи совсем отчаялись….воды утром стали отходить сами. В родзале, куда меня провожали уже почти всем составом отделения патологии с фразами, «ну третий раз точно родишь», доспустили воды. Оставили ждать схваток. Я лежала на кровати и болтала по телефону с мужем и родней. Так прошел час. Через час акушерка, дай Господь ей здоровья, посмотрела на мою пеленку, куда дотекали остатки вод…. И решила позвать врача. Ей не понравились сгустки. Врач вытащила оттуда что-то теплое. И немного начала бледнеть…. «Это плацента», дошло до меня. Что-то не так. Что-то не так оказалось преждевременной отслойкой (показания к которой, оказывается, были у меня на УЗИ в 23 недели. Но мой гинеколог, и узистка в 8-ке это проглядели. Знали бы раньше -просто планово прокесарили, и не стимулировали меня, и не лежала бы я 2 недели в патологии, как в тюрьме). На простыни уже лужица крови, столько своей крови я не видела никогда. Благо, кровь меня не пугает, и тогда я не думала, что могу умереть. Я думала только о том, как там моя девочка. Меня везут в операционную со скоростью света. Спасибо врачам. Сработали они очень слажено. Операция длилась более 45 минут….потеря крови 1200мл. Ребенка мне не показали. Затем палата интенсивной терапии. Приходит реаниматолог. Да, ребенок тяжелый, но дышит сама, сердечко бьется хоршо. Денди-Уокера, кисты черепной ямки, транспозиции магистральных сосудов, косорукости – у нас нет. Да, есть ДМЖП, ДМПП, маленькая грыжа, а пальчиков везде по 5 шт. Малышка всего 1700весом, длина 40 см, ЗВРП 3 степени. По размеру она на 31, а не на 42. Но все равно, я засыпала счастливая и мечтала поскорее увидеть дочь. Через сутки я в обычной палате….до реанимации не дойду, голова кружиться, слабость, а так хочется. Через 2 дня после операции я наконец то, как раненая утка дошла до реанимации! И увидела свою чудесную, любимую доченьку. И поняла, что готова выдержать еще 10 таких кесарево, моя малышка стоила той боли. Подбородочек был немного маловат, но на нем была ямочка, такая же ка и у меня и мужа, ладошки она выворачивала внутрь, и была бледненькой из-за сердечка….но это была наша дочь. Самая прекрасная.Наш ангел.
Тех мучений, которые мне доставляли врачи, когда говорили, что у нас уродства, прерывай, и прочее, мучений операционных и послеоперационных. Она стоила всего этого. Сейчас я готова пройти 10 кесаревых сечений подряд, вдоль и поперек, лишь взять её на руки.
У врачей было подозрение на синдром Эдвардса, синдром Дауна они сразу исключили.
Муж отвозил анализы в Центр планирования. Его пустили в реанимацию. Он увидел малышку, я плакала, когда смотрела на них. Большой, здоровый парень в костюме и маленькая крошка в капсулке, его ладонь была такой огромной, по сравнению с малышкой. Это был первый и последний раз когда он видел дочь.
С каждым днем надежды было все больше, на днях должен был приехать кардиолог, пупочную грыжу прооперировали в первый день, прямо в больнице, под местным наркозом.
Я очень ждала «мамин час», когда с 14 до 15 часов мы приходили к деткам. Малышка постоянно спала. В шапочке и носочках. Я помню как носочек слетел, и я с умилением и таким счастьем рассматривала эти крохотные пальчики. Аккуратно снимала шапочку и гладила тоненькие волосики, темненькие – в мужа. На второй день после кесарева пришло молоко, врачи сказали подавлять, не один месяц, и не два еще точно не кормить материнским молоком. А так хотелось. Все это время её кормили капельницей. На вопросы «Какие прогнозы?», отвечали: «Состояние тяжелое, но стабильное». На 6 день началась пневмония. Врачи не паниковали….такое у маленьких в норме вещей, 70% недоношенных этим страдают. Я потихоньку готовилась к выписке. Уже представляла, как буду приезжать к ней каждый день, и наконец-то окажусь дома. В пятницу, 18 мая…после обеда я буду дома. Муж приедет за мной, мы вместе сходим к дочке и поедем домой.
В 7.30 в день выписки меня разбудила дежурный реаниматолог: « У Вашей дочки остановилось сердечко, полчаса назад. Мы смогли его запустить, но оно остановилось повторно. Мы ничего не смогли сделать». Я увидела её тогда в первый раз голенькой, такой, какой она родилась, без памперса, носков, шапочек, без трубок. Мне казалось, что она спит, как обычно, когда я приходила. Помню, как потом её пустая капсулка стояла в коридоре. Моя боль не знала границ. Она умерла в день моей выписки. Кто-то из персонала заявил, что без тебя тут ей лежать не захотела…
Помню, как у меня случилась истерика, когда мы поехали заказывать гробик. я мечтала выбирать коляску… Я помню как мы увидели свою девочку в конвертике купленном на выписку. Нам казалось, что она спит. Наш Ангелочек. На кладбище целый ряд маленьких деток, это так ужасно. Мы похоронили её вдвоем.
Больше месяца прошло. Но я не могу найти утешения. Не могу. Я вижу все эти коляски, карапузов, от вида которых даже у моего стойкого мужа наворачиваются слезы. Я никогда не держала свою дочь на руках, не кормила, не меняла памперс, а это были самые мои заветные желания.
Очень больно от этих новостей, что детей топят, душат, выкидывают из окон. На это у меня просто не хватает слов.
Мы знаем, что будем усыновлять малыша. Мы всегда об этом думали, но хотели после рождения своего. Думаю, что теперь будет наоборот. Девочки, я только одно хочу вам всем сказать: Любите и цените своих деток. Не каждому дано такое счастье. Те, кто планируют аборт…лучше не надо. Лучше оставьте в роддоме, тогда у таких как мы будет шанс стать родителями. А мы очень об этом мечтаем.
Мы были счастливы. Мы были родителями 42 недели и 7,5 дней….
Р.S. После похорон дочери пришли её анализы на кариотип. Лишняя 18 хромосома — Синдром Эдвардса — полная форма. Наши кариотипы оказались в норме. Генетик подтвердил случайную мутацию при делении 18 хромосомы, встречается 1 раз на 7000 новорожденных. Вероятность повтора менее 1%, ну или точнее, как у всех других пар. Но я знаю, что случайностей не бывает. Нам было суждено стать родителями именно такого ребенка и пройти через все это вместе. Ты всегда в наших сердцах. Мы очень любим тебя. Твои папа и мама.
Источник
