Повышенная потеря белка почечный синдром

Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 5 июля 2015;
проверки требуют 8 правок.
Протеинурия — обнаружение белка в анализе мочи.
Классификация[править | править код]
Классификация по Бергштейну[править | править код]
Классификация протеинурии по J. Bergstein (1992):
- Непатологическая протеинурия
- Постуральная (ортостатическая)
- Фебрильная
- Физические нагрузки
- Патологическая протеинурия
- Гломерулярные
- Персистирующая асимптоматическая
- Нефротический синдром
- Идиопатический нефротический синдром (минимальные изменения, мезангиально-пролиферативный фокальный склероз)
- Гломерулонефрит
- Опухоли
- Лекарственная болезнь
- Врождённые заболевания (например, болезнь Фабри)
- Тубулярные наследственные
- Цистиноз
- Болезнь Вильсона-Коновалова
- Синдром Лоу
- Проксимальный почечный тубулярный ацидоз
- Галактоземия
- Тубулярные приобретённые
- Злоупотребление наркотиками
- Гипервитаминоз Д
- Гипокалиемия
- Антибиотики
- Интерстициальный нефрит
- Острый тубулярный некроз
- Кистозная болезнь
- Саркоидоз
- Пеницилламин
- Отравление солями тяжёлых металлов
- Гломерулярные
Классификация по Робсону[править | править код]
Классификация протеинурии в зависимости от основного патофизиологического механизма по А. Robson (1987)
Персистирующая протеинурия
- Увеличенная клубочковая проницаемость для белков плазмы
- Повреждение базальных мембран: гломерулонефриты.
- Потеря клубочкового полианиона: нефротический синдром с минимальными изменениями.
- Другие возможные механизмы: увеличение фильтрационной фракции, уменьшение массы нефронов с повышением проницаемости оставшихся нефронов.
- Снижение кальциевой реабсорбции профильтровавшихся белков
Синдром Фанкони, Балканская нефропатия, наследственные канальцевые нарушения, действие нефротоксичных лекарственных препаратов.
- Протеинурия по механизму «переполнения»
- Нормальная функция почек: крупные белки плазмы — повторные переливания альбумина или крови; мелкие белки плазмы — миелома, макроглобулинемия (фрагменты иммуноглобулинов), лейкемия (лизоцим), карцинома бронхов (орозомукоид).
- Снижение почечного порога: введение альбумина при нефротическом синдроме.
- Секреторная протеинурия
- Протеинурия Тамма-Хорсфалла: неонатальный период, пиелонефрит.
- Почечно-специфические антигены: анальгетическая нефропатия, отравление тяжелыми металлами, быстропрогрессирующий гломерулонефрит.
- Другие белки: патология предстательной железы, других вторичных половых желез.
- Гистурия
- Тканевые антигены: уротелиальная карцинома, меланома, нейробластома;
- Неспецифические антигены: заболевания, вызывающие повреждение базальной мембраны или коллагена.
Постуральная протеинурия
Периодическая протеинурия
- Случайное обнаружение — причина неизвестна.
- Экстраренальные нарушения — лихорадка, стресс, физическая нагрузка, пребывание на холоде.
- Почечная патология (в редких случаях изолированные нарушения) — инфекция мочевыводящих путей, обструкция.
- Загрязнение мочи — влагалищные секреты.
- Ложноположительный тест — сульфаниламиды, пенициллины, бутамид, хлоргексидин, рентгенконтрастные вещества.
Существует физиологическое выделение белка из мочевого тракта, предстательной железы, но оно не превышает 150 мг/сут. Такая небольшая концентрация не выявляется в разовых порциях.
Методы определения[править | править код]
Методы определения белка в моче можно разделить на:
- Качественные
- кольцевая проба Геллера
- проба с 15–20% сульфосалициловой кислотой
- проба с кипячением, и другие
- Полуколичественные
- Метод Брандберга-Робертса-Стольникова,
- Определение белка в моче с помощью диагностических тест-полосок.
- Количественные
- Турбидиметрические
- Колориметрические
Оценка[править | править код]
Физиологическая протеинурия:
- в разовых порциях мочи — до 0,033 гл.
- суточная экскреция белка с мочой 30-50 мгсут (у детей до 1 мес 240 мгм2; у детей старше 1 мес — 60 мгм2сут).
Увеличивают протеинурию: лихорадка, стресс, физические нагрузки, введение норадреналина.
Белок в моче во время беременности:
- до 30 мг — норма;
- 30 – 300 мг – микроальбуминурия;
- от 300 мг – макроальбуминурия.
В период беременности показатель белка, который превышает 300 мг за сутки, зачастую является показателем преэклампсии. У женщин, которые ждут ребёнка, показатель белка в анализах мочи за 12 часов коррелирует с показаниями за сутки. Учёные доказали, что 300 мг белка в суточном анализе мочи не является показателем осложнений во время беременности (гипертония, преждевременные роды, маленький вес ребёнка). Поэтому исследователями было предложено отодвинуть суточный показатель до 500 мг.[3]
Степень[править | править код]
Слабо выраженная протеинурия 150—500 мгсут. Причины — острый постстрептококковый гломерулонефрит;
хронический гломерулонефрит, гематурическая форма; наследственный нефрит; тубулопатии; интерстициальный нефрит; обструктивная уропатия.
Умеренно выраженная протеинурия 500—2000 мгсут. Причины — острый постстрептококовый гломерулонефрит; наследственный нефрит; хронический гломерулонефрит.
Выраженная протеинурия более 2000 мгсут. Причины — нефротический синдром, амилоидоз.
Локализация[править | править код]
Преренальная протеинурия — усиленный распад белка в тканях и гемолиз.
Ренальная протеинурия — клубочковая или канальцевая.
Постренальная протеинурия — связанная с патологией мочевыводящей системы (мочеточник, мочевой пузырь, уретра, половые органы).
Разделение по времени появления[править | править код]
Постоянная протеинурия — при заболеваниях почек.
Переходящая протеинурия — при лихорадке, ортостатическая.
Источники[править | править код]
- М. В. Эрман — Нефрология детского возраста в схемах и таблицах, СпБ, 1997, стр 14-15.
- А. В. Папаян, Н. Д. Савенкова — Клиническая нефрология детского возраста, СпБ, 1997.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Белок в моче во время беременности (недоступная ссылка). Дата обращения 11 января 2013. Архивировано 19 июня 2013 года.
Ссылки[править | править код]
- Семиотика протеинурий
- Протеинурия
- Патогенез протеинурии
- Синдромы наследственной протеинурии
Источник
Нефротическим синдромом называют комплекс клинических симптомов и нарушений биохимических процессов, причиной которых является протеинурия, приводящая к потере белка в количестве, превышающем компенсаторные возможности организма.
В случае взрослых, о нефротический синдроме можно говорить, когда потеря белка с мочой превышает 3,5 г в сутки. Для детей эта величина пересчитывается на килограмм массы тела и составляет порядка 50 мг/кг в сутки. Для сравнения, у здоровых людей дневная протеинурия не должен превышать 250 мг.
Причины нефротического синдрома
Причины нефротического синдрома – это функциональные или морфологические повреждения мембраны клубочкового фильтра в почках, в результате чего он чрезмерно пропускает белки плазмы. Важно также нарушение обратной связи поглощения фильтруемого белка в почках.
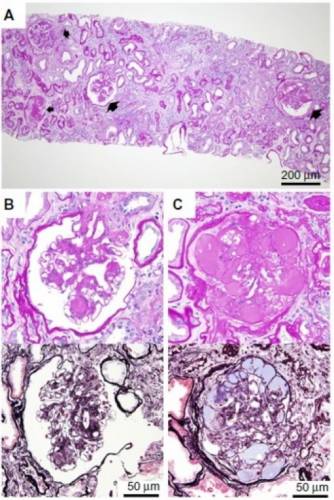
Биопсия почек…
Развитие этого синдрома происходит при очень многих заболеваниях. Самые распространенные из них:
- первичная гломерулопатия (то есть первичное повреждении клубочков, которое является причиной 70% случаев нефротического синдром), например, субмикроскопическая гломерулопатия (самая распространенная причина у детей);
- фокусный сегментный гломерулосклероз;
- гломерулонефрит.
Реже, частой причиной являются вторичные гломерулопатии, которые развиваются в ходе различных системных заболеваний, таких как сахарный диабет, системная волчанка, амилоидоз, рак, являющиеся реакцией на лекарственные препараты и нефротоксические вещества (НПВП, золото, пеницилламин, героин, свинец, ртуть, литий), реакция гиперчувствительности на яд пчел, бактериальные, вирусные и паразитарные инфекции, нарушение тока крови через почки и рак лимфатической системы (лимфома Ходжкина, хроническая лейкемия).
К причинам этого заболевания также относят врожденные гломерулопатии: врожденный нефротический синдром и синдром Альпорта.
Симптомы нефротического синдрома
Потеря большого количества белка приводит к снижению онкотического давления плазмы крови, что является причиной скопления воды во внесосудистом пространстве и появления отеков. Наиболее характерны отеки на лице, особенно вокруг глаз. Могут также появляться боли в животе, тошнота и рвота, а повышенное содержание белка в моче вызывает пенообразование.
Следует также помнить, что сам протеинурия действует разрушительно на клубочки в почках и в конечном итоге приводит к ещё большему нарушению функций почек. К основным нарушениям в лабораторных исследованиях, помимо снижения уровня концентрации белка в плазме, относят также нарушения состава (снижается, в частности, концентрация альбумина).
Кроме того, возникает гиперлипидемия с повышением количества холестерин ЛПНП и повышенная склонность к развитию тромбоза. Могут возникнуть так называемые «колики живота», то есть периодические сильные боли в животе со рвотой и лихорадкой. Отмечается также снижение иммунитета, снижение диуреза, отеки нижних конечностей, полидипсия, недоедание и истощение, бледность кожных покровов и асцит.
Диагностика и лечение нефротического синдрома
Диагноз ставится на основании указанных выше значений потери белка в сборе мочи, а также на основании клинических симптомов. Важно определить причины нефротического синдрома, в чем может быть полезна биопсия почек, если не удается определить основания заболевания через другие исследования.
Лечение нефротического синдрома включает в себя:
- борьбу с первоначальными причинами расстройства;
- симптоматическое лечение;
- лечение осложнений;
- соответствующую диету с ограничением натрия, холестерина и жиров.
Лечение нефротического синдрома должно быть ориентировано на его причину. В случае первичного гломерулонефрита чаще всего используют подачу соответствующих доз стероидов, в основном, преднизолона, а также цитостатиков (циклофосфамид) или иммуносупрессивных препаратов (циклоспорин А).
Симптоматическое лечение заключается в применении диуретиков для снижения возникающих опухолей (например, фуросемид) и ингибиторов преобразования ангиотензина, применение которых ведет к сокращению протеинурии (например, каптоприл, эналаприл).
Важна также, в случае необходимости, антитромботическая профилактика (ацетилсалициловая кислота, фраксипарин) и прием добавок с витамином D для предотвращения возможного остеопороза.
Если, несмотря на лечение отеки не проходят, применяется гемодиализ.
Осложнения нефротического синдрома
Поздно диагностированный или неправильно леченный нефротический синдром у взрослых может привести к появлению многочисленных осложнений.
К основным следует отнести:
- дефицит белка;
- задержка роста;
- слабость, боли в мышцах;
- ломкость ногтей и волос;
- облысение.
Нефротический синдром и облысение
Нефротический синдром является заболеванием, которое влечет за собой грозные осложнения. Одним из негативных последствий нефротического синдрома является наличие лысины, вызванного, в основном, потерей белка из организма.
Понимание причины заболевания почек дает шансы на разрешение проблемы с чрезмерным выпадением волос. Кроме того, некоторые лекарства, используемые для лечения этой болезни, могут также привести к потере волос.
Лечение облысения зависит от причины возникновения заболевания. В случае осложнения нефротического синдрома наблюдается постепенное возвращение волос после того как вы начнете контролировать факторы, вызывающие болезни почек и восполните недостаток питательных веществ.
Облысение – одно из самых острых осложнений нефротического синдрома, поэтому уже после выявления первых признаков заболевания необходимо предпринять действие, целью которых будет предотвращение выпадения волос.
Источник
Сегодня я расскажу про нефротический синдром, который бывает при сахарном диабете.
Если говорить упрощенно, нефротический синдром — это состояние, вызванное большой потерей белка с мочой (более 3.5 г/сутки или более 3 г/л).
Строение нефрона
Напомню строение почек. Основная структурная единица почек — нефрон. В каждой почке находится по 1.5-2 млн нефронов. Нефрон состоит из почечного тельца и почечного канальца. Почечное тельце является начальной частью нефрона и состоит из почечного клубочка и покрывающей его капсулы Шумлянского-Боумена. В почечном клубочке происходит фильтрация крови и образование первичной мочи (около 180 л в сутки), которая напоминает по составу плазму крови. В норме в первичной моче очень мало белка, так как белковые молекулы из-за своего значительного объема почти не могут проникать через почечный фильтр. В почечных канальцах, длина которых составляет 3.5-5 см, происходит обратное всасывание (реабсорбция) многих веществ, воды, всей глюкозы и белка. В итоге из 180 л первичной мочи здоровый человек выделяет лишь 1.5-2 литра вторичной (окончательной) мочи.

Почка состоит из коркового и мозгового вещества.
Показано строение нефрона.
Итак, в норме белка во вторичной моче практически нету. Белок появляется в моче, если выполняется хотя бы одно из условий:
- поврежден фильтр в почечных клубочках (патологически высокая проницаемость). В итоге в мочу попадает больше белка, чем положено.
- нарушена (снижена) всасывательная способность эпителия почечных канальцев. В результате белок не может реабсорбироваться и остается в моче.
Что такое протеинурия
Наличие белка в моче называется протеинурией. В норме через почечные клубочки в первичную мочу попадают лишь незначительные количества белка, которые в почечных канальцах реабсорбируются (всасываются).
Количество белка в моче
- Выделение до 30-60 мг белка с мочой в сутки — норма. В лабораторной практике к норме относят концентрацию белка в моче до 0,033 г/л.
- От 60-70 до 300 мг в сутки — микроальбуминурия. Альбуминов в крови больше всего, а размер молекул относительно небольшой, поэтому этим белкам легче проникнуть в мочу. Ранее я подробно писал о составе белков сыворотки крови. Для определения микроальбуминурии есть ряд тестовых полосок, которые дают показатели из расчета на 1 литр.
- Незначительная (минимальная) протеинурия — от 300 мг до 1 г в сутки.
- Умеренная протеинурия — от 1 г до 3-3.5 г в сутки.
- Массивная протеинурия — более 3.5 г белка в сутки. При массивной протеинурии развивается нефротический синдром.
Фракции белков крови (после электрофореза).
Виды протеинурии
Протеинурия бывает физиологической и патологической.
Виды физиологической (функциональной) протеинурии (обычно она не выше 1 г/л):
- после охлаждения (погружение рук до локтя в холодную воду на 2-5 минут), грязевых ванн, обширного смазывания кожи йодом;
- алиментарная: после употребления обильной белковой пищи,
- центрогенная: после приступа судорог и сотрясения мозга,
- эмоциональная: при стрессе, например, во время сдачи экзамена,
- рабочая (маршевая, протеинурия напряжения): после физической нагрузки. Обычно не превышает 1 г/л. Исчезает через несколько часов. Нужно быть настороже, т.к. может свидетельствовать о проблемах с почками.
- ортостатическая (постуральная): у здоровых молодых людей до 22 лет астенического телосложения в вертикальном положении тела свыше 30 минут. В положении лежа протеинурия проходит, поэтому у таких людей в утренней порции мочи белок не выявляется.
- лихорадочная: белок в моче обнаруживается при повышенной температуре тела и исчезает при ее нормализации.
Патологическая протеинурия является одним из важнейших симптомов поражения почек.
Бывает почечного происхождения (ренальная) и непочечная (встречается редко и не превышает 1 г/л). Непочечная протеинурия бывает:
- преренальная («перед почками»): например, при разрушении тканей в крови накапливается много белковых продуктов, с которыми почки не справляются.
- постренальная («после почек»): выделение белкового экссудата при воспалении мочевыводящих путей.
Из истории
Более полувека назад нефротический синдром называли словом «нефроз». Если вы помните из греческой и латинской медицинской терминологии, суффикс «-оз» в названии заболевания подчеркивает невоспалительные, дегенеративные изменения. Действительно, под обычным (световым) микроскопом в почках врачи того времени находили дегенерацию, дистрофию клеток почечных канальцев. И лишь после изобретения электронного микроскопа ученые смогли выяснить, что в развитии нефротического синдрома главным является поражение почечных клубочков, а канальцы поражаются позже — вторично.
Патогенез (развитие патологического процесса)
Сейчас общепризнана иммунологическая концепция развития нефротического синдрома. Согласно ей, болезнь вызывают многочисленные иммунные комплексы, откладывающиеся на базальных мембранах капилляров почечных клубочков. Иммунными комплексами называют соединения «антиген-антитело». Осаждение циркулирующих в крови иммунных комплексов или их образование «на месте» вызывает воспаление и активацию иммунной системы, из-за чего почечный фильтр повреждается и начинает в большом количестве пропускать в первичную мочу белковые молекулы. Сперва почечный фильтр пропускает в мочу только мелкие белковые молекулы (альбумины), такая протеинурия называется селективной и свидетельствует о начальном повреждении почечного фильтра. Но со временем через клубочки в мочу попадают даже крупные белки сыворотки крови, а протеинурия становится низкоселективной и даже неселективной. Лечить неселективную протеинурию намного сложнее, так она свидетельствует о сильном повреждении почечного фильтра.
Обычно также имеется зависимость между выраженностью и селективностью протеинурии: чем больше белка в моче, тем ниже селективность (меньше 1 г/л — только альбумины).
Как часто встречается нефротический синдром?
75% (!) случаев нефротического синдрома вызваны острым и хроническим гломерулонефритом. В других случаях почки могут повреждаться вторично. Чтобы понять, какие заболевания могут стать причиной нефротического синдрома, надо осмыслить, в каких случаях образуется много антител:
- хронические инфекции: туберкулез, сифилис, малярия, инфекционный эндокардит и др.
- аутоиммунные заболевания: системная красная волчанка, склеродермия, ревматоидный артрит;
- аллергические заболевания;
- опухоли из лимфатической ткани: миеломная болезнь (образование большого количества неполноценных антител), лимфогранулематоз (поражение лимфоузлов).
Также нефротический синдром могут вызвать:
- сахарный диабет (за счет поражения капилляров почечных клубочков — это проявление диабетической микроангиопатии),
- прием некоторых лекарств (препараты ртути, золота, D-пеницилламин и др.),
- амилоидоз почек (это нарушение белкового обмена, сопровождающееся образованием и отложением в тканях специфического белково-полисахаридного комплекса — амилоида),
- нефропатия беременных и т. д.
Чаще всего нефротическим синдромом заболевают дети в возрасте 2-5 лет (в этом возрасте иммунная система ребенка активно знакомится с инфекциями) и взрослые в 20-40 лет (а это характерный возраст начала многих аутоиммунных и ревматических заболеваний).
Определение понятия «нефротический синдром»
Нефротический синдром (согласно Википедии) — состояние, характеризующееся генерализованными отеками, массивной протеинурией (выше 3,5 г/сутки и выше 50 мг • кг/сут), гипопротеинемией и гипоальбуминемией (менее 20 г/л), гиперлипидемией (холестерин выше 6,5 ммоль/л).
Определение выглядит сложновато, но ничего сложного там нет. Главная особенность нефротического синдрома — выделение большого количества белка с мочой (т.е. массивная протеинурия), не менее 3.5 г в сутки. Норма потребления белка равна 1-1.5 г/кг в сутки, т.е. человек массой 60 кг должен потреблять 60-90 г белка в сутки. При нефротическом синдроме происходит большая потеря белка с мочой (до 5-15 г в сутки), из-за чего содержание белка в крови снижается (гипопротеинемия). Основную часть белков крови составляют альбумины (в норме их 35-55 г/л), поэтому гипопротеинемия обычно сочетается с гипоальбуминемией (менее 20 г/л). При уровне альбуминов менее 30 г/л вода из кровеносных сосудов выходит в ткани, вызывая обширные (генерализованные) отеки. Я подробнее писал о белках крови и механизме похожих отеков в теме можно ли опухнуть от голода? Из-за нарушения обмена липидов у пациентов регистрируется повышенный уровень холестерина (выше 6,5 ммоль/л, иногда может достигать 20-30 ммоль/л при норме 4.2-5 ммоль/л).
Клинические проявления нефротического синдрома
Независимо от причины, нефротический синдром всегда выглядит однотипно:
- массивная протеинурия (до 80-90% белков, выделяемых с мочой, являются альбуминами),
- гипопротеинемия (в норме 60-80 г/л, снижается до 60 г/л, изредка даже до 30-40 г/л),
- диспротеинемия (нарушение правильных пропорций белков сыворотки крови), чаще всего снижается уровень альбуминов и ?-глобулинов и резко возрастает уровень ?2, ?-глобулинов, ?-липопротеидов, однако эти пропорции зависят от заболевания, вызвавшего нефротический синдром.
- гиперлипидемия и гиперхолестеринемия (в крови увеличивается содержание холестерина и триглицеридов, сыворотка крови приобретает молочно-белый, «хилёзный» цвет).

Слева — хилезная (молочно-белая) сыворотка крови.
Справа — в норме. Снизу на обоих рисунках — осевшие эритроциты.
Отеки наблюдаются почти у всех, но выражены по-разному. Больные имеют характерный вид: бледные, с одутловатым лицом и опухшими веками. Вначале отеки заметны в области век, лица, поясничной области, ног и половых органов, а затем распространяются на всю подкожную клетчатку. Кожа бледная, холодная наощупь, сухая, может шелушиться. Определить отек просто: нужно надавить пальцем на кожу и отпустить. У здорового человека никаких углублений не останется, а при отеках образуется ямка, которая исчезнет только через несколько минут. Начальная стадия отека подкожной клетчатки называется пастозность (от итал. pastoso — тестообразный), это промежуточное состояние между нормой и отеком.

Ямка на коже после надавливания — признак отека.
При массивных отеках на коже ног могут образовываться трещины, через которые сочится отечная жидкость. Трещины являются входными воротами для инфекции. Отечная жидкость может накапливаться в полостях тела и получать собственные названия: жидкость в брюшной полости — асцит, в грудной полости — гидроторакс, в полости перикарда — гидроперикард. Обширный отек подкожной клетчатки называется анасарка.

Слева — ноги пациентки с нефротическим синдромом.
Справа — она же после лечения.
При нефротическом синдроме снижен обмен веществ, что связано с уменьшением функции щитовидной железы. Температура также может быть снижена.
Больные малоподвижны и бледны. Частота сердечных сокращений и АД в пределах нормы или снижены. Поскольку в почках вырабатывается эритропоэтин, стимулирующий образование эритроцитов, может развиться анемия с тахикардией. В нижних отделах легких могут выявляться признаки застоя: ослабление дыхания и влажные мелкопузырчатые хрипы. Застойные явления в легких могут привести к застойной пневмонии.

Асцит — жидкость в брюшной полости.
Язык часто обложен, живот увеличен (асцит). У некоторых больных нефротическим синдромом бывает так называемая нефротическая диарея с потерей большого количества белка, что связано с повышенной проницаемостью слизистой кишечника.
Результаты анализов
МОЧА: суточный диурез снижен, обычно мочи меньше 1 л в сутки, нередко всего 400-600 мл. Относительная плотность мочи в норме (чаще 1010-1020) или повышена, так в ней много белка и других осмотически активных веществ. 3.3 г/л белка в моче повышают ее относительную плотность на 0.001.
В моче определяются гиалиновые цилиндры, которые представляют собой сгустки белка. В почечных канальцах они сворачиваются и приобретают цилиндрическую форму, т. е. форму просвета канальца. Чем больше белка в моче, тем больше гиалиновых цилиндров в общем анализе мочи. Однако в щелочной моче гиалиновые цилиндры отсутствуют, они образуются лишь в кислой среде. Гематурия (эритроциты в моче) для нефротического синдрома не характерна.
Нужно знать, что в будущем при ухудшении функции почек неизбежно развивается ХПН — хроническая почечная недостаточность. При ХПН количество мочи увеличивается, ее плотность снижается, что может быть ошибочно воспринято как «улучшение». Однако хорошего здесь мало: почки перестают работать и уже не могут даже концентрировать мочу.
КРОВЬ. Наиболее постоянный признак — увеличение СОЭ (скорость оседания эритроцитов), достигающая 60-85 мм/ч при норме 1-10 у мужчин и 2-15 мм/ч у женщин. Из других изменений чаще всего встречается гиперкоагуляция (повышенная свертываемость) крови.
Течение заболевания
- У 50% больных бывает персистирующий вариант: течение болезни вялое и медленное, но в тоже время упорно прогрессирующее. Лечение малоэффективно, и через 8-10 лет развивается ХПН.
- У 20% пациентов нефротический синдром протекает волнообразно, с чередований периодов обострений и ремиссий. Без лечения ремиссии встречаются редко.
- У части больных наблюдается быстро прогрессирующий вариант течения нефротического синдрома, при котором ХПН развивается всего за 1-3 года.
Осложнения
Осложнения при нефротическом синдроме вызваны как особенностями заболевания, так и лекарственными препаратами (например, при аутоиммунных и ревматических заболеваниях используются препараты, подавляющие иммунную систему, что повышает риск инфекций). К осложнениям нефротического синдрома относят:
- инфекции (пневмонии, фурункулез и т.д.)
- тромбозы и тромбоэмболии (помните про повышенную свертываемость крови у таких больных?)
- пневмококковый перитонит (воспаление брюшной полости, вызыванное пневмококком). Встречается редко, но раньше без антибиотиков такие больные умирали.
- нефротический криз также встречается крайне редко. В животе внезапно возникают боли без четкой локализации, повышается температура, а на коже появляются покраснения, похожие на рожистое воспаление. Резко падает артериальное давление. Все вместе напоминает картину анафилактического (аллергического) шока. Ученые полагают, что в крови и отечной жидкости накапливаются высокоактивные вещества, расширяющие сосуды и увеличивающие их проницаемость для сыворотки крови.
О лечении
Всех больных госпитализируют для установления точного диагноза и причины нефротического синдрома. Всем назначается постельный режим, диета с ограничением соли и жидкости (соль способствует отекам). Питание при нефротическом синдроме должно соответствовать диете 7в (по Певзнеру). В зависимости от причины нефротического синдрома могут назначаться иммунодепрессанты: глюкокортикостероиды и цитостатики. Иногда используются экстракорпоральные (extra — сверх, corpus и corporis — тело) методы очистки крови — плазмаферез и гемосорбция.
Прогноз
Полное и стойкое выздоровление наблюдается редко, чаще у детей при некоторых формах нефротического синдрома. Обычно же со временем функция почек нарушается, в крови нарастает содержание азотистых (белковых) продуктов обмена, возникает артериальная гипертензия, развивается полная картина хронической почечной недостаточности (ХПН).
При подготовке статьи использован материал «Практического руководства по нефрологии» под ред. профессора А. С. Чижа, Мн., 2001.
Читайте также: микроальбуминурия и белок в моче как маркер риска поражения почек.
Материал был полезен? Поделитесь ссылкой:
Источник
