Посткастрационный синдром после удаления яичников


Посткастрационный синдром (ПКС) — комплекс вегетативно-сосудистых, нейроэндокринных и нейропсихических симптомов, возникающих после тотальной или субтотальной овариэктомии (кастрации) в сочетании с удалением матки или без удаления.
Симптомы посткастрационного синдрома
Симптомы ПКС возникают через 1-3 недели после операции и достигают полного развития через 2-3 месяца.
В клинической картине преобладают:
- вегетативно-сосудистые нарушения (73%) — приливы, потливость, тахикардия, аритмия, боли в сердце, гипертонические кризы;
- обменно-эндокринные нарушения (15%) — ожирение, гиперлипидемия, гипергликемия;
- психоэмоциональные (12%) — раздражительность, плаксивость, плохой сон, нарушение концентрации внимания, агрессивно-депрессивные состояния.
В последующие годы частота обменно-эндокринных нарушений возрастает, а нейровегетативных — уменьшается. Психоэмоциональные расстройства сохраняются длительное время.
Через 3-5 лет без лечения появляются симптомы дефицита эстрогенов в органах мочеполовой системы: атрофические кольпиты, цистит, цисталгия, а также остеопороз.
Изменения гормонального гомеостаза приводят к выраженным метаболическим нарушениям: изменение липидного профиля крови в сторону повышения факторов атерогенности, что приводит к атеросклерозу и сердечно-сосудистым заболеваниям; активация прокоагулянтного звена гемостаза способствует тромбоэмболическим осложнениям, нарушению микроциркуляции.
Наиболее поздним проявлением метаболических нарушений, связанных с овариэктомией, является остеопороз. Клиническим проявлением его являются атравматические или малотравматические переломы; часто развивается пародонтоз вследствие ослабления процессов репаративной регенерации десен.
Причины посткастрационного синдрома
Посткастрационный синдром развивается у 60-80% оперированных женщин после тотальной или субтотальной овариэктомии с маткой или без матки. Последний вариант встречается крайне редко у женщин репродуктивного возраста, оперированных по поводу тубоовариальных опухолей и доброкачественных опухолей яичников. Оставление матки без придатков оправдано у женщин, не выполнивших генеративную функцию. Восстановление фертильности у таких женщин в настоящее время возможно с помощью методов вспомогательной репродукции. Самая частая операция, после которой возникает посткастрационный синдром — это гистерэктомия с овариэктомией по поводу миомы матки и/или аденомиоза. Удаление яичников у женщин старше 45-50 лет при проведении таких операций чаще производится в связи с «онкологической настороженностью». Кроме того, отмечена большая частота повторных лапаротомий по поводу придатковых образований у женщин, перенесших в прошлом гистерэктомию без придатков.
Многообразие симптомов, возникающих после хирургического выключения функции яичников, объясняется широким диапазоном биологического действия половых гормонов. После выключения функции яичников по механизму отрицательной обратной связи закономерно повышается уровень гонадотропинов. В развитии посткастрационного синдрома принимает участие вся нейроэндокринная система, ответственная за механизмы адаптации в ответ на овариэктомию. Особая роль в механизмах адаптации отводится коре надпочечников, в которой в ответ на стресс (в частности, кастрацию) происходит активация синтеза глюкокортикоидов и андрогенов. Посткастрационный синдром развивается у женщин с отягощенным преморбитным фоном, функциональной лабильностью гипоталамо-гипофизарной системы. Частота ПКС возрастает у женщин пременопаузального возраста, поскольку овариэктомия в период естественной возрастной инволюции усугубляет биологическую адаптацию организма и приводит к срыву защитно-приспособительных механизмов.
Таким образом, в отличие от естественной менопаузы, при которой угасание функции яичников происходит постепенно в течение нескольких лет, при овариэктомии (ПКС) происходит одномоментное резкое выключение стероидогенной функции яичников.
Диагностика посткастрационного синдрома
Диагноз трудности не представляет и устанавливается на основании данных анамнеза и клинической картины.
При осмотре отмечаются атрофические процессы вульвы и слизистой влагалища.
Гормоны крови характеризуются повышенным уровнем гонадотропинов, особенно ФСГ, и сниженным — Е2, что характерно для постменопаузального возраста.
Лечение посткастрационного синдрома после удаления яичников
Основным методом лечения посткастрационного синдрома является заместительная гормональная терапия (ЗГТ). При легкой форме посткастрационного синдрома, отсутствии жалоб, сохраненной работоспособности и быстром обратном развитии симптомов ЗГТ можно не проводить. В подобных случаях показаны витаминотерапия (витамины А и С), изменение режима питания (преобладание растительных пищевых продуктов, сокращение употребления животных жиров в пользу растительных), транквилизаторы при нарушении сна и лабильном настроении. Желательны двигательная активность (прогулки) и нагрузочные физические упражнения, если в течение жизни женщина занималась гимнастикой, лыжным спортом и т. д.
В последние годы для ЗГТ широко применяется фемостон, в котором эстрогенный компонент представлен микронизированным 17β-эстрадиолом, а прогестагенный — дюфастоном. Дюфастон (дидрогестерон) является аналогом натурального прогестерона, лишен андрогенных эффектов, не вызывает увеличения массы тела, потенциирует протективное действие эстрогенов на липидный профиль крови и не влияет на метаболизм глюкозы. На фоне фемостона снижается уровень общего холестерина, триглицеридов, ЛПНП, повышается уровень ЛПВП, что крайне важно при инсулинорезистентности, часто сопутствующей ожирению. Все эти преимущества фемостона ставят его на первое место среди множества препаратов для ЗГТ, особенно при длительном применении с целью профилактики атеросклероза, сердечно-сосудистых заболеваний, остеопороза.
Большинство препаратов, используемых для ЗГТ, двухфазные (первые 11 таблеток содержат эстрадиол, следующие 10 — эстрадиол + гестагены). Используются также депонированные препараты.
Длительность лечения определяется индивидуально, но не должна быть менее 2-3 лет, в течение которых вегетососудистые симптомы обычно исчезают.
Абсолютные противопоказания для ЗГТ:
- рак молочной железы или эндометрия,
- коагулопатии,
- нарушения функции печени,
- тромбофлебит,
- маточные кровотечения неуточненного генеза.
Приведенные противопоказания справедливы для любого возраста и при любых проявлениях посткастрационного синдрома .
Помимо гормонального лечения, проводится терапия симптоматическими средствами: седативные, транквилизаторы, регуляторы нейромедиаторного обмена в ЦНС, витамины, гепатопротекторы, дезагрегантная и антикоагулянтная терапия (аспирин, курантил, трентал) с учетом данных коагулограммы.
Женщины подлежат постоянному диспансерному наблюдению. Обязательно проводится котроль за состоянием молочных желез (УЗИ, маммография), гепатобиллиарного тракта и свертывающей системы крови.
Прогноз зависит от возраста, преморбитного фона, объема операции и течения послеоперационного периода, своевременности начала терапии и профилактики метаболических нарушений.
Источник
Симптомы посткастрационного синдрома
Выделяют ранние (возникающие через 2 – 4 дня после удаления яичников) и поздние (возникающие через 1 – 5 лет) симптомы при посткастрационном синдроме. К ранним симптомам относятся:
- психоэмоциональные расстройства — депрессия, приступы истерики, навязчивые мысли, боязнь замкнутых пространств, суицидальные мысли;
- вегетоневротические нарушения (нарушения в нервной регуляции внутренних органов и реакций организма) – приливы жара, озноб, чувство ползания мурашек, плохая переносимость жаркой погоды;
- нарушение сна – сонливость, бессонница, неглубокий сон с частым пробуждением, тревожные сновидения;
- нарушения в работе сердца – сердцебиение, перебои в сердечном ритме, боли в области сердца, повышение артериального давления.
Ранние симптомы обычно проходят достаточно быстро, в течение нескольких месяцев из-за того, что организм женщины адаптируется к прекращению выделения половых гормонов яичниками, и функцию выделения эстрогена, правда, в меньшем объеме, на себя берут надпочечники (железы внутренней секреции, расположенные в области почек).
Поздними симптомами посткастрационного синдрома являются:
- повышение содержания холестерина в крови, появление склонности к ожирению;
- развитие атеросклероза (отложение жировых бляшек на стенках кровеносных сосудов, ухудшающих движение крови по ним);
- сгущение крови, повышение риска образования тромбов (сгустков крови, которые могут попадать в кровеносные сосуды и перекрывать ток крови по ним);
- повышение риска развития ишемической болезни сердца и инфаркта миокарда;
- повышение артериального давления;
- учащение мочеиспускания, недержание мочи (непроизвольное мочеиспускание при физической нагрузке или смехе);
- ощущение сухости и зуда в области наружных половых органов и влагалища, дискомфорт и боль при половом акте;
- развитие остеопороза – снижение содержания кальция в костях, в результате чего повышается их ломкость, и увеличивается риск переломов;
- снижение либидо (полового влечения);
- снижение концентрации внимания, памяти, усвоения информации;
- снижение качества жизни и интимных отношений.
Инкубационный период
Ранние симптомы посткастрационного синдрома появляются через несколько суток после операции. Поздние симптомы проявляют себя позднее, для их развития должно пройти не менее года после оперативного вмешательства.
Формы
По степени выраженности симптомов различают следующие варианты течения посткастрационного синдрома:
- легкая степень;
- средняя степень тяжести;
- тяжелая степень.
Причины
Причиной развития посткастрационного синдрома является операция по поводу двустороннего удаления яичников, реже – одностороннего удаления яичника. Также это состояние может возникать после длительного облучения органов малого таза при лучевой терапии (при лечении злокачественных заболеваний), реже при приеме противоопухолевых препаратов.
При удалении яичников в организм резко перестают поступать половые гормоны (эстроген и прогестерон), которые до момента операции выделялись яичниками в необходимом количестве. Именно резкое прекращение поступления гормонов делает симптомы посткастрационного синдрома более выраженными, чем таковые являются при менопаузе (возрастное угасание функции яичников и прекращение менструации), когда снижение выделения половых гормонов происходит постепенно, и организм успевает под него подстроиться.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
Диагноз посткастрационного синдрома устанавливается на основании:
- жалоб женщины (на ухудшение самочувствия, перемены настроения, приливы, чувство жара, потливость, перебои в работе сердца) и анализа анамнеза заболевания (появление симптомов после операции по удалению яичников);
- анализа анамнеза жизни (перенесенные заболевания, оперативные вмешательства, травмы и т.д.);
- анализа менструальной функции (время наступления первой менструации, регулярность и длительность менструального цикла, дата последней менструации и т.д.);
- анализа акушерско-гинекологического анамнеза: количество беременностей и родов, перенесенные гинекологические заболевания и операции;
- данных общего и гинекологического осмотра (врач может выявить характерные симптомы — снижение тонуса, ухудшение питания и сухость слизистых наружных половых органов у женщин);
- данных УЗИ (ультразвукового исследования) органов малого таза – можно выявить отсутствие яичников (при отсутствии одного яичника – состояние второго), оценить состояние эндометрия (слизистой оболочки полости матки);
- данных лабораторного исследования крови – определение концентрации уровня гормонов в крови (будет наблюдаться снижение уровня половых гормонов эстрогена и прогестерона при значительном повышении уровня гормонов гипофиза – железы головного мозга, контролирующей гормональную активность всех желез организма), определение содержания холестерина в биохимическом анализе крови, обнаружение повышенного свертывания (образования тромбов) крови в коагулограмме (специальный анализ крови, выявляющий изменения свертывания крови);
- данных ЭКГ (электрокардиографии) – позволяет выявить нарушения в работе сердца;
- данных рентгенографии костей скелета и денситометрии (определение плотности костной ткани) – позволяют обнаружить признаки остеопороза (повышенная ломкость костей из-за снижения содержания в них кальция);
- результатов психологического опроса и тестирования – для выявления изменения в психическом состоянии женщины;
- возможна также консультация гинеколога-эндокринолога, психиатра, психотерапевта, психолога.
Лечение посткастрационного синдрома
Лечение посткастрационного синдрома является комплексным и включает в себя:
- прием гормональных препаратов (заместительную гормонотерапию). При отсутствии противопоказаний к приему половых гормонов (таких, как злокачественные опухоли молочной железы и матки или подозрение на них) заместительная гормонотерапия является главным компонентом лечения и может существенно снизить все проявления посткастрационного синдрома;
- физиотерапевтическое лечение (электрофорез, гальванизация);
- успокаивающие препараты, при необходимости — антидепрессанты;
- гомеопатические препараты;
- препараты кальция;
- антиагреганты, антикоагулянты (антитромботические препараты — лекарства, уменьшающие повышенную свертываемость крови и предотвращающие образование тромбов (кровяных сгустков));
- консультация психиатра, психотерапевта, психолога.
Осложнения и последствия
Осложнениями посткастрационного синдрома могут быть:
- депрессия, навязчивые страхи, суицидальные мысли;
- переломы костей;
- ишемическая болезнь сердца, инфаркт миокарда, нарушения ритма сердца;
- тромбозы (образование тромбов (кровяных сгустков) в крупных кровеносных сосудах и затруднение движения крови по ним);
- значительное снижение качества жизни и интимных отношений, работоспособности.
Профилактика посткастрационного синдрома
Профилактика осложнений посткастрационного синдрома:
- соблюдение назначений и рекомендаций врача, как в послеоперационном периоде, так и спустя длительное время после перенесенной операции по поводу удаления яичников;
- соблюдение принципов рационального питания (ограничение жирной, жареной, острой и соленой пищи, употребление достаточного количества свежих овощей и фруктов), употребление продуктов, богатых кальцием (молоко, сыр, творог) и дополнительный прием препаратов кальция под контролем врача;
- исключение интенсивных физических и психо-эмоциональных нагрузок, полноценный продолжительный сон;
- консультация психиатра, психотерапевта, психолога.
Источник
Двустороннее удаление яичников проводится по строгим показаниям. Посткастрационный синдром – это полное лишение женщины парного гормонального органа, что оказывает крайне негативное влияние на жизнь женщины и требует проведения пожизненной лекарственной терапии.
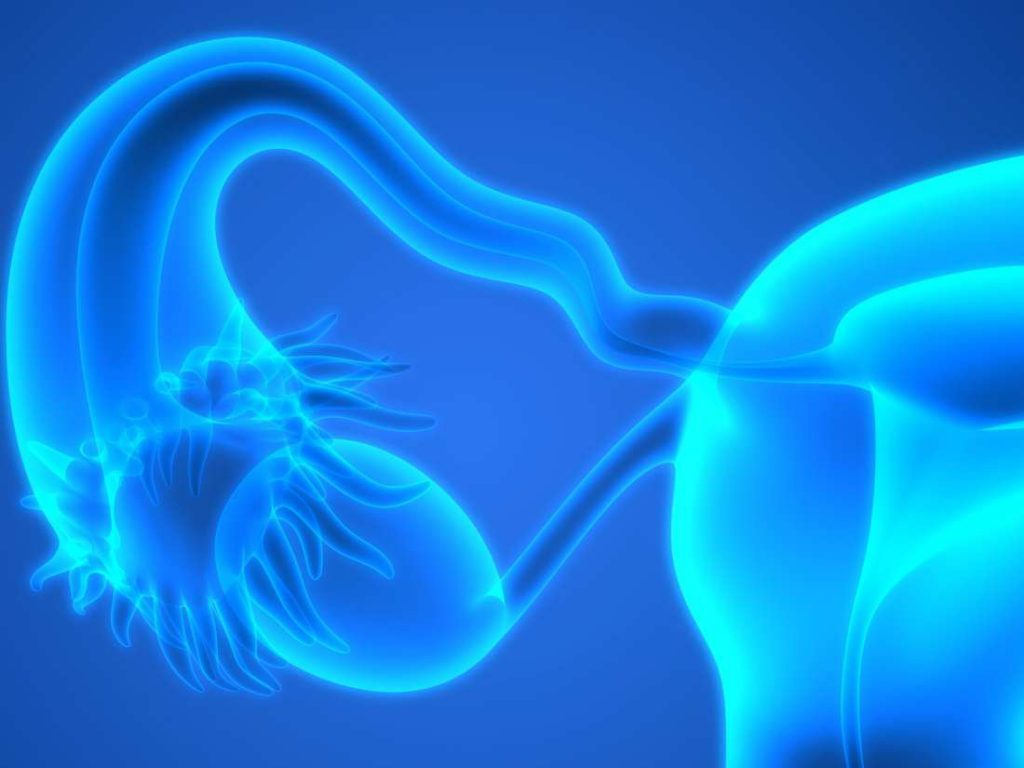
Без показаний яичники удалять нельзя
Посткастрационный синдром
Яичниковые гормоны определяют суть женщины – вне зависимости от возраста, парный репродуктивный орган вырабатывает биологически активные вещества, положительно влияющие на женский организм. Помимо деторождения, яичники обеспечивают следующие биологические эффекты:
- регулируют менструальную функцию;
- поддерживают нормальное состояния кожи и волос;
- улучшают обмен веществ;
- предупреждают развитие сердечно-сосудистых заболеваний;
- обеспечивают психоэмоциональное равновесие.
Удаление обоих яичников приводит к патологическому состоянию: посткастрационный синдром – это неожиданно возникший дефицит женских половых гормонов, наступивший в результате хирургической операции. Необходимо понимать – овариоэктомия проводиться только в тех ситуациях, когда нет никакой возможности сохранить гормонально активный орган, или при онкологии, когда надо полностью убрать стимулирующие рак эндокринные факторы.
Показания к операции
Для проведения двусторонней овариоэктомии нужны существенные основания. Посткастрационный синдром лечить сложно, поэтому лучше сделать все возможное, чтобы сохранить яичники. К абсолютным показаниям для тотального удаления основного репродуктивного органа у женщины относятся:
- рак тела матки;
- злокачественная опухоль яичника;
- двусторонняя пограничная кистома больших размеров;
- гнойный очаг с расплавлением тканей в обоих яичниках;
- двусторонняя эндометриома.
Если при отсутствии абсолютных показаний для операции есть возможность сохранить часть яичниковой ткани, то врач-хирург обязательно выполнит резекцию опухоли. Любой эстрогензависимый рак требует проведения радикального оперативного вмешательства.
Типичные симптомы и признаки
Хуже послеоперационный прогноз у женщин с имеющейся эндокринной патологией (сахарный диабет, метаболический синдром, болезни щитовидной железы). Посткастрационный синдром придет раньше и будет проявляться всем комплексом симптомов. Выделяют следующие группы патологических признаков:
- Вегетососудистые;
- Обменно-эндокринные;
- Психоэмоциональные.
В основе всех неприятных и опасных проявлений – фактор гипоэстрогении (резкое прекращение поступления основного женского гормона в кровь). В ближайшее время после двусторонней овариоэктомии появятся следующие жалобы и симптомы:
- приливы жара с ознобами, потливостью и плохой переносимостью жаркого климата;
- проблемы со сном;
- частое сердцебиение с давящими болями в груди;
- колебания артериального давления;
- неконтролируемое увеличение массы тела;
- развитие диабета и атеросклероза;
- раннее формирование остеопороза;
- депрессивные состояния со снижением собственной самооценки;
- психоэмоциональная лабильность (от слез к радости, от страха к агрессии);
- общая вялость и слабость с утратой жизненных интересов;
- отказ от сексуальной жизни.
Отсутствие эстрогенов является основой всех проявлений – посткастрационный синдром разрушает жизнь женщины, поэтому важно сразу после операции выполнить назначения специалиста.
После операции надо сразу начать лечение, назначенное врачом
Лечебная тактика после удаления яичников
Выбор терапии зависит от следующих факторов:
- Исходный диагноз (наличие подтвержденной злокачественной опухоли резко ограничивает возможности лечения);
- Возраст женщины (у молодых проявления ярче и лечение надо начинать незамедлительно);
- Состояние эстрогензависимых органов (матка, молочная железа).
В каждом конкретном случае лечебная тактика подбирается индивидуально – врач будет учитывать все факторы, стараясь не повышать риск онкологии, и создать максимум благоприятных условий для нормальной жизни. Заместительная гормонотерапия применятся всегда, когда нет противопоказаний. Растительные препараты с эстрогенным эффектом можно применять длительными курсами. Обязательно нужна психоэмоциональная поддержка со стороны родственников и прием успокаивающих лекарств. Вся терапия проводится под контролем врача-эндокринолога. Удаление яичников с обеих сторон – это практический всегда посткастрационный синдром, требующий внимательного отношения со стороны врачей и пациентки.
Запись опубликована в рубрике Гинекология с метками климакс, лечение, операция. Добавьте в закладки постоянную ссылку.
Источник
