Подмышечная лимфаденопатия код мкб

Как правило, диагноз «подмышечный лимфаденит» пугает пациентов. Такая реакция обуславливается незнанием особенностей протекания болезни, хорошо поддающейся лечению и не оказывающей влияния на здоровье человека в последующем при условии своевременной диагностики.
В чем суть заболевания?
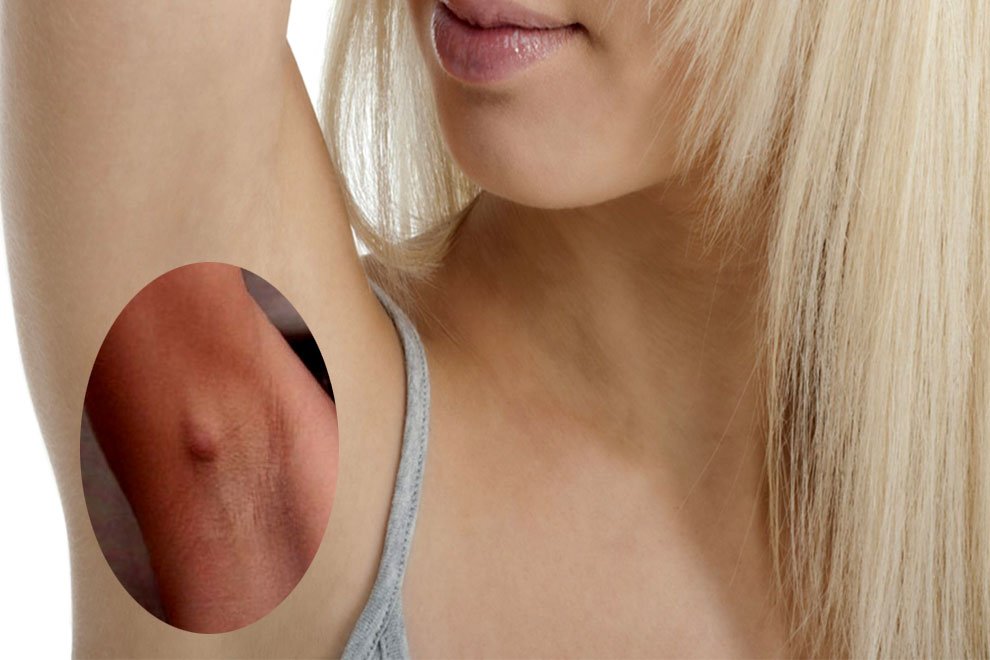
При заболевании ощущается сильная тянущая боль и отечность в районе подмышечной впадины
Подмышечный лимфаденит (код по международной классификации болезней МКБ-10 – L04.2) – это инфекционное заболевание, сопровождающееся воспалением подмышечных лимфатических узлов и увеличением их до значительных размеров. Возбудителями болезни выступают представители патогенной и условно-патогенной микрофлоры – диплококки, стафилококки, стрептококки, кишечная и синегнойная палочка, грибки и т.д.
Причины
Лимфаденит подмышечной области является прямым следствием инфицирования вирусами, грибками или бактериями, проникающими в лимфатические узлы следующими путями:
- лимфогенным – через зараженную лимфу;
- гематогенным – через кровь;
- контактным – при попадании патогенной микрофлоры в рану.
Болезнь может развиться на фоне:
- фурункулеза;
- туляремии;
- флегмоны;
- бруцеллеза;
- сифилиса;
- гонореи;
- экземы;
- СПИДа;
- туберкулеза;
- рака;
- трофических язв;
- гнойных ран;
- воспаления яичников у женщин;
- грибковых заболеваний – микроспории, трихофитии, споротрихоза;
- остеомиелита костей руки.
Провоцирующими факторами в данном случае могут выступать:
- пониженный иммунитет – в этом случае организм оказывается бессильным не только перед патогенной, но и перед условно-патогенной микрофлорой, безвредной для здорового человека;
- вредные привычки – злоупотребление курением и спиртными напитками приводит к снижению иммунитета и накоплению вредных веществ в организме.
Подмышечный лимфаденит может развиться на фоне кошачьих царапин или укусов. В этом случае возбудителями будут выступать риккетсии – микроорганизмы, обитающие в кошачьем организме.
Симптомы

Боль и дискомфорт под мышками – первый повод обратиться к врачу
Одним из первых проявлений подмышечного лимфаденита является боль под мышкой, в области лимфатических узлов, появляющаяся при прикосновении к пораженной области, а также признаки общей интоксикации и повышение температуры тела.
Кроме того, могут наблюдаться:
- отечность и покраснение кожных покровов (появляются при остром течении заболевания);
- ухудшение аппетита, непрекращающаяся головная боль, упадок сил, обусловленные интоксикацией организма;
- абсцессы при нагноении узлов (способны привести к некротическим изменениям структуры тканей и лимфоузлов);
- тахикардия при поражении сердечно-сосудистой системы;
- газовая крепитация, сопровождающаяся похрустыванием при надавливании;
- ограничение подвижности руки при поражении нервных тканей.
Диагностика
Постановка диагноза при подмышечном лимфадените производится комплексно и включает в себя:
- опрос и осмотр пациента;
- анализы крови и лимфы;
- пункцию лимфатического узла, позволяющую исключить болезнь Ходжкина или лейкоз;
- компьютерную томографию лимфосистемы;
- рентгеноконтрастную лимфографию – изучение проблемных мест при помощи контрастных веществ и специального оборудования;
- лимфосцинтиграфию – исследование проблемных мест при помощи радионуклидных веществ и специального оборудования;
- ультразвукового исследования.
Классификация

Простой подмышечный лимфаденит протекает незаметно, без ухудшения самочувствия и беспокойства
Заболевание классифицируется по характеру протекания, клинической картине и виду микроорганизмов, приведших к развитию патологии.
В зависимости от характера протекания лимфаденит подразделяется на:
- острый, сопровождающийся явно выраженной симптоматикой – отеками, болями, появлением уплотнений в подмышечных впадинах, значительным повышением температуры тела и общей интоксикацией организма;
- хронический, характеризующийся незначительным увеличением лимфатических узлов (самочувствие больных при этом остается нормальным, боль при пальпации отсутствует).
В зависимости от клинической картины лимфаденит подразделяется на:
- Простой. Протекает незаметно, без ухудшения самочувствия и беспокойства. Боль и покраснение кожи отсутствуют. Температура тела не поднимается. Наблюдается незначительный дискомфорт в области подмышечной впадины и незначительное увеличение лимфатических узлов в размерах.
- Серозный. Сопровождается усилением дискомфорта в подмышечной впадине, значительным увеличением лимфоузла, болезненностью, появляющейся при прикосновении. Воспаленная область краснеет, становится горячей на ощупь. Узлы и ткани соединяются в горячий, болезненный «пакет». Общее самочувствие не ухудшается.
- Гнойный. К вышеперечисленным симптомам добавляются слабость и повышение температуры тела. Происходит нагноение лимфатических узлов. Образуются свищи. Воспаление переходит на близрасположенные ткани.
В зависимости от вида микроорганизмов, приведших к развитию заболевания, лимфаденит подразделяют на:
- специфический, развившийся на фоне болезней, поражающих лимфатические узлы – онкологических заболеваний, туберкулеза, бруцеллеза, сифилиса, туляремии;
- неспецифический, развивающийся на фоне ослабления иммунитета под воздействием стрептококков, стафилококков и т.д.
В зависимости от локализации подмышечный лимфаденит разделяется на:
- левосторонний;
- правосторонний;
- двусторонний.
Как вылечить лимфаденит подмышечных лимфатических узлов?

При необходимости лечение подмышечного лимфаденита проводят оперативным методом
Основными направлениями в лечении лимфаденита под мышкой у женщин, мужчин и детей являются:
- медикаментозная терапия;
- физиотерапия;
- народные методы лечения;
- оперативное лечение.
Лечение детей производится точно так же, как и взрослых. Дозировка лекарственных препаратов подбирается с учетом возраста и веса ребенка.
Медикаментозная терапия
Медикаментозное лечение при подмышечном лимфадените позволяет:
- устранить первопричину заболевания;
- уменьшить выраженность воспалительных процессов в лимфатических узлах;
- улучшить общее самочувствие.
С этой целью могут быть назначены:
- нестероидные противовоспалительные средства;
- антигистаминные препараты;
- антибиотики;
- противовирусные средства;
- противогрибковые препараты;
- противотуберкулезные средства.
Назначением тех или иных лекарственных препаратов, в том числе и антибиотиков, при подмышечном лимфадените должен заниматься врач. Самолечение в данном случае недопустимо ввиду того, что может привести к усугублению имеющихся проблем со здоровьем.
Физиотерапия
Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии и витаминотерапии
Физиотерапия при подмышечном лимфадените позволяет облегчить общее состояние заболевших, снизить выраженность воспалительных процессов в лимфатических узлах, ускорить восстановление поврежденных тканей. Больным, как правило, рекомендуются:
- ультравысокочастотная терапия (УВЧ);
- лазеротерапия;
- гальванизация.
УВЧ-терапия
УВЧ-терапия – это процедура, заключающаяся в воздействии на человеческий организм высокочастотным электромагнитным полем и приводящая к:
- росту температуры в зоне воздействия;
- расширению сосудов и перемещению лейкоцитов в пораженную область;
- разрастанию соединительной ткани.
Описанные изменения усиливают местный тканевый иммунитет и способствуют быстрому купированию воспалительных процессов.
Показаниями к УВЧ-терапии является наличие острого воспалительного процесса в лимфоузлах, а противопоказаниями – опухолевые процессы и туберкулез.
Внимание! УВЧ-терапию не следует применять при признаках, указывающих на инфекционные процессы в организме – повышение температуры тела, озноб, тахикардию, мышечные боли и т.д
Лазеротерапия
Лазеротерапия – это процедура, заключающаяся в воздействии на человеческий организм волнами определенной частоты с целью:
- улучшения микроциркуляции в воспаленном узле;
- снятия воспаления;
- обезболивания;
- ускорения регенерации тканей.
Показаниями к использованию метода являются острые и хронические лимфадениты, а противопоказаниями:
- опухолевые процессы;
- туберкулез;
- наличие доброкачественных образований в области воздействия.
Гальванизация
Гальванизация – это процедура, заключающаяся в воздействии на организм электрическим током низкого напряжения и малой силы, проходящим через ткани, с целью:
- обезболивания;
- улучшения микроциркуляции в пораженной области;
- ускорения регенерации тканей и нервных волокон.
Методика используется:
- в восстановительном периоде после устранения причины, приведшей к развитию острого лимфаденита и снижения выраженности воспалительных процессов в лимфатических узлах;
- при хронических формах патологии.
Народные методы лечения

Перед применением любого народного средства следует проконсультироваться с лечащим врачом на предмет противопоказаний
Средства народной медицины используются в качестве дополнения к основному лечению с целью снятия воспаления, улучшения общего состояния здоровья и ускорения выздоровления на ранних стадиях заболевания.
Использование средств народной медицины допустимо лишь в комплексе с приемом антибактериальных, противовирусных или противогрибковых средств и только после выявления истиной причины лимфаденита.
Наиболее популярными способами лечения подмышечного лимфаденита являются:
- прогревание лимфатических узлов;
- использование травяных сборов и настойки эхинацеи.
Перед применением того или иного народного средства следует проконсультироваться с лечащим врачом и получить его одобрение.
Прогревание лимфатических узлов противопоказано при:
- наличии опухолевых процессов в лимфоузлах;
- развитии аденофлегмоны;
- туберкулезном поражении лимфоузлов;
- наличии признаков интоксикации организма – головных и мышечных болей, повышенной температуры тела, учащенного сердцебиения.
Оперативное лечение
Оперативное лечение используется при развитии гнойных осложнений лимфаденита – абсцессов и аденофлегмон. Под общим или местным обезболиванием гнойный очаг вскрывается, гной и поврежденные ткани удаляются, рана промывается антисептическими растворами, ушивается и дренируется (в полость вставляется дренаж – специальная трубка, предназначенная для оттока жидкости и гноя и введения лекарственных препаратов).
Профилактика

Правильное питание – одна из мер для профилактики и предотвращения развития подмышечного лимфаденита
Профилактика подмышечного лимфаденита включает в себя:
- защиту от инфицирования и своевременное лечение вирусных, грибковых и инфекционных заболеваний;
- сведение к минимуму вероятности травмирования области подмышек;
- соблюдение правил личной гигиены;
- укрепление иммунитета;
- ведение здорового образа жизни;
- качественное питание.
Прогноз
Своевременное и адекватное лечение подмышечного лимфаденита способно полностью излечить заболевание, хотя и может занять продолжительное время. Игнорирование признаков болезни может привести к необратимым изменениям в организме, вплоть до летального исхода.
Источник
Лимфаденопатия может быть симптомом множества заболеваний – как инфекционных, так и опухолевых. Поэтому первостепенное значение имеет дифференциальная диагностика ЛАП.
Вопросы диагностики увеличения лимфоузлов и кода патологии по МКБ-10 становятся особенно актуальными в связи с тенденцией к росту этого заболевания.
Лимфаденопатия, код МКБ-10 данного заболевания, принципы диагностики и лечения – тема данной статьи.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Лимфаденопатией называется увеличение лимфатических узлов любого происхождения. Это один из наиболее распространенных клинических симптомов, требующих проведения дифференциальной диагностики.
Происхождение и механизмы развития данной патологии зависят от ее причины.
В настоящее время существует следующая классификация лимфаденопатии:
- По природе увеличения лимфатических узлов – опухолевые и неопухолевые формы.
- По распространенности процесса – локальная и генерализованная форма.
- По продолжительности – непродолжительная (менее 2 месяцев) и затяжная форма (2 месяца и более).
- По характеру течения – острая, хроническая и рецидивирующая форма.
Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией, сводная таблица в Системе Консилиум.
Лимфаденопатия: код в МКБ 10
В своей повседневной деятельности практикующие врачи очень часто встречаются с патологиями, которые сопровождаются увеличением лимфоузлов.
Сегодня используются следующие коды лимфаденопатии в МКБ-10:
- R59.0 – локальная ЛАП;
- R59.1 – генерализованная ЛАП (без дополнительных уточнений);
- R59.9 — случаи достоверно не установленной причины увеличения лимфоузлов на этапе предварительной диагностики (также для выделения ведущего симптома заболевания).
После проведения дифференциальной диагностики указывается основная нозологическая форма, к примеру:
- А38 – скарлатина;
- В27 – инфекционный мононуклеоз;
- В58 – токсоплазмоз;
- С81 – лимфома Ходжкина, и др.

Полностью коды лимфаденопатии по МКБ-10 приведены в файле в начале статьи.
УЗИ позволяет отличить лимфатический узел от других образований. Вся клиническая рекомендация — в Системе Консилиум.
Диагностика
Сбор анамнеза и жалоб включает в себя уточнение:
- Распространенности патологического процесса (локальная, генерализованная форма);
- Наличия В-симптомов (резкое похудение, потливость, повышение температуры до субфебрильных цифр).
- Наличия боли.
- Локальные изменения кожи;
- Времени возникновения ЛАП и факторов, которые этому предшествовали (инфекции, контакт с животными, поездки в местности, эндемичные по каким-либо инфекционным заболеваниям, использование медикаментов и др.).
- Динамики жалоб (рост лимфоузлов, возникновения или усиление боли с течением времени).
- Рода занятий пациента, его профессии и образа жизни.
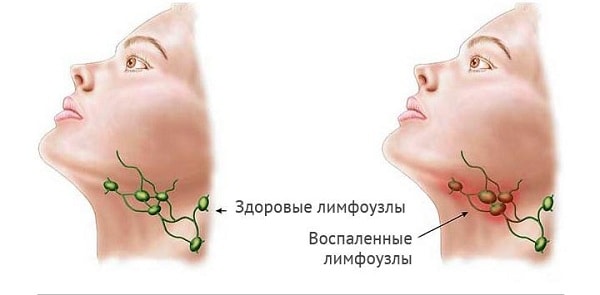
Осмотр включает в себя:
- измерение роста и веса;
- фиксирование температуры тела;
- оценка состояния кожи и слизистых (оттенок, патологические образования, сыпь, следы от укусов насекомых и кошачьих царапин, наличие тату, имплантов, воспалительных изменений);
- прощупывание периферических лимфоузлов с целью уточнения размера, расположения, плотности, спаянности с окружающими тканями, болезненности, цвета кожи над увеличенным лимфоузлом);
- оценка опорно-двигательного аппарата пациента (костей, суставов);
- увеличения печени и/или селезенки;
- наличие симптомов расстройства функций сердца, сосудов, легких, печени, эндокринной системы.
Консультации каких специалистов обязательно должен получить пациент с лимфаденопатией, смотрите в Системе Консилиум.
Лимфаденопатия (код по МКБ-10 – R59) на шее часто могут быть приняты за следующие патологии:
- Кисты.
- Заболевания слюнных желез.
- Извитость, аневризмы сонных артерий (при ощупывании ощущается пульсирование).
- Последствия миозита или травм грудиноключично-сосцевидной мышцы (оссификация или склерозирование и уплотнение ее части).
- «Шейные ребра» – редко встречающаяся аномалия ортопедического характера.
- Уплотнение соединительной клетчатки в области затылочных бугров.
- Доброкачественные опухоли из жировой ткани.
За увеличенные лимфоузлы в области подмышек часто могут быть приняты добавочные дольки молочной железы, воспаление потовых желез или привычный вывих плечевого сустава.
Лабораторные исследования включают:
- ОАК с определением лейкоформулы;
- ОАМ;
- биохимическое исследование крови (общий белок, билирубин, печеночные ферменты, глюкоза, мочевина, креатинин и др.);
- исследование крови на ВИЧ, сифилис, вирусные гепатиты В, С.
Дополнительно по показаниям больному может быть назначена диагностика:
- вируса герпеса (1 и 2 типов, цитомегаловируса, вируса Эпштейна-Барр);
- токсоплазмоза, бартонеллеза, бруцеллеза, риккетсиозов, боррелиоза и других инфекций;
- аутоиммунных патологий – СКВ, ревматоидного артрита.
Также выполняется проба Манту и ИФА на антитела к туберкулезу, а также иммунохимическое исследование белков сыворотки крови и концентрированной мочи.
Методы инструментальной диагностики ЛАП:
- УЗ-исследование лимфатических узлов.
- КТ или МРТ внутренних органов.
- Цветовое допплеровское картирование.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение
Лечение определяется установленным диагнозом, поэтому единого стандарта терапии ЛАП не разработано.
Консервативное лечение назначается, если доказана неопухолевая природа увеличения лимфоузлов. Если в области поражения есть очаг инфекции, проводится антибиотикотерапия.
Если же явный инфекционный очаг отсутствует, показанием к эмпирической антибиотикотерапии является сочетание следующих признаков:
- увеличение боковых шейных лимфоузлов воспалительной природы;
- возраст до 30 лет;
- недавно перенесенная острая инфекция ВДП;
- негативные результаты исследований на самые частые вероятные возбудители;
- отсутствие симптомов острой стадии воспаления (повышение СОЭ, С-реактивного белка и др,).
При каких показаниях нужно использовать пункцию лимфатического узла, смотрите в Системе Консилиум.
При обнаружении лимфаденопатий (код по МКБ – R59) неопухолевого характера рекомендуются профилактические меры, направленные на устранение факторов, являющихся причиной ее развития:
- Профилактические прививки;
- Исключение контактов с домашними животными;
- Изъятие из рациона продуктов животного происхождения без предварительной тщательной тепловой обработки;
- Соблюдение эпидемических правил перед визитами в другие регионы и государства;
- Режимы личной гигиены.
Больные с неопухолевой ЛАП должны посещать врача каждые 3 месяца с момента установления диагноза.
При абсцедирующих лимфаденитах больным показана физиотерапия. При наличии ЛАП невыясненного происхождения методы физиотерапевтического лечения, наоборот, не рекомендуется.
Смотреть список литературы

Источник
Год утверждения 2017
Профессиональные ассоциации
- Национальное гематологическое общество
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика
6. Дополнительная информация
1. Краткая информация
1.1. Определение
Лимфаденопатия (ЛАП) — увеличение лимфатических узлов любой природы.
1.2. Этиология и патогенез ЛАП
Зависят от причины, вызывающей лимфаденопатию.
1.3. Эпидемиология
Распространенность не известна.
1.4. Кодирование по МКБ 10:
D36.0 — Доброкачественное новообразование лимфатических узлов;
D47.9 — Новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное;
D76 — Отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы;
D86.1 — Саркоидоз лимфатических узлов;
I88.1 — Хронический лимфаденит, кроме брыжеечного;
С96 — Другие и неуточненные злокачественные новообразования лимфоидной, кроветворной и родственных им тканей.
1.5. Классификация лимфаденопатий:
По природе увеличения: опухолевые и неопухолевые формы.
По распространенности процесса:
- локальная ЛАП – увеличение одной или нескольких групп в одной-двух смежных анатомических областях;
- генерализованная ЛАП — увеличение в двух или более несмежных зонах.
По длительности:
- непродолжительная ЛАП — менее 2-х месяцев;
- затяжная ЛАП –более 2-х месяцев.
По характеру течения: острая; хроническая; рецидивирующая.
2. Диагностика лимфаденопатии
2.1. Жалобы и анамнез
Обратить внимание:
- локальная или генерализованная ЛАП;
- В-симптомы: похудание, потливость, субфебрилитет;
- болевой синдром;
- локальные изменения кожи;
- время появление ЛАП и предшествующие ей инфекции, контакт с животными, поездки в эндемичные очаги, применение лекарств и др.;
- динамика жалоб: изменение размеров и болевого синдрома;
- образ жизни больного, род занятий, профессия.
Эпидемиологические данные, профессиональные факторы, важные в диагностике ЛАП:
- Контакт с кошкой: болезнь кошачьей царапины, токсоплазмоз;
- Употребление мяса без достаточной термической обработки: токсоплазмоз, бруцеллез;
- Контакт с больным туберкулезом, перенесенный туберкулез: туберкулез;
- Употребление молока, сыра: бруцеллез, туберкулез;
- Гемотрансфузии, трансплантация, гемофилия: цитомегаловирус (CMV), ВИЧ-инфекция, вирусные гепатиты;
- Беспорядочные половые связи, гомосексуализм: ВИЧ-инфекция, сифилис, HSV, CMV, гепатит B, гепатит С
- Наркомания: ВИЧ-инфекция, сепсис и эндокардит, гепатит В, гепатит С;
- Эпилепсия: ЛАП на фоне длительного приема фенитоина, карбамазепина;
- Частые инфекции с детского возраста: врожденный вариабельный иммунодефицит.
Профессиональные вредности:
- Ювелирное дело: саркоидоз;
- Работа в мясомолочной промышленности, ветеринария: бруцеллез, токсоплазмоз;
- Охота, лесное дело, выделка шкур, работа с грызунами: туляремия;
- Рыбная ловля, работа на скотобойнях: эризипелоид;
- Садовое дело, торговля цветами: споротрихоз;
- Укус клеща: клещевые риккетсиозы, болезнь Лайма (боррелиоз), туляремия;
- Работа с минералами, почвой: нокардиоз;
- Купание в водоемах тропических стран, бассейнах: атипичные микобактериозы (гранулема купальщиков)
Лекарства, способные вызвать увеличение лимфоузлов (гиперчувствительность):
- Антиметаболит (аллопуринол)
- Антигипертензивные (атенолол, каптоприл, гидралазин)
- Противосудорожные (карбамазепин, фенитоин, примидон)
- Антибиотические препараты (пенициллин, цефалоспорины, сульфаниламиды)
- Противомалярийные (пириметамин, хинин)
- НПВС и противоревматические (сулиндак, препараты золота)
Географическое распространение основных эндемичных инфекций, сопровождающихся ЛАП:
Клещевые риккетсиозы:
- Марсельская лихорадка: побережье Средиземного и Черного морей;
- Клещевой сыпной тиф Северной Азии: Новосибирская, Тюменская области, Красноярский край;
- Дальневосточный клещевой риккетсиоз: Хабаровский и Приморский края, Амурская область, Еврейская АО;
- Лихорадка Цуцугамуши: Юго-Восточная Азия, Приморский край;
- Везикулезный риккетсиоз: Молдова, Донецк.
Другие инфекционные заболевания:
- Лейшманиоз: Средняя и Юго-Западная Азия, Ближний Восток, Индия, Турция, Греция;
- Мелиоидоз: Вьетнам, Таиланд, Малайзия;
- Чума: Китай, Южная Америка, Индия, Конго, Малави, Алжир, Замбия;
- Туляремия: Средняя Азия, США, Дальний Восток, Китай, Ростовская область.
2.2. Физикальное обследование
Осмотр включает:
- измерение роста и массы, температуры;
- оценку кожи и видимых слизистых (цвет, высыпания и образования, следы от кошачьих царапин и укусов насекомых, импланты и татуировки, воспаление);
- пальпация периферических лимфоузлов (локализация, размер, плотность, спаянность с окружающими тканями, болезненность, цвет кожи над лимфоузлом);
- оценку костно-суставной системы;
- гепато- и/или спленомегалию;
- признаки дисфункции сердца, легких, печени, органов эндокринной системы.
В шейной области дифференцировать лимфоузлы от других процессов:
- боковые и срединные кисты шеи;
- заболевания слюнных желез;
- извитость (кинкинг — синдром) и аневризмы сонных артерий;
- последствия перенесенного миозита;
- оссификация или склерозирование грудино-ключично-сосцевидной мышцы после травмы,
- меганофиз VII шейного позвонка,
- уплотнение соединительной клетчатки в области затылочных бугров;
- липомы.
В подмышечной области дифференцировать лимфоузлы от других процессов:
- добавочная долька молочной железы;
- гидраденит;
- привычный вывих плечевого сустава.
Значение клинических признаков при лимфаденопатии:
Увеличение селезенки
- инфекционный мононуклеоз
- лимфатические опухоли
- острые и хронические лейкозы
- ревматоидный артрит
- СКВ
- хронический гепатит с системными проявлениями
- саркоидоз
- сепсис
Кожные проявления
- инфекционный мононуклеоз
- цитомегаловирусная инфекция
- ревматоидный артрит
- СКВ
- саркоидоз
- лимфатические опухоли
- сывороточная болезнь
- риккетсиозы
- боррелиоз
- туляремия и др. инфекции
- ВИЧ-инфекция
- сифилис
- лейшманиоз
Увеит, хориоретинит, конъюнктивит
- саркоидоз
- токсоплазмоз
- болезнь кошачьей царапины
- туляремия
- герпесвирусные инфекции
- сифилис
Поражение легких и плевры
- саркоидоз
- туберкулез
- рак легкого
- СКВ
- герпесвирусные инфекции
- лимфатические опухоли
- острые и хронические лейкозы
Суставной синдром
- ревматоидный артрит
- СКВ
- саркоидоз
- сывороточная болезнь
- хронический вирусный гепатит
- ВИЧ-инфекция
- бруцеллез
- иерсиниоз
Лихорадка, резистентная к антибиотикам
- инфекционный мононуклеоз
- лимфатические опухоли
- ревматоидный артрит
- СКВ
- сепсис (включая бактериальный эндокардит)
- ВИЧ-инфекция
- туберкулез, лейшманиоз
2.3 Лабораторная диагностика
Обязательные исследования:
- общий анализ крови с лейкоцитарной формулой;
- общий анализ мочи;
- развернутый БАК (общий белок, альбумины, электрофорез глобулинов, билирубин общий и фракции, активность аминотрансфераз, ЩФ, γ –ГГТП, мочевина, креатинин, холестерин, триглицериды, глюкоза);
- анализ крови на ВИЧ;
- анализ на сифилис;
- маркеры вирусных гепатитов В и С.
Факультативные исследования:
- серологическая и молекулярная диагностика герпесвирусной инфекции (антитела и ДНК цитомегаловируса, Эпштейна-Барр, простого герпеса;
- серологическая диагностика токсоплазмоза, бартонеллеза, бруцеллеза, риккетсиозов, боррелиоза и др. инфекций;
- проба Манту, количественный ИФА на противотуберкулезные антитела;
- специфическая диагностика СКВ и ревматоидного артрита;
- иммунохимическое исследование белков сыворотки крови и концентрированной мочи.
2.4. Инструментальная диагностика
УЗИ лимфатических узлов:
- отличает лимфоузел от других образований;
- цветовое допплеровское картирование позволяет отличить свежий процесс от перенесенного в прошлом;
- позволяет с высокой вероятностью подозревать опухолевый процесс.
КТ с контрастированием или МРТ органов грудной клетки, брюшной полости и забрюшинного пространства, и малого таза.
2.5. Консультации специалистов
Обязательно:
- инфекционист;
- отоларинголог;
- онколог.
Дополнительно:
- гинеколог;
- дерматовенеролог;
- пульмонолог.
2.6. Дополнительные исследования
Показания для консультации гематолога при лимфаденопатии:
- необъяснимая более 2-х месяцев;
- с выраженной интоксикацией без клинических признаков инфекции;
- с увеличением печени и селезенки;
- с изменениями показателей периферической крови;
- при отсутствии эффекта от эмпирической антибактериальной терапии.
Эксцизионная биопсия или повторные биопсии лимфоузлов:
- при высокой вероятности опухолевого поражения по результатам неинвазивного обследования;
- при отсутствии диагноза после всех неинвазивных исследований и сохраняющейся ЛАП;
- при персистирующей лимфаденопатии;
- при подозрении на опухолевый генез при реактивных лимфоузлах, прилежащих к опухоли;
- при реактивных изменениях, предшествующих выявлению лимфатических опухолей (синусный гистиоцитоз);
- паракортикальная реакция с обилием плазматических клеток и макрофагов;
- склеротические изменения/сосудистая реакция (исключая паховые ЛУ);
- некроз лимфоузла по данным морфологии.
Нет размерного критерия, обязывающего выполнить биопсию, но у взрослых ЛУ более 3 см без связи с инфекцией — потенциальное показание к биопсии.
Повторная биопсия требуется при неверном выборе лимфоузла, поэтому соблюдают следующие правила:
- максимально увеличенный и измененный лимфоузел, появившийся первым;
- при конгломерате – частичная резекция конгломерата предпочтительна;
- при нескольких группах порядок выбора: надключичный — шейный — подмышечный – паховый;
- перед биопсией формулируют предварительный диагноз для определения объема исследований биоптата;
- биологический материал в рассеченном виде направляется в лабораторию в физрастворе или 10% забуференном формалине при фиксации от 8 до 24 часов.
Показания к пункции лимфоузла:
- солитарное увеличение без образования конгломератов при отсутствии косвенных данных за лимфопролиферативный процесс;
- жидкостный характер образования по УЗИ;
- флюктуация при пальпации.
Морфологическое исследование биопсированного лимфоузла с выделением дифференциально-диагностической группы.
3. Лечение лимфаденопатии
3.1. Консервативное лечение
Вид терапии зависит от окончательного диагноза.
Единого стандарта лечения лимфаденопатии не существует.
Консервативное лечение — в случае доказанной неопухолевой ЛАП.
Антибактериальная терапия — при наличии явного инфекционного очага в регионарной зоне.
Показания к эмпирической терапии антибиотиком широкого спектра при отсутствии очага:
- воспалительное увеличение боковых шейных лимфоузлов
- возраст — моложе 30 лет
- недавно перенесенная инфекция ВДП
- негативные результаты серологических исследований на самые частые вероятные возбудители
- отсутствие признаков острофазной реакции (повышение СОЭ, СРБ, ЛДГ, бета2-микроглобулина).
3.2. Хирургическое лечение
Радикальное хирургическое удаление увеличенных лимфатических узлов — стандарт лечения локального варианта болезни Кастлемана (доброкачественная лимфаденопатия).
4. Реабилитация при лимфаденопатии
Зависит от этиологии и распространен?
