Подчелюстная лимфаденопатия код мкб
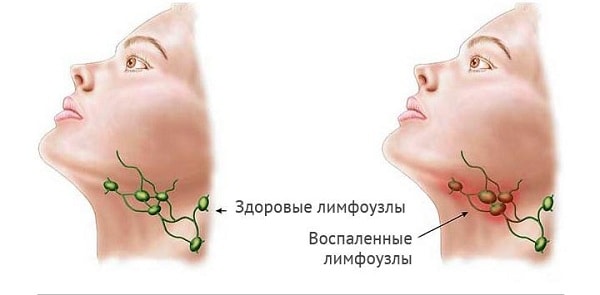
Подчелюстной лимфаденит – распространенная патология, встречающаяся как у взрослых, так и у детей. Болезнь чревата серьезными осложнениями и требует своевременного и адекватного лечения. В некоторых случаях симптоматика недуга выражена слабо, и больные не спешат обращаться к врачу.
Что такое подчелюстной лимфаденит?
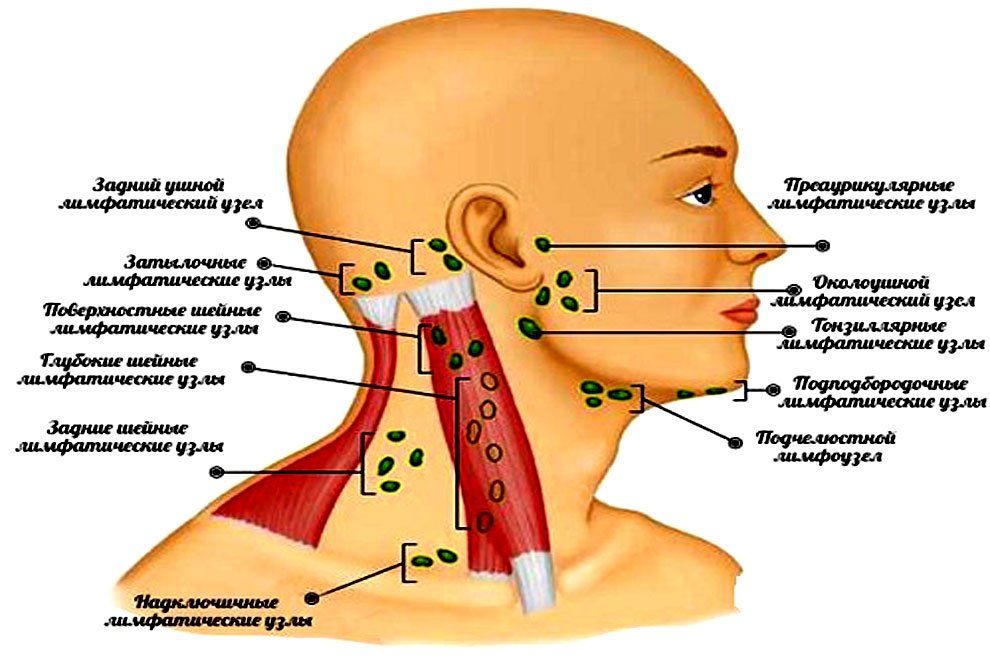
Воспаление лимфатических узлов характерно для многих заболеваний, среди которых подчелюстной лимфаденит
Подчелюстной лимфаденит (код по международной классификации болезней МКБ-10 – L0.4, L0.4.0) – это локальное воспаление лимфатических узлов, защищающих организм от патогенной микрофлоры. Развитие болезни обуславливается попаданием в лимфоузлы и накапливанием в них инфекционных агентов.
Классификация
В зависимости от характера течения заболевания различают острый и хронический челюстной лимфаденит.
Острая форма патологии характеризуется высокой скоростью появления симптоматики и общего развития болезни от первых признаков и до момента, требующего незамедлительного медицинского вмешательства.
Самолечение при острой форме подчелюстного лимфаденита категорически противопоказано.
Хронический лимфаденит отличается продолжительным инкубационным периодом, характеризующимся наличием слабо выраженной симптоматики. Болезнь в этом случае отличается трудностью лечения и требует точной постановки диагноза и комплексного подхода в терапии.
В зависимости от характера содержимого лимфоузлов подчелюстной лимфаденит подразделяется на гнойный и негнойный. Гнойной форме заболевания может предшествовать острый серозный лимфаденит подчелюстной области.
В зависимости от распространенности патологического процесса болезнь разделяется на локализованную и генерализованную формы.
Установить степень поражения лимфатической системы собственными силами по внешним признакам без специальных средств исследования практически невозможно.
В зависимости от причин, его вызвавших, лимфаденит подразделяется на специфический и неспецифический.
Кроме того, выделяют следующие формы заболевания:
- простую;
- гиперпластическую;
- деструктивную.
Простой лимфаденит сопровождается классическими проявлениями воспалительного процесса и обладает склонностью к хронизации. Болезнь проявляется покраснением кожных покровов над лимфатическими узлами, однако их размер при этом остается нормальным. Подобная форма заболевания наиболее проста в лечении.
Гиперпластический поднижнечелюстной лимфаденит является более сложной формой патологии, сопровождающейся как покраснением кожи, так и значительным увеличением лимфоузлов. Болезнь в данном случае затрагивает как узел, так и окружающие его ткани.
Деструктивный лимфаденит сопровождается разрушением лимфатических узлов и прилегающих к ним тканей на фоне развившихся гнойных процессов. Это наиболее тяжелая форма патологии, требующая незамедлительного лечения.
Причины
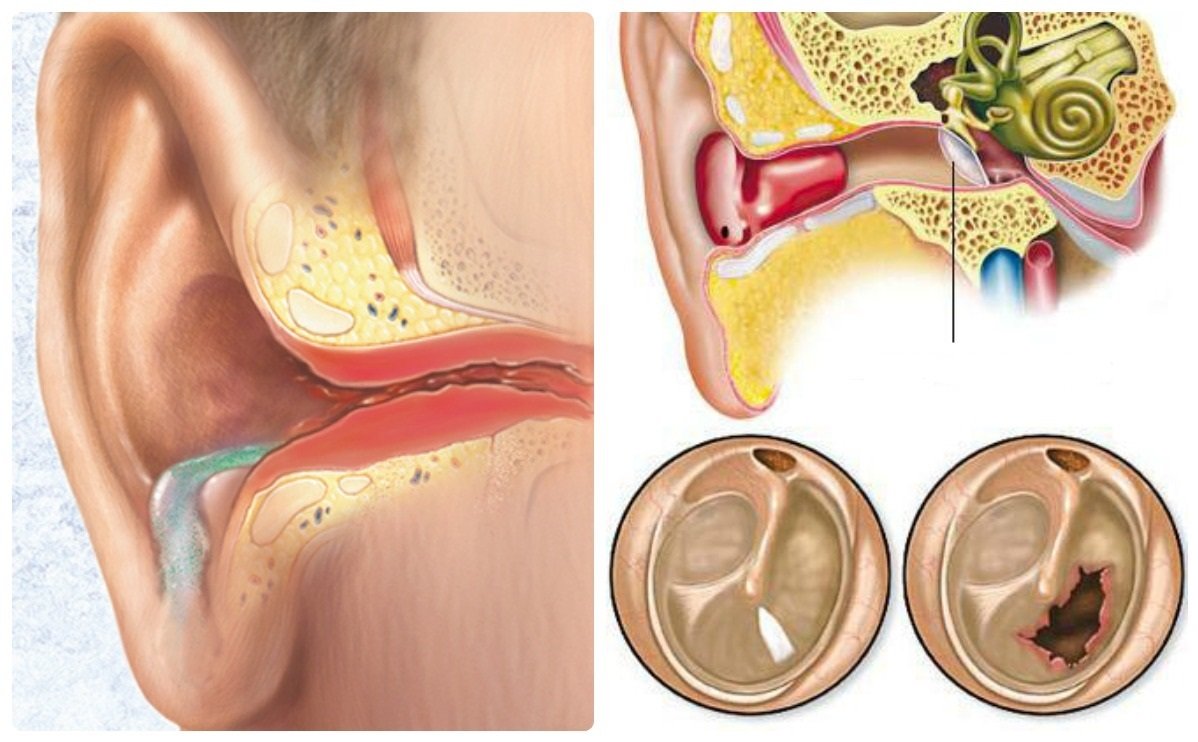
Отит может стать причиной воспаления
Причины развития подчелюстного лимфаденита могут быть различными. Неспецифические формы заболевания являются, как правило, следствием:
- фарингита или тонзиллита, в том числе и хронического;
- отита;
- кариеса;
- воспалительных процессов под зубными коронками и мостами;
- воспаления слюнных желез;
- инфекционно-воспалительных заболеваний ротовой полости – стоматитов, гингивитов, пародонтоза;
- пневмонии;
- гнойной ангины.
Специфические формы патологии развиваются на фоне болезней, поражающих лимфатические узлы:
- ВИЧ-инфекции;
- сифилиса;
- туберкулеза.
Симптомы подчелюстного лимфаденита
Развитие острых форм подчелюстного лимфаденита происходит стремительно. Вначале лимфатические узлы чуть-чуть увеличиваются в размерах. Они уплотняются, легко прощупываются, однако сохраняют подвижность. У заболевших наблюдаются небольшой подъем температуры и слабо выраженные признаки общего недомогания.
При дальнейшем прогрессировании болезни к концу третьего дня происходит существенное увеличение лимфоузла. Нижняя часть лица и челюсть опухают, температура тела поднимается до 38-40 С. Появляется боль острого характера, сопровождающая попытки открытия рта или шевеления головой.
Острая форма подчелюстного лимфаденита требует срочной госпитализации больного. В противном случае гной, скопившийся в узлах, может прорваться наружу, что, в свою очередь, может привести к необратимым последствиям в организме больного.
Хронические формы патологии обладают менее выраженными признаками. Незначительное увеличение лимфоидной ткани в сочетании с симптоматикой общего недомогания может продолжаться месяцами – обострения в данном случае чередуются с периодами ремиссий. Описанное течение заболевания характерно для людей, в организме которых имеется очаг хронической инфекции – тонзиллит, кариес и т.д. Больные, как правило, не спешат с обращением к врачу, вследствие чего их состояние значительно ухудшается.
Диагностика

Комплексное обследование поможет выявить причину заболевания
Диагностика подчелюстного лимфаденита требует комплексного подхода. Врач должен произвести анализ клинической картины заболевания и анамнеза пациента.
Основной целью диагностики является обнаружение первичного очага воспаления и установление причин заболевания.
Для этого могут быть использованы:
- анализ крови;
- ультразвуковое исследование лимфатических узлов;
- рентгенография грудной клетки;
- туберкулиновые пробы;
- пункция и биопсия лимфоузлов;
- бактериологический посев;
- гистологическое и цитологическое исследование тканей.
Для уточнения диагноза могут быть рекомендованы консультации отоларинголога, инфекциониста, фтизиатра, гематолога, хирурга.
Во время постановки диагноза исключаются следующие патологии со сходной симптоматикой:
- флегмоны;
- остеомиелит;
- опухоли слюнных желез;
- кистозные образования шеи и лица;
- метастазы злокачественных опухолей;
- диффузные патологии соединительной ткани – дерматомиозит, красная волчанка, ревматоидный артрит;
- ВИЧ-инфекция;
- туберкулез;
- системные болезни – саркоидоз, лейкоз;
- гранулирующий периодонтит.
Как лечить подчелюстной лимфаденит?

При отсутствии гноя в лимфатических узлах, лечение не требует хирургического вмешательства
Лечение подчелюстного лимфаденита может быть как консервативным, так и оперативным. Выбор того или иного метода лечения основывается на этиологии воспалительного процесса и наличии или отсутствия гноя в лимфатических узлах.
Лечение подчелюстного лимфаденита взрослых ничем не отличается от терапии детей.
Медикаментозная терапия
Медикаментозное лечение патологии направлено, прежде всего, на борьбу с возбудителем инфекционных процессов в организме. С этой целью используются противовирусные препараты и антибиотики, иммуномодулирующие средства.
Усилить действие медикаментозных средств помогают физиотерапевтические процедуры – электрофорез, УВЧ, гальванотерапия.
При наличии туберкулеза назначаются препараты типа ПАСК, Фтивазид, Этамбутол, Протионамид и их аналоги. Продолжительность лечения ими может достигать полугода.
Любые медикаментозные средства, в том числе и антибиотики, при подчелюстном лимфадените назначает лечащий врач. Самолечение в данном случае недопустимо.
Оперативное лечение
Оперативное лечение подчелюстного лимфаденита назначается при нагноении лимфатических узлов и прилегающих к ним тканей. Лимфоузлы в данном случае вскрываются, очищаются от гноя, дренируются и обрабатываются специальными антисептическими растворами. Затем больным назначаются антибактериальные средства, предотвращающие повторное инфицирование.
Средства народной медицины

Луковый компресс помогает устранить боль и облегчить состояние больного
Средства народной медицины используются исключительно в качестве дополнения к основному лечению. Вылечить болезнь исключительно ими невозможно. Для уменьшения выраженности симптоматики и облегчения состояния больных, как правило, используют компрессы.
Компресс с эхинацеей
Аптечную настойку эхинацеи разводят водой в пропорции 1:2. Готовым раствором смачивают бинт и прикладывают к воспаленным лимфоузлам. Компрессы ставят на ночь, обматывая шею теплым платком или шарфом.
Луковый компресс
Головку репчатого лука запекают в духовке. Запеченную луковицу очищают от кожуры, толкут и смешивают со столовой ложкой аптечного дегтя. Готовую смесь наносят на бинт и прикладывают к воспаленным лимфатическим узлам. Процедуру производят на ночь перед сном.
Компресс с травяным отваром
Листья ореха, тысячелистник, зверобой и омелу смешивают в равных пропорциях. Четыре чайных ложки готового средства заливают стаканом воды и варят на протяжении нескольких минут. В готовом средстве смачивают бинт и прикладывают к лимфоузлам. Процедуру проводят на ночь перед сном. Продолжительность лечения составляет четырнадцать дней.
Компресс с листьями мяты
Свежие листья мяты измельчаются до кашицеобразного состояния, их прикладывают к воспаленной области и закрепляют бинтом. Заменить мяту можно листьями одуванчика.
Компресс с нутряным жиром
Двести граммов нутряного жира растапливают на водяной бане и смешивают с тремя столовыми ложками измельченной травы горчичника лекарственного. Получившуюся смесь держат на водяной бане на протяжении четырех часов, затем процеживают через марлю, переливают в тару и ставят в холодильник. Готовое средство прикладывают к воспаленным лимфатическим узлам трижды в сутки.
Компресс с цикорием
Корень цикория измельчают, заливают кипятком и настаивают на протяжении двадцати минут. Затем кашицу толкут, а излишки воды выливают. Готовую смесь выкладывают на бинт и прикладывают к пораженным лимфатическим узлам на два часа.
Профилактика
Профилактика подчелюстного лимфаденита направлена, прежде всего, на предотвращение и лечение хронических болезней. Объясняется это тем, что лимфаденит является вторичным заболеванием, развивающимся на фоне воспалительных процессов (особенно часто лимфатические узлы страдают от стрептококков и стафилококков).
Важно понимать, что первичная инфекция может протекать абсолютно безболезненно. Например, это может быть кариес, не сопровождающийся зубной болью, или хронический насморк без температуры и иных выраженных проявлений.
С током лимфы инфекция из других органов проникает в лимфоузлы и провоцирует развитие в них острых воспалительных процессов. Таким образом, для предупреждения подчелюстного лимфаденита следует своевременно лечить зубы и заболевания ЛОР-органов, поддерживать гигиену ротовой полости, посещать отоларинголога и стоматолога с целью профилактического осмотра.
Прогноз

При своевременном лечении можно избежать осложнений заболевания
Своевременная и адекватная ситуации терапия позволяет полностью излечить заболевание. Однако, если болезнь не лечить, то прогнозы могут быть неутешительными.
Острая форма может перейти в хроническую, сопровождающуюся затвердением лимфоузлов, требующим их удаления.
Негнойный лимфаденит может перейти в гнойную форму, требующую использования антибактериальных препаратов и оперативного лечения с целью удаления гноя. В противном случае содержимое узлов может прорваться наружу и инфицировать окружающие ткани (быстрое распространение инфекции в данном случае способно привести к заражению крови, сепсису и летальному исходу).
Источник
Лимфаденопатия может быть симптомом множества заболеваний – как инфекционных, так и опухолевых. Поэтому первостепенное значение имеет дифференциальная диагностика ЛАП.
Вопросы диагностики увеличения лимфоузлов и кода патологии по МКБ-10 становятся особенно актуальными в связи с тенденцией к росту этого заболевания.
Лимфаденопатия, код МКБ-10 данного заболевания, принципы диагностики и лечения – тема данной статьи.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Лимфаденопатией называется увеличение лимфатических узлов любого происхождения. Это один из наиболее распространенных клинических симптомов, требующих проведения дифференциальной диагностики.
Происхождение и механизмы развития данной патологии зависят от ее причины.
В настоящее время существует следующая классификация лимфаденопатии:
- По природе увеличения лимфатических узлов – опухолевые и неопухолевые формы.
- По распространенности процесса – локальная и генерализованная форма.
- По продолжительности – непродолжительная (менее 2 месяцев) и затяжная форма (2 месяца и более).
- По характеру течения – острая, хроническая и рецидивирующая форма.
Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией, сводная таблица в Системе Консилиум.
Лимфаденопатия: код в МКБ 10
В своей повседневной деятельности практикующие врачи очень часто встречаются с патологиями, которые сопровождаются увеличением лимфоузлов.
Сегодня используются следующие коды лимфаденопатии в МКБ-10:
- R59.0 – локальная ЛАП;
- R59.1 – генерализованная ЛАП (без дополнительных уточнений);
- R59.9 — случаи достоверно не установленной причины увеличения лимфоузлов на этапе предварительной диагностики (также для выделения ведущего симптома заболевания).
После проведения дифференциальной диагностики указывается основная нозологическая форма, к примеру:
- А38 – скарлатина;
- В27 – инфекционный мононуклеоз;
- В58 – токсоплазмоз;
- С81 – лимфома Ходжкина, и др.

Полностью коды лимфаденопатии по МКБ-10 приведены в файле в начале статьи.
УЗИ позволяет отличить лимфатический узел от других образований. Вся клиническая рекомендация — в Системе Консилиум.
Диагностика
Сбор анамнеза и жалоб включает в себя уточнение:
- Распространенности патологического процесса (локальная, генерализованная форма);
- Наличия В-симптомов (резкое похудение, потливость, повышение температуры до субфебрильных цифр).
- Наличия боли.
- Локальные изменения кожи;
- Времени возникновения ЛАП и факторов, которые этому предшествовали (инфекции, контакт с животными, поездки в местности, эндемичные по каким-либо инфекционным заболеваниям, использование медикаментов и др.).
- Динамики жалоб (рост лимфоузлов, возникновения или усиление боли с течением времени).
- Рода занятий пациента, его профессии и образа жизни.
Осмотр включает в себя:
- измерение роста и веса;
- фиксирование температуры тела;
- оценка состояния кожи и слизистых (оттенок, патологические образования, сыпь, следы от укусов насекомых и кошачьих царапин, наличие тату, имплантов, воспалительных изменений);
- прощупывание периферических лимфоузлов с целью уточнения размера, расположения, плотности, спаянности с окружающими тканями, болезненности, цвета кожи над увеличенным лимфоузлом);
- оценка опорно-двигательного аппарата пациента (костей, суставов);
- увеличения печени и/или селезенки;
- наличие симптомов расстройства функций сердца, сосудов, легких, печени, эндокринной системы.
Консультации каких специалистов обязательно должен получить пациент с лимфаденопатией, смотрите в Системе Консилиум.
Лимфаденопатия (код по МКБ-10 – R59) на шее часто могут быть приняты за следующие патологии:
- Кисты.
- Заболевания слюнных желез.
- Извитость, аневризмы сонных артерий (при ощупывании ощущается пульсирование).
- Последствия миозита или травм грудиноключично-сосцевидной мышцы (оссификация или склерозирование и уплотнение ее части).
- «Шейные ребра» – редко встречающаяся аномалия ортопедического характера.
- Уплотнение соединительной клетчатки в области затылочных бугров.
- Доброкачественные опухоли из жировой ткани.
За увеличенные лимфоузлы в области подмышек часто могут быть приняты добавочные дольки молочной железы, воспаление потовых желез или привычный вывих плечевого сустава.
Лабораторные исследования включают:
- ОАК с определением лейкоформулы;
- ОАМ;
- биохимическое исследование крови (общий белок, билирубин, печеночные ферменты, глюкоза, мочевина, креатинин и др.);
- исследование крови на ВИЧ, сифилис, вирусные гепатиты В, С.
Дополнительно по показаниям больному может быть назначена диагностика:
- вируса герпеса (1 и 2 типов, цитомегаловируса, вируса Эпштейна-Барр);
- токсоплазмоза, бартонеллеза, бруцеллеза, риккетсиозов, боррелиоза и других инфекций;
- аутоиммунных патологий – СКВ, ревматоидного артрита.
Также выполняется проба Манту и ИФА на антитела к туберкулезу, а также иммунохимическое исследование белков сыворотки крови и концентрированной мочи.
Методы инструментальной диагностики ЛАП:
- УЗ-исследование лимфатических узлов.
- КТ или МРТ внутренних органов.
- Цветовое допплеровское картирование.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение
Лечение определяется установленным диагнозом, поэтому единого стандарта терапии ЛАП не разработано.
Консервативное лечение назначается, если доказана неопухолевая природа увеличения лимфоузлов. Если в области поражения есть очаг инфекции, проводится антибиотикотерапия.
Если же явный инфекционный очаг отсутствует, показанием к эмпирической антибиотикотерапии является сочетание следующих признаков:
- увеличение боковых шейных лимфоузлов воспалительной природы;
- возраст до 30 лет;
- недавно перенесенная острая инфекция ВДП;
- негативные результаты исследований на самые частые вероятные возбудители;
- отсутствие симптомов острой стадии воспаления (повышение СОЭ, С-реактивного белка и др,).
При каких показаниях нужно использовать пункцию лимфатического узла, смотрите в Системе Консилиум.
При обнаружении лимфаденопатий (код по МКБ – R59) неопухолевого характера рекомендуются профилактические меры, направленные на устранение факторов, являющихся причиной ее развития:
- Профилактические прививки;
- Исключение контактов с домашними животными;
- Изъятие из рациона продуктов животного происхождения без предварительной тщательной тепловой обработки;
- Соблюдение эпидемических правил перед визитами в другие регионы и государства;
- Режимы личной гигиены.
Больные с неопухолевой ЛАП должны посещать врача каждые 3 месяца с момента установления диагноза.
При абсцедирующих лимфаденитах больным показана физиотерапия. При наличии ЛАП невыясненного происхождения методы физиотерапевтического лечения, наоборот, не рекомендуется.
Смотреть список литературы

Источник
