Почечные синдромы пропедевтика внутренних болезней

Различают синдром мочевой, нефротический, гипертонический, остронефритический, острой почечной недостаточности (ОПН), хронической почечной недостаточности (ХПН), поражение мочевыводящих путей.
Мочевой синдром. Характеристика клинического течения (латентное или сублатентное). При исследовании мочи выявляются протеинурия, гематурия. Отметить важность степени выраженности протеинурии 3 г/л и более за сутки — высокая протеинурия. Виды протеинурии: клубочковая (селективная, неселективная), канальцевая (не более 2 г за сутки), протеинурия переполнения (Белок Бенс-Джонса). Встречается протеинурия при гломерулонефритах острых и хронических, амилоидозе почек, сахарном диабете (диабетический нефроартериолосклероз), тромбозе почечных вен, при гипертонической болезни, застойной почке, при коллагенозах. Гематурия: гломерулярного и негломерулярного характера. Встречается при гломерулонефритах, коллагенозах, интерстициальных нефритах, опухолях почек и мочевыводящих путей, почечнокаменной болезни, при туберкулезном поражении мочеполовой системы.
Нефротический синдром. Характеристика синдрома в патогенетической последовательности (массивная протеинурия — более 3 г/л и более за сутки, гипопротеинурия, гиперхолестеринемия, выраженные отеки). Особенности внешнего вида больного (бледность, анасарка, отечность лица). Скопление жидкости в полостях. Механизм основных проявлений. Встречается при подостром и хроническом гломерулонефрите, амилоидозе почек, коллагенозах (чаще СКВ), тромбозе почечных вен, диабетическом нефроартериосклерозе.
Гипертонический синдром. Основные проявления гипертония и слабо или умеренно выраженный мочевой синдром (невысокая протеинурия, микрогематурия). Основные повышения А/Д: 1)задержка Na и воды. 2) активизация прессорной системы. 3) снижение функции депрессорной системы. Жалобы больных (головная боль, снижение зрения, боль в области сердца, отдышка при ходьбе). Изменения со стороны сердечно-сосудистой системы: напряженный пульс, повышение А/Д. Акцент 2 тона на аорте, усиление верхушечного толчка. Особенности почечной гипертонии. Наблюдается синдром при остром и хроническом нефрите, хроническом пиелонефрите, коллагенозах, у 20% больных амилоидозом почек.
Остронефритический синдром. Характерен для острого нефрита или обострения хронического. Связь со стрептококковой инфекцией. Ренальные (моча цвета мясных помоев, олигурия) и экстраренальные проявления (отеки, головные боли, повышение А/Д, приступы удушья). Мочевой синдром наиболее выражен при остром процессе. Изменения со стороны клинического анализа крови (лейкоцитоз, ускорение СОЭ, анемия) и протеинограммы (снижение общего количества белка, снижение альбуминов).
Острая почечная недостаточность — синдром, характеризующийся внезапно развивающейся азотемией, изменениями водно-электролитного баланса и кислотно-щелочного равновесия. Основные функции почек быстро падают. Патогенез ОПН (нарушение почечного кровотока, падение клубочковой фильтрации, канальцевые нарушения). Причины: шоковая почка (травма, потеря жидкости, распад тканей, гемолиз, кардиогенный и бактериемический шок), токсическая почка (нефротропные яды, в том числе лекарственные препараты), острая инфекционно-токсическая почка (сепсис), острая обструкция мочевых путей (мочекаменная болезнь). Клинически 4 периода: 1) период начального действия этиологического фактора; 2) олигоанурический; 3) полиурия и восстановление диуреза; 4) выздоровление.
Хроническая почечная недостаточность — конечная фаза любого почечного опражения. Гибель нефронов, нарушение всех функций почек. Жалобы больных: слабость, сонливость, кожный зуд, носовые кровотечения, тошнота, рвота, поносы. Особенности общего осмотра (кожа сухая, бледно-желтушного цвета, запах мочевины изо рта). Изменения со стороны сердечно-сосудистой и дыхательной систем (брадикардия, шум трения перикарда, одышка, застойные явления в легких). Лабораторные исследования выявляют нарушения концентрационной функции, падение КФ, накопление в крови азотистых шлаков, анемию. Уремия — совокупность клинических и лабораторных симптомов при ХПН.
Поражения мочевыводящих путей. Роль инфекции и застоя мочи в развитии синдрома. Жалобы больного (лихорадка до 39-40С с ознобом, дизурические явления, боли в пояснице). Объективные данные (положительный симптом поколачивания). Изменения в моче: небольшая протеинурия, пиурия. Изменения со стороны клинического анализа крови, свойственные острому воспалению (лейкоцитоз, сдвиг формулы влево, ускорение СОЭ). В посевах мочи — бактериурия (100 000 и более колоний в 1 мл).
Источник
Синдром почечной колики
Синдром почечной колики — острая боль в поясничной области.
Наиболее частыми причинами являются: мочекаменная болезнь, нефроптоз, гидронефроз, обтурация мочеточника сгустком крови, казеозными массами при туберкулезе.
Ведущая роль в развитии этого синдрома принадлежит спазму мочевых путей с их ишемией, растяжению капсулы почки и лоханочнопочечному рефлюксу.
Клиника. Приступ чаще развивается неожиданно, но иногда ему предшествует дискомфорт в области почки. Проявляется сильными, «морфинными болями» в поясничной области. Интенсивность болей нарастает, больной мечется, не находит себе места, держится руками за больной бок. Боль иррадиирует вниз в паховую область и половые органы. В моче — эритроцитурия, незначительная протеинурия, иногда соли, конкременты, сгустки крови. Приступ может сопровождаться ознобом, повышением температуры, лейкоцитозом и ускоренной СОЭ. Он может быстро закончиться, но может продолжаться несколько часов.
Диагноз почечной колики ставится на основании характерной локализации и иррадиации болей, усиливающихся при пальпации и поко- лачивании в области почки, на основании изменений мочи, данных УЗИ почек, хромоцистоскопии и внутривенной урографии, позволяющих обнаружить конкремент, гидронефроз, нефроптоз.
Нефротический синдром
Нефротический синдром (НС) — клинико-лабораторный симптомоком- плекс, включающий массивную протеинурию (белок 3,5 г/л и более), гипо- протеинемию (белок менее 60 г/л), гипоальбуминемию (альбумины 30 г/л и менее), отеки почечного характера; нарушения липидного обмена — гиперхолистеринемию, гиперлипидемию (частый, но не обязательный признак).
Причины:
- — гломерулонефрит;
- — амилоидоз почек;
- — системные заболевания соединительной ткани (системная красная волчанка, склеродермия);
- — васкулиты (геморрагический тромбоваскулит, узелковый периар- териит и др.);
- — онкологические заболевания (паранеопластический НС): рак почки, легкого, кишечника, лимфомы;
- — диабетический гломерулосклероз (синдром Киммельстила — Уилсона);
- — тромбозы вен и артерий почек.
Патогенез.
Нефротический синдром обычно отражает поражение собственно почек, поэтому он служит истинным проявлением почечной патологии, в отличие от других признаков, считающихся «почечными» (например, протеинурия вследствие большого количества форменных элементов в моче при цистите, опухоли мочевого пузыря). В основе нефротического синдрома лежат два типа почечных изменений — различные варианты гломерулярных поражений и амилоидоз.
Современные представления о нефротическом синдроме основываются на взгляде на болезни почек как на заболевания иммуновоспа- лительного характера. Иммунные механизмы, в частности активация системы комплемента, взаимодействие антигена с антителом и образованием иммунных комплексов, осаждение их на базальной мембране клубочка обусловливают ряд клеточных реакций иммунного воспаления (клеточная инфильтрация тканей, фагоцитоз, выход лизосомальных ферментов и других продуктов дегрануляции лейкоцитов). Вызываемая этими механизмами альтерация мембраны клубочка и обусловливает массивную протеинурию с развитием нефротического синдрома. В развитии НС играют роль клеточные иммунные механизмы. Т-лимфоциты больных НС вырабатывают клеточные факторы — лимфокины, приводящие к повышению проницаемости клубочковой капиллярной стенки с последующей протеинурией. Обсуждается роль и других факторов, повышающих сосудистую проницаемость и способствующих протеинурии — высококатионных белков, антител к антигену подоцитов, протеаз плазмы. Важную роль в развитии массивной протеинурии отводят нарушениям электрофизиологических процессов — градиенту заряда натрия по отношению к канальцево-клеточной мембране и заряду стенки капилляров почечного клубочка. Нейтрализация отрицательного электрического заряда клубочкового фильтра, распространяющегося на все слои последнего, приводит к нарастанию протеинурии. Повреждение клубочков почек и массивная протеинурия приводят к развитию других симптомов НС: гипопротеинемии, гипоальбумине- мии, задержке натрия, гипокалиемии, развитию отеков.
Симптомы нефротического синдрома:
- — массивная протеинурия с суточным выделенем белка 3,5 г/л и более;
- — гипопротеинемия с гипоалъбуминемией, развивающаяся вслед за массивной протеинурией. Гипопротеинемия нередко усугубляется потерей белка кишечником, усиленным катаболизмом белков организма, снижением реабсорбции белка канальцами из-за блокады лимфатической системы почки и отека почечного интерстиция;
- — диспротеинемия: почти всегда имеется выраженная гипер-а2- глобулинемия, иногда выявляется гипер-у-глобулинемия (при волчаночной и реже амилоидной этиологии НС), для гломерулонефрита обычно характерна гипо-у-глобулинемия;
- — гиперлипидемия с повышением в сыворотке крови холестерина, (3-липопротеидов, триглицеридов и нередко с нарушенным соотношением этих фракций. Механизм развития гиперлипидемий при НС неясен, но считают, что задержка липидов в плазме взаимосвязана с гипо- альбуминемией и снижением метаболизма жиров в почке;
- — нарушения гемостаза (в свертывающей и противосвертываю- щей системах), результатом которого является гиперкоагуляция крови. Активация свертывания крови проявляется гиперфункцией тромбоцитов с усилением их агрегации и адгезии, гиперкоагуляционными изменениями плазменного звена вследствие повышения уровня фибриногена, V, VII, VIII, XIII факторов свертывания, фактора Виллебранда. Гиперкоагуляция крови может усугубить морфологические изменения в клубочках (отложение фибриногена, фибрина в клубочках, локальная внутрисосудистая коагуляция), сосудистые тромбозы в системной циркуляции (наиболее часто наблюдаются тромбозы глубоких вен, тромбоэмболия ветвей легочной артерии).
Факторами риска развития тромбозов и тромбоэмболий являются: гиподинамия вследствие длительного постельного режима; лечение глюкокортикоидами, повышающими тромбогенный потенциал крови; дегидратация вследствие массивной диуретической терапии, инвазивные методы исследования;
- — водно-электролитные сдвиги: вслед за диспротеинемией (гипо- альбуминемией) и гипопротеинемией развивается уменьшение онкоти- ческого давления плазмы (гипоонкия) с выходом воды и электролитов в интерстициальную ткань, что приводит к гиповолемии. Гиповоле- мия, в свою очередь, вызывает компенсаторное включение механизмов, регулирующих объем циркулирующей крови (ОЦК) — систему альдостерона, возможно, и антидиуретического гормона. Результатом является повышенная реабсорбция натрия и воды почками, усиленная секреция калия почечными канальцами. Нередко имеют место при НС нарушения фосфорно-кальциевого обмена в виде гипофосфатемии и особенно гипокальциемии с возможностью развития остеопороза;
- — отеки — ведущий клинический признак нефротического синдрома. По своему происхождению отеки при НС являются гипопротеинемическими. Как указывалось выше, снижение онкотического давления плазмы приводит к выходу воды и электролитов в интерстициальную ткань. Развивающийся вторичный гиперальдостеронизм увеличивает задержку натрия хлорида и воды, а затем и усиление секреции АДГ с увеличением реабсорбции воды канальцами почек. Этот вариант НС называется гиповолемическим, при нем ведущую роль играет ренин- ангиотензин-альдостероновая система (РААС), теория «неполного русла». Однако у ряда больных с НС отмечается увеличение ОЦК — гиперволемический вариант НС. При этом варианте НС ведущим патогенетическим фактором является внутрипочечный дефект обработки натрия — снижение величины клубочковой фильтрации и увеличение канальцевой реабсорбции натрия. Эта теория получила название «переполненного русла». В настоящее время признается, что оба варианта играют роль в задержке натрия при НС;
- — признаки дистрофии кожи и ее придатков при больших отеках проявляются симптомами: сухостью, шелушением, ломкостью и потускнением ногтей и волос. Развивается атрофия скелетной мускулатуры. При развитии асцита появляются поносы, вздутие живота, тошнота, рвота. Нарастание гидроторакса и гидроперикарда ведет к появлению одышки при физической нагрузке, а затем и в покое.
Наряду с изменениями кожи и ее производных при НС наблюдаются изменения во всех внутренних органах — печени, поджелудочной железе, сердце (нефротическая кардиопатия), щитовидной железе, надпочечниках и др. В возникновении этих изменений значительная роль принадлежит гемодинамическим расстройствам, нарушениям микроциркуляции, гипопротеинемии;
- — в периферической крови постоянным признаком является ускоренная СОЭ (до 50—60 мм/ч), умеренная гипохромная анемия (причины ее развития — потеря с мочой белка трансферрина, плохое всасывание железа в кишечнике, усиленная экскреция эритропоэтина с мочой);
- — мочевой синдром: до снижения функции почек удельная плотность мочи может быть высокой — 1030—1050, реакция мочи щелочная вследствие электролитных сдвигов, ведущих к алкалозу; протеинурия; лейкоцитурия может быть значительной и не всегда имеет связь с бактериальным воспалением почек; эритроцитурия при НС вследствие гломерулонефрита, волчаночной нефропатии, геморрагического васкулита.
Клиническая картина нефротического синдрома обусловлена также его продолжительностью, функциональными нарушениями почек, наличием или отсутствием осложнений.
По течению различают три варианта нефротического синдрома.
1. Эпизодический — наблюдается в начале основного заболевания с исходом в ремиссию и рецидивирующий, когда рецидивы НС сочетаются со спонтанными или лекарственными ремиссиями. Встречаются эти варианты течения при минимальных гистологических изменениях. Функции почек длительное время сохраняются нормальными.
- 2. Персистирующий — при этом варианте НС сохраняется в течение 5—8 лет, несмотря на активную терапию. Встречается при мембранозном, мезангиокапиллярном, фибропластических типах хронического гломерулонефрита. Через 8—10 лет формируется хроническая почечная недостаточность (ХПН).
- 3. Прогрессирующий вариант — обычно через 1—3 года приводит к развитию ХПН. Встречается при экстракапиллярном, мезангиокапиллярном гломерулонефритах, фокально-сегментарном гиалинозе клубочков.
Осложнения нефротического синдрома:
- — инфекции: пневмония, плеврит, эмпиема плевры, рожистое воспаление кожи и др.;
- — острая почечная недостаточность (ОПН) — редкое осложнение, развивающееся вследствие тромбоза почечных вен, острого криза локальной (почечной) гиперкоагуляции, гиповолемического шока, при сепсисе, на фоне терапии диуретиками и нестероидными противовоспалительными препаратами (НСПП);
- — отек мозга, сетчатки — бывает редко, развивается вследствие массивных отеков или тяжелых гипертонических кризов;
- — сосудистые: периферические трмбофлебиты, тромбоэмболии легочной артерии, тромбозы артерий почки, инсульты, инфаркт миокарда;
- — гиповолемический нефротический криз (шок). Главным его патофизиологическим звеном является гиповолемия (падение ОЦК), приводящая к циркуляторной недостаточности. Часто усугубляется массивной диуретической терапией и принимает необратимый характер. Нефротический криз характеризуется анорексией, рвотой, абдоминальными болями, болезненными мигрирующими рожеподобными эритемами.
Источник
Максикова Татьяна Михайловна, к.м.н.,
ассистент кафедры пропедевтики внутренних болезней

ПЕРЕЧЕНЬ ОСНОВНЫХ СИНДРОМОВ
1.МОЧЕВОЙ СИНДРОМ
2.ОТЕЧНЫЙ СИНДРОМ
3.ПОЧЕЧНАЯ ЭКЛАМПСИЯ
4.(ОСТРО)НЕФРИТИЧЕСКИЙ СИНДРОМ
5.НЕФРОТИЧЕСКИЙ СИНДРОМ
6.СИНДРОМ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ
7.СИНДРОМ ОСТРОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ (ОПП)
8.СИНДРОМ ХРОНИЧЕСКОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ (ХБП)
9.ДИЗУРИЧЕСКИЙ СИНДРОМ
10.БОЛЕВОЙ СИНДРОМ
11.ИНТОКСИКАЦИОННО-ВОСПАЛИТЕЛЬНЫЙ СИНДРОМ
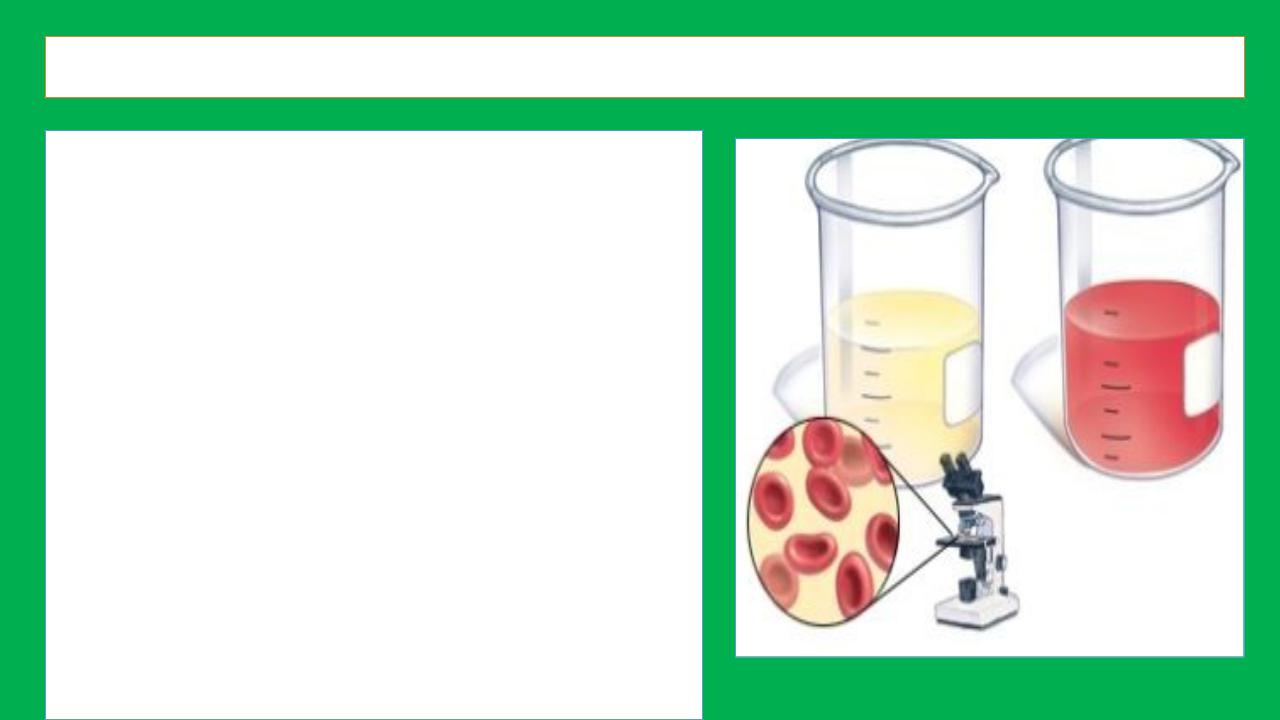
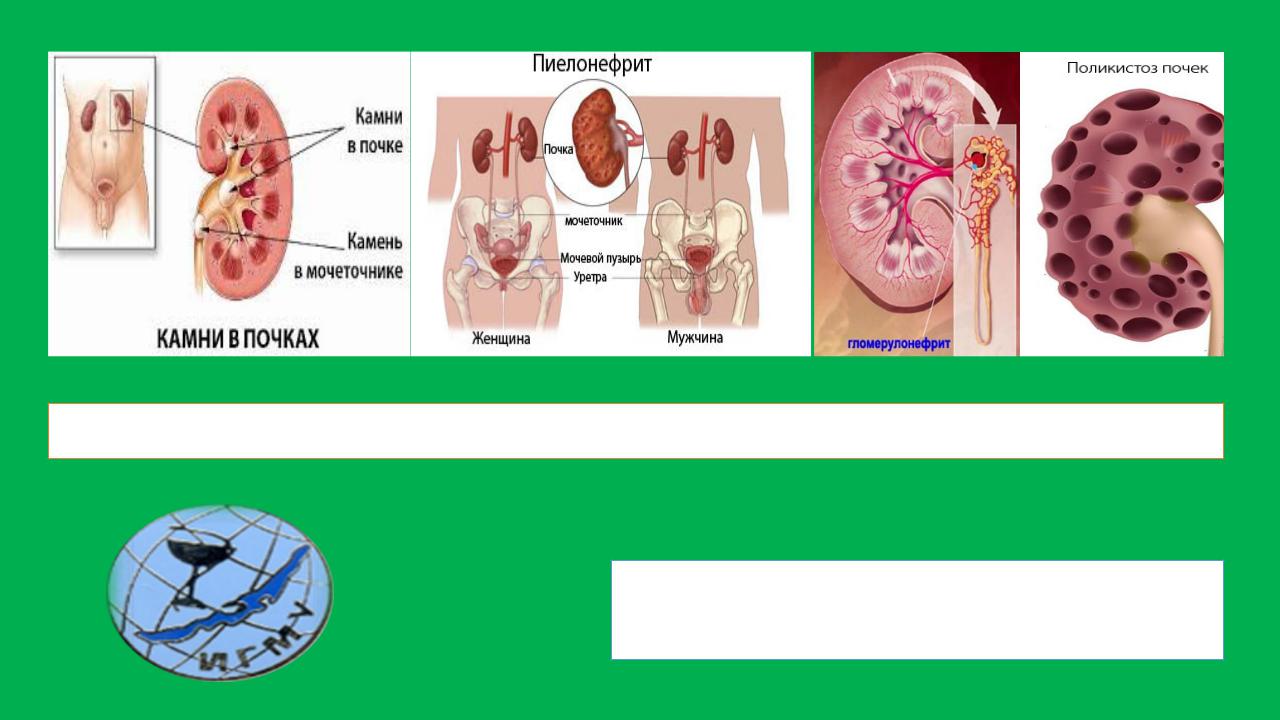
МОЧЕВОЙ СИНДРОМ
Мочевой синдром — это комплекс изменений физических, химических свойств и микроскопической характеристики осадка мочи при патологических состояниях (протеинурия, гематурия, лейкоцитурия, цилиндрурия и др.),
которые могут сопровождаться клиническими симптомами заболеваний почек (отеки, гипертония, дизурия и т.д.) или существовать изолированно, без какой-либо другой почечной
симптоматики.
1)Наличие мочевого синдрома всегда является важнейшим доказательством поражения почек.
2)Значительная часть заболеваний
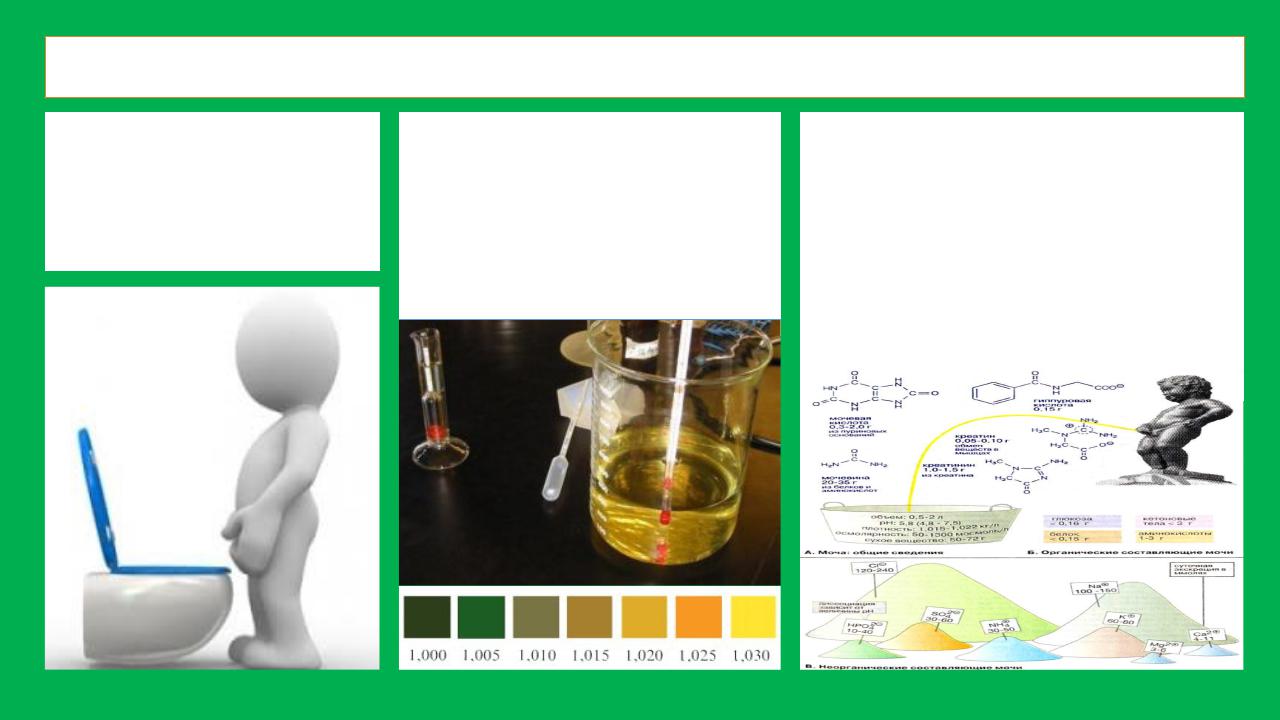
ИЗМЕНЕНИЯ
1) | Диурез: | 1) | Плотность: | 1) | Состав мочи: | |
Полиурия. | Гиперстенурия. | Значительные | ||||
2) | Олигурия. | 2) | Гипостенурия. | изменения | ||
3) | Анурия | 3) | Изостенурия. | нормальных | ||
4) | Гипоизостенури | компонентов мочи. | ||||
я. | 2) | Появление | ||||
патологических | ||||||
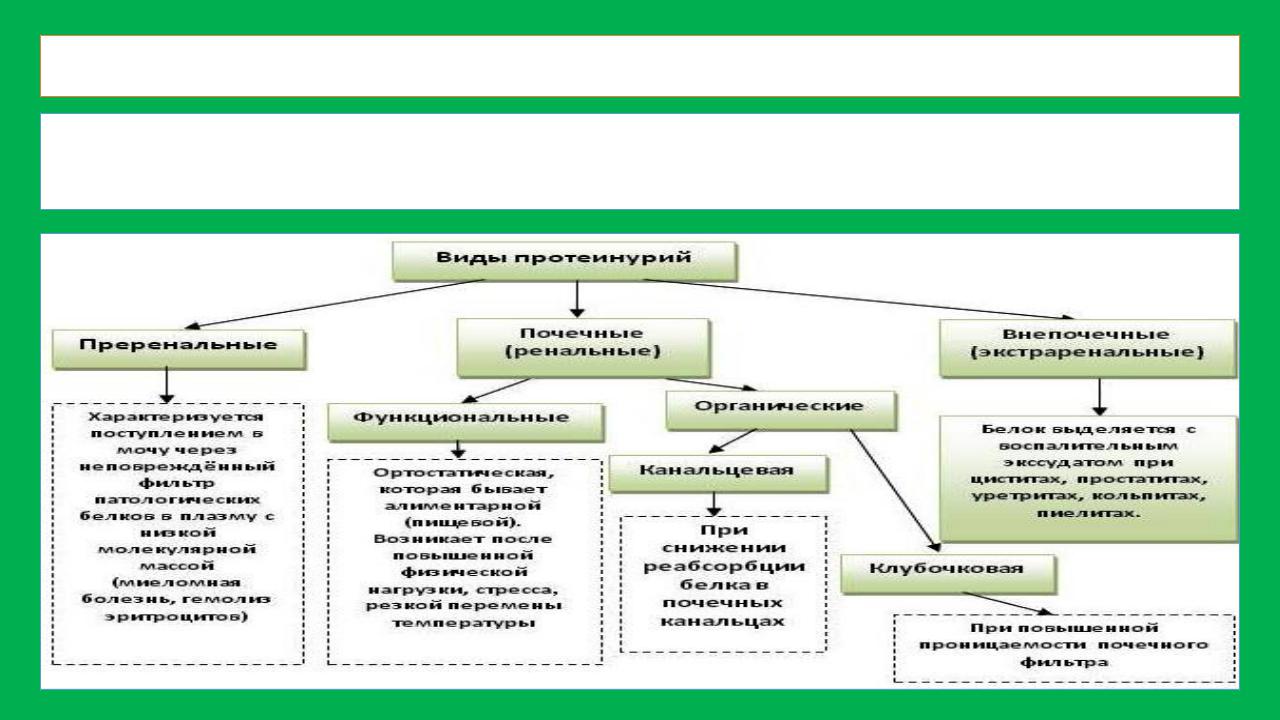
ИЗМЕНЕНИЯ: ПРОТЕИНУРИЯ
Протеинурия — это выделение с мочой белка в количестве, превышающем нормальные значения. В норме за сутки в мочу экскретируется не более 50 мг белка, состоящего из профильтровавшихся плазменных низкомолекулярных белков.

ПРОТЕИНУРИИ ПО СВЯЗИ С ЗАБОЛЕВАНИЯМИ
Функциональные — невысокая (до 1 г/сутки), обычно
преходящая, изолированная: 1.Ортостатическая (встречается у молодых лиц 13–20 лет,
не превышает 1 г/сутки, исчезает в положении лежа.
2.Лихорадочная (до 1–2 г/сутки). Наблюдается при лихорадочных состояниях, чаще у детей и стариков,
исчезает при нормализации температуры тела, в ее основе лежит повышение клубочковой фильтрации.
3.Протеинурия напряжения (маршевая). Возникает после
тяжелого физического напряжения, выявляется в первой порции мочи, исчезает при обычных физических
нагрузках. В ее основе лежит перераспределение
кровотока с относительной ишемией проксимальных канальцев.
4.Протеинурия при ожирении. Связана с развитием внутриклубочковой гипертензии и гиперфильтрации на фоне повышенной концентрации ренина и
ангиотензина.
5.Физиологическая протеинурия. К ее появлению может привести беременность, поскольку она сопровождается возрастанием клубочковой фильтрации без увеличения
канальцевой реабсорбции.
Патологическ
ие — выявляются при
заболеваниях
почек,
мочевыводящ их путей, а
также при воздействии внепочечных

ПРОТЕИНУРИЯ ПО ИСТОЧНИКУ
ПРЕРЕНАЛЬНАЯ: или протеинурия «переполнения», наблюдается при миеломной болезни (протеинурия Бенс- Джонса), рабдомиолизе, макроглобулинемии Вальденстрема, массивном внутрисосудистом гемолизе.
1.Протеинурия переполнения может колебаться от 0,1 до 20 г/сутки.
2.Высокая протеинурия (более 3,5 г/сутки.) в этом случае не является признаком
нефротического
РЕНАЛЬНАЯ:
1.Клубочковая протеинурия наблюдается при большинстве заболеваний почек — гломерулонефритах (первичных и при системных заболеваниях), амилоидозе почек, диабетическом гломерулосклерозе, а также при гипертонической болезни, «застойной» почке.
2.Канальцевая протеинурия наблюдается при интерстициальном нефрите, пиелонефрите, врожденных тубулопатиях (синдром Фанкони) и других заболеваниях почек с преимущественным поражением канальцев.
Соотношение альбумина и β2-
микроглобулина — 10:1, и α1-
ПОСТРЕНАЛЬ
НАЯ:
имеет
внепочечное
происхожден
ие,
развивается при наличии бактериально го воспалительн ого процесса
в
мочевыделит
ельной
системе
(пиелонефрит ы) из-за
увеличения
ПРОТЕИНУРИЯ ПО СОСТАВУ
1. | Селективная протеинурия | 1. Неселективная протеинурия: белок | ||||||||
отличается выделением | выделяется со средней и высокой | |||||||||
белка с низкой | молекулярной массой (α2-макроглобулины, | |||||||||
молекулярной массой, в | β-липопротеиды, γ-глобулины). | |||||||||
2. | основном альбумина. | 2. Широкий белковый спектр неселективной | ||||||||
Прогностически она | протеинурии свидетельствует о тяжелом | |||||||||
считается более | поражении почек, характерен для | |||||||||
благоприятной, чем | постренальной протеинурии. | |||||||||
ПРОТЕИНУРИЯ ПО | ||||||||||
СТЕПЕНИ ВЫРАЖЕННОСТИ | ||||||||||
МИКРОАЛЬБУМИНУРИЯ – | ||||||||||
НИЗКАЯ и | ВЫСОКАЯ | |||||||||
выделение альбумина с | УМЕРЕННАЯ до 1 | (НЕФРОТИЧЕСКАЯ) – | ||||||||
мочойальбумина (от 15-30 до | 1) | г/сутки: | более 3-3,5 г/сутки: | |||||||
300–500 мг/сутки, встречается | гломерулонеф | Наличие высокой | ||||||||
1) | при: | 2) | рит | протеинурии в | ||||||
диабетическая нефропатия, | пиелонефрит, | сочетании | ||||||||
2) | поражения почек при | 3) | нефролитиаз, | гипоальбуминемией и | ||||||
3) | артериальной гипертензии, | 4) | опухоли почек, | является признаком | ||||||
отторжения почечного | 5) | туберкулез и | нефротического | |||||||
трансплантата | др. | синдрома. | ||||||||

ГЕМАТУРИЯ
Гематурия — наличие крови в моче.
По степени развития гематурии врачи выделяют следующие ее виды: 1)терминальный –
кровь присутствует только в последней порции мочи;
2)инициальный – кровь обнаруживается только в первой порции мочи;
3)тотальный – порция
ВНЕПОЧЕЧНАЯ ГЕМАТУРИЯ
Причина
 Камни
Камни
Опухоли
Инфекции и паразитарные
инвазии
Лекарства
Травмы
Источник гематурии
1)Мочеточники
2)Мочевой пузырь
1)Мочевые пути
2)Аденокарцинома предстательной железы
3)Доброкачественная гиперплазия предстательной
железы
1)Острый цистит, простатит, уретрит, вызванный бактериями или Chlamydia trachomatis
2)Туберкулёз, шистосомоз мочевых путей
1)Циклофосфамид (геморрагический цистит)
2)Гепарин натрия
3)Варфарин
1)Инородное тело мочевых путей
2)Контузии мочевых путей
3)Длительная ходьба/бег
Источник
