Перегрузка правого предсердия код по мкб
Гипертрофия правого предсердия — это расширение, утолщение стенки миокарда на уровне этой камеры. На начальных этапах не проявляет себя никак, кроме редких исключений. Далее симптоматика представлена не только кардиальными, но и дыхательными признаками. Клиническая картина яркая, качество жизни пациента существенно падает.
Без грамотной своевременной помощи велика вероятность смерти от остановки сердца, отека легких. Терапия консервативная или оперативная, при устранении первопричины. Зависит от диагноза.
В основном количестве случаев процесс имеет замкнутый, парадоксальный характер: гипертрофия провоцируется проблемами с бронхолегочной системой и их же усугубляет в дальнейшем.
В крайне редких случаях может быть вариантом физиологической условной нормы (у спортсменов).
Механизм развития
Увеличение правого предсердия — результат роста давления в легочной артерии, прочих сосудах малого круга, также перегрузки камеры кровью в результате влияния того или иного фактора.
Выявление играет диагностическую роль, потому как гипертрофия имеет несколько типов.
Рост давления в легочной и прочих артериях развивается как итог нарушения гемодинамики, пороков сосудов, гипертонической болезни.
Ослабевает нормальный отток крови из правого предсердия, остатки жидкой соединительной ткани давят на стенки, провоцируя адаптивные механизмы.
Нагрузка на предсердие увеличивается, орган разрастется. Наращивает мышечную массу, чтобы повысить сократительную способность и предотвратить разрыв тканей.
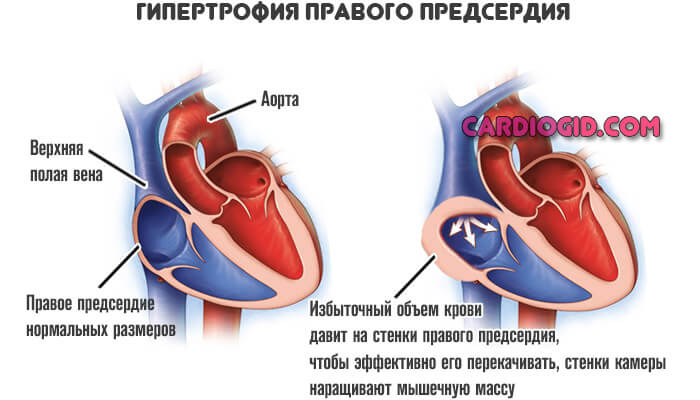
Другой механизм связан с дисфункцией трехстворчатого (трикуспидального) клапана. Он прикрывает проход между правыми предсердием и желудочком.
Нарушение работы приводит к неполному выбросу крови, росту давления в камерах и их гипертрофии по тем же причинам.
Исходя из происхождения процесса, механизма становления, выделяют три формы:
- Кардиосклеротическая разновидность. Возникает как итог перенесенного воспаления, инфаркта и прочих явлений того же рода (коронарная недостаточность, ИБС). Место поражения рубцуется, клетки грубо располагаются вокруг области, ткани разрастаются искусственно. Отсюда увеличение объема, нарушение нормальной активности.
- Компенсаторный тип. Развивается в результате влияния негативного фактора: роста давления в легочной артерии, сосудах малого круга, прочих процессов.
- Рабочая разновидность. Формируется у пациентов, профессионально занятых спортом. Реже ведущих подобную физическую активность в рамках работы (грузчики, иные).
Определение механизма играет большую роль в диагностике. Это основа для назначения грамотной терапии.
Причины
Факторы могут быть сердечными и внекардиальными. Одни приводят к развитию дефекта быстрее. Прочие на протяжении длительного срока (от 3 лет и свыше).
Примерный перечень:
Артериальная гипертензия
Представляет собой стабильный рост давления. Итог сочетания группы моментов, которые и приводят к изменению показателей тонометра.
По мере прогрессирования уровни АД стабилизируются на высоких отметках, отмечается усиление выброса в предсердия. Напряжение на стенки камер растет, первый удар приходится именно на правую структуру. Отсюда утолщение и начало компенсаторного механизма.
На 3-й стадии гипертонической болезни помочь радикальным образом уже нельзя. Велик риск выработки резистентности к терапии, тогда показатель будет снижаться незначительно или не полностью.
Нагрузка все равно присутствует. Потому показаны регулярные госпитализации для коррекции схемы терапии. Иначе велик риск летального исхода в перспективе 5-10 лет с постановки диагноза. Возможно меньше.
Изменение массы тела в сторону увеличения
Ожирение признается болезнью далеко не всеми. Это патологический процесс, но не он виновен в гипертрофировании.
Увеличенное правое предсердие — это результат текущего атеросклероза, закупорки просвета в первую очередь легочной и коронарных артерий холестериновыми отложениями — бляшками.
Отсюда рост давления, перенапряжение камер, ишемия тканей миокарда и двойственный механизм развития нарушения.
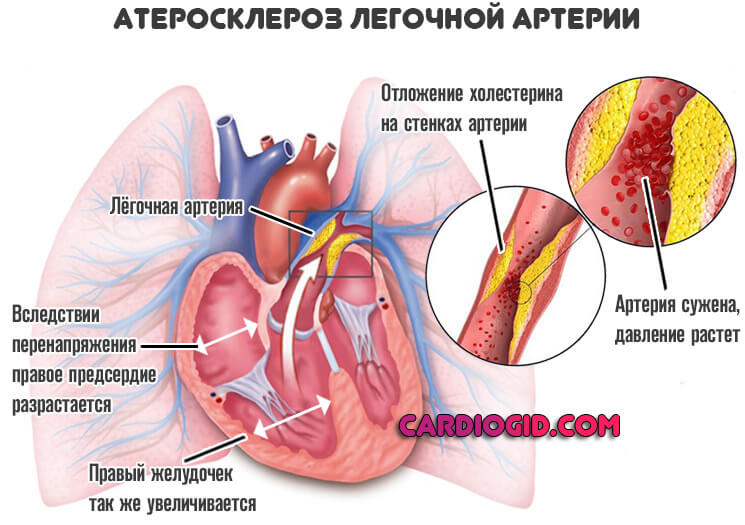
Обменные состояния купируют статинами. Лечение назначается на ранних стадиях, пока не началась генерализованные клеточные нарушения.
Стрессы длительного характера
Сопровождаются выбросом кортикостероидов и катехоламинов. Кортизол и адреналин как основные. Они вызывают сужение сосудов, в том числе коронарных. Рост артериального давления, затем наступают нарушения работы сердца.
Восстановление представляет большие трудности. Показана психотерапевтическая помощь, освоение методов релаксации, перемена профессиональной деятельности, прочие мероприятия. Зависит от случая.
Длительное время организм в таком состоянии существовать не способен.
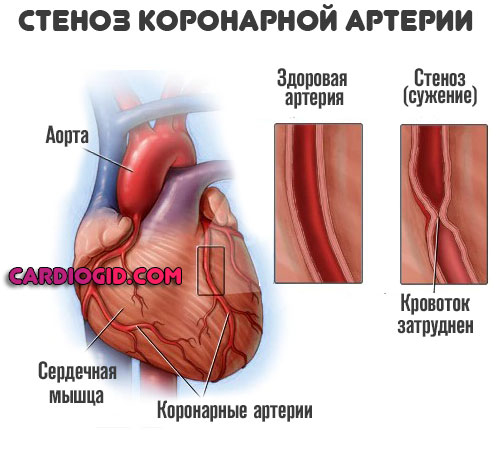
Пороки развития сосудов врожденного и приобретенного характера
Как пример — стеноз легочной артерии или аортального клапана.
Заканчивается нарушением движения крови по малому (лёгочному) кругу, ростом давления в сосудах. Напряжение на стенки камер тоже увеличивается.
Такие процессы трудно поддаются коррекции. Медикаменты борются только с симптомами, а первопричина остается нетронутой.
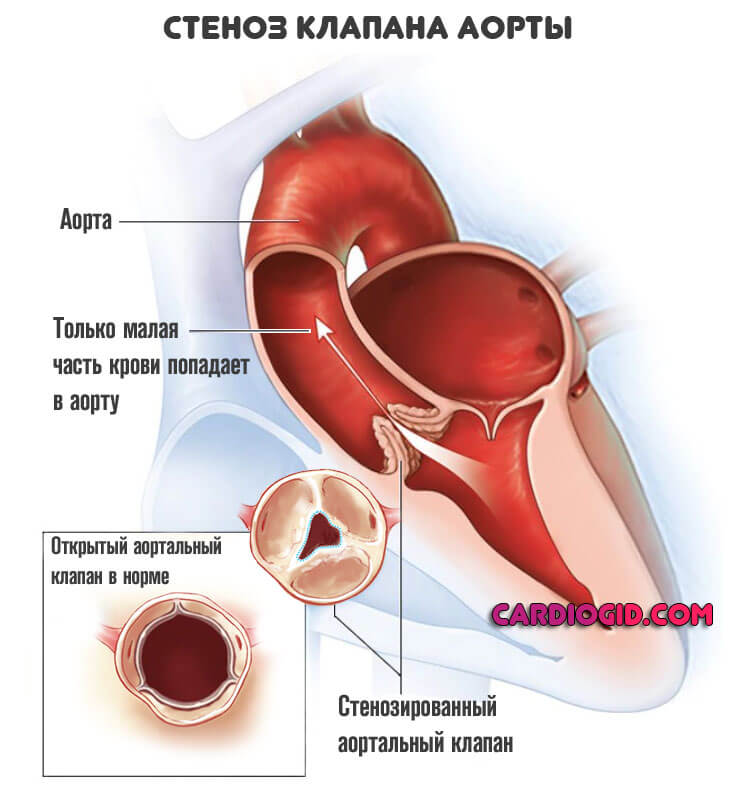
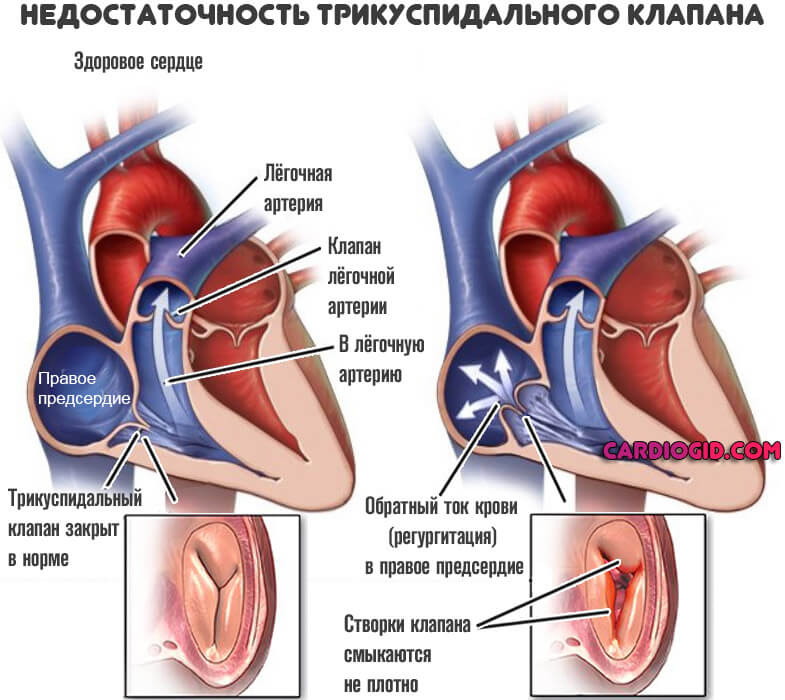
Пороки трикуспидального клапана
Трехстворчатая структура перекрывает просвет между правым предсердием и желудочком. При нарушении работы возникает неполный выброс крови в следующую камеру, либо обратный ее ток — регургитация.
Часть жидкой соединительной ткани остается в предсердии и давит на стенки. В качестве компенсаторного механизма возникает утолщение.
С одной стороны это предотвращает разрыв, с другой позволяет активнее перекачивать кровь. Подробнее о трикуспидальной регургитации читайте в этой статье.
Лечение назначается сразу после выявления. Запущенные или опасные случаи корректируются хирургическим путем. Операция существенно увеличивает шансы на выживание и сохранение здоровья.
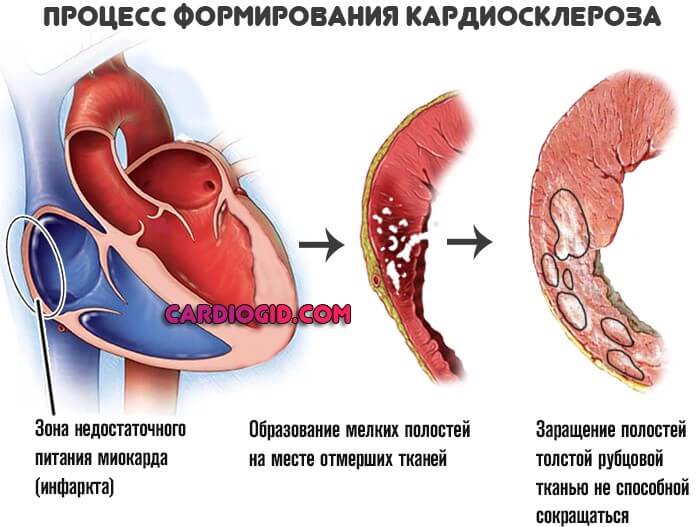
Перенесенный инфаркт
Некроз кардиальных тканей, миокарда. Сопровождается выраженной симптоматикой, потому спутать патологический процесс с другими трудно. Требует срочной госпитализации и первой помощи.
Даже в случае успеха, которым признается сохранение жизни пациенту, наблюдается ишемическая болезнь. Она налагает массу ограничений на бытовые, профессиональные условия.
Также требуется постоянное лечение под контролем кардиолога. Применяются протекторы, антиаритмические, противогипертензивные средства и прочие.
Причиной гипертрофии правого предсердия оказывается рубцевание тканей, грубая эпителизация поврежденных областей.
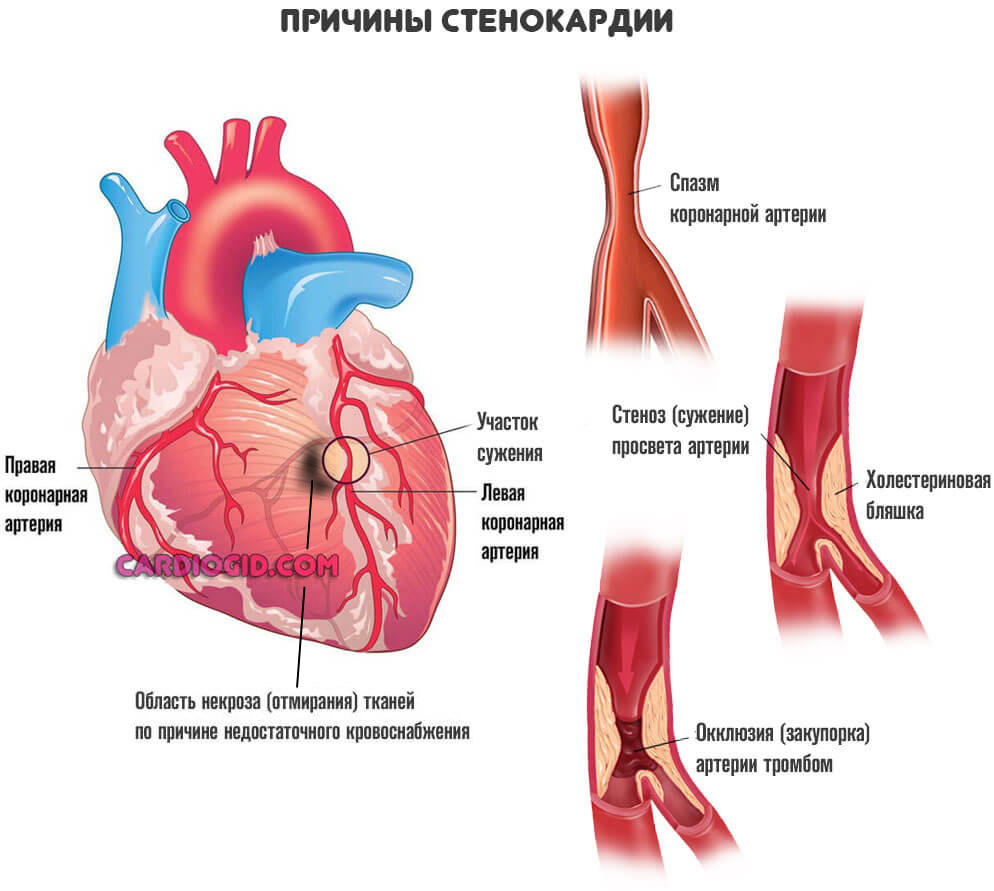
Стенокардия
Вариант коронарной недостаточности наравне с инфарктом. Процесс на столь опасный, дает шансы на излечение, время на диагностику.
Протекает приступами. Каждый такой эпизод приводит к отмиранию небольшой части мышечного слоя, некрозу. Далее, так же как при инфаркте, погибшие ткани замещаются толстыми, рубцовыми.
Подробнее о симптомах приступа стенокардии и методах ее лечения читайте здесь.
Воспаление легких или пневмония
Септическое поражение паренхимы. Сопровождается длительными нарушениями газообмена, ростом давления в малом круге.
Возможны повреждения кардиальных структур, тем более при длительно текущем или хроническом процессе.
Лечение в стационаре, с устранением признаков дыхательной недостаточности, противомикробной терапией и восстановлением активности работы сердца.
Бронхиальная астма
Большинство случаев составляет аллергическая ее разновидность. Она не поддается полному излечению, поскольку имеет иммунный характер. Есть шансы добиться стойкой многолетней ремиссии.
Длительное течение сопровождается выходом процесса из-под контроля, нарастанием явлений дыхательной недостаточности и нарушением нормального газообмена, ростом давления в малом круге.
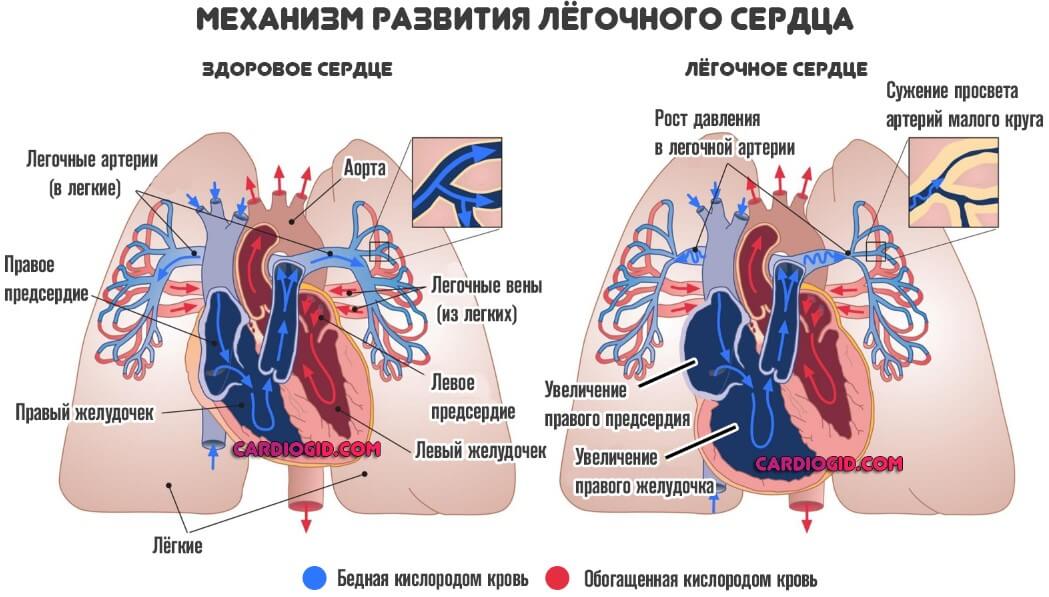
Итог — гипертрофия не только предсердия, но и правого желудочка (лёгочное сердце).
Требуется систематическое применение глюкокортикоидов и бронходилататоров (с осторожностью, последние вымывают калий и нарушают сократимость миокарда).
Хроническая обструктивная болезнь легких
Бич курильщиков и работников вредных промышленных предприятий.
Нарушения имеют необратимый характер. Тотального излечения ждать не стоит. Перевести патологический процесс в ремиссию также непросто. Необходимы длительные периоды терапии, мощными препаратами на основе гормонов. Отказ от курения уже не поможет.
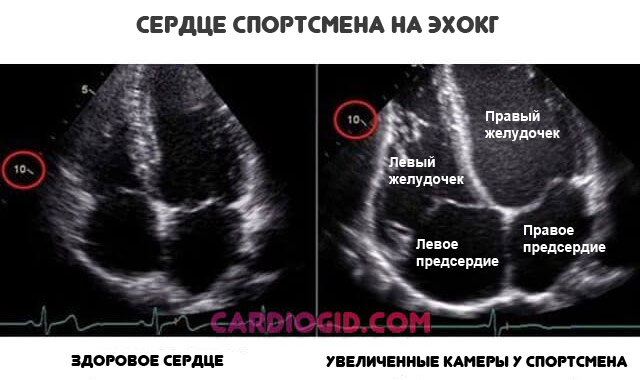
Длительные занятия спортом
Приводят к искусственному разрастанию камер сердца. Это итог чрезмерной физической активности, ответ на необходимость нормализовать кровяной выброс.
Органический дефект ассоциирован с брадикардией (снижением ЧСС), падением артериального давления. Это часть общей клинической картины.
«Сердце спортсмена» считается вариантом физиологической нормы, но за лицами с таким характером профессиональной деятельности нужно тщательно наблюдать.
Утолщение правого предсердия — не единственное изменение. разрастаются и остальные камеры.
Воспаления миокарда, околосердечной сумки
Инфекционного или аутоиммунного характера. Приводят к последствиям, похожим на итоги инфаркта.
Причины гипертрофии ПП — результат кардиальных и бронхолегочных патологий.
Симптомы
Признаки процесса зависят от степени и выраженности нарушения. На ранних стадиях возникают такие моменты:
- Легкое жжение в грудной клетке, возможно покалывание. Боли слабые, не выраженные. Длительность минимальна. Купируются Нитроглицерином.
- Кашель. Интенсивного характера, непродуктивный, мокроты нет. Усиливается в ночное время, может сопровождаться кровохарканием.
- Бледность кожных покровов. Слизистых оболочек.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Одышка. Сначала связанная с интенсивной физической нагрузкой. Отклонения могут обнаружить только спортсмены, человек без ежедневных тренировок не добирается до порога, когда симптом заявляет о себе. Затем в состоянии покоя. Проявление сопровождает пациента на постоянной основе и не купируется бронхорасширяющими средствами.
- Чрезмерная утомляемость без физической активности. Слабость, сонливость, апатия. Снижение способности к труду.
Подобные симптомы наблюдаются и в более позднее время, но усугубляются и дополняются рядом признаков.
Среди тревожных моментов:
- Кровохаркание. Не имеет ничего общего с туберкулезом, но нужно проведение дифференциальной диагностики. По меньшей мере, рентгена, а лучше компьютерной томографии для отграничения.
- Отечность нижних конечностей. Сначала страдают только ступни, потом лодыжки. Далее процесс охватывает всю ногу или сразу обе.

- Увеличение печени. Болезненные ощущения в правом подреберье, при пальпации обнаруживается выступающий за край орган. В отсутствии лечения нарастают явления воспалительного, деструктивного процесса. Возможно скопление жидкости в брюшной полости или асцит, желтуха, прочие явления.
- Набухание шейных сосудов. Указывает на рост венозного давления. Это следствие застоя крови.
- Нарушение ритма сердца. По типу брадикардии, мерцания желудочков. Субъективно ощущается как замирание в грудной клетке, перебои, тяжесть и прочие моменты
- Головная боль. В затылочной области. Темени.
- Вертиго. Вплоть до невозможности устоять на ногах.
- Тошнота. Крайне редко — рвота. Признаки неврологического дефицита.
Возможны обмороки. Указывают на нарушение кровообращения в церебральных структурах.
Оценка в системе.
Диагностика
Проходит в амбулаторных условиях. В большинстве случаев время на качественное обследование есть, главное обратиться до развития угрожающих явлений.
Примерный перечень мероприятий:
- Устный опрос больного, сбор анамнестических данных.
- Аускультация. Выслушивание сердечного звука. Отмечаются шумы различного характера. Но не всегда.
- Измерение артериального давления, частоты сокращений. Оба показателя могут быть в норме или отклонены. По характеру нарушения говорят о том или ином вероятном диагнозе.
- Суточное мониторирование. Регистрация жизненно важных показателей в течение 24 часов. Используется для оценки состояния в динамике.
- Электрокардиография. Выявление функциональных нарушений со стороны мышечного органа.
- Эхокардиография. Методика визуализации. Используется для определения дефектов, их локализации и степени выраженности.
- МРТ или КТ грудной клетки по мере необходимости.
- Оценка неврологического статуса.
- УЗИ печени и органов брюшной полости.
Анализ крови общий, биохимический, также не гормоны (при подозрениях на эндокринные нарушения).
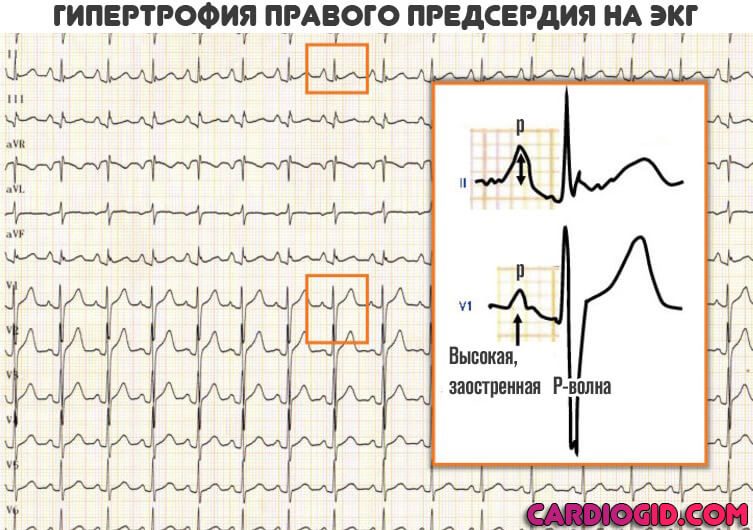
Признаки на ЭКГ
- Характерный признак на кардиограмме — деформация предсердного зубца P (заострение, в нормальном состоянии он округлый, без зазубрин) и его уширение.
- Изменение частоты сокращений. Сначала в сторону тахикардии, на поздних стадиях ЧСС падает до 60 и ниже.
Оценка проводится диагностом, затем повторно кардиологом на приеме.
Гипертрофия правого предсердия на ЭКГ проявляется повышением и заострением P-волны. Остальные моменты играют второстепенную роль и позволяют оценить уже сам характер сопутствующих нарушений.
Лечение
Проводится под контролем кардиолога. На ранних этапах, если катастрофических дефектов еще нет, показано динамическое наблюдение. Каждые 3-6 месяцев кардиография и ЭХО-КГ, также изменение давления, ЧСС.
Ухудшение, прогрессирование — основание для срочного назначения медикаментов. По показаниям прибегают к хирургическому лечению патологии.
Перечень лекарственных средств симптоматического и этиотропного, сердечного действия:
- Кардиопротекторы. Нормализуют метаболизм в клетках. Милдронат.
- Антиаритмические. При экстрасистолии, фибрилляции, пароксизмальной тахикардии. Хинидин. При непереносимости — Амиодарон. Другие использовать не рекомендуется.
- Бета-блокаторы. Анаприлин, Метопролол. Для коррекции уровня артериального давления и купирования синусовых форм аритмии.
- Сердечные гликозиды. Стабилизируют сократительную способность миокарда. Но используются малыми курсами, с осторожностью. После инфаркта не назначаются.
- Диуретики. Для выведения лишней жидкости и снижения нагрузки на сердце.
- Гепатопротекторы. Чтобы предотвратить повреждение клеток печени.
Прочие наименования показаны при внекардиальных причинах.
Операция — крайняя мера. Назначается при пороках сосудов, самого сердца и клапанов. Опухолях, аневризмах и др.
Внимание:
К народным методам прибегать нельзя, они в лучшем случае бесполезны, тогда не стоят затраченного времени и денег, в худшем — опасны.
В рамках реабилитации и дальнейшего лечения показан отказ от курения, спиртного. Нормализация рациона (стол №10).
Рабочая или физиологическая разновидность вообще не требует терапии. Нужно постоянно наблюдать за пациентом. При необходимости применяют кардиопротекторы.
Прогрессирование патологии ассоциировано с плохим исходом. Помочь в силах только трансплантация органа.
Прогноз
Зависит от основного патологического процесса. Ранние формы дают 100% выживаемость. Образ повседневного существования почти не страдает, пациент может продолжать прежнюю активность с незначительными ограничениями.
При присоединении пороков прогрессирование в разы быстрее. Смерть наступает в 30% случаев.
Артериальная гипертензия, рост легочного давления и прочие неизлечимые по характеру патологии не гарантируют раннего летального исхода. Зависит от момента начала курации.
Возможность радикального вмешательства характеризуется резким улучшением прогноза.
Вопросы о вероятном исходе стоит адресовать ведущему врачу. Потому рекомендуется обращаться к одному и тому же кардиологу. Он учтет все факторы и даст примерный ответ.
Возможные осложнения
- Основное последствие — легочное сердце. Это специфический порок, сопровождается дисфункцией органа. Трудно поддается терапии.
- Дыхательная недостаточностью. Нарушение газообмена и смерть от асфиксии в определенный момент.
- Инфаркт.
- Инсульт. Некроз нервных тканей, локализованных в головном мозге. Развивается неврологический дефицит .
- Остановка работы мышечного органа, асистолия.
- Отек легких.
Предотвращение осложнений — одна из ключевых задач лечения.
Перегрузка правого предсердия — результат нарушения дыхательной деятельности и кардиальных проблем. Обычно в комплексе.
Диагностика — задача первоочередная, нужно выявить сам процесс и определить его происхождение.
Далее сценарий зависит от полученных данных. На ранних этапах есть шансы на полную компенсацию состояния, затем все куда хуже. Но отчаиваться в любом случае не нужно.
Источник
По статистике ВОЗ, от патологий сердца каждый год погибает более 5 млн человек. Перегрузка правого предсердия (ГПП) или его гипертрофия встречается среди сердечных патологий редко, но значение ее велико, потому что она влечет за собой изменения и в других системах организма.
Немного физиологии
Человеческое сердце включает 4 камеры, каждая из которых в силу определенных причин может увеличиваться и гипертрофироваться. Обычно гипертрофия – попытка организма преодолеть данной компенсацией какую-либо недостаточность органа. Гипертрофия отделов сердца не становится самостоятельным заболеванием — это симптом и других патологий.
Основная функция сердца – создание кровотока для обеспечения всех тканей и органов питательными веществами и кислородом.
Ситуации с ГПП
Венозная кровь из полых вен большого круга поступает в правое предсердие. Перегрузка правого предсердия возникает при поступлении крови из полой вены в избыточном количестве или при легочной гипертензии, когда кровь из правого предсердия в правый желудочек не может пройти сразу и полностью. Полость предсердия от этого начинает постепенно расширяться, стенка утолщается.
Другая причина перегрузки правого предсердия – гипертензия в малом (легочном) круге кровообращения, что ведет к гипертензии и в правом желудочке. По этой причине кровь из ПП не может сразу перейти в желудочек, что также ведет к ГПП. Нагрузка на правую часть сердца увеличивается и при хронических заболеваниях легких. Главной причиной является избыток крови и давление.
Это состояние возникает при стенозе трехстворчатого клапана, отделяющего предсердие от желудочка. В таком случае часть крови застревает в предсердии. Чаще всего такой порок возникает после ревмоатаки, при бактериальном эндокардите.
Другим пороком становится недостаточность указанного клапана, при котором створки его смыкаются не полностью и происходит возврат некоторой части крови. Такое состояние возникает при дилатации левого желудочка. Нагрузка давлением будет возникать при легочных патологиях: бронхит, эмфизема легких, астма, генетические заболевание легочной артерии. Эти заболевания повышают объем крови в желудочке, а вслед за ним перенапрягается и предсердие. Поэтому перегрузка правого предсердия и правого желудочка так часто сочетаются.
Для восстановления нормальности кровотока предсердию приходится с большей силой выталкивать кровь, и оно гипертрофируется. Перегрузка правого предсердия развивается постепенно тогда, когда причинное заболевание остается невыявленным и нелеченным.
Время у каждого пациента индивидуально, но итогом всегда становится истощение компенсаторных возможностей сердечной мышцы и наступление декомпенсированной сердечной недостаточности в хроническом течении.
Другие заболевания, ведущие к ГПП
Спровоцировать развитие перегрузки правого предсердия могут:
- Ремоделирование миокарда – это явление считается частью постинфарктного кардиосклероза, когда на месте некроза развивается рубец. Здоровые кардиомиоциты становятся объемнее — утолщаются, что внешне выглядит гипертрофированной мышцей. Это также компенсаторный механизм, и чаще всего он охватывает левый желудочек. Так возникает еще одно сочетание перегрузки правого предсердия и диастолической перегрузки левого желудочка.
- Постмиокардитический кардиосклероз – рубцовая ткань формируется теми же механизмами, но уже после воспалительных процессов в миокарде.
- Ишемическая болезнь сердца – здесь речь идет о закупорке венечной артерии тромбом или бляшкой атеросклероза. Это обязательно вызывает ишемию миокарда, и сократительная функция кардиомиоцитов нарушается. Тогда соседние с пораженными участки миокарда начинают компенсаторно утолщаться.
- Гипертрофическая кардиомиопатия — возникает из-за нарушений генов, при которых происходит равномерное утолщение миокарда всей сердечной мышцы. Она чаще характерна для детей и захватывает миокард правого предсердия, тогда регистрируется перегрузка правого предсердия у ребенка.
Из врожденных патологических состояний сердечной мышцы перегрузку сердца вызывает:
- Дефектная перегородка между предсердиями. При таком отклонении сердце подает кровь в правую и левую половину сердца под одинаковым давлением, в результате чего предсердие получает увеличенную нагрузку.
- Аномалия Эбштейна — редко встречающийся порок, при котором створки атриовентрикулярного клапана примыкают к правому желудочку, а не к предсердно-желудочному кольцу. Тогда правое предсердие сливается с частью правого желудочка и также гипертрофируется.
- Транспозиция магистральных сосудов — главные артерии ССС меняют свое анатомическое положение — главная артерия легких отделяется от левых отделов сердца, а аорта – от правых. В этих случаях ГПП возникает у ребенка до 1 года. Это является очень серьезным отклонением.
- Также возможна перегрузка правого предсердия у подростков, склонных к фанатичному занятию спортом. Регулярные физические нагрузки – частая причина ГПП.
Симптоматические проявления патологии
Сама по себе ГПП не имеет признаков. Могут беспокоить только симптомы, связанные с основной болезнью, которые дополняются венозным застоем.
Тогда можно сказать, что признаки перегрузки правого предсердия – одышка даже при незначительных нагрузках, боль за грудиной.
Может развиваться недостаточность кровообращения, легочное сердце. При легочном сердце:
- одышка в горизонтальном положении и при малейших нагрузках;
- кашель по ночам, иногда с примесью крови.
Недостаточность кровотока:
- тяжесть в правой стороне груди;
- отеки на ногах;
- асцит;
- расширение вен.
Также могут быть беспричинная утомляемость, аритмии, покалывание в сердце, цианоз. Если эти жалобы возникли только при инфекциях и впервые, можно рассчитывать на исчезновение их после излечения. Для контроля выполняют ЭКГ в динамике.
Диагностика
Каких-то конкретных признаков патологии не существует. Возможно лишь предположить наличие перегрузок, если человек страдает патологиями легких в хронической форме или имеет проблемы с клапанами.
Кроме пальпации, перкуссии и аускультации, используют ЭКГ, с помощью которого определяются некоторые признаки перегрузки правого предсердия на ЭКГ. Однако даже эти показатели могут присутствовать лишь временно и исчезать после нормализации процессов. В других же случаях подобная картина может свидетельствовать о начале процесса гипертрофии предсердия.
Ультразвук помогает определить повышение давления и объем крови, находящейся в различных отделах сердца. Подобный метод способен обнаружить нарушения во всех отделах сердца и сосудах.
Легочное сердце (P-pulmonale)
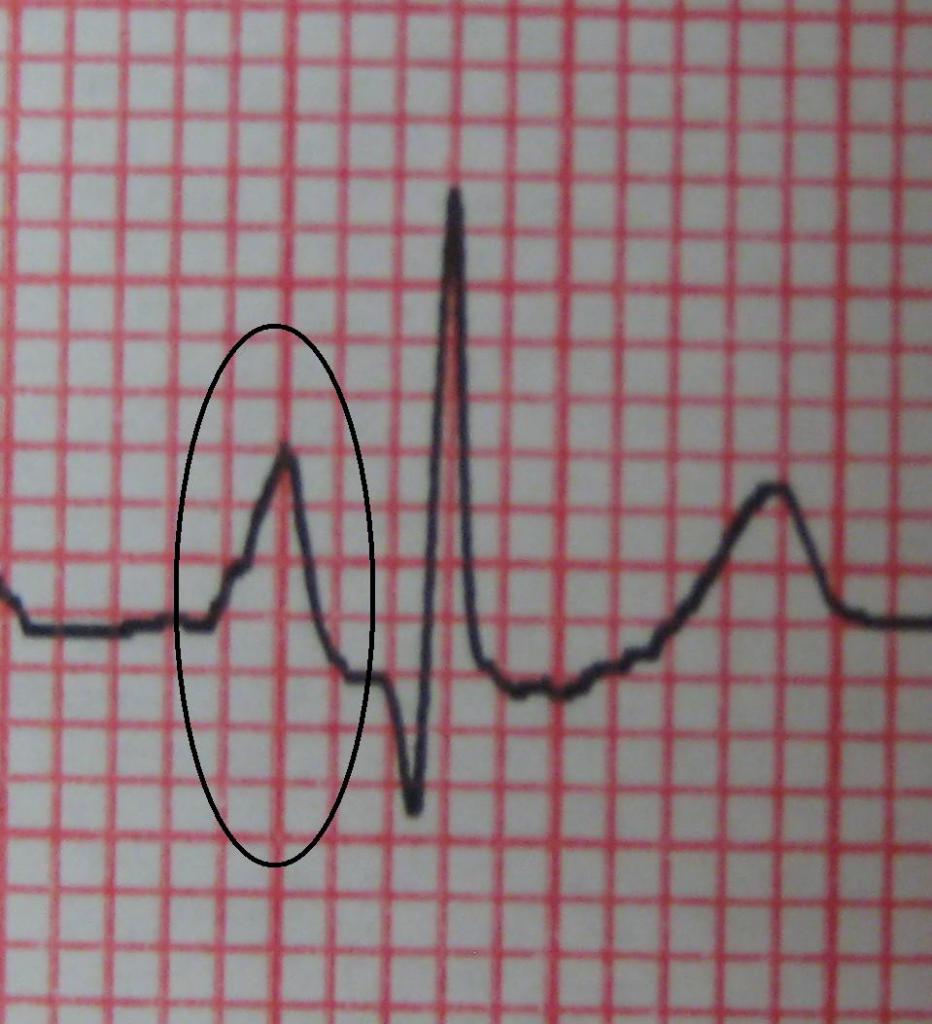
При нем изменения патологического характера происходят в малом круге кровообращения, и это является главной причиной перегрузки правого предсердия.
На ЭКГ это отражено измененным зубцом Р (предсердный зубец). Он становится высоким и заостренным в виде пика вместо сглаженной верхушки в норме.
Функциональная перегрузка правого предсердия на ЭКГ также может давать измененный Р — это отмечается, например, при гиперактивности щитовидной железы, тахикардии и пр. Отклонение оси сердца вправо не всегда возникает только при ГПП, оно может быть и в норме у высоких астеников. Поэтому для дифференциации применяют и другие исследования.
Если выявлены признаки перегрузки правого предсердия на ЭКГ, пациенту рекомендуют эхокардиографию. Она считается безопасной для любой категории пациентов и ее можно многократно повторять в динамике. Современные аппараты могут дать ответы о толщине стенок сердца, объеме камер и пр.
Совместно с ЭхоКГ врач может назначить и допплерографию, тогда можно получить информацию о гемодинамике и кровотоке.
При расхождении мнений назначают КТ или рентгенографию. Рентгенологическое исследование показывает нарушения правого предсердия и желудочка. Их контуры сливаются с контурами сосудов. Кроме того, рентген покажет состояние и других структур грудной клетки, что очень ценно при легочной патологии как первопричине ГПП.
Последствия ГПП

При хронических заболеваниях легочной системы действующие альвеолы замещаются фиброзной тканью, при этом площадь газообмена становится меньше. Нарушается и микроциркуляция, что ведет к повышению давления в малом круге крови. Предсердиям приходится активно сокращаться, что в конечном счете вызывает их гипертрофию.
Таким образом, осложнениями и последствиями ГПП становятся:
- расширение камер сердца;
- нарушение кровообращения сначала в малом, а затем и в большом круге;
- формирование легочного сердца;
- венозный застой и недостаточность сердечного клапана.
При отсутствии лечения могут развиваться сбои пульса и приступы сердечной недостаточности, что может привести и к летальному исходу.
Лечение
Нормализовать размеры предсердия и улучшить работу сердечной мышцы возможно только при условии лечения основного заболевания – причины патологии. Такое лечение всегда комплексное, монотерапия не имеет смысла.
При наличии легочной патологии это бронхорасширяющие (таблетки и ингаляторы), антибактериальная терапия при бактериальной этиологии нарушений, противовоспалительные препараты.
При бронхоэктазах применяют хирургическое лечение.
При пороках сердца лучшим выходом становится проведение корректирующих операций. После инфарктов и миокардитов необходимо предупреждение ремоделирования с помощью антигипоксантных и кардиопротекторных препаратов.
Показаны антигипоксанты: «Актовегин», «Милдронат», «Мексидол» и «Предуктал». Кардиопротекторы: АПФ или антагонисты рецепторов к ангиотензину II (АРА II). Они могут реально замедлить наступление хронической сердечной недостаточности. Чаще других назначают «Эналаприл», «Квадроприл», «Периндоприл» и др.
Обязательны нитронги, бета-блокаторы («Метопролол», «Бисопролол», «Небивалол» и др.), ингибиторы АПФ, антиагреганты, препятствующие появлению тромбов, статины, приводящие в норму количество холестерина.
Также в лечении применяют гликозиды (по показаниям) и антиаритмики, средства, улучшающие обменные процессы в мышце сердца. Судя по отзывам, хорошие результаты получены при назначении рибоксина.
Предотвращение рецидивов
Если медикаментозная терапия – прерогатива врача, большая ответственность возлагается и на самого пациента. Без его участия усилия медиков не будут давать результата. Человек обязательно должен пересмотреть свой образ жизни: отказаться от курения и спиртного, наладить правильное питание, исключить гиподинамию, придерживаться режима дня, проявлять умеренную физическую активность, нормализовать массу тела. Если патологии сердечно-сосудистой и легочной системы переходят в хронический разряд, излечиться от них полностью нельзя.
Улучшить состояние можно только предотвращением обострений этих патологий. Тогда нагрузка на сердечную систему уменьшается.
ГПП и беременность
Во время беременности в организме происходят колоссальные изменения не только в плане гормонального баланса, но и в функционировании внутренних органов. Сложная ситуация возникает при диагностировании перегрузки правого предсердия при беременности, считающейся в данной ситуации экстрагенитальным заболеванием. Диагноз нужно не только установить, но и определить способность женщины к вынашиванию плода и родам.
Лучшим вариантом является, конечно, диагностика патологий сердца еще до зачатия, но такое бывает не всегда. Чаще всего беременные с патологиями сердца госпитализируются в период гестации трижды, делается это для контроля состояния в динамике.
При первом помещении в больницу исследуется порок, определяется активность процесса и оценивается работа кровообращения с учетом вопроса о возможном прерывании беременности.
Повторная госпитализация нужна потому, что физиологическое напряжение организма для поддержания работы мышцы сердца у женщины достигает пика. Третья госпитализация помогает врачам выбрать способ родоразрешения.
Профилактические мероприятия
Профилактика гипертрофии правого предсердия начинается с пересмотра жизненного уклада, который подразумевает правильное сбалансированное питание и рациональный режим труда и отдыха. Если вы не профессиональный спортсмен и вам не обязательны олимпийские медали, не проявляйте упертого фанатизма в занятиях спортом. Это изнуряет организм и истощает сердце. Давление в системе кровообращения повышается, и гипертрофия не заставит себя долго ждать. Вполне достаточно ежедневных прогулок по часу в день, плавания, езды на велосипеде.
Другая проблема – в исключении стрессов. Они также очень негативно сказываются на работе сердца и всего организма в целом. В решении задачи могут помочь йога, медитация, релаксация.
Источник
