Патологические состояния которые дают синдром диффузной диссеминации
Синдром ограниченной диссеминации
Синдром диссеминации
Очаговая тень
Ограниченное затемнение
Ограниченное затемнение может быть представлено на рентгенограммах затемнением в пределах сегмента или субсегмента, а также очаговой, округлой или кольцевидной тенью.
Очаговая тень — ограниченное затемнение округлой, полигональной или неправильной формы размером до 1,5 см.
Морфологическим субстратом очаговых теней в пределах дольки являются:
— экссудат (очаговая пневмония),
— транссудат (ацинозно-дольковый отек),
— кровь (кровоизлияние, аспирация).
— гранулематозные образования (туберкулез, саркоидоз),
— новообразования (доброкачественная, злокачественная опухоль),
— дольковый ателектаз.
Очаговые тени могут иметь различные размеры, отличаться по интенсивности, иметь четкие и нечеткие контуры и быть одиночными и множественными.
Очаговые тени по величине подразделяются на милиарные (очаги размером до 2 мм), мелкоочаговые (3-4 мм), среднеочаговые (5-8 мм), крупноочаговые (9-15 мм).
Одиночная очаговая теньбез признаков обызвествления может быть симптомом периферического рака на раннем этапе развития. Нечеткость наружных контуров и верхушечная локализация указывает на возможность туберкулезного очага.
Множественные очагимогут иметь различную протяженность.
Рассеяние очаговых теней на различном протяжении в легких носит название синдрома дессиминации.
Рассеяние очаговых тенейна протяжении двух межреберий (в пределах 1-2 сегментов) обозначается как ограниченная диссеминация.
Наиболее часто рентгенологическую картину ограниченной диссеминации дают очаговый туберкулез, очаговая пневмония.
Локализация очагов на верхушке, высокая их интенсивность, обызвествление, деформация легочного рисунка, кальцинаты в корнях легких характерны для очагового туберкулеза легких.
При наличии клинической картины воспалительного процесса, расширении и неструктурности корней легких, ограниченной диссеминации чаще в нижней доле, либо в сегменте S3 (верхних долей), либо в сегментах S4 и S5 (средней доли правого легкого или верхней левого легкого), нечеткости наружных контуров очаговых теней следует думать об очаговой пневмонии.
Синдром диффузной диссеминации — это рассеяние очаговых теней на большом протяжении в обоих легких.
Причины синдрома диффузной диссеминации:
— диссеминированный туберкулез легких (острый, подострый, хронический);
— очаговая пневмония при сепсисе;
— карциноматоз (метастатическое поражение легких — гематогенные и лимфогенные метастазы);
— пневмоканиозы;
— capкоидоз;
— ацинозно-дольковый отек легких;
— гемосидероз.
Диагностика заболеваний, вызывающих синдром диссеминации, сложна. Дифференциальная диагностика основывается на локализации, размерах и контурах очаговых теней, анамнестических и клинических данных.
Так для острого гематогенного диссеминированного туберкулеза характерна диффузная симметричная (зеркальная) мономорфная милиарная диссеминация при наличии клинического синдрома лихорадки.
Для подострого и хронического диссеминированного туберкулеза характерна локализация в верхушечных, задних сегментах (S2, S6, S10), неравномерность диссеминации, полиморфизм очаговых теней, склонность к слиянию и распаду, наличие фиброзных изменений.
Приметастатической диссеминации имеет место преимущественно локализация в нижних и средних легочных полях, верхушки легких чаще свободны, как правило, нет слияния и распада, могут быть расширены лимфатические узлы в корнях (метастатическая диссеминация).
Пневмокониозы возникают у пациентов, имеющих определенную профессиональную вредность, стаж работы, наблюдения в динамике. Величина очагов, форма, интенсивность, интерстициалъные изменения, обызвествления имеют разную картину при различных пневмокониозах.
Гемосилероз рентгенологически характеризуется наличием диффузно расположенных очаговых теней в сочетании с признаками нарушения гемодинамики малого круга кровообращения, как правило, легочно-артериальной гипертензии.
Источник

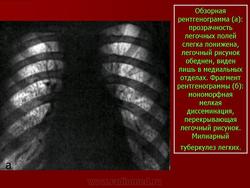
Синдром милиарной диссеминации.
Определение понятия
В настоящем разделе рассматривается рентгенодиагностика и дифференциальная диагностика поражений легких, сопровождающихся своеобразной картиной в виде так называемой милиарной диссеминации. Обычно термин «милиарный», или «просовидный», использовался при остро протекающей форме гематогенно-диссеминированного туберкулеза, когда на рентгенограммах определялись однотипные образования диаметром 1 — 3 мм, напоминающие равномерно рассыпанное по поверхности просо.
Диссеминация носила двусторонний, тотальный и равномерный характер. В настоящее время к милиарной диссеминации относят также состояния, когда размеры отдельных образований не превышают 3 мм.
В норме могут наблюдаться единичные мелкие просовидные затемнения на фоне легочных полей. Их анатомическим субстратом является пересечение продольных теней сосудов или проекция поперечного сечения последних.
Определение подобных затемнений на неизмененном легочном фоне, их незначительное количество и соответствие ходу и направлению сосудов позволяют отличить их от истинной милиарной диссеминации, при которой наблюдается густое обсеменение легочных полей, частично или полностью перекрывающее легочный рисунок.
Диагностика и дифференциальная диагностика этих поражений представляют известные трудности. Наиболее часто в виде милиарной диссеминации могут проявляться туберкулез, саркоидоз, карциноматоз, некоторые пневмокониозы, гемосидероз, бронхиоло-альвеолярный рак, гистиоцитоз X, микролитиаз, протеиноз, олеогранулематоз и некоторые другие более редкие поражения.
Методики исследования
С целью уточнения природы, степени и распространения милиарных затемнений используются следующие рентгенологические методики:
- Рентгеноскопия.
- Рентгенография (в том числе «жесткими» лучами).
- Томография.
- Трансторакальная пункция.
Милиарная форма туберкулеза как таковая не выделяется. Она как бы входит в общую рубрику диссеминированного туберкулеза. Однако в практической работе именно при милиарном туберкулезе возникают наибольшие трудности в своевременном выявлении заболевания и его дифференциальной диагностике. К. В. Помельцов (1965), описывая рентгенологическую картину туберкулеза, различает свежие, т. е. милиарные однотипные, диссеминации и хронические «неравнобугорковые», когда элементы различны по величине и густоте высыпаний в разных отделах легких.
По данным патологоанатомических исследований, при милиарном туберкулезе в легких и других органах образуются мелкие бугорковые высыпания диаметром от 1 — 2 до 5 мм. Морфологически это участки продуктивного туберкулезного воспаления с некрозом в центре. Распространению процесса по органам предшествует бациллемия.
Источником распространения микобактерий обычно являются внутригрудные лимфатические узлы при первичном их поражении или при реактивации процесса после ранее перенесенного туберкулезного бронхаденита. Из лимфатических узлов микобактерип попадают в лимфатические сосуды, а затем в кровеносное русло и внутренние органы.
Клиническая картина при милиарном туберкулезе может быть выраженной и разнообразной или стертой. Большинство авторов указывают на запоздалую диагностику данной формы туберкулеза из-за редкости ее, неспецифичности клинических проявлений и влияния сопутствующей, особенно возрастной, патологии (Малицкий А. Г., Харчева К. Α, 1975; Нага Н. et al., 1984). Нередко в течение 2 — 4 мес. заболевание расценивается как осложнение гриппа, ревматизм, менингит, системное поражение, лейкемоидная реакция и т. п.
Следует отметить, что, как и в прежние годы, при этой форме туберкулеза в основном сохраняются те же клинические маски милиарного туберкулеза в виде тифоидного заболевания, менингита, легочного заболевания, которые проявляются при развернутой картине болезни.
При всех вариантах наиболее постоянным симптомом болезни служит лихорадочное состояние. Повышение температуры тела до фебрильных цифр, слабость, утомляемость, потливость могут быть первыми существенными симптомами болезни. В периферической крови отмечаются значительное увеличение СОЭ, лейкоцитоз.
Диагностические трудности сохраняются до тех пор, пока на рентгенограмме легких не будет выявлена диссеминация. Опыт показывает, что от начала заболевания, т. е. с момента обнаружения первых клинических признаков болезни, до развития рентгенологической картины просовидной или напоминающей ее диссеминации проходит 4 — 8 нед.
Если рентгенограмма или флюорограмма выполнены в начале заболевания, когда изменений еще не было, а впоследствии рентгенография не повторялась, то нельзя исключить возможность туберкулеза. Иначе говоря, при неясном лихорадочном заболевании рентгенографию следует повторять через 10 — 15 дней в течение 8 — 10 нед. от начала болезни.
Только в этом случае по истечении 10-недельного срока можно исключить милиарную форму туберкулеза. Следует отметить, что при рентгеноскопии милиарная диссеминация не выявляется, поэтому исследование за экраном не может заменить рентгенографию.
Милиарный туберкулез чаще наблюдается у лиц молодого или преклонного возраста. Нередко могут ему сопутствовать другие заболевания или предшествовать беременность и роды.
Рентгенологическая картина при типичной милиарной диссеминации характеризуется двусторонним, равномерным, зеркальным поражением обоих легких. Диаметр отдельных элементов диссеминации 1 — 3 мм. Легочный рисунок среднего и мелкого калибра не дифференцируется.
Прозрачность легочных полей значительно снижена. Следует также обратить внимание на то, что довольно часто в отличие от других форм диссеминированного туберкулеза при милиарном наиболее густая диссеминация отмечается не в верхних, а в нижнесредних отделах легких. Однако на рентгенограммах в боковой проекции или на томограммах диссеминация носит равномерный характер. Это подтверждает мнение, о том, что густота диссеминации в нижних отделах обусловлена лишь большей толщиной легочной ткани и не является истинной картиной.
Примерно в половине случаев милиарного туберкулеза диссеминация проявляется более массивным поражением, образованием более крупных узелковых теней. На томограммах удается выявить более густое расположение элементов диссеминации в верхушечно-задних сегментах легких или тонкостенные «штампованные» каверны. В таких случаях важное диагностическое значение имеет томографическое исследование.
Нехарактерная картина проявляется двусторонним неравномерным понижением прозрачности легочных полей и асимметричным усилением легочного рисунка. На этом фоне могут определяться отдельные мелкоузелковые и очаговые тени. Нередко малохарактерные изменения сочетаются с менингитом, что еще более затрудняет рентгенологическое исследование. Однако такое сочетание легочных изменений и менингита должно натолкнуть на мысль о туберкулезе.
Таким образом, в разных фазах милиарного туберкулеза рентгенологическая картина может быть различной. В течение 4 — 8 нед. от начала болезни рентгенологические изменения могут не выявляться.
В дальнейшем определяется характерная картина:
- двусторонняя равномерная милиарная диссеминация;
- милиароподобная диссеминация с тонкостенными кавернами или группировкой элементов в верхнезадних сегментах.
Нехарактерная картина выражается в понижении прозрачности легочных полей и неравномерном усилении легочного рисунка с неотчетливыми очаговоподобными образованиями. При всех вариантах рентгенологической картины заболевание сопровождается повышением температуры тела, симптомами общей интоксикации и изменением гемограммы.
Определенное значение в клинической диагностике имеют исследование глазного дна (бугорковые высыпания по ходу сосудов), анализ мочи на микобактерии туберкулеза (поражение почек) и бронхоскопия. Бронхологическое исследование способствует выявлению туберкулеза бронхов и лимфобронхяальных фистул, особенно если диссеминация возникла вследствие первичного бронхоаденита, что может наблюдаться в детском или молодом возрасте.


Источник
Под легочной диссеминацией понимают распространение в легких множественных очагов. Распространенными называют диссеминации. при которых очаги рассеяны в значительной части одного или обоих легких. При диффузной диссеминации эти очаги более или менее густо усеивают оба легких
Картину легочной диссеминации могут дать свыше 150 заболеваний. Уверенная ориентировка в таком обширном круге болезней «по зубам» лишь специалисту-пульмонологу. Но даже ему в трудных случаях для распознавания болезни приходится прибегать к чрезбронхиальной или открытой биопсии легкого. Врач должен разбираться лишь в дифференциальной диагностике самых частых и важных легочных диссеминаций.
При обилии заболеваний, дающих синдром легочной диссеминации, целесообразна экономная «крупномасштабная» дифференциальная диагностика, позволяющая не перебирать поодиночке один диагноз за другим, а быстро исключать целые группы болезней. На последующих же этапах, когда установлен наиболее вероятный общепатологический процесс (воспаление, или опухоль, или запыление легких и т. д.), выясняется диагноз конкретной болезни.
Рассмотрим важнейшие разграничительные критерии:
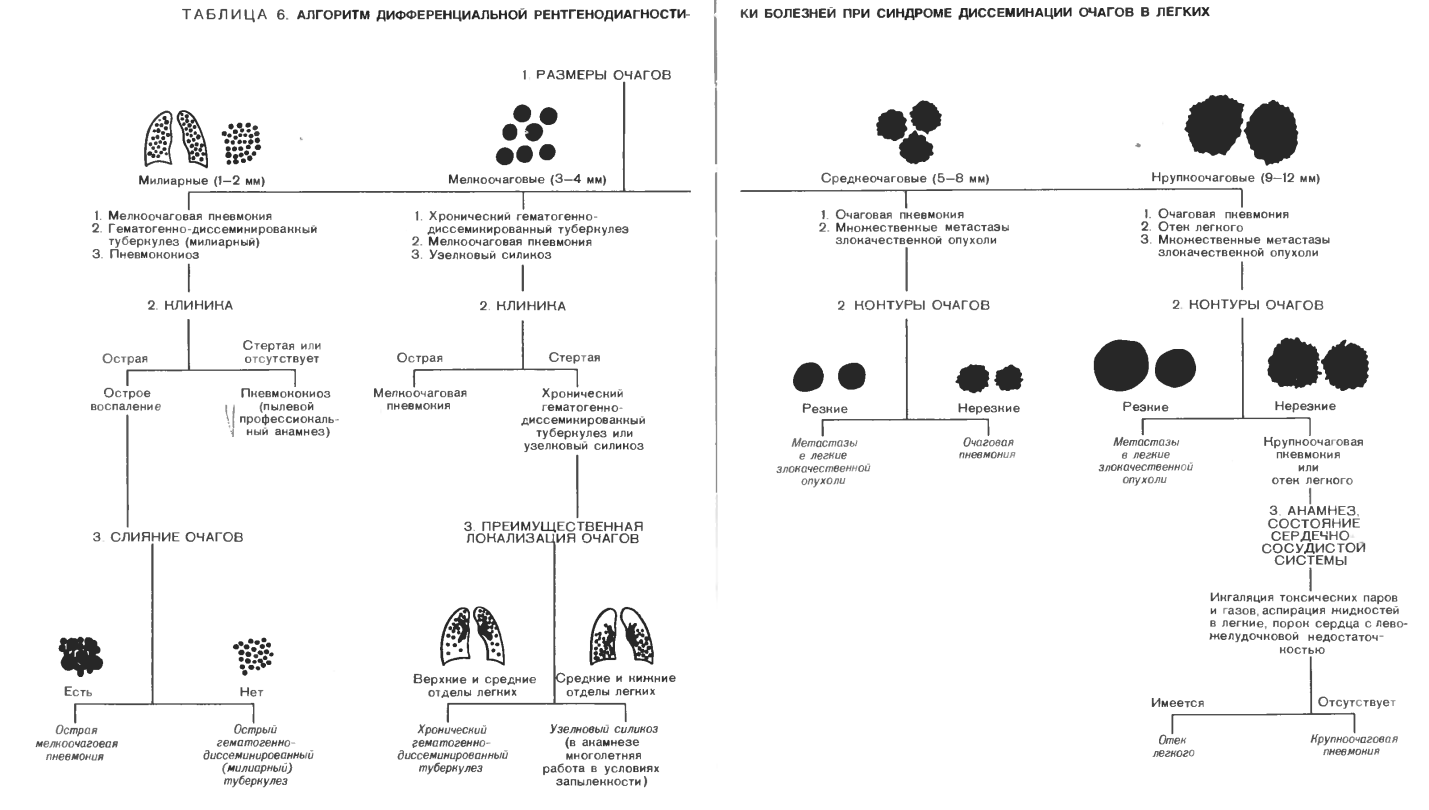
1. Размеры очагов: милиарные (1—2 мм), мелкие (3—4 мм), средние (5—8 мм), крупные (9—12 мм).
2. Клинические проявления болезни: а) стертая, или «немая», клиника; б) проявления общего или легочного страдания. Начало болезни: а) острое; б) постепенное; в) нет клинических проявлений. Наличие или отсутствие признаков поражения легких: кашля, одышки, лихорадки, кровохарканья.
3. Преимущественная локализация очагов: а) одно- или двусторонняя; б) в верхних, средних или нижних отделах легочных полей.
4. Динамика очагов: а) стабильность; б) слияние в инфильтраты; в) последующий распад и образование полости.
Итак, первый решающий признак, позволяющий сразу разграничить наиболее вероятные причины диссеминации.— это размеры очагов. Мельчайшие милиарные очажки наиболее характерны для острого гематогенно- диссеминированного (милиарного) туберкулеза. Гораздо реже при столь мелких высыпаниях встречаются узелковые пневмокониозы и очаговые пневмонии (точнее, бронхиолиты). Однако эти заболевания различаются по клиническим проявлениям. Стертые клинические симптомы или даже их отсутствие при рентгенологической картине милиарной диссеминации удостоверяют пневмокониоз. Но, разумеется, jtot диагноз ни в коем случае не может быть поставлен без указания на длительную многолетнюю работу в условиях запыления легких.
Острое начало с выраженными проявлениями легочного заболевания (лихорадка, кашель, интоксикация, одышка и др.) при указанной рентгенологической картине свидетельствует об остром воспалительном поражении. Здесь очень важен следующий факт: если рентгенограмма сделана в первые дни заболевания, то при милиарном туберкулезе очаги еще не видны (они обычно появляются на снимках лишь на 14—21-й день от начала болезни), в то время как при бронхиолите они уже заметны и расположены на фоне усиленного легочного рисунка. Ценный решающий признак — наблюдение за динамикой очагов. Рассасывание их в течение нескольких дней или 1—2 нед характерно для неспецифического воспаления. При милиарном туберкулезе, несмотря на активную химиотерапию, картина долгое время остается стабильной. Для уменьшения и исчезновения очагов требуются многие недели и даже месяцы. Некоторое дифференциальное значение имеет симптом слияния очаговых теней. При милиарном туберкулезе очаги не сливаются, а при острой пневмонии это возможно.
Мелкоочаговая диссеминация встречается при гематогенно- диссеминированном туберкулезе, острой пневмонии и узелковом силикозе. Пневмонию можно заподозрить по острому началу и выраженным клиническим проявлениям. Для нее типичны нерезкие контуры очаговых теней, частое их слияние. При недостаточно эффективной или запоздалой терапии могут возникать очаги сливной пневмонии и даже образовываться абсцесс в зоне инфильтрации. Для узелкового силикоза характерна стертая клиническая картина, отсутствие острого начала.
Острый гематогенно-диссеминированный туберкулез по своему началу и клиническим проявлениям может напоминать пневмонию. И тогда разграничительным критерием служит преимущественная локализация высыпаний. Рассеяние очагов в верхних и средних отделах легочных полей более характерно для туберкулеза. Особенно это свойственно хроническому гематогенно-диссеминированному туберкулезу. Для него типичны нерезко выраженные клинические проявления болезни, разнока- либерность очагов в легочных полях, подтягивание кверху корней легких вследствие развивающегося фиброза в верхних долях.
Рассеяние очагов преимущественно в средних и нижних отделах легочных полей при одновременном уплотнении корней легких, но без их смещения наблюдается при силикозе. Повторяем, данный диагноз недопустим, если нет указаний на многолетнюю работу в условиях запыленности (бурильщики, пескоструйщики и др.).
Диссеминация с размером очагов 5—8 мм практически сводит диагностическую задачу к разграничению острой очаговой пневмонии и множественных узелков опухоли. В последнем случае это либо карциноматоз легких вследствие переноса раковых клеток из первичного узла в самом легком, либо множественные метастазы злокачественной опухоли из другого органа. Острая клиника с кашлем, лихорадкой, явлениями интоксикации, наличием влажных хрипов в легких склоняет врача в пользу очаговой пневмонии. Стертая клиническая картина характерна для опухолевой диссеминации. Впрочем, в дальнейшем при карциноматозе развивается дыхательная недостаточность с выраженной одышкой. Четкие контуры очагов характерны для метастазов, а нерезкие —для воспалительного процесса.
Те же критерии действительны и для крупноочаговой диссеминации (размеры очагов 9—12 мм), так как она тоже вызывается главным образом острой пневмонией или метастазами злокачественной опухоли в легкие. И здесь резкие контуры очагов и интактность окружающей легочной ткани убеждают в раковой природе обсеменения легких. Остается лишь выяснить источник метастазов, т. е. локализацию первичной опухоли. Нечеткие контуры очагов характерны для острой пневмонии. Следует только иметь в виду, что острый дольковый отек легких может очень напоминать картину крупноочаговой пневмонии. Поэтому нужно знать, что подобный отек развивается при недостаточности левого желудочка сердца на почве декомпенсированного порока, инфаркта миокарда или кардиосклероза — соответствующие изменения величины и формы сердечной тени отражаются на рентгенограммах. Кроме того, причиной острого отека может быть ингаляция токсических паров и газов или аспирация жидкости, в частности бензина. Этот факт выясняется из анамнеза.
Вопрос 10. Синдром патологии корня легкого (см. билет 9 вопрос 2)
Источник
