Патогномоничным для синдрома внутричерепной гипертензии является

Под термином «внутричерепное давление» (ВЧД) обычно понимается некое равномерно распределенное давление в полости черепа. (!) Нормальные показатели ВЧД составляют: у взрослого человека — 3-15 мм рт. ст., у детей — 3-7 мм рт.ст., у новорожденных — 1,5-6 мм рт.ст. Нормальное ВЧД — необходимое условие обеспечения адекватного кровоснабжения мозга, его метаболизма и функциональной активности. При этом возможны значительные колебания ВЧД (до 50-60 мм рт.ст.) при кашле, чихании или резком подъеме внутрибрюшного давления. Эти изменения чаще непродолжительны и не приводят к каким-либо существенным неврологическим нарушениям.
Содержимое полости черепа, которое определяет величину ВЧД, возможно разделить (несколько упрощая) на 3 (три) части: паренхима мозга (80 — 85% интракраниального объема), ликвор (5 — 15%) и внутрисосудистый объем артериальной и венозной крови (3 — 6%) ; возможен 4-й компонент: объемное образование (в роли которого может выступать опухоль, гематома и т.д.). Таким образом, с учетом выше сделанных дополнений полное определение «ВЧД» будет выглядеть следующим образом: ВЧД — это давление в полости черепа (в венозных синусах мозга, мозговых желудочках, эпидуральном и субарахноидальном пространствах), которое определяется динамическим равновесием объемного мозгового кровотока, объемов цереброспинальной жидкости и ткани мозга.
Учитывая то, что компоненты интракраниальной системы по своей природе несжимаемы, поэтому при изменении объема одного из трех компонентов интракраниальной системы (которая ограничена ригидными костями черепа) поддержание постоянного уровня ВЧД осуществляется с помощью компенсаторного изменения величины других ее компонентов. (!) Этот принцип перераспределения объемов получил название концепции Монро Келли.
При относительно постоянном объеме паренхимы мозга (у здоровых людей и при необъемной внутричерпеной патологии) ВЧД зависит от показателей ликвородинамики и гемодинамики, которые очень тесно взаимосвязаны на уровне функциональной и структурной организации головного мозга. Считается, что 60% спинномозговой жидкости (СМЖ), заполняющей желудочковую систему мозга, образуется в ворсинчатых сплетениях крыши III, IV и боковых желудочков мозга, а 40% приходятся на трансэпендимальный перенос интерстициальной жидкости. И если ликворообразование процесс относительно постоянный, то скорость резорбции ликвора может меняться и регулироваться в зависимости от уровня венозного давления, условий гемодинамики (которая, в свою очередь, в основном регулируется изменением: калибра артерий и артериол головного мозга, давления и кровенаполнения его венозных синусов.
Доказано, что важной составляющей повышения ВЧД является его «венозный» компонент. Повышение венозного ВЧД сопровождается сдавливанием мостиковых вен и расширением конвекситальных подпаутинных пространств. При этом роль базальных вен в оттоке крови от головного мозга ощутимо возрастает, что приводит к ускорению кровотока в глубоких венах мозга, в частности — в венах Розенталя. Повышение ВЧД в свою очередь формирует (!) повышение градиента давления раздела двух сред «венозная кровь — ликвор» c вероятным замедлением резорбции ликвора. Далее развивается арезорбтивная ликворная гипертензия мозга.
Таким образом, затруднение венозного оттока сопровождается повышением давления в венозной части кровеносного русла головного мозга; затем градиент гидростатического давления затрудняет физиологическое всасывание ликвора, вследствие чего формируется ликворная гипертензия (у здорового взрослого человека давление СМЖ составляет 70-120 мм вод.ст.). Указанный механизм лежит в основе развития (!) вторичной внутричерепной гипертензии, развивающейся вследствие (вторично) существующих заболеваний, которые затрудняют венозный отток из полости черепа (опухоли, инфекции, травмы, в том числе вертебральная и вртеброгенная патология, приводящая к компрессии венозных структур, через которые осуществляется венозный отток).
Но также существует идиопатическая интракраниальная гипертензия (или «Pseudotumor сerebri»), этиология и патогенез которой остается до конца не ясной, но возникновение которой связывают с целым рядом различных патологических состояний, и список их продолжает пополняться. Среди них наиболее часто упоминаются: ожирение, беременность, нарушение менструального цикла, эклампсия, гипопаратиреоидизм, болезнь Аддисона, цинга, диабетический кетоацидоз, отравление тяжелыми металлами (свинец, мышьяк), прием лекарственных препаратов (витамин А, тетрациклины, нитрофуран, налидиксовая кислота, пероральные контрацептивы, длительная кортикостероидная терапия или ее отмена, психотропные средства), некоторые инфекционные заболевания, паразитарные инфекции (торулоз, трепаносомоз), хроническая уремия, лейкозы, анемия (чаще железодефицитная), гемофилия, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, саркоидоз, сифилис, болезнь Педжета, болезнь Уиппла, синдром Гийена–Барре и т.д.
Следует помнить о первичной патологи ликворной системы, которая может без прямого участия венозной системы приводить к развитию внутричерепной гипертензии (ВЧГ): это также опухоли (вызывающие компрессию ликворных пространств, которые участвуют в циркуляции, дренаже и оттоке ликвора), воспалительные заболевания ликворной системы, к примеру, хориоэпиндимит (ревматический, постгриппозный, тонзилогенный, а также травматический и токсический), с развитием гидроцефального (и/или гипертензионного) синдрома, если он протекает как окклюзионная форма (с облитерацией ликворных путей) или как неокклюзионная гиперсекреторная форма; и другие патологические процессы.
Стойкое повышение внутричерепного давления может привести к гидроцефалии (водянке головного мозга). Гидроцефалией называют патологическое состояние, характеризующееся увеличением количества жидкости в полости черепа. Различают: (1) общую гидроцефалию с увеличением содержания жидкости в желудочках мозга, а также в субарахноидальном пространстве; (2) внутреннюю (или желудочковую) гидроцефалию, при которой имеется избыточное содержание жидкости внутри желудочков; (3) наружную гидроцефалию, при которой имеется избыточным содержанием жидкости в субарахноидальном пространстве при нормальном содержании ее в желудочках, которое развивается ex vacuo при атрофии мозга.
Следует особенно подчеркнуть, что расширение ликворных пространств (внутренних и наружных) – гидроцефалия — (!) не обязательно отражает ликворную (внутричерепную) гипертензию, поскольку гидроцефалия может быть нормотензивной. Заместительная (нормотензивная) гидроцефалия может быть следствием возрастных атрофических изменений головного мозга. Обратите внимание: 90-99% заключений МРТ/КТ головы содержат фразу о гидроцефалии – это повод для гипердиагностики гипертензионно(-гидроцефального) синдрома, который в большинстве случаев отсутствует. (!) Оценка пальцевидных вдавлений на рентгене черепа (которые являются косвенным признаком внутричерепной гипертензии) является очень субъективным делом и не позволяет определенно утверждать, что их наличие это результат существующей в настоящий момент внутричерепной гипертензии, а не результат имевшей место в прошлом внутричерепной гипертензии, которая нормализовалась к настоящему моменту (к моменту проведения рентгенографии черепа).
Для клинической картины синдрома внутричерепной гипертензии характерна триада основных симптомов:
(1) головная боль: характерно увеличение ее интенсивности в ранние утренние часы или непосредственно после пробуждения, что обусловлено циркадными ритмами продукции СМЖ (40% ликвора образуется с 4 до 6 часов утра); головная боль носит распирающий характер с ощущением выдавливания глаз изнутри, усиливается при опускании головы вниз, кашле; часто с нарастанием интенсивности головной боли появляется многократная рвота;
(2) рвота, также как и головная боль чаще возникает по утрам; после рвоты часто имеет место снижение интенсивности или полное исчезновение головной боли;
(3) застойные явления на глазном дне: являются весьма патогномоничным признаком ВЧГ.
Чтобы связать имеющуюся у пациента головную боль с выявленной у него гидроцефалией (к примеру, при проведении МРТ) необходимо соблюдение следующих диагностических критериев (согласно международного классификации головной боли 2-е издание, 2003): диагностические критерии головной боли, связанной с вторичной внутричерепной гипертензией вследствие гидроцефалии:
А. Головная боль, отвечающая критериям С и D и сопровождающаяся, по меньшей мере, двумя из следующих характеристик: 1. диффузный характер; 2. максимально выражена в утренние часы; 3. максимально выражена при пробе Вальсальвы; 4. сопровождается рвотой 5. сочетается с отеком зрительного нерва, параличом шестого черепно-мозгового нерва, нарушением сознания, нестабильностью походки и/или увеличением объема головы (у детей младше 5 лет.
В. Гипертензивная гидроцефалия, отвечающая следующим критериям: 1. расширение желудочков по данным нейровизуализационных методов исследования; 2. ликворное давление > 200 мм водного столба у пациентов без ожирения и > 250 мм водного столба у пациентов с ожирением; 3. другие внутричерепные заболевания, которые могут быть причиной повышения ликворного давления, исключены.
С. Головная боль развивается в тесной временной связи с повышением ликворного давления
D. Головная боль проходит в течение 72 часов после нормализации ликворного давления.
Методы измерения и мониторинга ВЧД. Из всего арсенала имеющихся методов измерения и мониторинга ВЧД выделяют две большие группы методов: инвазивные и неинвазивные.
Инвазивные методики измерения и мониторинга ВЧД основаны на пункции ликворных пространств. Причем в зависимости от области измерения ВЧД их можно разделить на супратенториальные интравентрикулярные, субдурально-субарахноидальные интрапаренхиматозные, эпидуральные, инфратенториальные, люмбальные, фиброоптические системы, системы с мембранными трансдьюсерами (датчиками).
К неинвазивным методам относятся отоакустические методы, а также рентгенологические методы, компьютерная томография, магнитнорезонансная томография (КТ, МРТ), которые на основании косвенных признаков позволяют (!) предположить повышенное ВЧД, а также гидроцефалию.
Также имеются сообщения о возможности проведения неинвазивного мониторинга ВЧД с помощью так называемого теста на смещение барабанной перепонки. Как известно, при изменении уровня внутричерепного давления происходит и изменение уровня давления перилимфы в лабиринте улитки, что, в свою очередь, приводит к смещению (деформации)барабанной перепонки. Наиболее достоверные данные были получены в группе больных молодого возраста с гидроцефалией или доброкачественной внутричерепной гипертензией. Обязательным условием для применения этой методики является (!) сохранность структур среднего уха и ствола мозга (в нашей стране эта методика находится на стадии апробации). Имеются сообщают о возможности использования задержанной отоакустической эмиссии (ЗОАЭ) для неинвазивного мониторинга ВЧД. Они отмечают изменение латентности и амплитуды ответного сигнала на частоте 1 кГц.
(!) «Золотым стандартом» измерения ВЧД является мониторинг внутрижелудочкового давления. На современном этапе развития медицины выбор того или иного способа измерения и контроля ВЧД зависит от клинической ситуации, от имеющейся диагностической базы в лечебном учреждении, а также от опыта врача и его личных предпочтений.
Источник

Внутричерепная гипертензия — синдром повышенного интракраниального давления. Может быть идиопатическим или развиваться при различных поражениях головного мозга. Клиническая картина складывается из головной боли с давлением на глаза, тошнотой и рвотой, иногда — транзиторными расстройствами зрения; в тяжелых случаях отмечается нарушение сознания. Диагноз выставляется с учетом клинических данных, результатов Эхо-ЭГ, томографических исследований, анализа ликвора, внутрижелудочкового мониторинга ВЧД, УЗДГ церебральных сосудов. Лечение включает мочегонные препараты, этиотропную и симптоматическую терапию. По показаниям проводятся нейрохирургические операции.
Общие сведения
Внутричерепная гипертензия — синдромологический диагноз, часто встречающийся как во взрослой, так и в детской неврологии. Речь идет о повышении внутричерепного (интракраниального) давления. Поскольку уровень последнего прямо отражается на давлении в ликворной системе, внутричерепная гипертензия также носит название ликворно-гипертензионный синдром или синдром ликворной гипертензии. В большинстве случаев внутричерепная гипертензия является вторичной и развивается вследствие травм головы или различных патологических процессов внутри черепа.
Широко распространена и первичная, идиопатическая, внутричерепная гипертензия, классифицируемая по МКБ-10 как доброкачественная. Она является диагнозом исключения, т. е. устанавливается только после того, как не нашли подтверждения все другие причины повышения интракраниального давления. Кроме того, выделяют острую и хроническую внутричерепную гипертензию. Первая, как правило сопровождает черепно-мозговые травмы и инфекционные процессы, вторая — сосудистые нарушения, медленно растущие внутримозговые опухоли, кисты головного мозга. Хроническая внутричерепная гипертензия зачастую выступает резидуальным следствием острых интракраниальных процессов (травм, инфекций, инсультов, токсических энцефалопатий), а также операций на головном мозге.
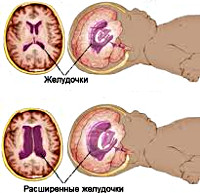
Внутричерепная гипертензия
Причины и патогенез внутричерепной гипертензии
Повышение интракраниального давления бывает обусловлено целым рядом причин, которые можно разделить на 4 основные группы. Первая — наличие в полости черепа объемного образования (первичной или метастатической опухоли мозга, кисты, гематомы, аневризмы сосудов головного мозга, абсцесса головного мозга). Вторая — отек головного мозга диффузного или локального характера, который развивается на фоне энцефалита, ушиба головного мозга, гипоксии, печеночной энцефалопатии, ишемического инсульта, токсических поражений. Отек не собственно тканей мозга, а церебральных оболочек при менингите и арахноидите также приводит к ликворной гипертензии.
Следующая группа — это причины сосудистого характера, обуславливающие повышенное кровенаполнение мозга. Избыточный объем крови внутри черепа может быть связан с увеличением ее притока (при гипертермии, гиперкапнии) или затруднением ее оттока из полости черепа (при дисциркуляторной энцефалопатии с нарушением венозного оттока). Четвертую группу причин составляют ликвородинамические расстройства, которые в свою очередь бывают вызваны увеличением ликворопродукции, нарушением ликвороциркуляции или понижением абсорбции ликвора (цереброспинальной жидкости). В таких случаях речь идет о гидроцефалии — избыточном скоплении жидкости в черепной коробке.
Причины доброкачественной интракраниальной гипертензии не совсем ясны. Более часто она развивается у женщин и во многих случаях связана с набором массы тела. В связи с этим существует предположение о существенной роли в ее формировании эндокринной перестройки организма. Опыт показал, что к развитию идиопатической внутричерепной гипертензии может приводить избыточное поступление витамина А в организм, прием отдельных фармпрепаратов, отмена кортикостероидов после длительного периода их применения.
Поскольку полость черепа представляет собой ограниченное пространство, любое увеличение размеров находящихся в ней структур влечет за собой подъем интракраниального давления. Результатом является выраженное в различной степени сдавление головного мозга, приводящее к дисметаболическим изменениям в его нейронах. Значительное нарастание внутричерепного давления опасно смещением церебральных структур (дислокационным синдромом) с вклинением миндалин мозжечка в большое затылочное отверстие. При этом происходит компрессия мозгового ствола, влекущая за собой расстройство витальных функций, поскольку в стволе локализуются дыхательный и сердечно-сосудистый нервные центры.
У детей этиофакторами внутричерепной гипертензии могут выступать аномалии развития головного мозга (микроцефалия, врожденная гидроцефалия, артериовенозные мальформации головного мозга), внутричерепная родовая травма, перенесенная внутриутробная инфекция, гипоксия плода, асфиксия новорожденного. В младшем детском возрасте кости черепа более мягкие, а швы между ними эластичны и податливы. Такие особенности способствуют значительной компенсации интракраниальной гипертензии, что обеспечивает ее порой длительное субклиническое течение.
Симптомы внутричерепной гипертензии
Основным клиническим субстратом ликворно-гипертензионного синдрома выступает головная боль. Острая внутричерепная гипертензия сопровождается нарастающей интенсивной головной болью, хроническая — периодически усиливающейся или постоянной. Характерна локализация боли в лобно-теменных областях, ее симметричность и сопутствующее ощущение давления на глазные яблоки. В ряде случаев пациенты описывают головную боль как «распирающую», «изнутри давящую на глаза». Зачастую наряду с головной болью присутствует ощущение подташнивания, болезненность при движениях глазами. При значительном повышении внутричерепного давления возможна тошнота с рвотой.
Быстро нарастающая острая внутричерепная гипертензия, как правило, приводит к тяжелым расстройствам сознания вплоть до комы. Хроническая внутричерепная гипертензия обычно приводит к ухудшению общего состояния пациента — раздражительности, нарушениям сна, психической и физической утомляемости, повышенной метеочувствительности. Может протекать с ликворно-гипертензионными кризами — резкими подъемами интракраниального давления, клинически проявляющимися сильной головной болью, тошнотой и рвотой, иногда — краткосрочной потерей сознания.
Идиопатическая ликворная гипертензия в большинстве случаев сопровождается преходящими расстройствами зрения в виде затуманивания, ухудшения резкости изображения, двоения. Снижение остроты зрения наблюдается примерно у 30% пациентов. Вторичной интракраниальной гипертензии сопутствуют симптомы основного заболевания (общеинфекционные, интоксикационные, общемозговые, очаговые).
Ликворная гипертензия у детей до года манифестирует изменением поведения (беспокойством, плаксивостью, капризностью, отказом от груди), частыми срыгиваниями «фонтаном», глазодвигательными расстройствами, выбуханием родничка. Хроническая интракраниальная гипертензия у детей может стать причиной задержки психического развития с формированием олигофрении.
Диагностика внутричерепной гипертензии
Установка факта повышения интракраниального давления и оценка его степени является непростой задачей для невролога. Дело в том, что внутричерепное давление (ВЧД) существенно колеблется, и клиницисты до сих пор не имеют единого мнения его норме. Считается, что нормальное ВЧД взрослого человека в горизонтальном положении находится в пределах от 70 до 220 мм вод. ст. Кроме того, не существует пока простого и доступного способа точного измерения ВЧД. Эхо-энцефалография позволяет получить лишь ориентировочные данные, правильная интерпретация которых возможна только при сопоставлении с клинической картиной. О повышении ВЧД может свидетельствовать отек зрительных нервов, выявляемый офтальмологом при офтальмоскопии. При длительном существовании ликворно-гипертензионного синдрома на рентгенографии черепа обнаруживаются так называемые «пальцевые вдавления»; у детей могут отмечаться изменение формы и истончение черепных костей.
Достоверно определить внутричерепное давление позволяет только прямое введение иглы в ликворное пространство посредством люмбальной пункции или пункции желудочков мозга. В настоящее время разработаны электронные датчики, но их внутрижелудочковое введение по-прежнему является достаточно инвазивной процедурой и требует создания трепанационного отверстия в черепе. Поэтому подобную аппаратуру используют только нейрохирургические отделения. В тяжелых случаях внутричерепной гипертензии и в ходе нейрохирургических вмешательств она позволяет осуществлять мониторинг ВЧД. С целью диагностики причинной патологии применяют КТ, МСКТ и МРТ головного мозга, нейросонографию через родничок, УЗДГ сосудов головы, исследование цереброспинальной жидкости, стереотаксическую биопсию внутримозговых опухолей.
Лечение внутричерепной гипертензии
Консервативная терапия ликворной гипертензии осуществляется при ее резидуальном или хроническом характере без выраженного прогрессирования, в острых случаях — при медленном нарастании ВЧД, отсутствии данных за дислокационный синдром и серьезных расстройств сознания. Основу лечения составляют мочегонные фармпрепараты. Выбор препарата диктуется уровнем ВЧД. В острых и тяжелых случаях применяется маннитол и другие осмодиуретики, в остальных ситуациях препаратами выбора выступают фуросемид, спиронолактон, ацетазоламид, гидрохлоротиазид. Большинство диуретиков следует применять на фоне введения препаратов калия (калия аспарагината, хлорида калия).
Параллельно проводится лечение причинной патологии. При инфекционно-воспалительных поражениях мозга назначается этиотропная терапия (противовирусные препараты, антибиотики), при токсических — дезинтоксикация, при сосудистых — вазоактивная терапия (аминофиллин, винпоцетин, нифедипин), при венозном застое — венотоники (дигидроэргокристин, экстракт конского каштана, диосмин+гесперидин) и т. п. Для поддержания функционирования нервных клеток в условиях внутричерепной гипертензии в комплексной терапии используют нейрометаболические средства (гамма-аминомасляную кислоту, пирацетам, глицин, гидролизат головного мозга свиньи и др.). С целью улучшения венозного оттока может применяться краниальная мануальная терапия. В остром периоде пациент должен избегать эмоциональных перегрузок, исключить работу за компьютером и прослушивание аудиозаписей в наушниках, резко ограничить просмотр фильмов и чтение книг, а также другие виды деятельности с нагрузкой на зрение.
Хирургическое лечение внутричерепной гипертензии применяется ургентно и планово. В первом случае целью является неотложное снижение ВЧД во избежание развития дислокационного синдрома. В таких ситуациях нейрохирургами зачастую проводится декомпрессионная трепанация черепа, по показаниям — наружное вентрикулярное дренирование. Плановое вмешательство имеет целью устранение причины повышения ВЧД. Оно может заключаться в удалении интракраниального объемного образования, коррекции врожденной аномалии, ликвидации гидроцефалии при помощи церебрального шунтирования (кистоперитонеального, вентрикулоперитонеального).
Прогноз и профилактика внутричерепной гипертензии
Исход ликворно-гипертензионного синдрома зависит от основной патологии, скорости нарастания ВЧД, своевременности терапии, компенсаторных способностей мозга. При развитии дислокационного синдрома возможен летальный исход. Идиопатическая внутричерепная гипертензия имеет доброкачественное течение и обычно хорошо поддается лечению. Длительная ликворная гипертензия у детей может привести к задержке нервно-психического развития с формированием дебильности или имбецильности.
Предупредить развитие интракраниальной гипертензии позволяет профилактика интракраниальной патологии, своевременное лечение нейроинфекций, дисциркуляторных и ликвородинамических расстройств. К профилактическим мерам можно отнести соблюдение нормального режима дня, нормирование труда; избегание психических перегрузок; адекватное ведение беременности и родов.
Источник
