Пароксизмальная тахикардия при wpw синдроме
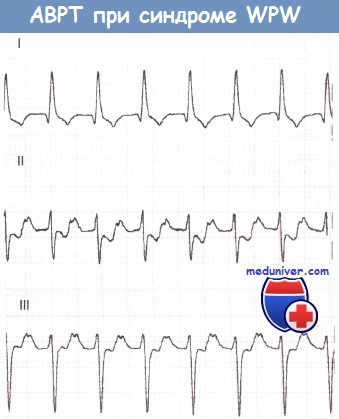
АВ-узловая пароксизмальная тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
Наджелудочковая тахикардия, как уже было сказано, является наиболее часто встречающимся нарушением ритма сердца (70%) при синдроме WPW. Различают два механизма возникновения АВ-узловой тахикардии: ортодромный и антидромный.
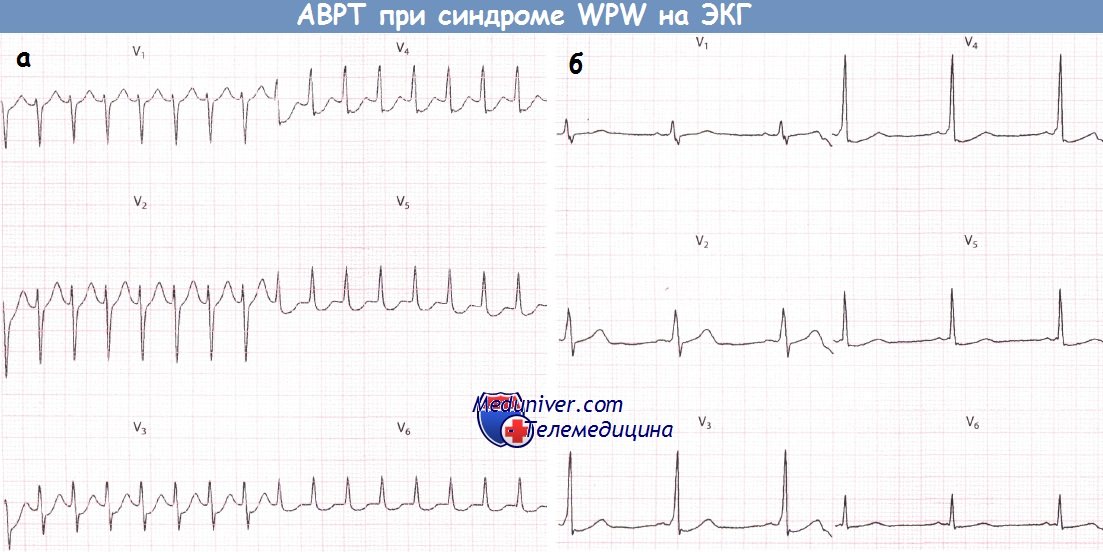
I. Ортодромная АВ-узловая тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
Эта форма АВ-узловой тахикардии встречается чаще (90%). Возбуждение сначала распространяется антеградно по АВ-узлу и затем ретроградно по дополнительному пути проведения (пучку Кента).
Направление и последовательность распространения возбуждения таковы: предсердия —> АВ-узел —> желудочки —> пучок Кента —> предсердия. В результате возникает круговое возбуждение.
Дельта-волна отсутствует. Узкие комплексы QRS быстро следуют друг за другом; зубец Р вследствие задержки возбуждения предсердий «попадает» на комплекс QRS и потому неразличим или появляется сразу после комплекса QRS, попадая на сегмент ST, что обусловливает феномен RP<PR.
Круговое возбуждение при синдроме Вольфа-Паркинсона-Уайта (WPW) является типичным примером механизма повторного входа волны возбуждения (re-entry).
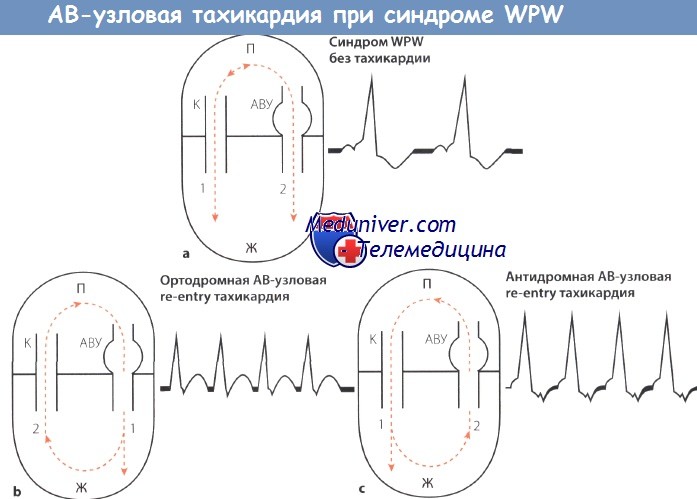
Схема АВ-узловой тахикардии при синдроме WPW.
АВУ — АВ-узел; П — предсердие, Ж -желудочек;
К — пучок Кента (дополнительный пучок проведения);
1,2- последовательность возбуждения; стрелки «вверх-вниз»- направление возбуждения.
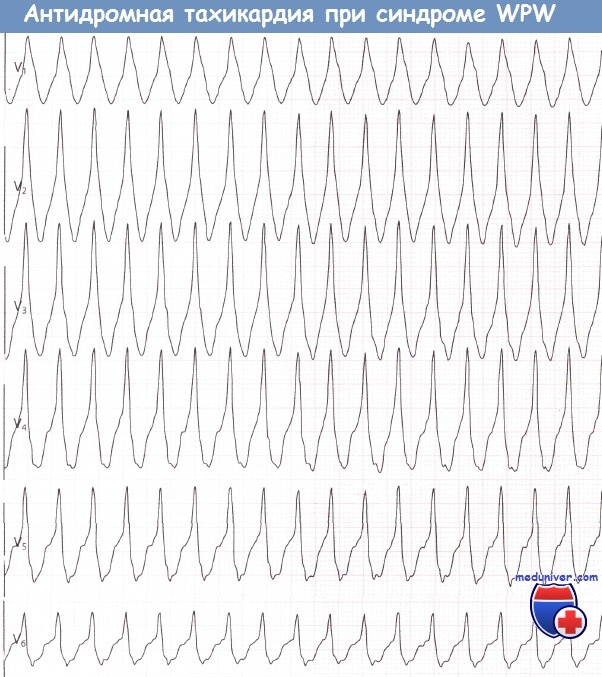
II. Антидромная АВ-узловая тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
При другом механизме, который лежит в основе более редкой формы АВ-узловой тахикардии возбуждение распространяется в обратном направлении, т.е. сначала антеградно по дополнительному проводящему пучку (пучку Кента), затем ретроградно через АВ-узел, но только тогда, когда эффективный рефрактерный период пучка Кента оказывается короче, чем АВ-узла.
В этом случае направление и последовательность распространения возбуждения таковы: предсердия —> пучок Кента —> желудочки —> АВ-узел —> предсердия.
В целом появляются уширенные комплексы QRS, напоминающие блокаду ножки ПГ, но с дельта-волной, так что синдром WPW можно диагностировать, несмотря на тахикардию.
Как и при желудочковой тахикардии, зубец Р на ЭКГ в этих случаях трудно идентифицировать. Однако при тщательном анализе кривой его часто можно обнаружить на сегменте ST сразу после зубца S.
Из-за формального сходства эту форму синдрома Вольфа-Паркинсона-Уайта (WPW) ранее называли псевдожелудочковой тахикардией, хотя истинная желудочковая тахикардия при синдроме WPW наблюдается крайне редко.
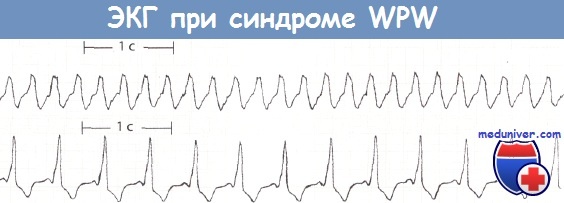
Синдром Вольфа-Паркинсона-Уайта (WPW).
Вверху: пароксизмальная наджелудочковая тахикардия. Антидромная АВ-узловая тахикардия. Частота желудочковых сокращений 155 ударов в минуту. Комплекс QRS уширен и составляет 0,12 с.
Внизу: синусовый ритм при синдроме WPW. Скорость движения бумажной ленты 25 мм/с.
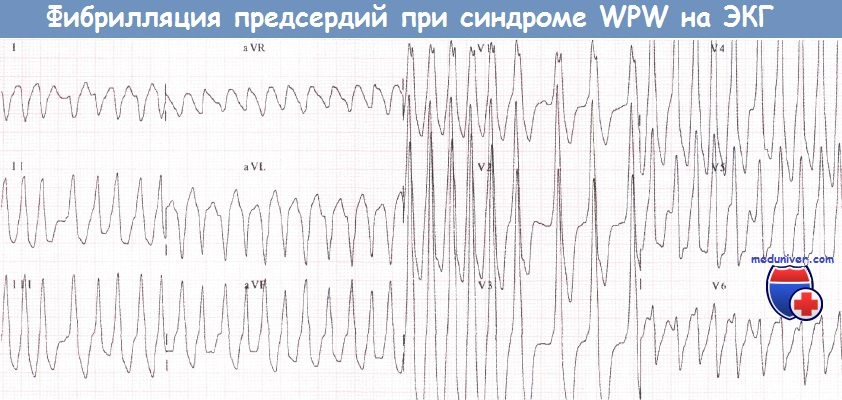
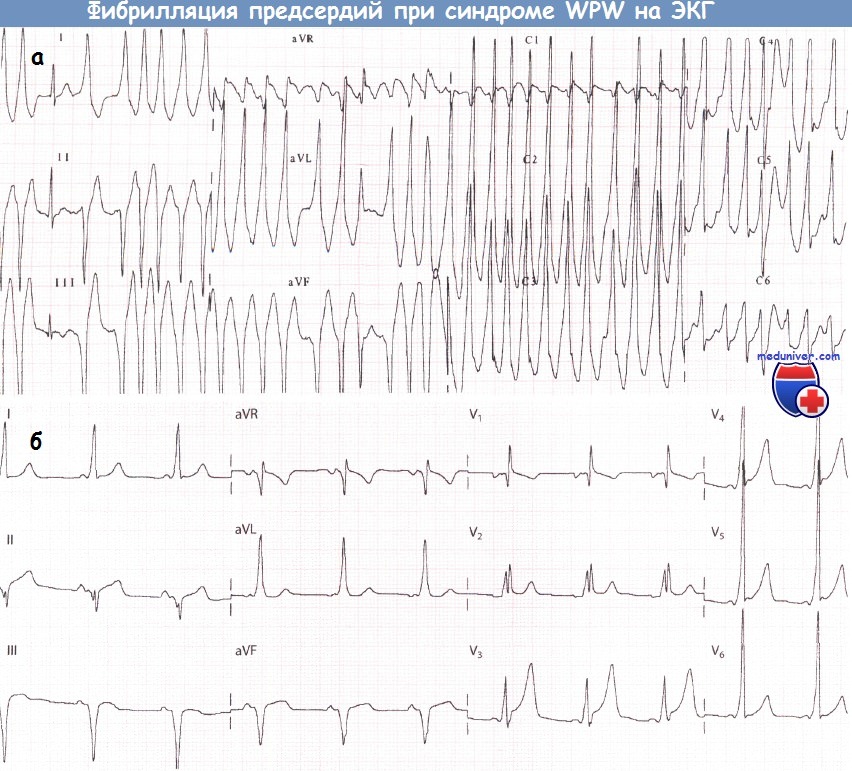
III. Мерцание предсердий при синдроме Вольфа-Паркинсона-Уайта (WPW)
Мерцание предсердий занимает особое место среди нарушений ритма при синдроме WPW и составляет по частоте примерно 20%. При быстрой форме мерцания предсердий (тахиаритмия) существует опасность быстрого распространения возбуждения по дополнительному пути проведения из предсердий в желудочки. Это может привести к уширению комплексов QRS, изменению их конфигурации, напоминающей таковую при блокаде ножек ПГ, и стать причиной развития фибрилляции желудочков и смерти.
При тахиаритмической форме мерцания предсердий назначать препараты наперстянки и верапамил нельзя, так как эти препараты, с одной стороны, замедляют проведение возбуждения, с другой — еще больше укорачивают рефрактерный период пучка Кента, что приводит к облегчению проведения частых импульсов от предсердий к желудочкам.
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)

— Также рекомендуем «Признаки гипокалиемии на ЭКГ»
Оглавление темы «Расшифровка ЭКГ (электрокардиограммы)»:
- Расшифровка холтеровского мониторинга электрокардиограммы (ЭКГ)
- Признаки перикардита на ЭКГ
- Признаки миокардита на ЭКГ
- Признаки хронического легочного сердца на ЭКГ
- Признаки ТЭЛА (тромбоэмболии легочной артерии, острого легочного сердца) на ЭКГ
- Признаки синдрома Вольфа-Паркинсона-Уайта (WPW) на ЭКГ
- Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В
- АВ-узловая пароксизмальная тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
- Признаки гипокалиемии на ЭКГ
- Синдром удлиненного интервала QT на ЭКГ
Источник
Синдром WPW — что это?
Синдром Вольфа-Паркинсона-Вайта (он же синдром WPW) — это врожденная аномалия строения сердца, характеризующаяся наличием дополнительного проводящего пути (пучка Кента), который нарушает сердечный ритм. При данном заболевании сердечные импульсы проводятся по пучку Кента, соединяющему желудочки и предсердия. В результате происходит предвозбуждение желудочков.
Согласно статистическим данным, нарушение ритма сердца из-за синдрома WPW выявляется только в 0,15–2 % случаев. Чаще болезнь встречается среди мужчин, обычно проявляется в 10–20 лет. Она приводит к тяжелым нарушениям сердечного ритма, требует особого подхода к диагностике и лечению, может представлять угрозу для жизни больного.
Классификация синдрома WPW
В кардиологии различают феномен ВПВ и синдром ВПВ. Для первого характерны электрокардиографические признаки проведения сердечного импульса по дополнительным соединениям и перевозбуждения желудочков. При этом клинические проявления АВ реципрокной тахикардии отсутствуют. Синдром сердца WPW — это сочетание перевозбуждения желудочков с симптомами тахикардии.
С учетом морфологического субстрата ученые выделяют следующие анатомические виды синдрома ВПВ:
1. С добавочными мышечными АВ-волокнами. Мышечные волокна могут:
- проходить через добавочное правое/левое париетальное АВ-соединение;
- идти от ушка правого/левого предсердия;
- быть связанными ваневризмой синуса Вальсальвы/средней вены сердца;
- идти через фиброзное аортально-митральное соединение;
- быть парасептальными, септальными верхними/нижними.
2. С пучками Кента (мышечные АВ-волокна), происходящими из рудиментарной ткани:
- и входящими в миокард правого желудочка;
- и входящими в правую ножку пучка Гиса (атрио-фасцикулярные).
По характеру проявления классифицируют:
- Манифестирующий синдром WPW. Характеризуется постоянным наличием дельта-волны, эпизодами атриовентрикулярной реципрокной тахикардии и синусовым ритмом;
- Преходящий синдром WPW (он же интермиттирующий синдромWPW). На ЭКГ диагностируется синусовый ритм, преходящеепредвозбуждение желудочков, верифицированная атриовентрикулярная реципрокная тахикардия;
- Скрытый синдром WPW. Описывается ретроградным проведением по пучку Кента. На ЭКГ выявляются эпизоды атриовентрикулярной реципрокной тахикардии (в состоянии покоя аномалия с помощью ЭКГ не диагностируется). Проявляется приступами тахикардии.
По расположению пучки Кета могут быть:
- левосторонними (идут от левого предсердия к левому желудочку);
- правосторонними (идут от правого предсердия к правому желудочку);
- парасептальными (идут около сердечной перегородки).
Расположение дополнительного проводящего пути учитывается кардиологами-аритмологами при выборе наиболее эффективной техники операционного доступа (через вену либо через бедренную артерию).
Синдром ВПВ и беременность
Синдром ВПВ, клинически себя никак не проявляющий, не требует дополнительного лечения. Но во время беременности заболевание может заявить о себе пароксизмальными нарушениями сердечного ритма. Тогда необходима консультация кардиолога и подбор эффективного лечения.
При очень частых приступах тахикардии на фоне синдрома WPW беременность противопоказана. Это объясняет тем, что болезнь в любой период может перейти в опасное для жизни нарушение ритма. К тому же тахикардия часто провоцирует недостаточное кровообращение в органах и тканях, что негативно отражается не только на состоянии матери, но и на развитии плода.
Причины синдрома WPW
Синдром ВПВ — это врожденное заболевание. Причина его возникновения состоит в мутации генов, из-за чего при закладке и формировании сердца во внутриутробном периоде образуются мостики между желудочком и предсердием. Вырастает пучок Кента.
У больных синдромом WPW распространение возбуждения от предсердий к желудочкам идет по аномальным путям проведения. Как результат, миокард желудочков возбуждается раньше, чем если бы импульс распространялся обычным путем (АВ-узел, пучок и ветви Гиса). На ЭКГ перевозбуждение желудочков отражается в виде дельта-волны (дополнительная волна деполяризации). При этом длительность QRS увеличивается, а интервал P-Q(R), напротив, укорачивается.
В момент поступления в желудочки основной волны деполяризации их столкновение в сердечной мышце фиксируется в виде немного уширенного и деформированного сливного комплекса QRS.
Аномальное возбуждение желудочков провоцирует нарушение последовательности реполяризационных процессов. На ЭКГ это выглядит как дискордантный комплекс QRS, смещение RS-T сегмента и изменение полярности зубца T.
Развитие мерцания и трепетания предсердий, суправентрикулярной тахикардии при синдроме WPW объясняется формированием круговой волны возбуждения. Импульс движется по узлу АВ в направлении от предсердий к желудочкам, а по дополнительным путям — от желудочков к предсердиям.
Симптомы синдрома WPW
Симптомы синдрома ВПВ обычно слабо выраженные. К ним относятся нарушения сердечного ритма:
- трепетание предсердий;
- фибрилляция предсердий;
- реципрокная наджелудочковая тахикардия;
- желудочковая тахикардия;
- желудочковая/предсердная экстрасистолия.
В свою очередь приступы учащенного ритмичного/неритмичного сердцебиения сопровождаются:
- «трепыханием»/замиранием сердца;
- приступами удушья (чувство нехватки воздуха);
- головокружениями;
- учащением пульса;
- артериальной гипотензией;
- слабостью, потерей сознания.
Ухудшение состояния больного может возникать после употребления спиртного, эмоционального либо физического перенапряжения.
В большинстве случаев пароксизм аритмии при синдроме ВПВ можно прекратить, глубоко вдохнув и задержав воздух. Затяжные приступы требуют экстренной госпитализации и лечения под наблюдением кардиолога.
Если Вы обнаружили у себя схожие симптомы, незамедлительно
обратитесь к врачу. Легче предупредить болезнь,
чем бороться с последствиями.
Диагностика синдрома WPW
Диагностика синдрома ВПВ у детей и взрослых включает проведение комплексного клинико-инструментального обследования. Проводятся:
- Регистрация ЭКГ в 12 отведениях;
- Мониторирование ЭКГ по Холтеру. На область сердца крепятся электроды, идущие к портативному аппарату-рекордеру. С ними больной ходит от одних суток и более. При этом он ведет обычный образ жизни, все свои действия и ощущения записывает в дневник;
- Трансторакальная эхокардиография. Современный метод неинвазивной визуализации сердца с помощью отражаемых ультразвуковых сигналов. Позволяет оценить морфологические и функциональные структуры органа;
- Чреспищеводная электрокардиостимуляция. Включает введение в пищевод электрода, подачу стимулирующих электрических импульсов, определение пороговых значений стимуляции, интерпретацию информационных показаний ЭКГ;
- Эндокардиальное электрофизиологическое исследование сердца. Направлено на регистрацию и мониторирование разных показателей работы сердца с помощью регистрационной аппаратуры и специальных датчиков. Дает возможность максимально точно определить количество и расположение дополнительных путей (пучков Кена), верифицировать клиническую форму заболевания и оценить эффективность лекарственной терапии или ранее проведенной радиочастотной катетерной абляции;
- Ультразвуковая диагностика. Позволяет выявить сопутствующие патологии пороки сердца, кардиомиопатию.
К электрокардиографическим признакам синдрома сердца ВПВ относятся:
- укороченный PQ-интервал (не превышает 0,12 с);
- дельта-волна;
- деформированный сливной QRS-комплекс.
В ходе постановки диагноза обязательно проводится дифференциальная диагностика синдрома ВПВ с блокадами ножек пучка Гиса.
Лечение синдрома ВПВ сердца
Если пароксизмы аритмии отсутствуют, синдром ВПВ не требует специального лечения. При ярко выраженных приступах, сопровождающихся гипотензией, симптомами сердечной недостаточности, стенокардией, синкопэ, встает вопрос о проведении консервативного либо хирургического лечения.
Консервативные методы направлены на предупреждение приступов учащенного сердцебиения (тахикардии). Больному назначаются:
- Профилактические антиаритмические препараты (Амиодарон, Флекаинид, Пропафенон, Аденозин и др.);
- Бета-адреноблокаторы — препятствуют стимуляции рецепторов к норадреналину и адреналину (Эсмолол);
- Блокаторы медленных кальциевых каналов — оказывают воздействие на клетки сосудов и сердца, снижают частоту сердечных сокращений, уменьшают тонус сосудов;
- Сердечные гликозиды — увеличивают силу сердечных сокращений.
С целью прекращения приступов тахикардии используется внутривенное введение антиаритмических лекарственных препаратов.
В некоторых случаях купировать пароксизмы аритмий помогают:
- проба Вальсавы;
- массаж каротидного синуса;
- внутривенное введение АТФ.
Если консервативная терапия не способствует улучшению состояния больного и симптомы тахикардии не исчезают, проводится хирургическое лечение синдрома WPW. Показаниями к нему также служат:
- противопоказания к длительной лекарственной терапии;
- частые приступы фибрилляции предсердий;
- наличие приступов тахиаритмии, осложненных гемодинамическими нарушениями.
Операция носит название радиочастотной катетерной абляции. Проводится под местной анестезией. Во время нее к сердцу через бедренные сосуды подводится специальная тонкая трубочка — проводник. По ней подается импульс, который разрушает пучок Кента. Эффективность радиочастотной абляции по статистическим данным составляет 95 %. В 2 % случаев возможны рецидивы заболевания — ткани, подвергшиеся абляции, самовосстанавливаются. Тогда требуется повторная операция.
Важно знать, что при синдроме ВПВ противопоказаны занятия спортом.
Опасность синдрома ВПВ
Синдром ВПВ, проявляющийся приступами тахикардии, снижает качество жизни больного. К серьезным травмам и несчастным случаям могут привести потери сознания во время пароксизмов.
Помимо этого реципрокные АВ-тахикардии при WPW синдроме относятся к категории предфибрилляторных аритмий. Это значит, что частые приступы заболевания способны привести к более опасной и сложной фибрилляции предсердий, которая в свою очередь может трансформироваться в фибрилляцию желудочков и привести к летальному исходу.
Профилактика синдрома WPW
Специфической профилактики заболевания не существует. Если в результате ЭКГ у пациента выявлен синдром ВПВ, он должен регулярно обследоваться у кардиолога (даже если симптомы его не беспокоят). При проявлении признаков патологии нужно незамедлительно подобрать грамотное лечение.
Лицам, состоящим в родственных связях с больным синдромом WPW, рекомендуется пройти плановое обследование, чтобы исключить развитие данной патологии у себя. Диагностика должна включать: суточное мониторирование электрокардиограммы, электрокардиограмму, электрофизиологические методы.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Источник
Нарушения ритма сердца при синдроме WPW (Вольфа-Паркинсона-Уайта)У пациентов с синдромом WPW могут возникать два основных вида аритмий: ФП и (чаще) АВРТ. 1. Фибрилляция предсердий при синдроме WPW (Вольфа-Паркинсона-Уайта)У пациентов без предвозбуждения АВ-узел защищает желудочки от сверхчастой активности предсердий во время их фибрилляции (частота ФП составляет от 350 до 600 имп./мин). При синдроме WPW дополнительный путь делает возможной активацию желудочков «обходным путем» и у некоторых пациентов может проводить импульсы с очень высокой частотой. В результате частота сокращений желудочков при фибрилляции предсердий (ФП) у больных с синдромом WPW бывает очень высокой. Как правило, большинство проведенных предсердных импульсов достигает желудочков по дополнительному пути, что сопровождается появлением дельта-волн. Меньшая часть импульсов, достигшая желудочков через АВ-узел, приводит к формированию нормальных комплексов QRS. В результате ЭКГ, которая может выглядеть очень угрожающе, демонстрирует абсолютно нерегулярный ритм желудочков, что является характерным признаком ФП. Некоторые желудочковые комплексы могут быть нормальными, однако большинство из них уширены за счет дельта-волны. Очень высокая ЧСС при фибрилляции предсердий (ФП) иногда может стать причиной развития сердечной недостаточности или шока. Стимуляция желудочков (предсердными импульсами через ДПП.) с очень высокой частотой создает риск развития ФЖ: это механизм внезапной смерти, которая иногда наблюдается у пациентов с данным синдромом. В целом риск ФЖ у таких пациентов весьма низок. Преимущественно она возникает, когда минимальный интервал между дельта-волнами не достигает 250 мс. Годовой риск внезапной смерти у пациентов с синдромом WPW составляет около 0,05%. При этом риск низок у пациентов с интермиттирующим проведением по дополнительному пути (независимо от того, зарегистрировано ли это на ЭКГ покоя, во время амбулаторного мониторирования ЭКГ или в ходе нагрузочной пробы). Риск, вероятно, также низок у бессимптомных пациентов.
2. Атриовентрикулярная реципрокная тахикардия при синдроме WPW (Вольфа-Паркинсона-Уайта)АВ-узел и ДПП различаются по времени, которое требуется для восстановления их проводимости после активации. Обычно восстановление в АВ-узле происходит раньше. Если предсердная экстрасистола возникает в тот период сердечного цикла, когда проводимость АВ-узла уже восстановилась, а ДПП еще не способен к проведению, то соответствующий желудочковый комплекс, естественно, не будет иметь дельта-волны и поэтому будет узким. К тому времени как преждевременный предсердный импульс пройдет через АВ-соединение и активирует желудочки, проводимость ДПП восстановится, в результате чего последний окажется в состоянии провести импульс обратно к предсердиям. В свою очередь, когда импульс достигнет предсердия, АВ-соединение вновь обретет способность к проведению, и, таким образом, у импульса появляется возможность повторно циркулировать между предсердиями и желудочками, что и ведет к развитию АВРТ. Аналогичным образом желудочковая экстрасистола во время синусового ритма может достигнуть предсердий по ДПП и тем самым инициировать АВРТ. Во время тахикардии ЭКГ демонстрирует узкие желудочковые комплексы (при отсутствии частотно-зависимой блокады ножки пучка Гиса), следующие регулярно и с большой частотой. В отличие от ФП, при АВРТ желудочковые комплексы будут без дельта-волн и, таким образом, диагностические критерии синдрома WPW будут отсутствовать. Однако, как обсуждалось в главе 9, выявление временной связи предсердной активности (если таковую удается обнаружить) с активностью желудочков во время тахикардии может позволить установить ее механизм. Дополнительный путь АВ-проведения расположен на некотором удалении от АВ-соединения. Поэтому ретроградные зубцы Р будут находиться примерно посередине между желудочковыми комплексами. Если они отрицательны в отведении I, то дополнительный путь, скорее всего, расположен слева. Если инвертированные зубцы Р регистрируются в отведениях II, III и aVF, то ДПП, скорее всего, расположен в заднесептальной области.
3. Антидромная тахикардия при синдроме WPW (Вольфа-Паркинсона-Уайта)Антидромная АВРТ встречается гораздо реже, чем представленная выше форма АВРТ, которая, в свою очередь, называется ортодромной. Циркуляция импульса идет в противоположном направлении: проведение из предсердий в желудочки осуществляется по дополнительному пути, а в обратном направлении — через АВ-узел. Следовательно, желудочковые комплексы будут иметь ярко выраженную дельта-волну.
— Также рекомендуем «Лечение синдрома WPW (Вольфа-Паркинсона-Уайта)» Оглавление темы «Нарушения ритма сердца»:
|
Источник