От чего бывает демпинг синдром
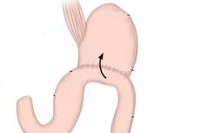
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 ноября 2014;
проверки требуют 7 правок.
Демпинг-синдром (от англ. dumping — сброс) — синдром, заключающийся в ускоренном перемещении содержимого желудка в кишечник без надлежащего переваривания. Является частым осложнением хирургических вмешательств на желудке, таких как резекция желудка по Бильрот II[источник не указан 1970 дней] или ваготомия с антрумэктомией. Наблюдается у 10-30 % больных.
Этиология и патогенез[править | править код]
Пусковым механизмом демпинг-синдрома считается быстрый переход недостаточно переваренной, концентрированной, преимущественно углеводной пищи из желудка в кишечник. Неадекватное химическое, физическое и осмотическое раздражение слизистой тонкой кишки химусом приводит к резкому увеличению кровотока в кишке. Последнее сопровождается значительным перераспределением крови: уменьшается кровоснабжение мозга, нижних конечностей, увеличивается кровоток в печени. Возникает гиповолемия, что обусловливает возбуждение симпато-адреналовой системы и поступление в кровь катехоламинов. В ряде случаев возможно возбуждение парасимпатической нервной системы, что сопровождается поступлением в кровоток ацетилхолина, серотонина, кининов.
В изменениях моторики тонкой кишки при демпинг-синдроме важную роль играют гормоны тонкой кишки. На высоте демпинг-реакции происходит дегрануляция эндокринных клеток АПУД-системы и освобождение гормонов мотилина, нейротензина и энтероглюкагона.
Осмотическая теория[править | править код]
Согласно этой теории основной причиной возникновения демпинг-синдрома является снижение объёма циркулирующей плазмы вследствие перехода из кровеносного русла и межклеточного пространства в просвет тонкой кишки большого количества жидкости.
Симптоматика[править | править код]
Для клинической картины демпинг-синдрома характерно возникновение приступов общей слабости во время приема еды или в течение первых 15-20 минут после неё. Приступ начинается с ощущения полноты в эпигастрии и сопровождается ощущением жара, который разливается по верхней половине туловища. Резко увеличивается потоотделение, возникает утомление, сонливость, головокружение, шум в ушах, дрожание конечностей, ухудшение зрения. Эти симптомы достигают иногда такой интенсивности, что больной вынужден лечь. Иногда наблюдаются потери сознания, чаще в первые месяцы после операции. Приступы сопровождаются тахикардией, иногда одышкой, головной болью, парестезиями верхних и нижних конечностей, полиурией или вазомоторным ринитом. В конце приступа или через некоторое время после него больные часто отмечают урчание в животе и понос.
Наиболее часто провоцирующим фактором демпинг-синдрома бывает углеводная или молочная пища. В период между приступами больные жалуются на быструю утомляемость, разбитость, снижение памяти, работоспособности, изменения настроения, раздражительность, апатию.
Так же возможна резкая потеря сознания, падение.[источник не указан 1970 дней]
Классификация[править | править код]
3 степени тяжести (легкая, средняя, тяжелая).
Легкая степень – приступы 1-2 раза в месяц после нарушения диеты. Длятся 20-30 минут, купируются самостоятельно. Иногда понос.
Средняя тяжесть — приступы 3-4 раза в неделю длительностью от 1 до 1,5 ч; тахикардия, повышенное системное АД, снижение диастолического давления, изменения МОК, поносы, нарушен жировой, белковый, углеводный обмены, снижение работоспособности, появляется канцерофобия. Больные вспыльчивы, агрессивны, плохо спят.
На ЭКГ: понижение вольтажа зубцов.
Нарушен обмен Na+, K+, Cl-, Ca2+, потеря веса, анемия.
Тяжелая степень — не могут есть сидя, приступы 2,5-3 часа после любого приема пищи. Может быть потеря сознания, коллаптоидное состояние, нарушение обмена веществ, кахексия.
Диагностика[править | править код]
- сбор анамнеза — указание на хирургическое вмешательство на желудке;
- жалобы больного на приступы после приема углеводной или молочной пищи;
- демпинг-проба — измерение АД и ЧСС до и после приема пищи;
- при ФГС – большой диаметр гастроэнтероанастомоза. Он обычно имеет округлую форму (в N – щелевидный)
- Нарушен обмен Na+, K+, Cl-, Ca2+
- анемия
- резкое снижение ЦВД
- рентгенологическое исследование желудка с бариевым контрастом- усиленная (широкой струёй за 5-15 минут) эвакуация бария через анастомоз, расширение отводящей петли и быстрое продвижение контрастного вещества в дистальные отделы тонкой кишки.
Пример формулировки диагноза[править | править код]
Болезнь оперированного желудка: демпинг-синдром 2 ст.
Лечение[править | править код]
1-2 ст. — консервативно
3 ст. – оперативное лечение (гастроеюнодуоденостомия)
Консервативная терапия
1) Диетотерапия: прием пищи 6 раз в сутки малыми порциями. Раздельное употребление жидкой и твердой пищи. Сначала – второе блюдо, через 30 минут – первое. Пища должна быть не горячая (чтобы не ускорять эвакуацию). Рекомендуется за 30 минут до приема пищи – стакан томатного сока чтобы возбудить гидрокинетическую фазу секреции (панкреатический сок).
Снизить количество углеводов, сахар заменить сорбитом. Ограничить жирную пищу. После еды лечь в постель на 30 минут.
2) Общеукрепляющая терапия
— глюкоза с инсулином
— витамин В1 6% — 1 ml;
— витамин В12 по 2000 мкг/сут;
— витамин В6 5% — 1 ml;
— никотиновая кислота 1% — мл.
— переливание плазмы, альбумина, эритроцитов, плазмозаменителей (ГЭК, осмотически активные растворы).
3) Заместительная терапия: натуральным желудочным соком до или во время еды (1 столовая ложка на 1/3 стакана воды), ферменты — пепсин, панкреатин, панзинорм, креон.
4) Седативная терапия: элениум, реланиум, седуксен, триоксазин, аминазин, барбитураты
5) Замедление моторики 12-ти перстной кишки: за 30 минут до приема пищи — 0,5 мл. 0,1% раствора атропина подкожно
6) В случае кахексии – кортикостероиды, анаболики
Хирургическое лечение
Показания к операции: демпинг-синдром тяжёлой степени в случае неэффективности лечебного питания и длительного комплексного медикаментозного лечения.
Оперативное вмешательство заключается в редуоденизации с гастроеюнодуоденопластикой. Тонкокишечный трансплантат замедляет опорожнение культи желудка, включение двенадцатиперстной кишки улучшает пищеварение и у ряда больных может уменьшить интенсивность демпинг-реакции.
Литература[править | править код]
- Клиническая хирургия/ Под ред. Л. Я. Ковальчука.- Тернополь: «Укрмедкнига», 2000.-504 c.
- Гастроэнтеролог. Рациональная диагностика и фармакотерапия заболеваний органов пищеварения. (Справочник серии «Библиотека «Здоровье Украины»)
Источник
Демпинг-синдром – это патологическое состояние, развивающееся после резекции желудка вследствие нарушения нейрогуморальной регуляции деятельности пищеварительной системы. Течение демпинг-синдрома характеризуется вегетативными кризами с приступами головокружения, потливости, сердцебиения, слабости, развитием диспепсических явлений, обморочных состояний. Диагностика основывается на данных анамнеза, объективного обследования, рентгенологического исследования желудка и тонкой кишки. Лечение патологии легкой степени заключается в медикаментозной коррекции проявлений; при тяжело выраженных симптомах показана гастроеюнодуоденопластика.
Общие сведения
Демпинг-синдром в современной гастроэнтерологии относится к так называемым болезням оперированного желудка или пострезекционным синдромам. Характеризуется ускоренной эвакуацией, «сбрасыванием» пищи из культи желудка в кишечник, что сопровождается нарушением углеводного обмена и функционирования пищеварительной системы. Развивается у 10-30% пациентов, перенесших операции на желудке, в ближайшем или отдаленном послеоперационном периоде. В большинстве случаев выражен в легкой или средней степени; тяжелая выраженность синдрома, требующая хирургического вмешательства, встречается в 1—9 % случаев, чаще у женщин.

Демпинг-синдром
Причины
Демпинг-синдром развивается в различные сроки после перенесенного хирургического вмешательства на желудке. Как правило, причиной резекции служит язва 12-перстной кишки или желудка, реже – рак желудка. Частота возникновения пострезекционного синдрома зависит от типа выполненной операции: максимальное число случаев демпинг-синдрома наблюдается после резекции желудка по Бильрот II, меньшее – после резекции по Бильрот-I, минимальное – после селективной проксимальной ваготомии или стволовой ваготомии с пилоропластикой.
Патогенез
Механизм развития патологии обусловлен слишком быстрым поступлением необработанной пищи с высокой осмолярностью из желудка в верхние отделы тонкого кишечника. При стремительном опорожнении оперированного желудка и пассаже содержимого стенки кишки растягиваются, выделяется внеклеточная жидкость и биологически активные вещества (гистамин, серотонин, кинины), что сопровождается уменьшением ОЦК, вазодилатацией и усилением перистальтики кишечника.
Нарушается баланс гормонов желудочно-кишечного тракта: гастроингибирующего пептида, гастрина, нейротензина, энтероглюкагона и др.; изменяется эндокринная регуляция пищеварения, что проявляется вазомоторными и желудочно-кишечными реакциями. Вегетативные кризы при демпинг-синдроме в 2/3 случаев протекают по вагоинсулярному типу, у 1/3 пациентов – по симпатоадреналовому типу.
Классификация
По времени развития вегетативного криза различают ранний и поздний демпинг-синдром: в первом случае симптоматика появляется через 10-15 минут после еды, во втором – спустя 2-3 часа после приема пищи. По степени тяжести проявлений патология может протекать в легкой (I), средней (II) или тяжелой (III) степени. Легкая степень реакции развивается только в связи с приемом сладких или молочных блюд; в этом случае отмечается небольшая слабость, головокружение, потливость, учащение пульса на 10-15 уд. в мин., сердцебиение. Приступ продолжается до 30 мин.; дефицит массы тела больного не превышает 5 кг, трудоспособность не страдает.
Демпинг-синдром средней тяжести развивается в ответ на прием любой пищи; слабость вынуждает пациента лечь, пульс учащается на 20-30 уд. в мин., повышается систолическое давление. Больные отмечают тошноту, боли в животе, бурную кишечную перистальтику, профузный понос, шум в ушах, зябкость конечностей, которая сменяется чувством жара. Продолжительность приступа до 1 часа; дефицит массы составляет до 10 кг; трудоспособность нарушена. Тяжелый демпинг-синдром харатеризуется симптоматикой ярко выраженного вегетативного криза. Типична тахикардия (иногда брадикардия), лабильность АД, обмороки, страх смерти. Криз длится от 1 до 2 часов и заканчивается обильным мочеиспусканием. Больной истощен, нетрудоспособен.
Симптомы
Клиническое течение патологии характеризуется общими, вазомоторными и желудочно-кишечными проявлениями. Клиника раннего демпинг-синдрома развивается через 10-15 мин после еды, характеризуется слабостью, головокружением, вплоть до обморочного состояния, головной болью, сердцебиением, кардиалгией, обильным потоотделением, чувством жара. Одновременно появляются боли в эпигастрии, рвота, метеоризм, кишечные колики, понос. Тяжелый приступ вынуждает пациента принимать горизонтальное положение на 2-3 часа после еды.
Поздний (гипогликемический) вариант синдрома развивается спустя 2-3 ч после приема пищи. Его механизм связан с повышением уровня глюкозы в крови в период ранней демпинг-реакции и следующей за этим избыточной секрецией инсулина, снижающей концентрацию сахара в крови до субнормальных значений. В момент приступа ощущается резкая слабость, чувство голода, дрожь, обильное потоотделение, головокружение, гипотония, брадикардия, острая боль в эпигастрии. Эти симптомы быстро исчезают после приема углеводистой пищи. Демпинговая атака длится от 30 мин. до 1 часа.
Диагностика
Демпинг-синдром диагностируется на основании данных анамнеза (резекция желудка), субъективных и объективных проявлений. При рентгенографии желудка определяется стремительное опорожнение оперированного желудка от контрастной взвеси. В ходе рентгенографии пассажа бария по тонкому кишечнику отмечается ускоренное продвижение бария, дискинезия тонкой кишки. В диагностике применяются провокационные пробы: демпинг-реакция может быть вызвана приемом концентрированного раствора глюкозы или сладкого сиропа. Из лабораторных тестов используется определение уровня глюкозы крови, инсулина, альбуминов.
Дифференциальную диагностику демпинг-синдрома проводят с инсулиномой, нейроэндокринными опухолями, болезнью Крона, частичной кишечной непроходимостью, хроническим энтеритом, секреторной недостаточностью поджелудочной железы. Пациентам, страдающим данным расстройством, необходима консультация невролога для выявления и коррекции вегетативно-сосудистых и нервно-психических нарушений.
Лечение демпинг-синдрома
При легкой степени патологии рекомендуется диета, основанная на высококалорийном дробном питании, ограничении жидкости и углеводов, полноценном витаминном составе пищи. Демпинг-синдром средней тяжести требует приема медикаментозных средств, снижающих перистальтику тонкого кишечника (ганглиоблокаторов, препаратов атропина, местных анестетиков), проведения общеукрепляющей терапии (введения р-ра глюкозы с инсулином, парентеральной витаминотерапии), назначения заместительной терапии (прием желудочного сока, соляной кислоты, ферментов — панкреатина). Применяют новокаиновые блокады поясничной области, многоканальную электрическую стимуляцию. При психоневрологических нарушениях показан прием нейролептиков.
При демпинг-синдроме тяжелой выраженности, неэффективности диетотерапии и комплексной медикаментозной терапии проводится хирургическое лечение — реконструктивная гастроеюнодуоденопластика. Суть оперативного вмешательства заключается в интерпозиции сегмента тонкой кишки (трансплантата из отводящей петли тощей кишки) между двенадцатиперстной кишкой и культей желудка. Благодаря наложению гастроеюнодуоденоанастомоза происходит восстановление пассажа пищи через 12-перстную кишку, нормализация пищевых рефлексов, функции ферменто- и желчевыделения, замедление пассажа пищевых масс в тощей кишке.
Прогноз и профилактика
Чаще всего демпинг-синдром развивается в первые полгода после операции: у 50% пациентов со временем он становится выражен слабее, у 25% не прогрессирует, еще у 25% с годами нарастает. Прогрессирующая или тяжелая патология приводит к стойкой потере трудоспособности.
Профилактика состоит в широком применении органосохраняющих вмешательств в сочетании с ваготомией в хирургии язвенной болезни желудка. При необходимости проведения резекции желудка целесообразно наложение гастродуоденоанастомоза. В постоперационном периоде больному необходимо систематическое наблюдение врача-гастроэнтеролога, диетолога, эндокринолога, невролога; проведение психосоматической реабилитации, курортная терапия.
Источник
