Острый коронарный синдром экг критерии
Обследование пациентов с болью в груди включает осмотр грудной клетки, аускультацию и измерение ЧСС и АД. Индивидуальных физикальных признаков ИМ с подъемом сегмента ST не существует, но у многих пациентов возникают признаки активации симпатической нервной системы (бледность, выраженная потливость) и либо артериальная гипотензия, либо низкое пульсовое давление. Признаки могут также включать неравномерность пульсовой волны, брадикардию или тахикардию, III тон сердца и хрипы в нижних отделах легких. Признаки СН или нестабильности гемодинамики должны заставить врача ускорить диагностику и лечение пациентов.
Важной целью осмотра становится исключение ССЗ неишемической природы (например, эмболия легких, расслоение стенки аорты, перикардит, порок сердца) и возможных внесердечных заболеваний (например, пневмоторакс, пневмония, плевральный выпот). В этом смысле обнаружение разницы АД между верхними и нижними конечностями, неравномерность пульсовой волны, сердечные шумы, шум трения плевры, боль при пальпации или вздутие живота служат теми обнаруживаемыми при осмотре симптомами, которые свидетельствуют в пользу иного диагноза, чем ОКС с подъемом сегмента ST. Другие физикальные признаки, такие как бледность, повышенное потоотделение или тремор, могут ориентировать диагностику в сторону таких состояний, как анемия или тиреотоксикоз.
ЭКГ в покое играет центральную роль в ранней оценке состояния больных с подозрением на ОКС. Всем пациентам, обследуемым по поводу острой боли в груди, должно быть проведено ЭКГ в покое по 12 отведениям; запись исследования должна быть вычитана опытным врачом в течение 10 мин. Динамические изменения, в особенности на фоне эпизодов болей в груди, имеют чрезвычайно высокое диагностическое значение. Было показано, что постоянный мониторинг сегмента ST по ЭКГ имеет важное прогностическое значение, но этот фактор не должен замедлять проведение инвазивного вмешательства у симптомных пациентов.
В идеале, запись должна быть снята на фоне выраженных клинических проявлений и сравнена с записью после их исчезновения. Чрезвычайно ценно сравнение с предшествующими ЭКГ (если они есть), особенно для больных с наличием фоновой сердечной патологии, например гипертрофии ЛЖ или ИМ в анамнезе. Проведение проб с физической нагрузкой противопоказано пациентам с острыми симптомами и пациентам с подъемом уровня биохимических маркеров типа тропонинов. После стабилизации и в случае отсутствия иных факторов высокой степени риска тредмил-тест становится полезным для оценки степени риска.
Сдвиг сегмента ST и изменения зубца Т служат главенствующими ЭКГ-признаками нестабильной ИБС. Число отведений, в которых обнаруживается снижение сегмента ST, и степень такого снижения становятся показателями объема и степени ишемии, и коррелируют с прогнозом. Снижение сегмента ST на ≥0,5 мм (0,05 мВ) в двух или более соседних отведений, в сочетании с соответствующим клиническим состоянием, предполагает диагноз ОКС без подъема сегмента ST и определяет соответствующий прогноз. В клинической практике оценка незначительного (0,5 мм) снижения сегмента ST затруднена.
Более важно снижение сегмента ST на величину ≥1 мм (0,1 мВ), связанное с 11% риском смерти и развитием ИМ в течение 1 года. Снижение сегмента ST на величину ≥2 мм связано с приблизительно шестикратным увеличением риска смертности. Сочетание снижения сегмента ST с транзиторным подъемом сегмента ST также служит признаком принадлежности пациента к подгруппе высокой степени риска.
Пациентам со снижением сегмента ST присущ более высокий риск развития последующих сердечных явлений по сравнению с больными с изолированной инверсией зубца Т (>1 мм) в отведениях с преобладанием зубца R. Таким больным, в свою очередь, присущ более высокий риск, чем лицам с нормальной картиной ЭКГ при обследовании. Некоторые исследования ставят под сомнение прогностическую значимость изолированной инверсии зубца Т. Однако глубокая симметричная инверсия зубца Т в передних грудных отведениях часто указывает на значимый стеноз проксимальной левой передней нисходящей венечной артерии или ствола венечной артерии.
Вновь возникшие эпизод Вновь возникшие эпизоды снижения сегмента ST в сочетании с соответствующей клинической картиной указывают на трансмуральную ишемию как следствие острой окклюзии венечных артерий. В острейшей фазе ИМ крупноамплитудные зубцы Т обнаруживаются редко. Персистирующий подъем сегмента ST в точке J (в отсутствие БЛНПГ) с отсечкой по ≥0,2 мВ для мужчин или ≥0,15 мВ для женщин в отведениях с V2 по V3 и/или ≥0,1 мВ в прочих отведениях соответствует развивающемуся ИМ (ИМ с подъемом сегмента ST). Вектор сегмента ST указывает на участок поражения, позволяющий во многих случаях идентифицировать вызывающую инфаркт артерию (табл. 1). Правые прекардиальные отведения (от V3r до V6r) могут быть полезны в идентификации поражения ПЖ, а отведения с V7 по V9 — в диагностике истинного заднего инфаркта.
Таблица 1
Диагностика острого инфаркта миокарда, основанная на критериях записей электрокардиограммы с ангиографической корреляций
| Локализация | Анатомия окклюзии | ЭКГ | Смертность в течение 1 года (%)* |
| Проксимальный левый передний нисходящий | Проксимальная до первой септальной перфорации | ST- V1-V6, I, aVL и блокада пучка или ветвей ножек пучка Гиса | 25,6 |
| Средний левый передний нисходящий | Проксимальная до большой диагонали, но дистальная до первой септальной перфорации | ST- V1-V6, I, aVL | 12,4 |
| Дистальный левый передний нисходящий или диагональный | Дистальная до большой диагонали или до самой диагонали | ST- V1-V4 или ST- I, V5,6 aVL, V5-V6 | 10,2 |
| От умеренного до большого нижний (задний, боковой, правый желудочковый) | Проксимальная правая венечная артерия или левая огибающая | ST- II, III, aVF и любой из нижеприведенных: V1, V3R, V4R V5-V6 R > S в V1, V2 | 8,4 |
| Маленький нижний | Окклюзия дистальной правой венечной артерии или ветви левой огибающей | ST- II, III, только aVF | 6,7 |
* Основано на данных о когорте GUSTO-I, полученных в каждой 5-летней категории, все пациенты получали реперфузионную терапию.
Транзиторное повышение сегмента ST может наблюдаться у больных ОКС, и особенно в случае стенокардии Принцметала. Для подтверждения или исключения транзиторных изменений сегмента ST в ходе повторных эпизодов болей в груди или при немой (безболевой) ишемии полезным может оказаться продолжительное/непрерывное мониторирование сегмента ST во многих отведениях.
Снижение сегмента ST может наблюдаться в обратных отведениях (рис. 1 и 2) как отражение истинной ишемии в иных участках («ischaemia at a distance»). В отсутствие подъема сегмента ST снижение этого сегмента указывает на субэндокардиальную ишемию. В отсутствие типичного подъема сегмента ST лишь биохимические маркеры поражения кардиомиоцитов (например, тропонины) могут позволить определить, имеется ли у больного ИМ без подъема сегмента ST. Изолированное снижение сегмента ST в правых прекардиальных отведениях может обнаруживаться при чисто заднем ИМ. Пограничные уровни подъема сегмента ST, ограниченные отведениями V1 и V2, могут быть вызваны ранней реполяризацией и должны восприниматься критично в случае, если отсутствует типичная клиническая картина.
Рис. 1. Нижний острый ИМ: окклюдированная правая венечная артерия, подъем сегмента ST в отведениях II, III и aVF; ST угнетение от V1 до V4.
Рис. 2. Передний острый ИМ: окклюдированная левая передняя нисходящая венечная артерия, подъем сегмента ST.
В ходе прогрессии клеточного некроза амплитуда зубца R снижается, зубец T становится отрицательным, и появляются зубцы Q. Клинически установленный ИМ определяют по появлению любых зубцов Q в отведениях от V2 до V3 ≥0,02 с, или зубцов Q ≥0,03 с и ≥0,1 мВ или комплекса QS в отведениях I, II, aVL, aVF, или от V4 до V6 в любых группах соседних отведений (I, aVL,V6; V4-V6; II, III, aVF). В то же время отсутствие или наличие зубцов Q не является надежным признаком экспансии зоны трансмурального или нетрансмурального инфаркта. Кроме того, уровни креатинкиназы не всегда коррелируют с появлением зубцов Q. Соответственно термины «ИМ с зубцом Q» и «ИМ без зубца Q» вышли из обращения.
Важно отметить, что даже полностью нормальная ЭКГ у демонстрирующего подозрительные симптомы пациента не исключает возможность ОКС. В нескольких исследованиях около 5% пациентов с нормальной ЭКГ, выписанные из отделений скорой помощи, были в конечном итоге поставлены диагнозы либо ИМ, либо нестабильной стенокардии. Ошибочные диагнозы особенно распространены в случаях, когда стеноз левой огибающей артерии становится ведущим. В то же время запись полностью нормальной ЭКГ в ходе эпизода выраженной боли в груди должна привлечь внимание врача к возможности наличия прочих причин, лежащих в основе имеющихся у пациента жалоб.
Биохимические маркёры
Биохимические маркеры играют центральную роль в оценке состояния пациентов с болью в груди. Помимо стандартных лабораторных исследований (гемоглобин, лейкоциты, тиреоидные гормоны и т.д.), в наши дни центральную роль в оценке состояния пациентов из этой группы высокого риска играют особые маркеры, отражающие конкретные патофизиологические процессы. Многие из новых биохимических маркеров оказались полезны в выявлении лежащих в основе ОКС механизмов, но лишь некоторые из них стали широко применяться в практике.
Christian W. Hamm, Helge Möllmann, Jean-Pierre Bassand и Frans van de Werf
Острый коронарный синдром
Опубликовал Константин Моканов
Источник
У большинства больных с острым коронарным синдромом (ОКС) на некоторых стадиях заболевания наблюдаются определенные ЭКГ-изменения. Изначально нормальная ЭКГ не исключает наличия заболевания, поскольку соответствующие ЭКГ-изменения могут развиться в дальнейшем, быстро появиться и исчезнуть.
Часто первая ЭКГ, зарегистрированная после появления симптомов (нередко — бригадой скорой помощи), является единственной, на которой обнаруживаются признаки ишемии миокарда, еще не разрешившейся до начала соответствующего лечения на догоспитальном этапе. Пациентов с соответствующей клинико-анамнестической картиной и нормальной ЭКГ следует госпитализировать для регулярного наблюдения за динамикой ЭКГ; при появлении характерных ЭКГ-изменений может быть начато соответствующее лечение.
Инфаркт миокарда с подъемом ST (пST) диагностируется при наличии характерной боли в грудной клетке, продолжающейся более 30 мин, сопровождающейся появлением подъема сегмента ST >0,2 мВ (2 мм) в двух и более соседних прекордиальных отведениях или >0,1 мВ (1 мм) в двух и более соседних отведениях от конечностей или свежей блокады левой ножки пучка Гиса. У пациентов с развивающимся ИМ этого типа:
• после развития коронарной окклюзии быстро (через 30-60 с) появляется подъем сегмента ST; как правило, он ассоциирован с тотальной пролонгированной окклюзией сосуда;
• после спонтанной или терапевтически обусловленной реперфузии артерии подъем сегмента ST исчезает медленно — в течение нескольких часов. Персистирование подъема ST указывает на отсутствие реперфузии и ассоциировано с большим размером ИМ и неблагоприятным прогнозом. Если реперфузия была поздней или оказалась неполной, то над зоной инфаркта часто можно наблюдать инверсию зубцов Т, появление патологических зубцов Q и регресс зубцов R, что свидетельствует об обширности некроза миокарда.
При успешной реперфузии, развившейся в ранние сроки ИМ пST, некроз миокарда может оказаться небольшим, в связи с чем амплитуда зубцов R остается неизменной, а патологические зубцы Q не формируются. В некоторых случаях реперфузионная терапия может быть проведена в столь ранние сроки, что инфаркт не развивается вовсе.
У небольшого числа пациентов с болью в грудной клетке и развивающимся ИМ на ЭКГ при поступлении выявляется блокада ножки пучка Гиса, обычно — левой (около 5% больных). Как правило, это ассоциировано с обширным передним ИМ и указывает на плохой прогноз. То, в каких отведениях выявляются характерные ЭКГ-изменения, отчасти позволяет судить о локализации зоны инфаркта.
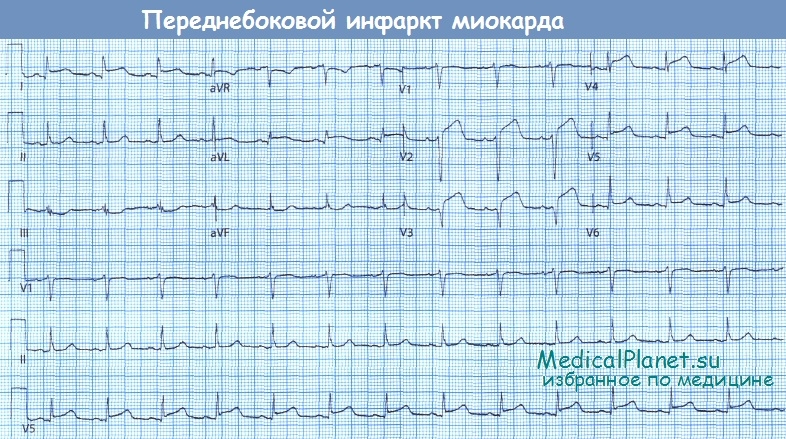
Обратите внимание на подъем сегмента ST в отведениях V2-V6, I и aVL
• Изменения в отведениях V2-V6 указывают на наличие ишемии или некроза миокарда передней стенки ЛЖ в бассейне кровоснабжения передней межжелудочковой ветви левой коронарной артерии (ЛКА). Обширный инфаркт этой локализации ассоциирован с высоким риском развития сердечной недостаточности, аритмий, механических осложнений, а также ранней смертью.
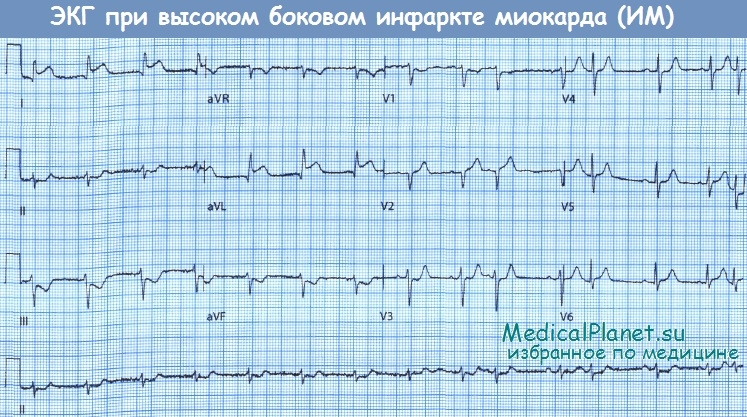
Обратите внимание на подъем сегмента ST в отведениях I и aVL с реципрокными изменениями в нижних отведениях.
При КАГ выявлен 95% стеноз высокой диагональной ветви передней межжелудочковой ветви.
• Изменения в отведениях I, aVL, V5 и V6 указывают на наличие ишемии или некроза миокарда боковой стенки ЛЖ в бассейне кровоснабжения огибающей ветви ЛКА или диагональных ветвей передней межжелудочковой ветви. Прогноз при этой локализации поражения несколько лучше, чем при обширном переднем инфаркте.

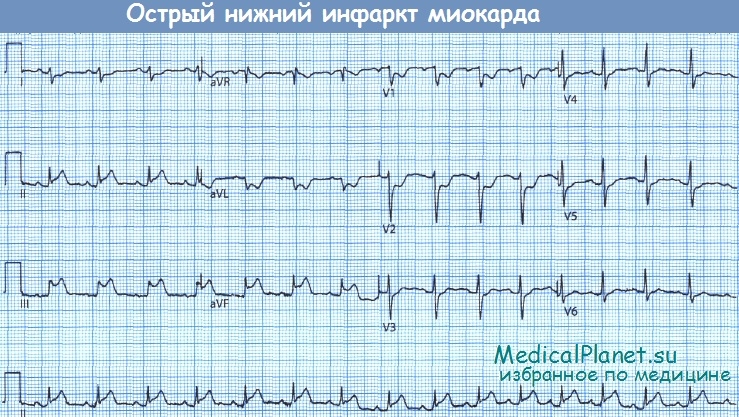
Обратите внимание на подъем сегмента ST в отведениях, обращенных к нижней стенке ЛЖ (II, III, aVF).
В отведениях, расположенных диаметрально противоположно в той же (фронтальной) плоскости (I и aVL), можно видеть реципрокные изменения.
• Изменения в отведениях II, III и aVF свидетельствуют о наличии ишемии или некроза миокарда нижней стенки ЛЖ в бассейне кровоснабжения правой коронарной артерии (ПКА). При этом по сравнению со случаями обширного переднего ИМ реже развивается сердечная недостаточность, но чаще наблюдаются брадиаритмии (поскольку окклюзия ПКА нередко сопровождается вовлечением в процесс атриовентрикулярного (АВ) соединения и активацией тонуса блуждающего нерва). Прогноз относительно благоприятный.
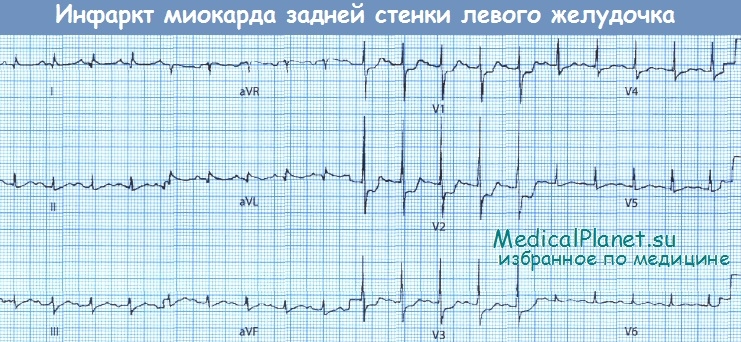
Обратите внимание на высокие зубцы R и депрессию сегмента ST в отведениях V1-V3.
• Высокие зубцы R в сочетании с депрессией сегмента ST в отведениях V1-V3 свидетельствуют об ишемии или некрозе миокарда задней стенки ЛЖ, которые часто бывают обусловлены окклюзией ПКА или огибающей ветви ЛКА.
При остром коронарном синдроме без подъема ST (бпST) наблюдаются транзиторные изменения сегмента ST (>0,5 мм), которые развиваются вместе с соответствующими симптомами в покое и могут исчезать при разрешении этих симптомов. Выраженность изменений ST коррелирует с риском нежелательных событий и летального исхода: риск развития ИМ или смерти в течение года у пациентов с депрессией ST >1 мм составляет 11%, тогда как риск этих же событий в группе больных с депрессией ST >2 мм составляет 14%.
Транзиторный подъем сегмента ST также ассоциирован с более тяжелым прогнозом. Инверсия зубцов Т или депрессия ST < 0,5 мм обладают меньшей специфичностью и предсказательной ценностью в отношении нежелательных событий, хотя появление глубоких отрицательных зубцов Т в отведениях V2-V6 ассоциировано с поражением проксимальных отделов передней межжелудочковой ветви. У более пожилых пациентов с распространенной выраженной депрессией ST часто имеется многососудистое поражение коронарного русла и плохой прогноз.
По данным одного исследования, в котором принимали участие 773 пациента, последовательно поступивших в стационар в первые 12 часов после момента возникновения боли в грудной клетке и не имевших подъема сегмента ST на ЭКГ, у 20% лиц была выявлена депрессия сегмента ST, у 26% — инверсия зубцов Т, у 11 % ЭКГ была неинформативной (из-за наличия блокады ножки пучка Гиса или ритма, навязанного искусственным водителем ритма (ИВР)), а у оставшихся 43% обследованных исходная ЭКГ была нормальной.
Оказалось, что у пациентов с нормальной ЭКГ или минимальными изменениями часто наблюдалась ишемия в бассейне кровоснабжения огибающей ветви ЛКА, которая лучше распознается при регистрации ЭКГ в задних и правых грудных отведениях.

— Читать далее «Биохимический анализ крови при остром коронарном синдроме (ОКС)»
Оглавление темы «Острый коронарный синдром (ОКС)»:
- Частота острого коронарного синдрома (ОКС) — эпидемиология
- Что такое острый коронарный синдром (ОКС)?
- Типы инфаркта миокарда — классификация
- Причины и механизмы развития острого коронарного синдрома (ОКС)
- Клиника и проявления острого коронарного синдрома (ОКС)
- Изменения ЭКГ при остром коронарном синдроме (ОКС)
- Биохимический анализ крови при остром коронарном синдроме (ОКС)
- Причины боли в грудной клетке не связанные с сердцем
- Тактика врача при боли в грудной клетке — риски для пациента
- Схема ведения пациента с болью в груди — острым коронарным синдромом (ОКС)
Источник

Обострение течения ишемической болезни сердца (ИБС), включающее острый инфаркт миокарда и нестабильную стенокардию (НС).
Острый коронарный синдром характеризуется значительно возросшей вероятностью развития инфаркта миокарда (ИМ), внезапной смертью и выражается в качественном изменении характера приступов стенокардии, прежде всего в появлении приступов стенокардии в покое.
Внедрение в клиническую практику определения «острый коронарный синдром» продиктовано:
— невозможностью быстрого разграничения нестандартной стенокардии и инфаркта миокарда
— необходимостью незамедлительного следования определенным лечебным алгоритмам до установления окончательного диагноза
Патогенез острого коронарного синдрома
Три основных фактора развития ОКС:
— разрыв или надрыв эндотелия в месте расположения атеросклеротической бляшки;
— тромбоз сосуда в области надрыва разной степени выраженности (от — пристеночного тромба до полной окклюзии);
— коронарная вазоконстрикция (спазм)
Факторы, способствующие разрыву эндотелия
— увеличение напряжения сосудистой стенки (при повышении артериального давления, физическом, эмоциональном стрессе, тахикардиях)
— рыхлость атеросклеротической бляшки, связанная с накоплением в ней холестерина
— усиление коагуляционных свойств крови (местных и общих)
Диагностика острого коронарного синдрома
Основывается на диагностике инфаркта миокарда и нестабильной стенокардии:
1. Клиника
2. ЭКГ — изменения
3. Лабораторная диагностика
Диагностические критерии болевого синдрома при стенокардии
1. Характер боли, сжимающий или давящий
2. Локализация боли за грудиной или в области сердца
3. Возникновение боли на высоте физической нагрузки
4. Длительность боли не более 10 минут
5. Быстрый и полный эффект от приема нитроглицерина
ЭКГ при остром коронарном синдроме
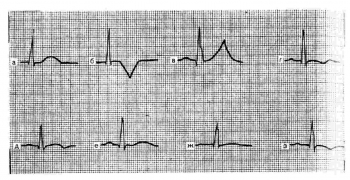
ЭКГ при остром коронарном синдроме. Изменение зубца Т при ишемии
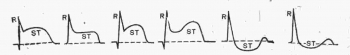
ЭКГ при остром коронарном синдроме. Варианты смещения сегмента ST при повреждении
Появление «свежей» полной блокады левой ножки пучка Гиса (ПБЛНПГ) указывает на возможный инфаркт миокарда.
Диагностика инфаркта миокарда при ПБЛНПГ и инфаркт миокарда БПSТ по активности ферментов в крови (Тропонин и МВКФК).
Диагностические критерии, исключающие стенокардию
1. Острый, режущий или колющий характер боли
2. Пульсирующая боль
3. Кратковременная, в течение нескольких секунд, боль
4. Боль очень длительная
5. Появление дискомфорта во время еды или в положении сидя, но не при физических усилиях и не при положении лежа на спине
6. Уменьшение боли в груди при физических усилиях
7. Появление боли при умеренных движениях рук, особенно при подъеме одной руки, без возникновения неприятных ощущений во время быстрой ходьбы
8. Появление или усиление боли в груди при глубоком дыхании
9. Резко повышенная чувствительность кожи над зоной боли
10. Множество других симптомов, сопровождающих боль
Клиника типичного острого коронарного синдрома
Клиника: основной симптом — боль. Ёе характеристика:
1. Интенсивная, длительная (от нескольких часов до суток).
2. Локализация:
— за грудиной;
— в левой половине грудной клетки
3. Характер:
— сжимающая (симптом «сжатого кулака»)
— давящая
4. Иррадиация:
— в левое плечо, руку
— в обе руки
— в нижнюю челюсть
— в межлопаточное пространство
5. Сопровождается:
— общей слабостью, холодным потом
— чувством нехватки воздуха
— сердцебиением
— перебоями в работе сердца
— чувством страха смерти
Атипичные формы острого коронарного синдрома
Болевые:
1. Боли другой локализации
— в эпигастрии (абдоминальная гастралгическая)
— в правой половине грудной клетки
— в левом плече, руке, лопатке
— в обеих руках (онемение)
— в нижней челюсти
— в межлопаточном пространстве
2. Боли другого характера:
— пекущие
— жгущие
— ноющие
— колющие
— ломящие
Безболевые:
— астматическая
— аритмическая
— церебральная
— коллаптоидные формы
Смотрите также
— Острый коронарный синдром. Лечение, тактика и диагностика на догоспитальном этапе
— Другие материалы из книги «Неотложные состояния в кардиологии»
— Нестабильная стенокардия. Прогрессирующая и впервые возникшая стенокардия. Патофизиология и критерии постановки диагноза
Источник
