Орхит яичка код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Орхит.
Орхит
Описание
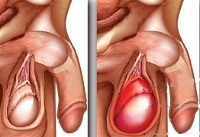
Орхит. Воспалительное заболевание яичка. Проявляется болями в мошонке с иррадиацией в пах и промежность, отеком воспаленного яичка и мошонки на стороне поражения, покраснением кожи мошонки. Заболевание сопровождается повышением температуры тела, интоксикацией. В воспалительный процесс может вовлекаться придаток яичка (орхоэпидидимит). Может привести к нагноению яичка, развитию двустороннего поражения, мужскому бесплодию. Диагностируется орхит при осмотре урологом, в сомнительной ситуации дополнительно проводится УЗИ и диагностическая пункция.
Дополнительные факты
Орхит. Воспаление яичка. Как самостоятельное заболевание в урологии практически не встречается. У 5% пациентов орхит развивается вследствие перенесенной травмы яичка. В остальных случаях орхит является осложнением инфекционного заболевания (гриппа, пневмонии, ревматоидного артрита, тифа, бруцеллеза, эпидидимического паротита) или воспалительного процесса органов мочеполовой системы (эпидидимита, везикулита, простатита, уретрита).
Орхит у новорожденных чаще всего развивается в результате проникновения в яичко инфекции из воспалившихся пупочных сосудов. У детей старшего возраста орхит обычно является осложнением эпидемического паротита, реже возникает при гематогенном распространении инфекции, после травмы яичка или длительной катетеризации. Орхит может протекать остро или хронически. Как правило, острый орхит является осложнением острого инфекционного заболевания, а хронический вызывается хроническим воспалительным процессом.
Орхит
Симптомы
• Острый орхит.
Первым симптомом орхита становятся боли в яичке, которые могут иррадиировать в промежность, пах, крестец или поясничную область. Мошонка на стороне поражения увеличивается в 2 и более раза, складки кожи на ней разглаживаются. Спустя 2-4 дня кожа мошонки становится горячей, гиперемированной, приобретает глянцевый, словно отполированный вид. Пораженное яичко увеличено, резко болезненно при пальпации. С первого дня острый орхит сопровождается симптомами общей интоксикации и гипертермией до 38-39°С.
В большинстве случаев, даже при отсутствии лечения, симптомы орхита самостоятельно исчезают в течение 2-4 недель. Иногда воспалительный процесс продолжает прогрессировать, приводя к формированию абсцесса яичка. При нагноении отмечается выраженная гиперемия кожи яичка и резкая болезненность при прикосновении. Ткань яичка, поврежденная в результате гнойного процесса при абсцессе яичка, вырабатывает меньше спермы. Иногда это становится причиной секреторного бесплодия.
Орхит при эпидемическом паротите может развиться, начиная с третьего дня от начала заболевания и заканчивая первой неделей после выздоровления. У трети пациентов в процесс вовлекаются оба яичка. Нередко исходом острого орхита при эпидемическом паротите становится атрофия яичка.
• Хронический орхит.
Хронический орхит может являться следствием недолеченного острого орхита. В ряде случаев при хронических воспалительных заболеваниях мочеполовой системы (везикулите, уретрите, простатите) развивается первично хронический орхит.
Высокая температура тела. Ломота в теле. Недомогание. Озноб. Увеличение паховых лимфоузлов.
Диагностика
Диагноз острого орхита устанавливается на основании данных физикального осмотра уролога и наличия в анамнезе инфекционного заболевания или травмы.
Дифференциальная диагностика
Дифференциальная диагностика с острым эпидидимитом может быть проведена на основании объективного исследования. Для острого орхита характерна напряженность кожи мошонки, для острого эпидидимита – отечность. При остром орхите не выявляется увеличение придатка. И в том и в другом случае определяется отек и утолщение семенного канатика, но при остром орхите нет инфильтративных изменений по ходу семявыносящего протока.
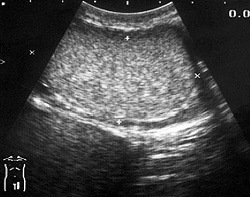
Иногда диагностика острого орхита затруднена вследствие реактивной водянки яичка или периорхита. В сомнительных случаях проводится ультразвуковое сканирование и биопсия яичка. При подозрении на абсцесс яичка выполняют диагностическую пункцию и ультразвуковое исследование, подтверждающее наличие жидкого содержимого.
Лечение
Неосложненный острый орхит лечится амбулаторно. Следует перевести пациента на постельный режим, исключить из рациона острые блюда. Пораженному органу требуется покой и возвышенное положение. Проводится терапия основного заболевания, осложнением которого стал острый орхит. Больному назначают антибиотики, витамины, рассасывающие препараты, ферменты. При угрозе нагноения необходима госпитализация. После устранения острых воспалительных явлений пациенту с острым орхитом назначаются физиотерапевтические процедуры.
Прогноз
При остром орхите, осложнившемся абсцессом яичка, проводится вскрытие и дренирование гнойного очага. Полное гнойное расплавление яичка является показанием к орхиэктомии (удалению пораженного яичка). Терапия хронического орхита представляет значительные трудности вследствие упорного течения заболевания. К тому, же из-за скудной симптоматики больные часто не подозревают о хроническом орхите и начинают получать лечение, когда в яичке уже имеются выраженные изменения. Пациентам с хроническим орхитом показана антибактериальная терапия, физиотерапевтические и тепловые процедуры. При неблагоприятном течении и неэффективности консервативной терапии проводится односторонняя орхиэктомия.
Профилактика
Профилактические меры заключаются в своевременном лечении инфекционных процессов мочеполовой системы. Для раннего выявления орхита при общих инфекционных заболеваниях, повреждениях в области таза и промежности, травмах мошонки следует внимательно наблюдать за состоянием пациента.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Утратил силу — Архив
Также:
H-S-013

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Орхит, эпидидимит и эпидидимо-орхит без упоминания об абсцессе (N45.9)
Общая информация
Краткое описание
Орхит — воспаление яичка, обычно возникает как осложнение инфекционных заболеваний, в первую очередь таких, как грипп, паротит, бруцеллез, ревматический полиартрит, тиф, пневмония и т.д. У новорожденных орхит чаще всего обусловлен проникновением инфекции в яичко из инфицированных пупочных сосудов.
Факторы риска: неадекватная иммунизация против эпидемического паротита, врожденные аномалии мочевыводящих путей, воспалительные заболевания мочевыводящих путей, травма яичка, длительное нахождение в уретре катетера.
Эпидидимит — воспаление придатка яичка. Различают неспецифический (вызванный стафилококками или стрептококками) и специфический (туберкулезный, гонорейный, трихомонадный, бруцеллезный, сифилитический) эпидидимит. Выделяют острый и хронический неспецифический эпидидимит.
Факторы риска: травмы мошонки, переохлаждение, инструментальные вмешательства (катетеризация мочевого пузыря и др.).
Код протокола: H-S-013 «Орхит и эпидидимит у детей»
Профиль: хирургический
Этап: стационар
Код (коды) по МКБ-10: N45 Орхит и эпидидимит
Диагностика
Диагностические критерии
Жалобы и анамнез: острый орхит и эпидидимит проявляется высокой температурой тела, ознобом, сильными болями в области яичка, иррадиирующими в паховую область, резким увеличением придатка, который как плотным обручем охватывает яичко. Отмечается припухлость и болезненность в верхней части мошонки, отёк кожи мошонки.
внезапно возникающие боли в яичке, озноб, повышение температуры тела до 38-39°С, припухлость локализуется непосредственно в яичке. Обычно через 2 – 4 нед. явления орхита стихают, однако в ряде случаев возникает нагноительный процесс в яичке. При этом состояние больных заметно ухудшается вследствие интоксикации, боли в яичке усиливаются, температура тела становится стойко повышенной, появляются отечность и гиперемия кожи мошонки, которая спаивается с подлежащими тканями. В последующем нередко происходит образование абсцесса или атрофия яичка.
При эпидемическом паротите орхит развивается на 3–12-й день от начала заболевания или в первую неделю после выздоровления ребенка. У 30% больных наблюдается двусторонний процесс.
Нередко паротитный орхит заканчивается атрофией яичка. Кожа мошонки при орхите напряжена, но не отечна. Придаток яичка не увеличен. Семенной канатик отечен, утолщен, но в отличие от острого эпидидимита семявыносящий проток пальпируется отчетливо, инфильтративных изменений в нем не обнаруживают.
Диагностике абсцесса яичка способствует его пункция с получением гноя и ультразвуковое сканирование, выявляющее разрежение ткани яичка с жидким содержимым.
Лабораторные исследования: лейкоцитоз со сдвигом лейкоцитарной формулы влево, лимфопения.
Инструментальные исследования: УЗИ органов мошонки — увеличение размеров яичка.
Показания для консультации специалистов: при наличии сопутствующей патологии.
Перечень основных диагностических мероприятий:
1. Определение гемоглобина.
2. Подсчет лейкоцитов в камере Горяева.
3. Подсчет эритроцитов на КФК.
4. Определение СОЭ(степень оседания эритроцитов).
5. Общий анализ мочи.
6. Анализ мочи в трех порциях.
7. HbsAg, HCV.
8. Определение общего белка.
9. Анализ чувствительности микробов к антибиотикам.
10. УЗИ органов брюшной полости.
11. УЗИ мошонки.
12. Серологическое исследование на возбудителя эпидемического паротита (парные сыворотки).
13. Бактериологическое исследование мочи.
14. Уретроскопия.
15. Микроскопическое исследование секрета предстательной железы.
16. Микроскопическое исследование мазка из уретры.
17. ПЦР диагностика на половые инфекции.
18. Посев на условно патогенную флору с определением чувствительности к антибиотикам.
19. ПСА (анализ на простатический антиген).
Перечень дополнительных диагностических мероприятий: нет.
Дифференциальный диагноз
| Признаки | Травма яичек | Перекрут гидатиды Морганьи | Перекрут яичка |
| Боль | + | + | + |
Увеличение размеров яичка (яичек) | + | + | + |
Гиперемия кожи мошонки | + | + | + |
Болезненность яичка при его пальпации | + | + | + |
Повышение температуры тела | + | + | + |
Лечение
Тактика лечения
Цели лечения: купирование воспалительного процесса яичка и его придатка.
Немедикаментозное лечение постельный режим, максимальный покой для воспаленного органа (суспензорий).
1. Антибактериальная терапия — антибактериальные средства назначаются в сочетании с противогрибковыми препаратами (азитромицин 250 мг (капс.) по 10 мг/кг х 2 раза в день №3, цефазолин х 3 раза в день №10, нистатин по 500 мг х 3 раза в день №10, линекс по 1-2 капс. х 3 раза в день №10).
При орхите паротитного генеза у детей к общей противовоспалительной терапии добавляют глюкокортикоидную терапию, ацетилсалициловую кислоту.
2. НПВС(нестероидные противовоспалительные средства).
3. Новокаиновые блокады семенного канатика.
Возникновение абсцесса яичка является показанием к вскрытию гнойника.
При неэффективности консервативного лечения показано удаление придатка.
Профилактические мероприятия: своевременное лечение инфекционных заболеваний.
Дальнейшее ведение: диспансерное наблюдение больных, контрольное обследование через 2 – 3 — 6 месяцев.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Лиофилизированные бактерии, капс.
3. *Азитромицин раствор для инфузий во флаконе 200 мг/100 мл
4. *Амоксициллин+клавулановая кислота таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
5. *Цефуроксим порошок для приготовления раствора для инъекций во флаконе 750 мг, 1.5 гр
6. *Цефтазидим порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 гр, 2г
7. Нитроксолин 200 мг табл.
8. *Гентамицин раствор для инъекций 40 мг/мл, 80 мг/2 мл в ампуле
9. *Ципрофлоксацин раствор для инфузий во флаконе 200 мг/100 мл
10. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
11. *Нистатин 500 000 ЕД табл.
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: нормализация температуры, купирование болевого синдрома и воспалительного процесса, отсутствие рецидива.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Госпитализация
Показания для госпитализации: наличие воспалительного процесса в мошонке.
Необходимый объем обследований перед плановой госпитализацией: общий анализ крови, общий анализ мочи, флюорография, микрореакция.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. https://www.urologyhealth.org/. Epididymitis and Orchitis;
2. https://www.guideline.gov/. 2002 national guideline for the management of epididymo-orchitis.
- 1. https://www.urologyhealth.org/. Epididymitis and Orchitis;
Информация
Список разработчиков: Хусаинов Т.Э. НЦ урологии МЗ РК
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Орхоэпидидимит – сочетанная (комбинированная) урологическая патология воспалительно-инфекционного характера. При остром развитии симптоматики приводит к значительному ухудшению качества жизни, вызывает боли и негативно отражается на сексуальной функции мужчины. При отсутствии лечения орхоэпидидимит может стать основной причиной мужского бесплодия.
Описание заболевания
Орхоэпидидимит — недуг, при котором воспаление распространяется сразу на само яичко и его придаток эпидидимис, расположенный сверху органа с переходом на его заднюю часть. В большинстве случаев в патологический процесс вначале вовлекается эпидидимис, а затем яичко, хотя иногда бывает и наоборот.
Орхоэпидидимит может носить как односторонний, так и двусторонний характер. Недуг характерен для мужчин в возрасте от 16-18 до 45 лет, то есть заболеванию подвержены все те, кто ведет насыщенную сексуальную жизнь. Но это не исключается возникновение болезни у младенцев и лиц преклонного возраста.
При остром орхоэпидидимите вся симптоматика ярко выражена. Отечность и боли настолько сильные, что мешают мужчине передвигаться, заниматься физической работой и даже носить тесное белье и брюки.
Все это вынуждает больного обратиться к врачу в самом начале развития патологии, что позволяет урологу подобрать адекватное и главное своевременное лечение.
В противном случае болезнь приводит к возникновению структурных изменений в придатках и яичке, что становится основной причиной снижения репродуктивной функции.
Код по МКБ-10 орхоэпидидимита с образованием абсцесса — N45.0. Без гнойного очага патология шифруется кодом N45.9.
Используемая классификация
По течению и основной симптоматики орхоэпидидимит подразделяется на три подвида:
- ОСТРЫЙ. Начинается остро, характеризуется интенсивным болевым синдромом. При своевременном лечении проходит в течение максимум 10 дней.
- ХРОНИЧЕСКИЙ. Хронизация воспаления происходит вследствие отсутствия лечения в острую стадию или при неправильном проведении терапии. При хроническом орхоэпидидимите велика вероятность бесплодия, возможно образование абсцесса и атипичного изменения тканей.
- АБСЦЕССИВНЫЙ. Воспаление приводит к образованию абсцесса. Лечится данная форма орхоэпидидимита только хирургическим путем.
В зависимости от типа возбудителя орхоэпидидимит может быть:
- СПЕЦИФИЧЕСКИМ. Основная причина заболевания – проникновение в половые органы мужчины возбудителей сифилиса, туберкулеза, бруцеллеза;
- НЕСПЕЦИФИЧЕСКИЙ ИЛИ ИНАЧЕ БАНАЛЬНЫЙ. Патогенная флора при данной форме – это кишечная палочка, возбудители половых инфекций, ряд бактерий.
Основные причины патологии
Орхоэпидидимит редко развивается сразу. Вначале у больного может быть орхит или эпидидимит. Термином орхит обозначают воспаление, охватывающее яичко, а эпидидимит указывает на поражение придатка.
Причин орхоэпидидимита достаточно много, среди них выделяют:
- Инфекции, передающиеся половым путем;
- Перенесенные инфекционно-воспалительные заболевания. Причем это относится как к урологическим патологиям, так и к общим системным с хроническим очагом инфекции;
- Травмы области мошонки;
- Заболевания, протекающие с нарушением циркулирования крови по сосудам малого таза;
- Несоблюдение техники манипуляции при урологических диагностических или лечебных процедурах, например при катетеризации мочевого пузыря.
Патогенная микрофлора попасть в яичко или его придаток может несколькими путями:
- Из предстательной железы или уретры по семявыводящим протокам;
- С током лимфы или крови из отдаленных очагов инфекции.
Орхоэпидидимит нередко развивается на фоне пневмонии, туберкулеза, микоплазмоза. У мальчиков воспаление может быть обусловлено распространением по организму возбудителей эпидемического паротита (свинки).
Предрасполагающие к болезни факторы
Орхоэпидидимит при вышеперечисленных причинах возникает не всегда. Выделяют группу предрасполагающих к болезни факторов, это:
- Снижение защитных сил организма;
- Общее и местное переохлаждение;
- Воспалительные урологические заболевания хронического характера. Патология нередко развивается на фоне уретрита, баланопастита, простатита;
- Затрудненное отхождение мочи на фоне аденомы, сужений уретры;
- Особенности половой жизни. Воспаление яичка и придатка часто бывает у мужчин, практикующих прерванные половые акты, занимающихся мастурбацией, анальным сексом;
- Запоры и геморрой.
Вероятность орхоэпидидимита существенно возрастает, если на организм мужчины влияние оказывают сразу несколько предрасполагающих к болезни факторов.
Микрофлора, вызывающая орхоэпидидимит
Специфические возбудители заболевания, это микроорганизмы, вызывающие венерические заболевания:
- Микоплазмы;
- Трихоманада;
- Хламидии;
- Гонококки;
- Уреаплазма.
К неспецифическим инфекционным агентам относят:
- Синегнойную палочку;
- Стафилококки;
- Стрептококки;
- Кишечную палочку;
- Клебсиеллу.
У мужчин со значительным снижением работы иммунной системы орхоэпидидимит часто вызывается грибками рода кандида альбиканс, микобактерией авиум, криптококками, токсоплазмой.
Симптомы острого орхоэпидидимита
Не обратить внимания на развитие заболевания трудно. Орхоэпидидимит начинается с сильнейших болей в области мошонки со стороны поражения.
Болевой синдром сопровождается и появлением других признаков болезни:
- Иррадиацией болей в промежность и пах;
- Изменением внешнего вида мошонки. Ткань органа разглаживается, становится блестящей, заметна отечность;
- Уплотнением яичка, что можно определить пальпаторно. Пальпация приводит и к значительному усилению болезненных ощущений;
- Повышением температуры до 38 и выше градусов.
При отсутствии лечения на второй-третий день болезни присоединяются симптомы интоксикации – вялость, разбитость, головные боли, подташнивание, снижение аппетита.
Боли и отечность мошонки при орхоэпидидимите мешают нормально двигаться, вынуждают мужчину принимать определенную позу и носить только свободное белье.
Сильный дискомфорт и значительное ухудшение качества жизни – основные причины, вынуждающие больного обратиться к урологу. И это правильно – своевременная терапия патологии позволяет улучшить самочувствие буквально за 2-3 дня, а все лечение при раннем начале терапии в среднем занимает 10 дней.
Если визит к врачу затягивать, то болезнь перейдет в хроническую форму или вызовет тяжелые по протеканию осложнения.
Симптомы хронического орхоэпидидимита
Хронический орхоэпидидимит возникает, когда лечение в острую фазу болезни не проводится или оно больным соблюдается не полностью. В яичке и придатке остается вялотекущий воспалительный процесс, при обострении которого мужчину начинают беспокоить:
- Умеренные боли тянущего или ноющего характера. Усиливаются при физической нагрузке;
- Периодическое повышение температуры тела;
- Гнойные выделения из уретры. Особенно это относится к воспалению, вызванному половыми инфекциями;
- Ухудшение качества половой жизни.
Если орхоэпидидимит вызван туберкулезной палочкой, то не исключается образование на коже мошонке свищей. Иногда хроническая форма заболевания диагностируется в тот момент, когда мужчина проходит обследование по поводу бесплодия.
Возможные осложнения
Орхоэпидидимит – крайне опасное мужское заболевание. Среди осложнений патологии наиболее тяжелыми считаются:
- Абсцесс – образование гнойника в мошонке;
- Сепсис – распространение инфекционных микроорганизмов по кровотоку. Сепсис нарушает работу жизненно важных органов и может стать причиной летального исхода;
- Склерозирование семявыводящих протоков. Является главной причиной бесплодия;
- Эректильная дисфункция;
- Инфаркт и некроз яичка;
- Злокачественное перерождение клеток яичка и придатка;
- Водянка – скопление излишней жидкости в яичке. Чаще всего это осложнение возникает при размножении хламидий;
- Переход воспаления на простату, мочевой пузырь, почки.
Этапы диагностики
Диагноз орхоэпидидимит квалифицированный уролог может выставить на основании жалоб, осмотра и пальпации органа.
Но в процессе диагностики важно установить не только само заболевание, но и его причины, степень структурных изменений, сопутствующие патологии.
Для этого пациенту назначают:
- Общее лабораторное исследование крови и мочи;
- Анализы на урогенитальные инфекции;
- Посев выделений из уретры и мазок мочи на туберкулезные микобактерии и чувствительность к антибиотикам;
- УЗИ мошонки. На орхоэпидидимит указывает увеличение размеров придатка и яичка, неоднородность тканей и участки уплотнения, выпот. При хроническом воспалительном процессе обнаруживаются очаги кальциноза;
- Допплерография. Исследование сосудов, позволяет оценить степень нарушения кровообращения и выявить дополнительную сеть кровеносных сосудов, разрастающихся со стороны поражения;
- Биопсия. Данное исследование назначается при подозрении на опухоль яичка.
В процессе диагностики также важно дифференцировать орхоэпидидимит с патологиями, имеющими сходный характер течения. Это относится к таким заболеваниям, как:
- Водянка яичек;
- Ущемленная грыжа паховой области;
- Перекрут семявыводящего протока или яичка;
- Туберкулез мошонки;
- Злокачественное новообразование;
- Аллергическая реакция с вовлечением мошонки.
После оценки всех данных обследования врач выставляет окончательный диагноз и корректирует лечение.
Способы лечения
При остро протекающем воспалении желательно лечение орхоэпидидимита начать в условиях стационара, где больной будет постоянно находиться под наблюдением врачей.
Терапия должна быть комплексной, в нее входит:
- Соблюдение режима, назначенного врачом. В первые дни больной с орхоэпидидимитом должен как можно меньше двигаться, то есть ему необходимо находиться в постели. Физическая нагрузка должна быть минимальной;
- Ношение специального белья. Плавки должны быть такими, чтобы воспаленное яичко подтягивалось кверху. Бандаж можно из мягкой ткани сделать и самостоятельно;
- Медикаментозная терапия;
- Физиолечение после устранения острой симптоматики болезни;
- Диетотерапия;
- Использование народных средств;
- Хирургическое вмешательство при необходимости.
Стабилизация самочувствия больного и отсутствие осложнений во многом определяются тем, насколько точно пациент соблюдает все предписания врача.
Некоторые мужчины с орхоэпидидимитом надеются только на помощь лекарств, игнорируя правила лечебного питания и режима. Такой подход к лечению удлиняет процесс выздоровления и снижает терапевтическую эффективность лекарств.
Антибиотикотерапия
Антибиотики используют практически при любых случаях орхоэпидидимита. При выборе препаратов предпочтение вначале (до получения анализов на чувствительность к антибактериальным средствам) отдают антибиотикам с широким спектром действия, таким как:
- ЦЕФТРИАКСОН. Антибиотик наделен широким спектром противомикробной активности. Доказана высокая эффективность препарата против устойчивых к другим антибактериальным средствам микроорганизмам;
- ДОКСИЦИКЛИН. Чаще всего при орхоэпидидимите используется в сочетании с Цефалоспорином при подозрении на инфекцию, передаваемую половым путем;
- АЗИТРОМИЦИН. Эффективен при неосложненном протекании орхоэпидидимита и при лечении хламидийного и гонорейного вида воспаления;
- БАКТРИМ. Преимущественно назначается пациентам в возрасте от 35 лет;
- ОФЛОКСАЦИН. Препарат с широким спектром действия, губительно действует на хламидии, способен проникать в ткани простаты;
- ЦИПРОФЛОКСАЦИН. Активен против стафилококков, псевдомонад, стрептококков, не действует на анаэробные бактерии.
При хламидийном происхождении орхоэпидидимита из антибиотиков чаще всего используют Эритромицин, Миокамицин, Хлорамфеникол, Рифампицин.
Вид антибактериального средства, его дозировку и продолжительность приема определяет врач. Прием антибиотиков нужно довести до конца, даже если симптомы заболевания полностью проходят на 3-4 сутки терапии.
При хронической форме орхоэпидидимита антибиотики используют длительным курсом, и часто во время лечения их заменяют.
Если установлено, что патология вызвана половой инфекцией, то необходимо назначить лечение и половым партнерам болеющего мужчины.
Использование нестероидных противовоспалительных средств
Лекарства из группы НПВС при орхоэпидидимите назначают с целью уменьшения воспаления, что приводит к снижению интенсивности болей, к нормализации температуры и к уменьшению отечности мошонки.
Названия некоторых препаратов:
- Ренселекс;
- Ксефокам;
- Мовалис;
- Ацеклофенак или его аналоги.
НВПС можно использовать и в форме ректальных суппозиториев, в таком случае препарат положительное воздействие будет оказывать и на ткани предстательной железы, уменьшая вероятность перехода на них воспаления.
Нестероидные препараты от воспаления для внутреннего употребления противопоказаны, если у мужчины с орхоэпидидимитом в анамнезе есть такие болезни, как язвенное поражение двенадцатиперстной кишки и желудка, эрозивный гастрит.
Таким пациентам для снижения интенсивности болей прописывают анальгетики.
Хирургическое вмешательство
В большинстве случаев своевременное применение антибиотиков позволяет полностью ликвидировать воспаление и избежать операции. Однако, у некоторых категорий больных с орхоэпидидимитом и при приеме антибиотиков сохраняется высокий риск осложнений.
К этой группе относят:
- ВИЧ-инфицированных;
- Пациентов с декомпенсированным сахарным диабетом;
- Пациентов в возрасте от 70 лет;
- Пациентов с эпицистостомой;
- Больных алкоголизмом и наркоманов.
Рекомендации врача не всегда соблюдают и мужчины с психологическими отклонениями. Их для лечения обязательно определяют в стационар.
При неэффективности консервативной терапии больному назначается хирургическое вмешательство, это может быть:
- Вскрытие мошонки и ее дренирование при абсцессе яичка;
- Орхоэктомия – удаление яичка.
При проведении операции берется биоматериал для гистологического исследования. В послеоперационный период проводится дополнительное лечение антибиотиками.
Диетотерапия и местное лечение
При орхоэпидидимите, особенно в острую стадию болезни, требуется придерживаться лечебного питания. Полностью рекомендуется исключить из употребления слишком соленые, острые и жирные блюда.
Свести к минимуму необходимо сладости, копчености, кислую пищу. Нельзя пить алкоголь. Полезно употреблять как можно больше жидкости.
Местное лечение орхоэпидидимита заключается в использовании холодных компрессов в первые дни лечения. Затем переходят на спиртовые компрессы, теплые примочки (из отвара цветков календулы или ромашки) и аппликации с линиментом Вишневского, этот препарат хорошо способствует рассасыванию уплотнений.
Народная терапия
Средства народной терапии при развитии орхоэпидидимита следует принимать только на фоне медикаментозного лечения.
Правильно выбранный фитопрепарат уменьшает выраженность воспалительной реакции, нормализует биохимические реакции, повышает работу иммунитета, что в совокупности позволяет быстрее восстановить нормальную работу половых органов.
Мужчинам с орхоэпидидимитом можно принимать:
- Настой грушанки. Соцветия и листья растения измельчают. Ложку столовую сырья заливают стаканом крутого кипятка, настаивают около 4-х часов. Процеживают и выпивают в течение дня;
- Сок листьев золотого уса и цветков каштана. Отжатые соки смешиваются в равном соотношении, хранят напиток в закрытой банке в холодильнике. Пьют его дважды в день по 30 капель;
- Фитосбор. Зелень петрушки, листья одуванчика, толокнянку и плоды можжевельника берут в равном соотношении, хорошо измельчают. 4 чайные ложки полученного сбора заливают полулитром кипятка, настаивают полчаса. После фильтрации напиток нужно разделить на два приема и выпить утром и вечером.
Меры профилактики
Предупредить развитие орхоэпидидимита помогут следующие рекомендации:
- Мужчинам, не имеющим постоянной партнерши, обязательно во время интимной близости следует использовать презерватив;
- При травмировании мошонки нужно получить консультацию хирурга или уролога;
- Нельзя допускать переохлаждение тазовых органов;
- Белье нужно носить только то, что пошито из натуральных материалов;
- Заболевание мочеполовой системы всегда нужно начинать лечить своевременно;
- При хронических урогенитальных патологиях врача следует посещать не менее 2-х раз в год.
Орхоэпидидимит при несвоевременном диагностировании и лечении может привести к необратимым последствиям и сильно ухудшить жизнь мужчины.
Чтобы этого не произошло при появлении первых симптомов болезни необходимо найти возможность сразу получить консультацию врача.
Источник
