Объемное образование спинного мозга код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Классификация
- Симптомы
- Диагностика
- Лечение
Названия
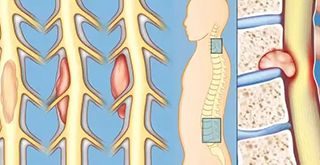
Название: Экстрамедуллярные опухоли спинного мозга.
Экстрамедуллярные опухоли спинного мозга
Описание
Экстрамедуллярные опухоли. Спинальные новообразования, не прорастающие в спинной мозг, а локализующиеся около него. Могут располагаться над и под твердой мозговой оболочкой. Обычно экстрамедуллярные опухоли начинаются с признаков поражения спинального корешка, потом происходит сдавление спинного мозга с поражением половины, а затем всего его поперечника. Скорость развития клиники зависит от вида опухоли. В диагностике наиболее информативна МРТ, при невозможности её проведения — КТ-миелография. Лечение хирургическое — радикальное удаление. В случае злокачественных новообразований проводится химио- и радиотерапия.
Дополнительные факты
Экстрамедуллярные опухоли берут свое начало в структурах, окружающих спинной мозг. Это могут быть сосуды, оболочки спинного мозга, параспинальная клетчатка, спинномозговые нервные корешки. В структуре опухолей спинного мозга экстрамедуллярные опухоли занимают до 80%, тогда как на интрамедуллярные новообразования приходится всего 20%. Экстрамедуллярные опухоли могут возникать в любом возрасте. В отдельных случаях (метастазирование, болезнь Гиппеля-Линдау, болезнь Реклингаузена) они имеют множественный характер.
В большинстве своем экстрамедуллярные опухоли имеют доброкачественный характер, однако и в таких случаях они представляют серьезную опасность, поскольку по мере роста приводят к нарастающему сдавлению спинного мозга с развитием в нем необратимых дегенеративных изменений. Это обуславливает большую актуальность вопросов своевременной диагностики и удаления экстрамедуллярных новообразований в современной неврологии, нейрохирургии и онкологии.
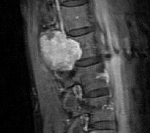
Экстрамедуллярные опухоли спинного мозга
Классификация
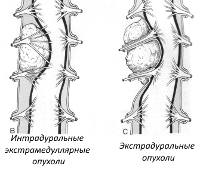
В зависимости от расположения экстрамедуллярные опухоли разделяют на шейные, грудные, пояснично-крестцовые и опухоли конского хвоста. По отношению к твердой оболочке спинного мозга в клинической неврологии различают субдуральные (интрадуральные) и эпидуральные новообразования. У взрослых первые составляют до 65% спинномозговых опухолей, а вторые — 15%.
По своему характеру экстрамедуллярные опухоли могут быть добро- и злокачественными. По этиологии выделяют первичные и вторичные (метастатическими) новообразования. Вторичные образования — это метастазы злокачественных опухолей другой локализации, чаще рака простаты, рака молочной железы, рака матки и гипернефромы. Они всегда злокачественные.
Клиническое значение имеет классификация экстрамедуллярных опухолей по виду. Так, среди субдуральных образований более часто встречаются менингиомы, невриномы и нейрофибромы. В совокупности они занимают около 80% опухолей экстрамедуллярной локализации. Эпидуральные новообразования могут быть представлены гемангиомой, липомой, хондромой, остеомой, хондробластомой. Предположительно определить вид опухоли можно при помощи методов нейровизуализации, однако точно его установить позволяет лишь гистологическое исследование.
Симптомы
Симптоматика манифестирует корешковым синдромом — острой или подострой болью, иногда в виде «прострелов», ограничивающейся зоной иннервации отдельного корешка. В этой же области наблюдаются корешковые нарушения чувствительности (гипестезия, парестезия, онемение) и снижение силы мышц. Экстрамеддулярные опухоли шейного отдела проявляются симптомами шейного радикулита, новообразования грудного отдела манифестируют признаками грудного радикулита.
Корешковая стадия в зависимости от вида опухоли может продолжаться в диапазоне от нескольких месяцев (при злокачественном процессе) до 3-5 лет (при доброкачественном новообразовании). В этот период пациент может проходить лечение у терапевта, невролога, вертебролога по поводу остеохондроза позвоночника или плексита, а при локализации опухоли в грудном отделе — по поводу острого холецистита, панкреатита, стенокардии.
По мере увеличения размера экстрамедуллярные опухоли вызывают компрессию спинного мозга, что обуславливает последовательное возникновение следующих 2 стадий: половинного и полного поперечного поражения спинного мозга. Поражение половины поперечника проявляется клинически синдромом Броун-Секара — диссоциированными расстройствами моторных и сенсорных функций. На пораженной стороне тела ниже уровня опухоли возникает парез по центральному типу (слабость мышц с гипертонусом и гиперрефлексией), нарушение глубокой чувствительности, а на другой стороне — поверхностная гипестезия (снижение чувствительности к боли и температурному воздействию).
Диагностика
Раннее выявление экстрамедуллярных опухолей затруднено из-за их «маскировки» симптоматикой обычного радикулита или соматических заболеваний. Заподозрить опухолевый процесс позволяет отсутствие улучшения от проводимого лечения. Для того, чтобы своевременно диагностировать экстрамедуллярные опухоли, необходимо проводить МРТ позвоночника всем пациентам с корешковым синдромом. Однако это не всегда возможно из-за существенной стоимости МРТ.
Рентгенография позвоночника может обнаруживать признаки остеохондроза. Однако следует учитывать, что практически у всех людей среднего и пожилого возраста возможны такие изменения и их наличие не исключает опухолевое поражение. Саму опухоль рентгенография не позволяет обнаружить. В далеко зашедших стадиях она может выявлять смещение или разрушение костных тканей в области опухоли.
Электронейромиография является дополнительным методом исследования и дает возможность определить локализацию поражения, но не ее характер. Исследование цереброспинальной жидкости позволяет исключить инфекционную миелопатию. Значительное увеличение белка в ликворе свидетельствует в пользу опухоли.
Однако наиболее достоверным методом, визуализирующим экстрамедуллярные опухоли является магнитно-резонансная томография. Она дает возможность определить точное расположение, распространенность, форму опухоли, предположить ее вид, оценить степень спинальной компрессии. При наличии противопоказаний к МРТ альтернативным методом выступает КТ-миелография. При опухолях сосудистого генеза дополнительно назначается спинальная ангиография. Точно судить о доброкачественности опухоли и ее виде позволяет гистологическое исследование её тканей, забор которых, как правило, производится интраоперационно.
Лечение
Наиболее эффективный способ лечения опухолей экстрамедуллярной локализации — их радикальное хирургическое удаление. Операционным доступом к опухоли служит ламинэктомия. Вмешательство проводится нейрохирургом с минимальным затрагиванием спинного мозга для избежания его травматизации. Удаление интрадуральных новообразований является более сложным процессом, поскольку требует разреза твердой оболочки и манипуляций непосредственно вблизи спинного мозга. Если опухоль имеет 2 составляющие, то вначале резецируют экстрадуральная её часть. При гистологически подтвержденном злокачественном характере опухоли хирургическое лечение дополняется лучевой терапией.
Противопоказанием к операции могут выступать множественные метастатические опухоли и распространенные злокачественные поражения. В таких случаях проводятся паллиативные вмешательства, направленные на купирование болевого синдрома (перерезка спинального корешка) и декомпрессию позвоночного канала (ламинэктомия, фасетэктомия). Назначается химиотерапия и радиологическое лечение.
Источник
D10
D10.0
D10.1
D10.2
D10.3
D10.4
D10.5
D10.6
D10.7
D10.9
D11
D11.0
D11.7
- подъязычной железы
- поднижнечелюстной железы
D11.9
D12
D12.0
D12.1
D12.2
D12.3
D12.4
D12.5
D12.6
D12.7
D12.8
D12.9
D13
D13.0
D13.1
D13.2
D13.3
D13.4
D13.5
D13.6
D13.7
D13.9
D14
D14.0
D14.1
D14.2
D14.3
D14.4
D15
D15.0
D15.1
D15.2
D15.7
D15.9
D16
D16.0
D16.1
D16.2
D16.3
D16.4
D16.5
D16.6
D16.7
D16.8
D16.9
D17
D17.0
D17.1
D17.2
D17.3
D17.4
D17.5
D17.6
D17.7
D17.9
- липомы, не классифицированные в других рубриках
D18
D18.0
- ангиомы, не классифицированные в других рубриках
D18.1
D19
D19.0
D19.1
D19.7
D19.9
D20
D20.0
D20.1
D21
D21.0
D21.1
D21.2
D21.3
D21.4
D21.5
D21.6
D21.9
D22
D22.0
D22.1
D22.2
D22.3
D22.4
D22.5
D22.6
D22.7
D22.9
D23
D23.0
D23.1
D23.2
D23.3
D23.4
D23.5
D23.6
D23.7
D23.9
D24
D25
D25.0
D25.1
D25.2
D25.9
D26
D26.0
D26.1
D26.7
D26.9
D27
D28
D28.0
D28.1
D28.2
D28.7
D28.9
D29
D29.0
D29.1
D29.2
D29.3
D29.4
D29.7
D29.9
D30
D30.0
D30.1
D30.2
D30.3
D30.4
D30.7
D30.9
D31
D31.0
D31.1
D31.2
D31.3
D31.4
D31.5
D31.6
D31.9
D32
D32.0
D32.1
D32.9
D33
D33.0
D33.1
D33.2
D33.3
D33.4
D33.7
D33.9
D34
D35
D35.0
D35.1
D35.2
D35.3
D35.4
D35.5
D35.6
D35.7
D35.8
D35.9
D36
D36.0
D36.1
D36.7
D36.9
Источник
По данным Всемирной организации здравоохранения (ВОЗ) опухоли спинного мозга встречаются в 12% случаев преимущественно у людей в возрасте от 30 до 50 лет. Формирование любых новообразований часто сопровождается нарушением функционального состояния, которое в большей степени выражено ниже изменений. Группа заболеваний, при которых формируется объемное образование спинного мозга, имеет код по МКБ-10 – D43.
Классификация опухолей и особенности их развития

Опухоль спинного мозга — интрамедуллярная и экстрамедуллярная
Современная классификация опухолей спинного мозга подразумевает разделение на виды по нескольким критериям. По локализации выделяются интрамедуллярные и экстрамедуллярные новообразования спинного мозга. Интрамедуллярные опухоли локализуются непосредственно в веществе спинного мозга, к ним относятся:
- эпендиома;
- глиома;
- глиальные опухоли;
- анапластическая эпиндимома;
- пилоидная астроцитома спинного мозга;
- фибриллярная астроцитома, которая имеет степень злокачественности grade 2.
Интрамедуллярные образования первые прорастают в вещество спинного мозга, разрушают его и блокируют проведение нервного сигнала по чувствительным, вегетативным и двигательным волокнам. Одновременно развивается отек тканей, который усугубляет течение онкологического процесса.
Экстрамедуллярные опухоли локализуются вне вещества спинного мозга. Они подразделяются на 2 группы:
- Интрадуральные новообразования, которые локализуются внутри по отношению к твердой оболочке спинного мозга. Они в большинстве случаев представлены доброкачественными опухолями, к которым относятся менингиомы, нейрофиброматоз или нейрофиброма, кавернозная ангиома.
- Экстрадуральные опухоли, которые преимущественно представлены метастазами других злокачественных новообразований, включающим рак предстательной железы у мужчин, шейки матки у женщин, почек, щитовидной железы. Они нередко локализуются в области «конского хвоста», представленного только корешками спинного мозга
Интрамедуллярная и экстрамедуллярная опухоль спинного мозга часто растут с разрушением костных структур позвоночника и спинномозгового канала. Классификация опухолей спинного мозга дает возможность быстро проводить диагностику патологии и подбирать наиболее эффективное лечение.

Экстрамедуллярные опухоли вызывают постепенный парез мышц верхних и нижних конечностей
Независимо от вида опухоли спинного мозга онкологический процесс сопровождается клиническими проявлениями, включающими 3 основных синдрома:
- Корешковый синдром – появляются боли, которые могут располагаться в области сформировавшейся опухоли – в пояснице, шейном, грудном отделе позвоночного столба. Они отдают по ходу иннервации корешков спинного мозга. Ущемление нервных волокон сопровождается онемением кожи, снижением мышечной силы верхних или нижних конечностей. Больной жалуется на усиление дискомфорта во время движений, наклонов туловища в поясничном отделе хребта, кашля, выполнения глубокого вдоха или выдоха. Нередко возникают «прострелы», когда человек начинает ходить.
- Синдром Броун-Секара – прогрессирование онкологического процесса приводит к поражению половины вещества спинного мозга, вследствие чего нарушается чувствительность кожи и развивается парез или паралич мышц на одной стороне тела ниже препятствия для проведения нервных импульсов.
- Синдром тотального поперечного поражения вещества спинного мозга – полностью нарушается проведение нервных импульсов, вследствие чего развивается двусторонний паралич мышц и нарушение двигательной функции ниже места развития онкологического процесса.
Интрамедуллярные опухоли в большинстве случаев сразу приводят к развитию синдрома Броун-Секара или тотального поперечного поражения спинного мозга. Прогрессирование болезни с экстрамедуллярным новообразованием сопровождается поэтапным развитием корешкового синдрома с постепенным нарушением чувствительности и развитием пареза мышц.
Причины и факторы риска
Радиация и некоторые штаммы вирусов вызывают мутации в нейронах, что приводит к развитию опухолей
Злокачественные или доброкачественные новообразования спинного мозга развиваются вследствие генетических мутаций в клетках. При этом они приобретают чужеродные свойства, начинают быстро размножаться. Выделяется несколько провоцирующих факторов, которые инициируют мутации и запускают механизм возникновения опухолевого новообразования:
- Некоторые вирусы – вирусы Эпштейна-Барр, герпеса встраиваются в геном клеток и постепенно приводят к мутациям.
- Воздействие определенных химических соединений, которые обладают канцерогенными свойствами, к ним относятся бензолы, ароматические углеводороды.
- Ионизирующее излучение – радиация оказывает негативное влияние на гены, приводя к их необратимым изменениям. К ионизирующему облучению в большей степени чувствительны клетки, которые находятся в процессе активного деления.
- Наследственная предрасположенность, реализующаяся на генетическом уровне. При этом опухоль может формироваться в детском возрасте у ребенка.
Знание провоцирующих факторов дает возможность проводить профилактические мероприятия, которые необходимы для предотвращения развития любых онкологических процессов у взрослых людей.
Методы диагностики
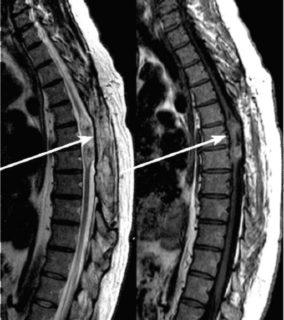
Визуализация метастазов в спинной мозг на КТ
На основании клиники можно только заподозрить возможное развитие доброкачественного или злокачественного новообразования. Для достоверного определения характера патологии, происхождения опухоли нужно делать ряд диагностических исследований, к которым относятся:
- Выявление онкомаркеров в крови – при развитии определенных новообразований в крови появляются специфические белки, которые определяются лабораторным путем. Исследования дают возможность проводить раннюю диагностику опухолей спинного мозга для последующего радикального лечения, исключающего обострение патологии в будущем.
- Визуализация новообразования при помощи рентгена, компьютерной или магнитно-резонансной томографии (КТ и МРТ). На серии снимков определяются прямые или косвенные признаки новообразования. МРТ дает возможность сканировать большие участки тела для выявления отдаленных метастазов злокачественной опухоли.
- Выявление метастазов опухоли, которое осуществляется с использованием магнитно-резонансной томографии.
- Оценка функционального состояния организма при помощи клинического анализа крови, мочи, биохимических проб, электрокардиограммы.
- Биопсия – прижизненное взятие небольшого участка опухоли для последующего гистологического исследования и определения тканевой принадлежности.
На основании всех результатов проведенного объективного обследования врач правильно устанавливает диагноз и подбирает соответствующие терапевтические мероприятия, дает рекомендации.
Лечение опухоли спинного мозга комплексное и зависит от происхождения и локализации новообразования. По возможности осуществляется радикальное удаление. Операция обычно проводится с использованием эндоскопической техники. Методики получили положительные отзывы, так как не приводят к повреждению большого объема тканей, не требуют длительной реабилитации. При злокачественной онкологии лечить патологию нужно с одновременной химиотерапией и лучевой терапией. Сколько и какие препараты необходимо принимать, специалист подбирает индивидуально.
Для получения хорошего результата спинальная опухоль должна лечиться ранних стадиях развития. Народные средства малоэффективны и могут нанести вред.
Прогнозы и возможные последствия

При компрессии опухолью спинного мозга человеку грозит инвалидность
Если была диагностирована опухоль спинного мозга, симптомы и прогнозы, лечение и реабилитация устанавливаются врачом индивидуально. При доброкачественной опухоли человек может жить долго, так как прогноз благоприятный. В случае нарушения проведения нервных импульсов качество жизни человека существенно снижается. При этом приходится мириться с инвалидностью, которая заключается в параличе конечностей.
При злокачественном новообразовании формируются дочерние опухоли – метастазы в отдаленных областях тела, одновременно развивается тяжелая интоксикация, которая может стать причиной летального исхода. Основное негативное последствие заключается в тотальном поперечном поражении ствола спинного мозга с полной блокадой проведения импульсов.
Источник
