Неотложная помощь при судорожном синдроме алгоритм действий

Неотложная помощь при судорожном синдроме часто является единственной возможностью спасти человеку жизнь. Это состояние проявляется в непроизвольных приступообразных сокращениях мышц, возникающих под воздействием различных видов раздражителей.
Появление судорог связано с патологической активностью определенных групп нейронов, которые выражаются в спонтанных импульсах головного мозга. Поэтому припадок может возникнуть как у взрослого, так и у ребенка.
Статистические данные свидетельствуют, что чаще всего проявляется судорожный синдром у детей дошкольного возраста. При этом в первые три года жизни малыша его фиксируют больше всего. Объясняется этот факт тем, что у детей в дошкольном возрасте возбуждающие реакции превалируют над тормозными из-за незрелости некоторых структур головного мозга.
После оказания неотложной помощи при судорожном синдроме взрослым и детям обязательно проводится диагностика для выявления причин, вызвавших судороги.

Виды судорог и их причины
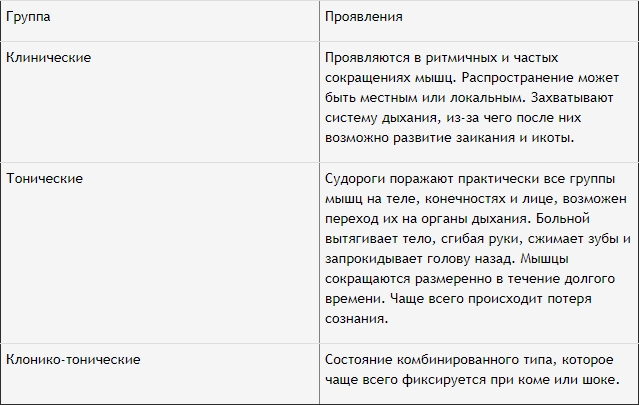
Сокращения мышц при судорогах имеют 2 вида проявления:
- Локализованные. Непроизвольно сокращается только одна группа мышц.
- Генерализованные. Конвульсии поражают все тело человека, сопровождаясь появлением пены изо рта, обморочным состоянием, временными остановками дыхания, непроизвольными опорожнениями кишечника или мочевого пузыря, прикусом языка.
В зависимости от проявления симптоматики припадки разделяют на 3 группы.
Причин, вызывающих судорожный симптом, много. При этом каждая возрастная категория имеет свои особенности.
Рассмотрим типичные причины появления болезни в каждой возрастной группе.
С младенческого возраста до 10 лет:
- Болезни ЦНС;
- Высокие показатели температуры тела;
- Травмирование головы;
- Патологические нарушения, обусловленные наследственностью, в обмене веществ;
- Церебральный паралич;
- Заболевания Канавана и Баттена;
- Идиопатическая эпилепсия.
С 10 до 25 лет:
- Токсоплазмоз;
- Травмирование головы;
- Опухолевые процессы в головном мозге;
- Ангиома.
От 25 до 60 лет:
- Злоупотребление алкоголем;
- Опухоли и развитие метастаз в головном мозге;
- Процессы воспалительного характера в коре головного мозга.
После 60 лет:
- Болезнь Альцгеймера;
- Нарушения в работе почек;
- Передозировка медикаментозными препаратами;
- Цереброваскулярные болезни.
Обратите внимание!
Судорожный симптом может возникнуть у абсолютно здорового взрослого человека или ребенка. Причиной в этом случае является длительный стресс или опасная ситуация. В этом случае, как правило, приступ проявляется единожды. Однако исключать его повторение нельзя.
Симптоматика
Помощь при судорогах оказывается по единой схеме. Однако нужно помнить, что вызывают синдром различные болезни, поэтому и симптоматика у них будет несколько отличаться.
Рассмотрим основные проявления этих заболеваний.
- Эпилепсия.
При эпилептическом припадке человек падает, его тело приобретает вытянутое положение, происходит сжимание челюстей, через которые обильно выделяется пенистая слюна. Зрачки не реагируют на свет. Подробную информацию об эпилептическом припадке читайте здесь.
- Лихорадка.
При высокой температуре возникают фебрильные судороги, которые отмечаются в период «белого» лихорадочного состояния.
Отличительной особенностью таких судорог является их возникновение только под воздействием высоких температурных показателей тела. После их снижения симптом пропадает.
Все о видах высокой температуры и правилах ее снижения узнаете здесь.
- Менингит, столбняк.
При данных инфекционных заболеваниях судорожный синдром появляется на фоне основной симптоматики.
При менингите на фоне частой рвоты отмечают судороги клонического характера.
При столбняке человек падает, его челюсти начинают двигаться, имитируя жевание, дыхание затрудняется, а лицо перекашивается.
- Гипогликемия.
Проявляется, как правило, у детей.
Заболевание провоцирует судороги у ребенка, у которого наблюдается нехватка витамина Д и кальция. Часто провокатором приступа является эмоциональное напряжение или стресс.
Характерным симптомом при этом заболевании является сокращение лицевых мышц, которое выражается в их подергивании.
- Аффективно-респираторные состояния.
Эти состояния также больше свойственны детям, особенно до трех лет. Возникают у малышей с высокой нервной возбудимостью при проявлении эмоций: гнева, боли, плача или радости.
Интересный факт!
Многие медики соотносят появление фебрильных и аффективно-респираторных судорог к началу развития эпилепсии, так как мозговые центры уже готовы к их повторению.
Необходимость первой помощи
Доврачебная помощь при судорожном припадке может быть оказана любым человеком, ставшим очевидцем произошедшего. Она заключается в простых и последовательных действиях, которые нужно выполнять быстро и четко.
Более того, нужно понимать, что вызов бригады скорой помощи является обязательным действием при таких состояниях. Если у вас нет времени на телефонный звонок, обратитесь за помощью к людям, находящимся поблизости. При разговоре с диспетчером укажите характер судорог.
Рассмотрим алгоритм действий по оказанию доврачебной помощи при судорожном синдроме любого типа.
Обратите внимание!
Мышечный спазм чаще всего сопровождается падением. Поэтому в первую очередь нужно предотвратить травмирование человека, убрав опасные предметы и подложив на пол мягкие вещи.
- Расстегните все элементы одежды пострадавшего, которые могут стеснять дыхание и мешать свободному притоку воздуха.
- Если челюсти не сжаты, сверните мягкую ткань в небольшой рулон и вставьте ее в рот больному. Таим способом можно избежать прикуса языка.
- Если это представляется возможным, переверните человека на бок. В случае его интенсивных движений, фиксируйте в таком положении голову: так при наступлении рвоты человек не сможет захлебнуться рвотными массами.
Обратите внимание!
Если у больного челюсти сильно сжаты, нельзя насильно их раскрывать, чтобы подложить ткань.
Если у ребенка перед началом приступа был истерика с громким плачем и криками, а с наступлением спазма поменялся цвет лица или нарушилась сердечная деятельность, первая помощь состоит в предотвращении нарушения дыхания малыша. Для этого нужно сбрызнуть его холодной водой или поднести к носу ватку, смоченную нашатырем.
Дальнейшее оказание помощи ребёнку и взрослому проходит в медицинском учреждении.
Помощь медицинского персонала
Что делать для лечения судорожного синдрома, решают медики только после детального обследования и выявления причины, которая вызвала синдром.
Терапия проводится в нескольких направлениях:
- Предотвращение последующих приступов с помощью противосудорожных препаратов;
- Восстановление утраченных функций, а также последующее поддержание правильной работы органов дыхания и кроветворения;
- В случае часто повторяющихся и длительных приступов все лекарственные средства вводят внутривенно;
- Контроль над полноценным питанием с целью восстановления ослабленного организма.
Медицинская помощь включает в себя терапию такими препаратами:
- Диазепам;
- Фенитоин;
- Лоразепам;
- Фенобарбитал.
Действие этих препаратов базируется на снижение процесса возбудимости нервных волокон.
Независимо от вида выбранной терапии, неврологи рекомендуют после первого приступа проводить длительное лечение. Связано это с тем, что избавление от судорог как симптома возможно только после полного излечения от болезни, которая их вызвала.
Источник
| № | Действия | Обоснование |
| 1. | Вызвать врача. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Придержать по возможности пациенту голову при падении | Профилактика травм. |
| 3. | Не сдерживать тело пациента во время судорог, Не вставлять инородные предметы в рот. | Профилактика травм и аспирации. |
| Освободить от стесняющей одежды, расстегнуть пуговицы, снять пояс. | Обеспечение экскурсии грудной клетки. | |
| Обеспечить доступ свежего воздуха | Профилактика гипоксии. | |
| После приступа провести механическую очистку рта | Профилактика аспирации. | |
| Уложить пациента на бок. | Профилактика аспирации и западения языка. | |
| 8. | По назначению врача ввести внутривенно или внутримышечно 0,5% -2,0 диазепама (реланиу- ма, седуксена). | Профилактика повторных приступов |
| 9. | Оксигенотерапия | Снижение гипоксемии и гипоксии. |
Оценка достигнутого:
• состояние стабильное, ухудшения нет, судороги купированы,
• постепенное восстановление сознания и способности к движениям и активным действиям.
11. Острый психоз
Острый психоз может развиться у пациентов с заболеванием шизофренией, эпилепсией, улиц с психопатией, при различных соматических заболеваниях, в том числе, при интоксикации психоактивных средств.
Информация, позволяющая заподозрить острый психоз:
• сознание ясное, но пациент заторможен до состояния ступора, в его высказываниях отмечается безнадежность, а также нередко наличие навязчивых идей и действий;
• отмечаются суетливость и психомоторное возбуждение, пациент пытается куда-то идти, одновременно с этим настроение его может быть подавлено, отмечается депрессивный бред;
• существует опасность совершения суицидной попытки.
Таблица 7.16
Алгоритм действий при остром психозе
| № | Действия | Обоснование |
| 1. | Вызвать врача, лучше — профильного отделения. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Быть спокойным, осторожным, быстро оценить обстановку; избегать в своих действиях всего того, что начнет провоцировать дальнейшее беспокойство и возбуждение пациента. | Внушение доверия пациенту. |
| 3. | Вызвать помощников, лучше 3-4 человека. Каждый из присутствующих должен четко знать свои обязанности (например, двое находятся около пациента, третий — следит за окном, четвертый — за дверью). | Пациент требует постоянного присутствия медицинского персонала. |
| 4. | По назначению врача ввести лекарственные препараты (седативные, психотропные). | Выведение пациента из острого состояния. |
Оценка достигнутого:
• пациент успокоился;
• если пациенту показана госпитализация в профильное отделение, врач организует транспортировку.
12. Принципы оказания доврачебной медицинской помощи при острой кровопотере
Кровотечение — истечение крови из сосуда в ткани или полости организма или окружающую среду. Кровотечение возникает при нарушении целостности сосудистой стенки или при изменении ее проницаемости.
При кровотечениях могут наблюдаться общие явления: нарушение гемодинамики (снижение артериального давления, учащение пульса), нарушение дыхания — оно становится поверхностным и частым, развитие обморока, коллапса.
Для предотвращения критического состояния, связанного с потерей большого объема крови, необходимо своевременно остановить кровотечение. Способы временной остановки наружных кровотечений основаны на их анатомической классификации.
Наружные кровотечения бывают:
• капиллярные;
• венозные;
• артериальные;
• смешанные
Информация, позволяющая заподозрить капиллярное кровотечение: вся
раневая поверхность покрыта отдельными каплями крови.
При нормальной свертываемости крови капиллярное кровотечение останавливается самопроизвольно.
Информация, позволяющая заподозрить наружное венозное кровотечение:
• имеется повреждение кожных покровов или слизистых оболочек;
• из раны вытекает медленной непрерывной струей кровь темно-вишне- вого цвета,
• пациент бледный, возможен холодный липкий пот, снижение артериального давления, учащение пульса.
Таблица 7.17
12.1. Алгоритм действий при венозном кровотечении
| № | Действия | Обоснование |
| 1. | Вызвать врача. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Вызвать лаборанта (для взятия красной крови). | Контроль уровня гемоглобина, гематокрита и факторов свертывания. |
| 3. | При небольшом венозном кровотечении из раны на руке или ноге наложить стерильную давящую повязку. Повязка должна состоять из нескольких слоев ваты и марли. При кровотечении в области крупного сустава максимально согнуть конечность в этом суставе и зафиксировать его в таком положении. При ранении вен шеи накладывают давящую повязку, для упора используют поднятую с противоположной стороны руку. | Остановка кровотечения. |
| 4. | Измерить АД, подсчитать частоту пульса, оценить его свойства. | Контроль состояния. |
| 5. | По назначению врача подготовиться к проведению венепункции и проведению инфузи- онной терапии. | Восстановление объема циркулирующей крови. |
Информация, позволяющая заподозрить состояние:
Тоническая фаза (длительность 10-30 секунд):
• потеря сознания, пациент падает;
• остановка дыхания;
• туловище, конечности вытянуты, напряжены;
• грудная клетка в положении вдоха,
• вегетативные нарушения: цианоз лица,
• повышение артериального давления, тахикардия.
Клоническая фаза (длительность от 1 до 3 минут):
• восстановление дыхания,
• двусторонние симметричные подергивания конечностей (судороги), сопровождающиеся криком;
• прикус языка;
• выделение пены изо рта;
• непроизвольное мочеиспускание, дефекация.
Таблица 7.15
Алгоритм действий при судорожном припадке
| № | Действия | Обоснование |
| 1. | Вызвать врача. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Придержать но возможности пациенту голову при падении | Профилактика травм. |
| 3. | Не сдерживать тело пациента во время судорог, Не вставлять инородные предметы в рот. | Профилактика травм и аспирации. |
| Освободить от стесняющей одежды, расстегнуть пуговицы, снять пояс. | Обеспечение экскурсии грудной клетки. | |
| Обеспечить доступ свежего воздуха | Профилактика гипоксии. | |
| После приступа провести механическую очистку рта | Профилактика аспирации. | |
| Уложить пациента на бок. | Профилактика аспирации и западения языка. | |
| 8. | По назначению врача ввести внутривенно или внутримышечно 0,5% -2,0 диазепама (реланиу- ма, седуксена). | Профилактика повторных приступов |
| 9. | Оксигенотерапи я | Снижение гипоксемии и гипоксии. |
| № | Действия | Обоснование |
| 10. | Измерить АЛ, ЧДД, пульс. Если пациент спит — не будить!!! Наблюдать. | Контроль состояния. Профилактика повторных приступов |
| При серии припадков: • Предупредить травмы головы и туловища, • Восстановить проходимость дыхательных путей, • Купировать судорожный синдром внутривенным введением 2,0-4,0 диазепама на 0,9% физ. растворе (при отсутствии эффекта повторить через 5-10 минут). • Симптоматически вводят мочегонные препараты и анальгетики. Далее выполнять назначения врача. | Поддержание жизненно важных функций организма. Купирование серии судорожных припадков Противоотёчная терапия. | |
| 12. | При эпилептическом статусе: 3.3. провести терапию, как при серии припадков. 3.4. приготовится к проведению реанимационных мероприятий. | Поддержание жизненно важных функций организма. |
| Наблюдать за пациентом | Профилактика осложнений. |
Оценка достигнутого:
• состояние стабильное, ухудшения нет, судороги купированы,
• постепенное восстановление сознания и способности к движениям и активным действиям.
11. Острый психоз
Острый психоз может развиться у пациентов с заболеванием шизофренией, эпилепсией, у лиц с психопатией, при различных соматических заболеваниях, в том числе, при интоксикации психоактивных средств.
Информация, позволяющая заподозрить острый психоз:
• сознание ясное, но пациент заторможен до состояния ступора, в его высказываниях отмечается безнадежность, а также нередко наличие навязчивых идей и действий;
• отмечаются суетливость и психомоторное возбуждение, пациент пытается куда-то идти, одновременно с этим настроение его может быть подавлено, отмечается депрессивный бред;
• существует опасность совершения суицидной попытки.
Информация, позволяющая заподозрить наружное артериальное кровотечение:
• имеется повреждение кожных покровов или слизистых оболочек;
• из раны с большой скоростью вытекает пульсирующей струей кровь алого цвета;
• пациент бледен, покрыт холодным липким потом, артериальное давление снижено, пульс частый, слабого наполнения.
Таблица 7.18
12.2.Алгоритм действий при артериальном кровотечении
| № | Действия | Обоснование |
| 5. | Наложение кровоостанавливающего жгута. Жгут следует накладывать при сильном артериальном кровотечении выше места ранения на верхнюю или нижнюю треть плеча, на верхнюю или среднюю треть бедра. Давление на конечность должно быть достаточным для прекращения кровотечения. Жгут может накладываться на конечность не более чем 30-60 мин. Периодически через 20-30 мин. жгут следует ослабить на несколько минут (на это время пережать сосуд выше жгута пальцем), помассировать (легко) борозду от жгута, предварительно возобновив пальцевое прижатие артерии, и наложить вновь, но уже с большим натяжением (рис. 2). | Остановка кровотечения |
Рис. 2. Наложение кровоостанавливающего жгута
| № | Действия | Обоснование |
| 6. | Форсированное сгибание конечности. Максимальное сгибание конечности производят в суставе выше раны и фиксируют конечность бинтами в таком положении (рис. 3). | Остановка кровотечения |
| 7. | Обработать кожу вокруг раны, используя растворы антисептиков. Наложить сухую асептическую повязку. | Профилактика инфицирования раны. |
| 8. | По назначению врача: • подготовиться к проведению венепункции и • проведению инфузионной терапии; • ввести анальгетики; • ввести противостолбнячную сыворотку по методу Безредко. | Восстановление ОЦК. Обезболивание, противошоковая терапия. Профилактика столбняка. |
Рис. 3. Методы остановки кровотечения из сосудов конечностей путем их форсированного сгибания
Оценка достигнутого:
• состояние стабилизировалось,
• кровотечение остановлено,
• показатели артериального давления и пульса улучшились.
Информация, позволяющая заподозрить внутреннее кровотечение:
• распознать внутренние кровотечения можно лишь по изменению общего состояния: бледность кожи, частый слабый пульс, снижение АД.
Таблица 7.19
12.3.Алгоритм действий при внутреннем кровотечении
| № | Действия | Обоснование |
| 1. | Вызвать врача. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Вызвать лаборанта (для взятия красной крови). | Контроль уровня гемоглобина, гематокрита и факторов свертывания. |
| 3. | Уложить пациента, создать ему покой. | Снижение эмоционального и физического напряжения. |
| 4. | Подсчитать частоту пульса, оценить его свойства, измерить АД. | Контроль состояния. |
| 5. | Положить холод (пузырь, пакет со льдом) к предполагаемому месту кровотечения. | Возникает спазм сосудов, уменьшающий кровотечение. |
| 6. | По назначению врача подготовиться к проведению венепункции, инфузионной терапии, введению лекарственных препаратов. | Восполнение ОЦК, обезболивание, противошоковая терапия. |
ПОМНИТЕ!
Применение грелок недопустимо!
Окончательная остановка внутреннего кровотечения производится только путем хирургической операции в условиях стационара
Оценка достигнутого:
• состояние стабилизировалось,
• пациент переведен в операционную с целью окончательной остановки кровотечения.
Носовое кровотечение
Информация, позволяющая заподозрить носовое кровотечение:
• при повреждении слизистой оболочки передних отделов носа кровь выливается наружу, цвет крови ярко-красный;
• при повреждении слизистой оболочки задних отделов носа кровь стекает по задней стенке глотки, может быть кровавая рвота;
• в случае обильного кровотечения появляются бледность, вялость, головокружение, шум в ушах; кожные покровы бледные, тахикардия, артериальное давление снижено.
Таблица 7.20
12.4.Алгоритм оказания неотложной помощи при носовом кровотечении
| № | Действия | Обоснование |
| 1. | Вызвать врача. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Создать спокойную обстановку. | Снятие эмоционального напряжения. |
| 3. | Усадить пациента, слегка наклонив голову вперед, или уложить на бок без подушки. | Профилактика аспирации и попадания крови в желудок. |
| 4. | Подставить лоток или дать пеленку, полотенце. | Соблюдение гигиены. |
| 5. | Прижать пальцем крыло носа к перегородке со стороны кровотечения на 2-3 минуты. | Механическая остановка кровотечения. |
| 6. | Наложить холод на переносицу и на затылочную область (кусок ткани, смоченной холодной водой, пузырь со льдом). | Уменьшение притока крови к полости носа. |
| 7. | Если нет эффекта, в кровоточащую половину носа ввести гемостатическую губку (турунду, тампон), смоченный вазелиновым (растительным) маслом или 0,1 % раствором нафтизина (6-8 капель). | Обеспечение местной остановки кровотечения. Вазелиновое масло не позволяет тампону присохнуть к слизистой носа, нафтизин оказывает сосудосуживающее действие. |
| 8. | Если нет эффекта, приготовиться к передней тампонаде носа. Эту манипуляцию выполняет врач. Методика передней тампонады носа. Приготовьте: коленчатый пинцет или носовой корнцанг, носовое зеркало марлевые турунды шириной 1,5 см и длиной 20 см, стерильное вазелиновое масло. 10% аэрозоль лидокаина для местной анестезии | Обеспечение местной остановки кровотечения. |
Оценка достигнутого:
• кровотечение прекратилось, состояние стабильное, продолжить наблюдение;
• кровотечение продолжается — проведение задней тампонады носа ЛОР- врачом.
13. 13. Принципы оказания доврачебной медицинской помощи при синдроме острого живота
«Острый живот» — собирательное понятие, клинический синдром, для ряда острых хирургических заболеваний живота, имеющих сходные признаки (прободная язва желудка и двенадцатиперстной кишки, острый холецистит, острый панкреатит, острая кишечная непроходимость, острый аппендицит, острый перитонит, острое воспаление придатков, внематочная беременность и т.п.).
Информация, позволяющая заподозрить синдром острого живота:
• сильные боли в животе различного характера;
• симптомы раздражения брюшины
• напряжение мышц брюшной стенки («доскообразный») живот;
• вынужденное положение (поза «эмбриона»);
• слабость, озноб;
• нередко тошнота и рвота.
Таблица 7.21
Алгоритм оказания неотложной помощи при синдроме «острого живота»
| № | Действия | Обоснование |
| 1. | Вызвать врача. | Состояние пациента требует срочной врачебной помощи. |
| 2. | Пациента уложить в постель и предложить ему принять любую удобную позу. | Уменьшение боли. |
| 3. | Создать спокойную обстановку. | Снятие эмоционального напряжения. |
| 4. | Подсчитать частоту пульса, оценить его свойства, измерить АД. | Контроль состояния. |
| 5. | На живот положить холод. Можно использовать специальный пузырь со льдом, лед из морозильника, завернутый в полиэтиленовый пакет и полотенце, грелку с холодной водой и т.п. Холод можно держать в течение 15 минут, затем снять на 5 минут, заменив его новым и снова положить на живот. | Уменьшение боли и замедление развития воспалительного процесса. |
ПОМНИТЕ!
Источник


