Нефротический синдром при красной волчанке
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Симптомы волчаночного нефрита полиморфны и складывается из сочетания различных признаков, часть из которых специфичны для системной красной волчанки.
- Повышение температуры тела (от субфебрилитета до высокой лихорадки).
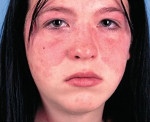
- Поражение кожи: наиболее часто отмечают эритему лица в виде «бабочки», дискоидные высыпания, однако возможны эритематозные высыпания другой локализации, а также более редкие виды поражения кожи (уртикарные, геморрагические, папулонекротические высыпания, сетчатое или древовидное ливедо с изъязвлением).
- Поражение суставов чаще представлено полиартралгиями и артритами мелких суставов кистей, редко сопровождающимися деформацией суставов.
- Полисерозит (плеврит, перикардит).
- Периферические васкулиты: капилляриты кончиков пальцев, реже ладоней и подошв, хейлит (васкулиты вокруг красной каймы губ), энантема слизистой оболочки полости рта.
- Поражение лёгких: фиброзирующий альвеолит, дисковидные ателектазы, высокое стояние диафрагмы, приводящие к развитию рестриктивной дыхательной недостаточности.
- Поражение ЦНС: волчаночный цереброваскулит, наиболее часто проявляющийся интенсивными головными болями, судорожными припадками, психическими нарушениями. К более редким поражениям нервной системы относят поперечный миелит, имеющий неблагоприятное прогностическое значение.
- Поражение сердца: чаще развивается миокардит, реже эндокардит Либмана-Сакса; возможно также поражение коронарных сосудов.
- Поражение почек: гломерулонефритом различной степени тяжести.
- Трофические расстройства: быстрая потеря массы тела, алопеция, поражение ногтей.
- Лимфаденопатия.
 [1], [2], [3], [4], [5], [6], [7], [8]
[1], [2], [3], [4], [5], [6], [7], [8]
Патоморфология красной волчанки и волчаночного нефрита
Морфологическая картина волчаночного нефрита отличается значительным полиморфизмом. Наряду с гистологическими изменениями, свойственными гломерулонефриту вообще (пролиферация клеток клубочков, расширение мезангиума, изменения базальных мембран капилляров, поражение канальцев и интерстиция), отмечают специфические (хотя и не патогномоничные) именно для волчаночного нефрита морфологические признаки: фибриноидный некроз капиллярных петель, патологические изменения клеточных ядер (кариорексис и кариопикноз), резкое очаговое утолщение базальных мембран капилляров клубочков в виде «проволочных петель», гиалиновые тромбы, гематоксилиновые тельца.
При иммуногистохимическом исследовании в клубочках выявляют отложения IgG, часто в сочетании с IgM и IgA, а также С3-компонент комплемента и фибрин. При электронно-микроскопическом исследовании обнаруживают депозиты иммунных комплексов различной локализации: субэндотелиальные, субэпителиальные, интрамембранозные и мезангиальные. Патогномоничным признаком волчаночного нефрита служат внутри-эндотелиальные вирусоподобные включения в капиллярах клубочка, напоминающие парамиксовирусы.
В 50% случаев, помимо гломерулярных, отмечают также тубулоинтерстициальные изменения (в виде дистрофии и атрофии эпителия канальцев, инфильтрации интерстиция мононуклеарными клетками, очагов склероза). Как правило, выраженность тубулоинтерстициальных изменений соответствует тяжести гломерулярного поражения; изолированное тубулоинтерстициальное поражение возникает крайне редко. У 20-25% больных обнаруживают поражение мелких сосудов почек.
Клинические варианты волчаночного нефрита
Современная клиническая классификация волчаночного нефрита была предложена И.Е. Тареевой (1976). В зависимости от тяжести симптомов волчаночного нефрита, характера течения, прогноза можно выделить несколько вариантов волчаночного нефрита, при которых необходимы различные терапевтические подходы.
- Активный нефрит.
- Быстропрогрессирующий волчаночный нефрит.
- Медленно прогрессирующий волчаночный нефрит:
- с нефротическим синдромом;
- с выраженным мочевым синдромом.
- Неактивный нефрит с минимальным мочевым синдромом или субклиническая протеинурия.
- Симптомы волчаночного нефрита зависят от его морфологического варианта.
- Быстропрогрессирующий волчаночный нефрит развивается у 10-15% больных.
- По клинической картине он соответствует классическому подострому злокачественному гломерулонефриту и характеризуется бурным нарастанием почечной недостаточности, обусловленной активностью почечного процесса, а также нефротическим синдромом, эритроцитурией и артиральной гипертензией, преимущественно тяжёлого течения.
- Особенностью быстропрогрессирующего волчаночного нефрита служит частое (более чем у 30% больных) развитие синдрома ДВС, клинически проявляющегося кровоточивостью (кожный геморрагический синдром, носовые, маточные, желудочно-кишечные кровотечения) и тромбозами и характеризующегося такими лабораторными признаками как появление или нарастание тромбоцитопении, анемии, снижение содержания фибриногена в крови, повышение концентрации продуктов деградации фибрина в крови.
- Нередко быстропрогрессирующий волчаночный нефрит сочетается с поражением сердца и ЦНС.
- Морфологически данному варианту чаще соответствует диффузный пролиферативный волчаночный нефрит (IV класс), часто с полулуниями.
- Выделение этой формы заболевания обусловлено тяжёлым прогнозом, сходством клинической картины с другими быстропрогрессирующими нефритами, необходимостью применения максимально активной терапии.
- Активный волчаночный нефрит с нефротическим синдромом развивается у 30-40% больных.
 [9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
[9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
Люпус-нефрит
Люпус-нефрит — одна из наиболее частых причин нефротического синдрома у молодых женщин. К особенностям волчаночного нефротического синдрома относят редкость очень высокой протеинурии (такой, какую наблюдают, например, при амилоидозе почек) и, следовательно, меньшую выраженность гипопротеинемии и гипоальбуминемиии, частое сочетание с артериальной гипертензией и гематурией, меньшую склонность к рецидивированию, чем при хроническом гломерулонефрите. У большинства больных отмечают гипергаммаглобулинемию, иногда выраженную, и, в отличие от пациентов с другой этиологией нефротического синдрома, умеренно повышенные уровни а2-глобулинов и холестерина. При морфологическом исследовании обычно выявляют диффузный или очаговый пролиферативный волчаночный нефрит, реже — мембранозный (III, IV и V классы соответственно).
- Активный волчаночный нефрит с выраженным мочевым синдромом, характеризующийся протеинурией от 0,5 до 3 г/сут, эритроцитурией,
лейкоцитурией, наблюдают примерно у 30% больных.- Гематурия — важный критерий активности волчаночного нефрита. У большинства больных выявляют выраженную и стойкую микрогематурию, обычно в сочетании с протеинурией, а в 2-5% случаев отмечают макрогематурию. Изолированную гематурию (гематурический нефрит) отмечают редко.
- Лейкоцитурия может быть следствием как собственно волчаночного процесса в почках, так и присоединения вторичной инфекцией мочевых путей. Чтобы дифференцировать эти процессы (для решения вопроса о своевременном начале антибактериальной терапии), целесообразно исследовать лейкоцитарную формулу осадка мочи: в случае обострения волчаночного нефрита обнаруживают лимфоцитурию (лимфоцитов более 20%), а при вторичной инфекции в осадке мочи преобладают нейтрофилы (более 80%).
- Артериальную гипертензию отмечают более чем у 50% больных с этой формой волчаночного нефрита.
- Морфологическая картина одинаково часто представлена пролиферативным волчаночным нефритом и мезангиальными формами болезни (классы II, III, IV).
- Если у больных с быстропрогрессирующим волчаночным нефритом и активным волчаночным нефритом с нефротическим синдромом в клинической картине доминируют признаки поражения почек, то у пациентов с выраженным мочевым синдромом на первый план выступают экстраренальные поражения (кожи, суставов, серозных оболочек, лёгких).
- Волчаночный нефрит с минимальным мочевым синдромом характеризуется протеинурией менее 0,5 г/сут (субклиническая протеинурия) без лейкоцитурии и, главное, без эритроцитурии. Заболевание протекает с сохранением функций почек в норме и без артеиральной гипертензии. Выделение такого типа нефрита имеет значение для выбора терапии; при этом интенсивность лечения определяется поражениями других органов. Морфологические изменения соответствуют I или II классу, хотя иногда они сопровождаются тубулоинтерстициальным и фибропластическим компонентами.
Такие клинические симптомы волчаночного нефрита, как почечная недостаточность и артериальная гипертензия имеют серьёзное прогностическое значение.
- Почечная недостаточность — основной симптом быстропрогрессирующего волчаночного нефрита. Для диагностики важен темп прироста концентрации креатинина в крови: удвоение содержания креатинина менее чем за 3 мес служит критерием быстрого прогрессирования. У небольшой части пациентов с волчаночным нефритом (5-10%) отмечают острую почечную недостаточность, которая, помимо высокой активности нефрита, может быть обусловлена синдромом ДВС, тромботической микроангиопатией внутрипочечных сосудов при антифосфолипидном синдроме (см. «Поражение почек при антифосфолипидном синдроме»), присоединением вторичной инфекции, а также лекарственным поражением почек в результате антибактериальной терапии. В отличие от брайтова нефрита, у больных системной красной волчанкой развитие почечной недостаточности не означает отсутствие активности болезни даже при наличии клинических признаков уремии, в связи с чем часть пациентов нуждаются в продолжении иммуносупрессивной терапии и после начала гемодиализа.
- Артериальная гипертензия возникает в среднем у 60-70% больных волчаночным нефритом. Частота развития артериальной гипертензии и состояние гемодинамики тесно связаны со степенью активности нефрита (так, при быстропрогрессирующем нефрите артериальную гипертензию отмечают у 93% пациентов, а при неактивном — у 39%). Повреждающее действие артериальной гипертензии на почки, сердце, головной мозг и кровеносные сосуды при системной красной волчанке усугубляется аутоиммунным повреждением этих же органов-мишеней. Артериальная гипертензия ухудшает общую и почечную выживаемость, увеличивает риск смерти от сердечно-сосудистых осложнений и развития хронической почечной недостаточности. Нормализация артериального давленияпри достижении ремиссии волчаночного нефрита также подтверждает связь артериальной гипертензии при люпус-нефрите с выраженностью активности процесса. Нефросклероз влияет на артериальное давление лишь в тех случаях, когда он достигает значительной выраженности. При умеренной активности волчаночного нефрита и системной красной волчанки в целом особую роль в качестве причины артериальной гипертензии приобретает антифосфолипидный синдром. Риск развития «стероидной» артериальной гипертензии у больных системной красной волчанкой составляет 8-10%, а при поражении почек — до 20%. Для развития «стероидной» артериальной гипертензии имеют значение не только доза, но и длительность лечения глюкокортикоидами.
Классификация красной волчанки и волчаночного нефрита
В зависимости от характера начала, темпов прогрессирования красной волчанки и волчаночного нефрита, полисиндромности процесса вьщеляют острое, подострое и хроническое течение системной красной волчанки (классификация В.А. Насоновой, 1972).
- При остром течении болезнь начинается внезапно с высокой лихорадки, полиартрита, серозита, кожных высыпаний. Уже в дебюте заболевания или в ближайшие месяцы отмечают признаки поражения жизненно важных органов, главным образом почек и ЦНС.
- При наиболее частом, подостром течении болезнь развивается более медленно, волнообразно. Висцериты появляются не одновременно с поражением кожи, суставов, серозных оболочек. Характерная для системной красной волчанки полисиндромность формируется в течение 2-3 лет.
- Хроническое течение болезни длительное время проявляется рецидивами тех или иных синдромов: суставного, Рейно, Верльгофа; висцеральные поражения развиваются поздно.
Волчаночный нефрит — наиболее серьёзное органное поражение при системной красной волчанке, обнаруживаемое у 60% взрослых пациентов и 80% детей, тем не менее ранним симптомом волчанки, наряду с артралгиями, поражением кожи и серозных оболочек, волчаночный нефрит является лишь у 25% больных, а среди пациентов с дебютом заболевания в возрасте старше 50 лет — менее чем у 5%. Частота возникновения волчаночного нефрита зависит от характера течения и активности болезни: наиболее часто почки поражаются при остром и подостром течении и значительно реже — при хроническом. Волчаночный нефрит, как правило, развивается в первые годы после начала системной красной волчанки, при высокой иммунологической активности, во время одного из обострений болезни. В редких случаях данное поражение почек бывает первым симптомом волчаночного нефрита, предшествующим её экстраренальным проявлениям («нефритическая» маска системной красной волчанки, протекающая обычно с нефротическим синдромом, который может у части больных рецидивировать в течение нескольких лет до развития системных проявлений или признаков иммунологической активности болезни). Наиболее острые и активные формы нефрита развиваются преимущественно у молодых пациентов, у лиц старшего возраста чаще выявляют более спокойное течение как волчаночного нефрита, так и системной красной волчанки. По мере увеличения продолжительности болезни частота волчаночного нефрита возрастает.
Симптомы волчаночного нефрита крайне разнообразны: от персистирующей минимальной протеинурии, не отражающейся на самочувствии больных и практически не влияющей на прогноз болезни, до тяжелейшего подострого (быстропрогрессирующего) нефрита с отёками, анасаркой, артериальной гипертензией и почечной недостаточностью. У 75% больных поражение почек развивается на фоне развёрнутой клинической картины болезни или при наличии 1 или 2 симптомов (чаще артралгии, эритема или полисерозит). В таких случаях иногда именно присоединение признаков поражения почек позволяет поставить правильный диагноз, несмотря на отсутствие каких-либо симптомов, свойственных только волчаночной нефропатии.
 [19], [20], [21], [22], [23], [24], [25], [26]
[19], [20], [21], [22], [23], [24], [25], [26]
Морфологическая классификация красной волчанки и волчаночного нефрита
Согласно морфологической классификации отечественных авторов, выделяют следующие формы волчаночного нефрита.
- Очаговый волчаночный пролиферативный нефрит.
- Диффузный волчаночный пролиферативный нефрит.
- Мембранозный.
- Мезангиопролиферативный.
- Мезангиокапиллярный.
- Фибропластический.
Морфологическая классификация волчаночного нефрита, предложенная ВОЗ в 1982 г. и одобренная в 2004 г. Международным обществом нефрологов, внёсшим в неё дополнения и уточнения, включает 6 классов изменений.
- I класс — минимальный мезангиальный волчаночный нефрит: при световой микроскопии клубочки выглядят нормальными, а при иммуно-флюоресцентной — в мезангии выявляют иммунные депозиты.
- II класс — мезангиопролиферативный волчаночный нефрит: при световой микроскопии отмечают мезангиальную гиперклеточность разной степени или расширение мезангиального матрикса.
- III класс — очаговый волчаночный нефрит: при световой микроскопии обнаруживают менее чем в 50% клубочков активный или неактивный сегментарный (поражение менее 50% сосудистого пучка) или глобальный (поражение более 50% сосудистого пучка) эндокапиллярный или экстракапиллярный гломерулонефрит, также с вовлечением мезангия.
- IV класс — диффузный волчаночный нефрит: при световой микроскопии более чем в 50% клубочков выявляют сегментарный или глобальный эндокапиллярный или экстракапиллярный гломерулонефрит, включающий некротизирующие изменения, а также вовлечение мезангия. При этой форме обычно обнаруживают субэндотелиальные депозиты.
- V класс — мембранозный волчаночный нефрит характеризуется наличием субэпителиальных иммунных депозитов, выявляемых при иммунофлюоресцентной или электронной микроскопии, и значительным утолщением капиллярной стенки клубочков.
- VI класс — склерозирующий волчаночный нефрит, при котором более 90% клубочков полностью склерозировано.
При сравнении последних 2 классификаций можно выявить их сходство: II класс по классификации ВОЗ близок мезангиопролиферативному гломерулонефриту по классификации В.В. Серова, V класс по классификации ВОЗ полностью соответствует мембранозному нефриту в отечественной классификации, VI класс — фибропластическому, тем не менее III и IV классы по классификации ВОЗ — более широкие понятия, чем очаговый и диффузный волчаночный нефрит по классификации В. В. Серова, поскольку включают в себя кроме очагового и диффузного пролиферативного волчаночного нефрита ряд случаев мезангиопролиферативного и мезангиокапиллярного гломерулонефрита по отечественной классификации. Морфологический тип болезни лежит в основе выбора оптимальной терапии волчаночного нефрита.
Источник

Волчаночный нефрит — это деструкция гломерулярного аппарата почек вследствие аутоиммунного воспаления при системной красной волчанке. Проявляется отеками, уменьшением диуреза, макрогематурией, повышением АД, нарастающей интоксикацией, которые обычно усугубляют основную симптоматику СКВ, реже являются самостоятельными симптомами волчанки. Диагностируется с помощью общего анализа мочи, определения уровней сывороточного креатинина, аутоантител, волчаночного антикоагулянта, пункционной биопсии почек с гистологическим исследованием биоптата. Для лечения применяют цитостатики, кортикостероиды, ингибиторы рецепторов ангиотензина, проводят ЗПТ, трансплантацию почки.
Общие сведения
Клинические признаки волчаночного гломерулонефрита определяются почти у половины больных с установленным диагнозом СКВ. Судя по результатам биопсий, распространенность почечной патологии при волчанке может превышать 90%. Заболевание одинаково часто поражает женщин и мужчин, страдающих волчанкой, однако у пациентов мужского пола волчаночный нефрит отличается более ранним началом, тяжелым и агрессивным течением. При возникновении в возрасте старше 40 лет гломерулонефрит имеет меньшую активность и протекает благоприятнее. Актуальность своевременной диагностики нефрологической патологии у больных СКВ обусловлена ухудшением общего прогноза при аутоиммунном поражении почек. Активный люпус-нефрит остается второй по частоте причиной смерти от волчанки и составляет до 23% в структуре летальности при этом заболевании.
Волчаночный нефрит
Причины
Поражение почек при СКВ обусловлено характерными нарушениями иммунитета. Непосредственной причиной нефрита становится повреждение паренхимы и интерстиция вследствие специфической аутоиммунной деструкции тканей. Специалистами в сфере клинической урологии, нефрологии и ревматологии выявлено два этиологических фактора развития почечной патологии у пациентов, страдающих системной красной волчанкой:
- Иммунные комплексы. При СКВ неконтролируемо усиливается образование антител к собственным клеткам организма. Осаждение циркулирующих иммунных комплексов (ЦИК) в почках потенцирует возникновение специфического воспалительного процесса (гломерулонефрита).
- Волчаночный антикоагулянт. Антифосфолипидные антитела, вытесняя фосфолипид-связывающие протеины, провоцируют усиление коагуляции. Возникающие артериальные и венозные микротромбозы приводят к ишемии и атрофии почечной паренхимы, усугубляя течение нефрита.
Патогенез
Ключевым звеном в развитии волчаночного нефрита является повреждение почечных тканей вследствие аутоиммунной деструкции. В результате поликлональной активации B-лимфоцитов, недостаточной активности T-супрессоров, низкой толерантности к аутоантигенам в организме больного в большом количестве образуются антитела к ДНК, нуклеосомам, кардиолипину, некоторым фракциям комплемента. Первыми в гломерулах обычно осаждаются иммунные комплексы, антигеном в которых являются нуклеосомы, тропные к анионным участкам базальных мембран. В дальнейшем происходит осаждение ЦИК с другими антигенами.
Накопление иммунных комплексов под эндотелием, эпителием, в базальных мембранах, межуточной ткани нарушает мембранную проницаемость, активирует нейтрофилы, цитокины, систему комплемента и другие эффекторные механизмы воспалительного ответа. В конечном итоге пролиферируют клетки клубочков, расширяются мезангиальные пространства, в виде «проволочных петель» утолщаются базальные мембраны капилляров, подвергаются фибриноидному некрозу и склерозируются капиллярные петли. Ситуация усугубляется повреждениями эндотелия и ишемией тканей из-за микротромбозов ренальных сосудов, вызванных развитием волчаночного варианта антифосфолипидного синдрома.
Классификация
В качестве основного критерия систематизации вариантов люпус-нефрита использованы морфологические изменения почечных структур, их распространенность и клинические проявления. Такой подход позволяет максимально точно спрогнозировать течение заболевания и подобрать оптимальную схему лечения. Эксперты ВОЗ различают 6 классов волчаночного нефрита:
- Класс I – мезангиальный нефрит с нормальными клубочками. Морфологические изменения мезангия не выражены, при электронной или иммунофлуоресцентной микроскопии в нем определяются иммунные комплексы. Клиническая симптоматика отсутствует. Наиболее прогностически благоприятный вариант патологии. Пациенты нуждаются в динамическом наблюдении и скрининговых исследованиях для контроля над состоянием почек.
- Класс II – пролиферативный мезангиальный нефрит. Отмечается расширение мезангия, увеличение количества мезангиальных клеток, наличие осажденных ЦИК. В осадке мочи могут выявляться эритроциты, суточная протеинурия не превышает 500 мг. Клинические симптомы поражения почек отсутствуют. Прогноз благоприятный. Базисная терапия предполагает прием блокаторов ангиотензиновых рецепторов, глюкокортикостероидов в низких и средних дозировках.
- Класс III – пролиферативный очаговый гломерулонефрит. До половины гломерул подверглись эндо- и экстракапиллярной клеточной пролиферации. Участки воспаления сегментарно распределены в паренхиме. Определяется протеинурия и гематурия. Гипертензия, нефротический синдром, повышение концентрации сывороточного креатинина наблюдаются редко. Кроме кортикостероидов назначают цитостатические препараты. Прогноз различный.
- Класс IV – пролиферативный диффузный гломерулонефрит. Иммуновоспалительному некрозу и склерозированию подверглось больше половины гломерул. В клинической картине кроме лабораторных изменений часто выявляется повышение давления, нефротический синдром. Уровень сывороточного креатинина обычно увеличен. Необходима комплексная терапия цитостатиками и стероидами. Прогноз серьезный.
- Класс V – мембранозный гломерулонефрит. Гломерулярная мембрана утолщена. Обнаруживается субэпителиальное и интрамембранозное отложение иммунных комплексов. Преобладает клиника нефротического синдрома, у некоторых больных возможно увеличение АД, появление эритроцитов в моче, изредка повышается уровень креатинина. Рекомендована иммуносупрессорная терапия разными препаратами и ЗПТ. Прогноз сомнительный.
- Класс VI – склерозирующий гломерулонефрит. Склерозировано более 90% клубочковых капилляров. Быстро возникает и нарастает хроническая почечная недостаточность при минимальных изменениях мочевого осадка. Прогноз неблагоприятный. Пациентам требуется раннее назначение заместительной почечной терапии и пересадка почек. Без радикального лечения заболевание переходит в терминальную стадию.
Отечественными специалистами предложена классификация люпус-нефрита с учетом тяжести, особенностей течения и исходов патологического процесса. Быстропрогрессирующую форму аутоиммунного воспаления почек с нефротическим синдромом, злокачественной гипертензией, ранним возникновением ХПН, плохим прогнозом выявляют у 10-12% больных СКВ. Активный нефрит с признаками волчаночного нефротического синдрома обнаруживают у 30-40% пациентов. В 30-33% случаев определяется активный гломерулонефрит, в картине которого преобладает мочевой синдром. У 15-30% больных нефрит протекает латентно и диагностируется только лабораторно.
Симптомы волчаночного нефрита
Заболевание развивается в среднем через год после постановки диагноза СКВ, хотя может быть и единственным висцеральным проявлением волчанки. В 40% люпус-нефрит имеет бессимптомное течение и выявляется лабораторно. В клинике обычно преобладают признаки основной патологии (поражения суставов, характерная эритема, серозиты), к которым присоединяются отеки, локализованные на лице и наиболее выраженные по утрам, уменьшение суточного количества мочи. 2-5% больных отмечают появление видимой примеси крови в моче. При прогрессировании процесса у 60-70% пациентов возникает стойкая артериальная гипертензия с высокими значениями диастолического давления, рефрактерная к традиционным гипотензивным препаратам. Общее состояние зависит от выраженности морфологических изменений, при нефрите легкой степени нарушения отсутствуют, при тяжелом течении нарастают симптомы интоксикации, появляется кожный зуд, сильные головные боли.
Осложнения
Заболевание часто приводит к формированию или обострению сердечно-сосудистой патологии. Наиболее распространенными осложнениями волчаночного нефрита, развивающимися вследствие поражения сосудов при симптоматической артериальной гипертензии с дислипидемией, являются ишемическая болезнь сердца, инсульты. У пациентов могут возникать тяжелые инфекционные процессы (сепсис, некурабельные пневмонии, туберкулез), связанные с резким снижением иммунитета при длительном лечении кортикостероидами и цитостатиками. Нефрит при волчанке повышает риск злокачественной трансформации клеток, в частности – лейкоцитов с развитием В-клеточных лимфом. Почечная недостаточность как исход волчаночного гломерулонефрита обнаруживается у 10-15% больных. У 36% пациентов с быстропрогрессирующим заболеванием наблюдается ДВС-синдром.
Диагностика
Постановка диагноза волчаночного нефрита обычно не представляет сложностей при наличии характерной симптоматики заболевания. Диагностика может быть затруднена, если гломерулонефрит является единственным органным проявлением СКВ. При подозрении на волчаночный генез поражения почек рекомендованы следующие методы исследований:
- Общий анализ мочи. Соответственно клиническому варианту люпус-нефрита в осадке могут определяться эритроциты, лейкоциты, цилиндры. Для всех форм волчаночного гломерулонефрита кроме I класса характерна протеинурия от 200 до 3000-3500 мг белка/сут и более.
- Содержание креатинина в крови. Обычно показатель повышен у пациентов с диффузным пролиферативным люпус-нефритом, реже — при очаговом, мембранозном поражении, склерозирующей форме заболевания. Высокий креатинин служит прогностически неблагоприятным признаком.
- Исследование крови на антитела. Обнаруживается наличие антинуклеарного фактора, антинуклеарных антител, антител к ds-ДНК, нуклеосомам, гистонам. С1q. При проведении анализа применяют иммунофлуоресцентные и иммуногистохимические методы.
- Волчаночный антикоагулянт (LA). Умеренные и высокие показатели теста характерны для сочетания нефрита с антифосфолипидным синдромом. Положительные результаты свидетельствуют о повышенном риске усугубления аутоиммунного воспаления тромботическими процессами.
- Пункционная биопсия почек. Гистологическое исследование биоптата позволяет выявить патогномоничные морфологические изменения тканей. Проводится всем больным с подозрением на люпус-нефрит при измененном общем анализе мочи или повышенном сывороточном креатинине.
В общем анализе крови часто определяется снижение уровня лейкоцитов, эритроцитов, тромбоцитов, ускорение СОЭ. В качестве вспомогательных методов, позволяющих оценить выраженность структурных изменений и функциональную состоятельность почечной паренхимы, могут выполняться УЗИ, КТ, МСКТ, МРТ почек, экскреторная урография, нефросцинтиграфия, комплексное биохимическое исследование крови, нефрологический комплекс, оценка системы гемостаза. Дифференциальная диагностика люпус-нефрита проводится с быстропрогрессирующим и хроническим гломерулонефритом, лекарственной нефропатией, поражениями почек при ревматоидном артрите, других системных заболеваниях соединительной ткани, миеломной болезни, аутоиммунном гепатите, геморрагическом васкулите, первичном и наследственном амилоидозе. По показаниям пациента кроме уролога, нефролога и ревматолога консультирует терапевт, гепатолог, гематолог, онколог, онкогематолог, токсиколог.
Лечение волчаночного нефрита
Основными терапевтическими задачами при ведении пациентов с СКВ, у которых диагностирован специфический гломерулонефрит, являются индукция ремиссии, максимально долгое сохранение функциональной состоятельности паренхимы, профилактика рецидивов и осложнений, улучшение качества жизни и показателей выживаемости. При выборе схемы лечения учитывают активность аутоиммунного процесса, потенциальную обратимость деструктивных изменений, выраженность почечной недостаточности. Больным с неактивным процессом (I класс люпус-нефрита) рекомендован периодический скрининг состояния почек и назначение препаратов для коррекции других клинических проявлений СКВ.
При волчаночном гломерулонефрите II класса терапию начинают с ингибиторов АПФ, оказывающих антигипертензивный и нефропротективный эффекты за счет снижения системного артериального давления без ущерба ренальному кровотоку. Терапевтическая резистентность состояния, нарастание протеинурии, появление признаков гематурии является основанием для дополнительного применения глюкокортикостероидов и имидазольных цитостатиков. Больным с активным люпусным воспалением гломерул III-V класса в качестве базисных назначают иммуносупрессивные лекарственные средства:
- Цитостатические препараты. Являются обязательным элементом индукционного и поддерживающего лечения. При агрессивном течении заболевания предпочтительна пульс-терапия сверхвысокими дозами алкилирующих производных диамидофосфата, которые ингибируют активность B-лимфоцитов. В последующем больных переводят на поддерживающие дозировки имидазольных цитостатиков или селективных производных микофеноловой кислоты.
- Глюкокортикостероиды. В качестве монопрепаратов в настоящее время практически не используются. Эффективно дополняют цитостатическую терапию, обеспечивая более длительное сохранение почечных функций и лучшие показатели выживаемости. Обычно назначаются в низких дозировках и альтернирующих режимах приема. На начальных этапах лечения возможно проведение активной пульс-терапии высокими дозами.
Альтернативными методами ведения больных с терапевтически резистентными вариантами волчаночного гломерулонефрита являются применение ингибиторов кальциневрина, синтетических моноклональных антител к CD20 и CD22-антигенам мембран B-лимфоцитов, антицитокиновых препаратов, молекулярных блокаторов иммунной реакции. Апробируются и внедряются технологии тотального облучения лимфоидной ткани, костного мозга с последующей трансплантацией стволовых клеток.
Симптоматическая терапия люпус-нефрита направлена на коррекцию отдельных клинических проявлений заболевания. При развитии артериальной гипертензии и значительной протеинурии рекомендован прием ингибиторов АПФ или селективных блокаторов рецепторов ангиотензина II. Для устранения возможной дислипидемии используются статины. Пациентам с признаками антифосфолипидного синдрома показаны антикоагулянты и антиагреганты. Нарастание признаков почечной недостаточности, особенно при волчаночных гломерулонефритах V-VI класса, служит основанием для проведения ЗПТ (гемодиализа, перитонеального диализа, гемофильтрации, гемодиафильтрации и др.), а затем трансплантации почки после 3-6-месячного снижения активности аутоиммунного воспаления.
Прогноз и профилактика
Хотя развитие почечной патологии в целом ухудшает прогноз СКВ, при своевременной диагностике и адекватной терапии пятилетняя выживаемость наблюдается у 80-85% больных с тяжелыми формами гломерулонефрита и у 95% с процессами средней тяжести. Первичная профилактика волчаночного нефрита заключается в скрининговых обследованиях пациентов из группы риска по СКВ с целью раннего выявления и назначения комплексного лечения основной патологии, что позволяет снизить вероятность развития поражения почек. Для предупреждения прогрессирования уже имеющегося нефрита необходимо проведение длительной поддерживающей терапии.
Источник
