Национальные клинические рекомендации острый коронарный синдром
Острый коронарный синдром является состоянием, представляющим опасность для жизни человека, а потому требующим скорейшего вмешательства специалистов – кардиологов и реаниматологов.
 Острым коронарным синдромом называют обострение ишемической болезни сердца, когда любая группа клинических признаков или симптомов дает основания заподозрить ОИМ или нестабильную стенокардию.
Острым коронарным синдромом называют обострение ишемической болезни сердца, когда любая группа клинических признаков или симптомов дает основания заподозрить ОИМ или нестабильную стенокардию.
Рассмотрим ОКС, клинические рекомендации по его диагностике, лечению и профилактике.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Общая информация
Острый коронарный синдром включает в себя следующие понятия:
- острый инфаркт миокарда;
- инфаркт миокарда с подъемом сегмента ST ЭКГ (ИМпST);
- инфаркт миокарда без подъема сегмента ST ЭКГ (ИМбпST);
- инфаркт миокарда, диагностированный по изменениям ферментов, по другим биомаркерам или по поздним ЭКГ-признакам;
- нестабильная стенокардия.
Понятие острого коронарного синдрома было введено во врачебную практику, когда стало очевидно, что вопрос об использовании некоторых терапевтических методик (например, тромболизиса) должен решаться немедленно, иногда еще до установления диагноза «инфаркт миокарда».
Выявлено, что характер и срочность вмешательства для восстановления коронарной перфузии зависит от положения сегмента ST по отношению к изоэлектрической линии на ЭКГ – при его подъеме методом выбора восстановления коронарного кровотока является коронарная ангиопластика, однако при невозможности ее проведения в соответствующие сроки показана тромболитическая терапия.
Восстановление коронарного кровотока при ОКС с подъемом сегмента ST должно проводиться немедленно.
Подъем сегмента ST обычно является следствием трансмуральной ишемии миокарда и возникает при полной закупорке одной из магистральных коронарных артерий. В этих случаях обычно развивается инфаркт миокарда, обозначаемый как ИМпST.
Следовательно, острый коронарный синдром с подъемом сегмента ST на ЭКГ – следствие окклюзирующего тромбоза коронарных артерий.
Тромб образуется на месте разрыва так называемой нестабильной атеросклеротической бляшки, имеющей большое липидное ядро и истонченную покрышку, богатой воспалительными элементами.
Однако окклюзирующий тромб может возникнуть и на дефекте эндотелия (эрозии) коронарной артерии над бляшкой. Чаще всего окклюзия возникает в месте гемодинамически незначимого стеноза коронарной артерии.
В коронарных артериях пациентов с ОКС обычно находят несколько нестабильных бляшек, в том числе и с надрывами.
Поскольку у таких больных очень высок риск повторной закупорки сосудов сердца, терапевтическая тактика должна сочетать в себе локальные воздействия в области бляшек и общие лечебные мероприятия, направленные на снижение риска развития тромбоза.
Классификация
Острый коронарный синдром с подъемом сегмента ST диагностируют у лиц с ангинозным приступом или ощущением дискомфорта в груди и стойким (не менее 20 мин) подъемом сегмента ST или впервые возникшей блокадой левой ножки пучка Гиса на ЭКГ.
Обычно в тех случаях, когда у больных заболевание начинается как ОКС с подъемом сегмента ST, позже возникают признаки некроза миокарда.
Это означает, что у человека развился инфаркт миокарда — гибель клеток сердечной мышцы в результате ишемии.
Таким образом, термин «острый коронарный синдром» используется, когда диагностических сведений для того, чтобы установить у больного наличие или отсутствие очагов ИМ, недостаточно.
ОКС – это, скорее, рабочий диагноз, употребляемый в первые часы и сутки заболевания, тогда как понятия «инфаркт миокарда» и «нестабильная стенокардия» (коронарный синдром, не закончившийся возникновением признаком некроза сердечной мышцы) используются в качестве окончательного диагноза.
Если признаки некроза сердечной мышцы выявляются у пациента с ОКС, у которого на начальных ЭКГ отмечены стойкие подъемы сегмента ST, это состояние обозначается как ИМпST.
Далее в зависимости от электрокардиографической картины, пиковой активности ферментов или сведений, полученных при помощи использования методов регистрации движения сердечной стенки, инфаркт миокарда может оказаться:
- крупноочаговым;
- мелкоочаговым;
- с зубцами Q (характерен трансмуральный некроз, охватывающий всю толщу стенки левого желудочка);
- без зубцов Q (характерно поражение субэндокардиальных слоев стенки сердца), и т.д.
Обычно некроз при ИМ с зубцами Q имеет гораздо большую площадь поражения, чем ИМ без зубцов Q. В связи с этим первый часто трактуют как крупноочаговый, а второй – как мелкоочаговый.
Однако это не совсем корректно, так как при патоморфологическом исследовании часто обнаруживается, что размер некроза при обоих формах ИМ примерно одинаков.
Четких различий по размерам между мелкоочаговым и крупноочаговым инфарктом миокарда не установлено.
Зубцы Q чаще появляются при ОКС с понижением сегмента ST, особенно при естественном течении болезни.
Из вышесказанного можно сделать вывод, что ОКС по своим электрокардиографическим показателям и морфологическим исходам весьма разнообразен.
Изменения на первых ЭКГ не дают достаточно оснований для постановки окончательного диагноза, однако позволяют дать ответ на принципиально важный вопрос: показано ли в этом случае неотложное начало терапии, направленной на восстановление коронарной перфузии?
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Диагностика
Диагностика острого коронарного синдрома, исходя из клинических рекомендаций по ОКС 2019 года, должна производиться с опорой на следующие сведения:
- данные анамнеза;
- факторы риска ишемии сердца;
- особенности острых проявлений патологии;
- характер изменений на ЭКГ;
- данные о локальной сократительной функции желудочков.
Также диагностика проводится с учетом особенностей болевого синдрома:
- ощущается чувство давление и сжатия за грудиной;
- ощущения похожи на таковые при приступе стенокардии, но отличаются от них по интенсивности и длительности;
- боль — сживающая, жгучая, давящая, иногда больной описывает ее как некий дискомфорт;
- ощущения не купируются полностью приемом нитроглицерина, а в ряде случаев – и инъекциями наркотических анальгетиков;
- боль разнится по интенсивности – от слабой и почти незаметной до мучительной;
- боль накатывает волнами и длится от нескольких минут до нескольких часов;
- иногда отдает в левую руку, челюсть, спину, плечо, эпигастральную область.
Атипичные варианты инфаркта миокарда с понижением сегмента ST:
- астматический;
- абдоминальный;
- аритмический;
- цереброваскулярный;
- безболевой.
Больных с ОКС доставляют в кардиологическое отделение стационара. Здесь обязательно выполняется ЭКГ, с помощью которой уточняются следующие данные:
- размер сердечной камеры (увеличение позволяет уточнить место поражения)
- изменения в работе клапанов (инфаркт левого желудочка приводит к нарушению деятельности митрального клапана, а инфаркт правого желудочка нарушает работу трикуспидального клапана);
- завихрения кровотока (неравномерные сокращения сердечной мышцы приводят к нарушению гемодинамики);
- выбухание сердечной стенки (возникает на фоне повышения внутреннего давления при обширном инфаркте);
- расширение нижней полой вены (возникает при инфаркте левого желудочка из-за ослабления деятельности правых отделов сердца и застаивания крови в венозной системе).
В первые часы в крови повышается концентрация биологических маркеров некроза миокарда. К ним относятся:
- тропонин Т;
- тропонин I;
- миоглобин;
- креатинфосфокиназа;
- изоферменты КФК;
- аспартатаминотрансфераза;
- лактатдегидрогеназа;
- КФК-МВ.
Для постановки точного диагноза, согласно клиническим рекомендациям по острому коронарному синдрому, достаточно обнаружения повышенного уровня двух-трех маркеров в сочетании с клинической картиной.
✔ Медицинские услуги для диагностики ОС, перечень мероприятий скачайте в Системе Консилиум
 Скачать документ
Скачать документ
Дифференциальный диагноз
Нужно помнить, что боль в груди может быть вызвана не только ишемической болезнью и острым коронарным синдромом, но и целым рядом других патологий.
Болевые ощущения могут иметь легочную, сосудистую, желудочно-кишечную или ортопедическую природу.

Скорая помощь при ОКС
Доврачебная помощь при остром коронарном синдроме включает в себя следующие мероприятия:
- прекращение действия провоцирующего фактора (физической нагрузки);
- принять нитроглицерин сублингвально (в форме таблеток или спрея);
- если через 5 минут симптоматика не утихла – принять нитроглицерин повторно;
- если через 5 минут после повторного приема боль не исчезает и не ослабевает – срочно вызвать бригаду СМП и снова принять нитроглицерин.
В третьем приеме нитроглицерина нет необходимости только в том случае, если для купирования боли у конкретного пациента обычно требуется прием нескольких доз препарата и при условии, что интенсивность и продолжительность болевых ощущений не изменилась.
Для обезболивания ОКС в условиях стационара и бригадами СМП обычно используется морфин. Его свойства:
- уменьшение тревожности, чувства страха, нервного возбуждения;
- снижение симпатической активности;
- увеличение тонуса блуждающего нерва;
- уменьшение работы дыхательной мускулатуры;
- расширение периферических сосудов (особенно важно при отеке легких).
Лечение
Летальность в случае ОКС при отсутствии своевременной медицинской помощи составляет 50%. По этой причине все лица с подозрением на этот диагноз подлежат немедленной транспортировке в кардиологическое отделение.
Особое значение имеют действия, предпринимаемые медицинским персоналом после первого контакта с больным, и сроки, в которые они производятся.
Ведение пациентов с ОКС включает в себя:
- оценку клинической картины по признакам схожести с острым коронарным синдромом;
- сбор анамнеза имеющихся хронических заболеваний и факторов риска, которые могут склонить решение в пользу наличия или отсутствия ОКС;
- оценку предшествующего лечения;
- оценку срока, прошедшего с момента начала заболевания, периодичности болевых приступов, длительности последнего приступа, результатов попыток его самостоятельного купирования;
- объективный осмотр;
- регистрация ЭКГ, интерпретация полученных данных.
Проведение всех вышеперечисленных манипуляций должно уложиться в 10 минут, по истечении которых пациент с болью в груди должен быть отнесен к одной из следующих групп:
- ОКС с подъемом сегмента ST;
- ОКС без подъема сегмента ST;
- маловероятный ОКС (при очевидных некардиальных причинах болевого синдрома).
От того, в какую группу вошел больной, зависят дальнейшие действия медицинского персонала лечебного учреждения.
Все пациенты с острым коронарным синдромом срочно доставляются в специализированные отделения кардиологической реанимации стационаров, в которых имеется возможность круглосуточного проведения коронарографии и ЧКВ.
Исключение — пациенты с ОКСбпST, входящие в группу низкого или промежуточного риска. Они могут госпитализироваться в отделения интенсивной терапии стационаров, не имеющих возможности проведения коронароангиографии.
Лечение инфаркта миокарда и нестабильной стенокардии нацелено на:
- устранение болевого синдрома;
- уменьшение выраженности ишемии;
- профилактику повторной окклюзии коронарных артерий;
- ограничение объема пораженной сердечной мышцы;
- уменьшение выраженности ремоделирования миокарда;
- терапию осложнений;
- улучшение прогноза.
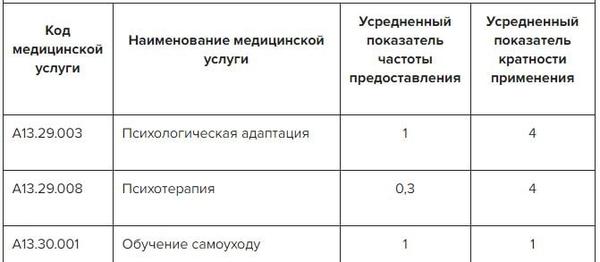
✔ Немедикаментозные методы профилактики, лечения и медреабилитации пациентам с ОС, таблица в Системе Консилиум
 Скачать документ
Скачать документ
Реабилитация
Восстановление после инфаркта миокарда включает в себя три этапа:
- Стационарный (начинается в палате интенсивной терапии и продолжается в общей палате профильного отделения клиники или кардиоцентра).
- Ранний реабилитационный (проводится в стационарном реабилитационном отделении кардиологического стационара или центра реабилитации).
- Амбулаторно-поликлинический (больной определяется как субъект с постинфарктным кардиосклерозом, нуждающийся в выполнении комплекса реабилитационных мероприятий и длительной вторичной профилактики).
В первые несколько месяцев после выписки из больницы все реабилитационные мероприятия выполняются под контролем врача, затем – под самоконтролем в домашних условиях.
Сроки пребывания в кардиологическом стационаре определены стандартами оказания медпомощи и клиническими рекомендациями по острому коронарному синдрому 2019 года. Они составляют:
- до 3 суток – в блоке или палате интенсивной терапии;
- до 7–9 суток — после перевода из палаты ИТ.
Перевод больного в общую палату возможен через сутки после полной стабилизации состояния.
Материал проверен экспертами Актион Медицина
Источник
Острый
коронарный синдром – любая группа клинических признаков или симптомов, позволяющих подозревать
инфаркт миокарда или нестабильную
стенокардию.
В понятие острого коронарного синдрома
без подъема сегмента ST входят
следующие нозологические единицы:
- Инфаркт миокарда без подъема сегмента ST — острый процесс ишемии миокарда достаточной тяжести и продолжительности,
чтобы вызвать некроз миокарда. - Нестабильная стенокардия — ишемия миокарда, тяжесть и продолжительность которой недостаточны для
развития некроза миокарда.
Острый
коронарный синдром без подъема сегмента ST устанавливается у больных с наличием
боли в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии
миокарда, но без стойкого подъема ST либо впервые (или предположительно впервые)
развившейся полной БЛНПГ.
На ЭКГ может определяться стойкая или преходящая
депрессия сегмента ST, инверсия, сглаженность или псевдонормализация зубца Т.
Отсутствие отчетливых ЭКГ изменений не исключает ОКС.
Код по МКБ X | Нозологические |
I20.0 | Нестабильная стенокардия |
I21.4 | Острый субэндокардиальный |
I21.9 | Острый инфаркт миокарда |
Классификация:
- Инфаркт миокарда без подъема сегмента ST — острый процесс ишемии миокарда достаточной тяжести и продолжительности,
чтобы вызвать некроз миокарда. - Нестабильная стенокардия — ишемия миокарда, тяжесть и продолжительность которой недостаточны для
развития некроза миокарда.
По клинической
картине выделяют следующие варианты:
- Длительная
(≥20 мин) ангинозная боль в покое; - Впервые
возникшая стенокардия II-III функционального класса в течение месяца с момента
ее появления; - Прогрессирование
ранее стабильной стенокардии, по крайней мере, до III функционального класса в
течение ближайшего месяца; - Вариантная стенокардия (спонтанная, стенокардия Принцметала);
- Постинфарктная
стенокардия, возникшая в пределах двух недель с момента инфаркта; - Стенокардия, развившаяся в течение 1-2 месяцев после успешной
операции АКШ или баллонной ангиопластики.
Клиническая
картина:
Классическая
стенокардия напряжения, которая отвечает 3 характеристикам:
- загрудинный дискомфорт характерного типа
и длительности, - появляющийся при нагрузке или эмоциональном напряжении,
- купирующийся или ослабляющийся в покое или после приема нитроглицерина.
В рамках ОКС обсуждается:
- стенокардия на
уровне 2 функционального класса (ФК) —
при обычных физических нагрузках, - 3 ФК – при нагрузках ниже обычных,
- 4
ФК – при малейших нагрузках и в покое; - от стабильной стенокардии отличается
давностью менее 1 месяца, либо повышением функционального класса, либо связью с
предшествующим инфарктом или коронарным вмешательством;
Атипичная
стенокардия: болевой синдром соответствует только 2 из 3 вышеописанных
характеристик.
Это определение подходит для спонтанной стенокардии, когда
отсутствует очевидная связь с провоцирующим фактором,
прогрессирующей
стенокардии с уменьшением эффективности нитроглицерина, увеличением
выраженности и продолжительности приступов,
а также стенокардии с необычной
локализацией боли, например в области эпигастрия.
Типичные
и атипичные проявления инфаркта миокарда — см. клинические рекомендации
(протокол) оказания скорой медицинской помощи при ОКС с подъемом ST.
Факторы, провоцирующие развитие ОКС без
подъема сегмента ST:
- анемия,
- аритмии,
- артериальная
гипертензия, - инфекция,
- метаболические
нарушения, - эндокринные
заболевания (например, гипертиреоз) и др.
Вероятность ОКС без подъема сегмента ST
при подозрительной клинической картине повышается с увеличением количества факторов риска:
- пожилой возраст,
- мужской пол,
- отягощенный семейный анамнез,
- артериальная гипертензия,
- дислипидемия,
- ожирение,
- стресс,
- нарушение углеводного
обмена, - наличие хронической болезни почек.
Особое значение имеет
выявление атеросклероза других локализаций и, в наибольшей степени – наличие
установленного диагноза ИБС (стенокардия, перенесенный ИМ, чрескожное
коронарное вмешательство или коронарное шунтирование).
ОКАЗАНИЕ СКОРОЙ
МЕДИЦИНСКОЙ ПОМОЩИ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Диагностика
Физикальные
данные:
Изменения
часто отсутствуют. Могут быть симптомы сердечной недостаточности или нарушения
гемодинамики.
В
процессе физикального обследования важно исключить несердечные причины кардиалгий
и неишемические заболевания сердца, а также выявить состояния, которые могли
способствовать развитию ОКС.
Электрокардиография:
ЭКГ непременно должна быть снята не позднее чем через 10 минут после первого
контакта с пациентом.
Наиболее типичными ЭКГ признаками ишемии миокарда
является горизонтальное или косонисходящее снижение сегмента ST
1 мм
в отведениях с преобладающим зубцом R.
Глубокие симметричные отрицательные зубцы
Т в передних грудных отведениях у пациента с соответствующими жалобами могут
свидетельствовать о выраженном проксимальном стенозе передней нисходящей ветви
ЛКА.
Между тем, нередко смещение сегмента ST и изменения зубца Т имеют
неспецифический характер и в отсутствие жалоб, подозрительных в отношении
ишемии миокарда у пациентов с низкой вероятностью заболевания по возрасту, полу
и факторам риска, не должны однозначно трактоваться как проявление ОКС.
Неоценимое
значение имеет сравнение ЭКГ с ранее снятыми электрокардиограммами. Выявление
любой динамики, касающейся сегмента ST и зубцов T при наличии клинических признаков ишемии
миокарда должно быть достаточным основанием для того, чтобы трактовать ситуацию
как проявление ОКС и срочно госпитализировать больного.
Полностью
нормальная ЭКГ у больных с симптомами, заставляющими подозревать ОКС, не
исключает его наличия. Однако если во время сильной боли регистрируется
нормальная ЭКГ, следует проводить расширенный дифференциальный диагноз для
исключения некоронарогенной природы болевого синдрома.
Биомаркеры:
Сердечные
тропонины имеют важнейшее значение для диагностики и стратификации риска, позволяют
установить диагнозы ИМ без подъема сегмента ST и нестабильную стенокардию.
При
этом не стоит забывать, что повышение уровня тропонинов может быть
ложноположительным, связанным с некоронарогенными причинами (см. клинические
рекомендации (протокол) оказания скорой медицинской помощи при ОКС с подъемом ST).
Не
следует ориентироваться на результат экспресс-оценки тропонинов при принятии
решения о тактике ведения у пациентов с типичными клиническими проявлениями и
изменениями ЭКГ, особенно при раннем обращении пациента за помощью, т.к. в
течение ближайших 3 часов их уровень может не выходить за пределы нормальных
значений, да и при большей давности периода дестабилизации состояния не
обязательно развитие миокардиального повреждения.
Между тем, отрицательный тест
при наличии многочасовых некупирующихся болей, особенно при отсутствии
изменений ЭКГ, заставляет искать некоронарогенные причины болевого синдрома.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА.
Некоторые
заболевания сердца и других органов могут имитировать ОКС без подъема сегмента
ST.
Гипертрофическая
кардиомиопатия и пороки сердца (например, аортальный стеноз или аортальная
недостаточность) – могут имитировать
симптомы ОКС без подъема сегмента ST: достаточно часто наблюдается длительный
дискомфорт в области сердца и выраженные изменения на ЭКГ, обусловленные
резкой, особенно асимметричной гипертрофией левого желудочка, которые
практически неотличимы от изменений ишемического генеза, а в некоторых случаях
выявляется и повышением уровни миокардиальных биомаркеров.
Помочь в установке
диагноза может аускультативная картина и результаты ранее проведенных
исследований, особенно эхокардиографии, отраженные в медицинской документации,
а также сравнение с ранее снятыми ЭКГ.
При этом не следует забывать, что у
таких пациентов может развиваться и типичный ОКС, поэтому изменение клинических
проявлений основного заболевания с подозрением на нестабильную ИБС –
достаточное основание для госпитализации.
Миокардит может сопровождаться болевым синдромом в грудной клетке, иногда напоминающим стенокардию,
с повышением уровней сердечных
биомаркеров и изменениями на ЭКГ.
Наиболее частая причина миокардитов –
поражение кардиотропными вирусами. Нередко дебюту кардиальных проявлений
предшествуют проявления острой вирусной инфекции. Установить или отвергнуть диагноз
миокардит можно только в стационаре, куда больной должен быть немедленно
доставлен.
Тромбоэмболия
легочной артерии — одышка, боль в груди, изменения на ЭКГ, а также повышение
уровней сердечных биомаркеров могут напоминать ОКС.
Следует обратить внимание
на наличие факторов риска венозной тромбоэмболии и признаки перегрузки правых
отделов сердца (акцент II тона на
легочной артерии при аускультации, вздутие шейных вен.
На ЭКГ: р-pulmonale, блокада правой ножки пучка Гиса,
обычно неполная, смещение электрической оси вправо, а переходной зоны-влево,
отрицательные зубцы Т преимущественно в отведениях V1-V3).
Расслоение
стенки аорты – может быть причиной ОКС без подъема ST,
если оно распространяется на коронарные артерии. Проявляется выраженной болью в
грудной клетке, нередко распространяющейся вдоль позвоночника, необъяснимыми
обмороком или абдоминальной болью. При измерении АД может выявляться заметная
разница в величинах давления на конечностях.
При подозрении на расслоение
аневризмы следует воздержаться от назначения антитромботических препаратов и
срочно госпитализировать пациента.
Инсульт также может сопровождаться изменениями
на ЭКГ в виде смещения сегмента ST, удлинения QT, отрицательных зубцов T,
а также и повышением уровней сердечных биомаркеров. При этом на первый план
выступает неврологическая симптоматика.
Следует однако иметь в виду, что
указанные признаки могут быть и проявлением церебральной формы инфаркта
миокарда.
Немедленная госпитализация позволит провести необходимые исследования
и выбрать соответствующую лечебную тактику.
ЛЕЧЕНИЕ
- Кислородотерапиясо скоростью 4-8 л/мин при насыщении кислородом менее 90%
- Пероральное
или внутривенное введение нитратов показано для облегчения симптомов
стенокардии; внутривенное лечение нитратами рекомендуется у пациентов с
рецидивирующей стенокардией и /или признаками сердечной недостаточности (I,C):
- Нитроглицерин
0,5-1 мг в таблетках или - Нитроспрей
(0,4-0,8 мг) 2 дозы под язык или - Нитроглицерин
внутривенно 10 мл 0,1% раствора разводят в 100 мл 0,9% раствора натрия
хлорида (необходим постоянный контроль
ЧСС и АД, соблюдать осторожность при снижении систолического АД<90 мм рт.
ст.)
некупирующемся болевом синдроме Морфин 3-5 (до 10) мг внутривенно с титрацией
дозы, что особенно важно для пожилых, для чего препарат разводят на 10 мл
физиологического раствора и повторно вводят по 2-3 мл под контролем АД и ЧД
150-300 мг без кишечно-растворимой оболочки, а затем 75-100 мг (возможно
внутривенное введение) (I,A)
- Блокаторы P2Y12 должны быть назначены всем больным с ОКС в
дополнении к аспирину, как можно раньше, при отсутствии противопоказаний
(высокий риск кровотечений). - — Клопидогрель 300 мг. Если планируется инвазивное лечение,
рекомендуется применение нагрузочной дозы Клопидогреля 600 мг (I,B) - (При возможности вместо клопидогреля назначается Тикагрелор в нагрузочной дозе 180 мг (I,B), либо прасугрель 60 мг (I,B) применение которых предпочтительнее, чем
клопидогреля)
- Эноксапарин 1 мг/кг подкожно (I,B), или
- Нефракционированный
гепарин (НФГ) внутривенно 60-70МЕ/кг в виде болюса (максимум 5000МЕ), а затем
инфузия по 12-15МЕ/кг/ч (максимум 1000МЕ/ч). В стационаре будет проведена
корректировка дозы под контролем АЧТВ (I,B). - (При возможности
при выборе консервативной тактики используется Фондапаринукс 2,5 мг подкожно (I,A), который имеет
преимущества по соотношению эффективности и безопасности).
- Метопролол — при выраженной
тахикардии предпочтительно внутривенно — по 5 мг через каждые 5 минут 3
введения, затем через 15 мин 25-50 мг под контролем АД и ЧСС. Могут назначаются
таблетированные препараты – метопролол 50 — 100 мг, при отсутствии Метопролола использовать Бисопролол
5-10 мг.
госпитализация в специализированный стационар, где возможно проведение
инвазивного вмешательства. Уже на догоспитальном этапе следует выделить
пациентов очень высокого риска, нуждающихся в применении срочной инвазивной
тактики, предполагающей выполнение ЧКВ в течение ближайших 2 часов после
первого контакта с медицинским работником:
- Рефрактерная
стенокардия (включая инфаркт миокарда) - Возвратная
стенокардия, ассоциированная с депрессией сегмента ST - Клинические
симптомы сердечной недостаточности или гемодинамическая нестабильность (шок) - Жизнеугрожаемые
аритмии (фибрилляция желудочков или желудочковая тахикардия).
ОКАЗАНИЕ СКОРОЙ
МЕДИЦИНСКОЙ ПОМОЩИ НА ГОСПИТАЛЬНОМ ЭТАПЕ
В СТАЦИОНАРНОМ ОТДЕЛЕНИИ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ (СтОСМП)
Пациенты с ОКС бпST должны сразу направляться в ОРИТ.
При изложении материала использованы классы рекомендаций и уровни доказательности, предложенные АСС/AHA и применяемые в Российских рекомендациях.
Классы рекомендаций
Класс I — Рекомендуемый метод диагностики или лечения несомненно полезен и эффективен
Класс IIа— Имеющиеся сведения больше свидетельствуют о пользе и эффективности метода диагностики или лечения
Класс II b — Имеются ограниченные сведения о применимости метода диагностики или лечения
Класс III — Имеющиеся сведения свидетельствуют о неприменимости (бесполезности или вреде) предложенного метода
Уровни доказанности
A-Данные получены из нескольких рандомизированных клинических исследований
B— Данные основываются на результатах одного рандомизированного исследования или нескольких нерандомизированных исследований
C-Данные основаны на соглашении экспертов, отдельных клинических наблюдениях, на стандартах оказания медицинской помощи.
Нифонтов
Евгений Михайлович,
профессор кафедры факультетской терапии
ПСПбГМУ им.
акад.И.П.Павлова
Источник
