Н25 код по мкб
Рубрика МКБ-10: H25.0
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H25-H28 Болезни хрусталика / H25 Старческая катаракта
Определение и общие сведения[править]
Сенильные (старческие) катаракты — наиболее распространённая форма заболевания, имеющая значительный удельный вес среди катаракт различного происхождения.
Помутнения хрусталика могут начинаться с коры (корковая катаракта), с ядра (ядерная катаракта), субкапсулярно (субкапсулярная катаракта). Каждый из этих видов отличается друг от друга не только клинически, но и по морфологической и биохимической структуре.
Этиология и патогенез[править]
Клинические проявления[править]
При корковой катаракте первые признаки помутнения возникают в коре хрусталика у экватора. Центральная часть длительное время остаётся прозрачной, поэтому острота зрения не изменяется. Жалобы больных сводятся к появлению «мушек», пятен, диплопии или полиопии, когда одним глазом больной видит несколько предметов, особенно светящихся. Состояние начальной катаракты длится у разных людей по-разному: у одних этот период исчисляют десятилетиями, у других процесс прогрессирует, и через 1-3 года наступает стадия незрелой, или набухающей катаракты. При этом помутнение захватывает почти всю кору хрусталика, в связи с чем больные жалуются на резкое снижение зрения. Набухание хрусталика может приводить к сужению УПК, что затрудняет отток внутриглазной жидкости и иногда угрожает возникновением глазной гипертензии.
Субкапсулярная катаракта характеризуется ранним и интенсивным снижением зрения. Для этого вида катаракты специфично оводнение в виде субкапсулярных вакуолей, которые располагаются преимущественно под передней капсулой, иногда занимая всю капсулярную зону. В случаях локализации субкапсулярной катаракты под задней капсулой необходима дифференциальная диагностика между задней старческой субкапсулярной и осложнённой катарактой. По мере прогрессирования катаракты помутнения распространяются в направлении экваториальной части хрусталика. В этой стадии субкапсулярная катаракта приобретает чашеобразную форму. От осложнённой катаракты её отличает то, что помутнения и вакуоли (в начальной стадии) располагаются в 1-2 субкапсулярных слоях и резко отграничиваются от лежащего перед ними прозрачного коркового вещества. При данном виде катаракты рано начинает снижаться острота зрения.
Начальная старческая катаракта: Диагностика[править]
Для обнаружения катаракты осмотр больного необходимо проводить при широком зрачке проходящим светом. При этом на фоне розового свечения зрачка помутнения в хрусталике кажутся чёрными, так как часть отражённых лучей поглощают помутневшие волокна хрусталика.
При биомикроскопическом исследовании с помощью щелевой лампы уточняют локализацию очагов помутнения, их распространённость и степень распада хрусталиковых волокон.
При обследовании больного с катарактой необходимо следующее:
• выяснить этиологию процесса;
• исключить другие болезни органа зрения, которые могут давать сходную картину заболевания;
• диагностировать степень зрелости катаракты;
• выработать тактику лечения и определить прогноз зрительных функций в ранние сроки и в отдалённом периоде наблюдения.
Анамнез
Затуманивание зрения с последующим его снижением — типичные симптомы помутнения хрусталика. Однако данная симптоматика характерна и для других заболеваний: патологии сетчатки, стекловидного тела.
Инструментальные методы исследования
При установлении первичного диагноза всем больным необходимо провести:
-определение остроты зрения;
-офтальмометрию;
-кератометрию;
-периметрию;
-тонометрию;
-биометрию;
-биомикроскопию;
-офтальмоскопию;
-другие методы исследования (электрофизиологические методы исследования сетчатки и зрительного нерва, УЗИ, эндотелиальную микроскопию, ультразвуковую биомикроскопию, тонографию, ФАГ, определение ретинальной остроты зрения, иммунологические методы и др.) используют в соответствии с конкретной лечебно-диагностической ситуацией.
Остроту зрения исследуют без коррекции, а также с помощью пробных сферических и цилиндрических линз, определяя таким образом степень клинической рефракции и астигматизма субъективным способом. При катаракте в связи с помутнением оптической системы глаза происходит снижение остроты зрения, вплоть до светоощущения. В показаниях к оперативному вмешательству, возвращающему зрение больному, большое значение имеет наличие правильной проекции света как признака сохранившейся функции зрительно-нервного аппарата.
Периферическое зрение дополняет центральное возможностью ориентировки в пространстве и своей функциональной деятельностью в сумерках и ночью. При катаракте, в условиях непрозрачных сред и невозможности офтальмоскопии, периметрия помогает установлению локализации болезненного очага в глазу, проводящих путях, нервных центрах. При отсутствии патологии зрительного анализатора при катаракте границы полей зрения находятся в норме.
Определение объективной рефракции и оптической силы роговицы позволяет оценить рефракцию глаза и возможность расчёта оптической силы ИОЛ.
Тонометрия указывает на нормальную гидродинамику или её изменение в связи с патологией хрусталика.
Исследование в проходящем свете или офтальмоскопия позволяют определить прозрачность преломляющих сред глаза, а осмотр глазного дна (при возможности офтальмоскопии) позволяет оценить состояние зрительного нерва, сосудистой системы, центральных и периферических отделов сетчатки.
Биомикроскопия — объективный метод, позволяющий диагностировать патологические изменения и рубцы роговицы, определить глубину передней камеры и её содержимое, размер, величину и форму зрачка, а также степень его реакции на свет и на мидриатики, степень дистрофии радужки и наличие эксфолиаций. Особое внимание уделяют характеру изменений в хрусталике: состоянию передней и задней капсулы хрусталика, величине, степени интенсивности и локализации помутнений.
С помощью ультразвуковой биометрии определяют длину глаза, глубину передней камеры и толщину естественного хрусталика. Полученные данные используют не только для объективной характеристики параметров глазного яблока, но и для расчёта оптической силы ИОЛ.
Состояние оболочек глаза, макулярной области, наличие задней отслойки стекловидного тела оценивают методом ультразвукового В-сканирования. Степень витреальной деструкции определяют, исходя из обнаружения единичных или множественных интравитреальных включений и определения их акустической плотности.
С целью объективной характеристики состояния сетчатки и зрительного нерва, прогноза зрительных функций при подозрении на наличие сопутствующей патологии зрительно-нервного анализатора показано проведение лазерной ретинометрии и комплексного электрофизиологического исследования (регистрации чувствительности и лабильности зрительного анализатора, регистрации ЭРГ, электроокулограммы и зрительных вызванных потенциалов коры головного мозга). Полученные данные сравнивают с нормой, разработанной для различных степеней помутнения хрусталика применительно ко всем исследуемым параметрам.
Исследование заднего эпителия роговицы (эндотелиальную микроскопию) проводят при подозрении на существенное снижение количества клеток заднего эпителия роговицы.
Комплексное офтальмологическое обследование при катаракте показывает, что, кроме хрусталика, в патологический процесс могут быть вовлечены и другие структуры глазного яблока: роговица, связочный аппарат, СТ, сосудистая система, сетчатка и зрительный нерв. Поэтому объём и характер хирургического вмешательства при катаракте зависят не только от исходного состояния хрусталика, но и от сопутствующей катаракте патологии других структур глаза, а также всего организма в целом.
Общее обследование пациентов преследует цель обнаружить возможные очаги инфекции, прежде всего в органах и тканях, расположенных рядом с глазом. До операции необходимо санировать очаги воспаления любой локализации. Особое внимание уделяют санации полости рта, носоглотки и околоносовых пазух.
Анализы крови и мочи, электрокардиография и рентгенологическое исследование лёгких помогают обнаружить заболевания, для устранения которых необходимо экстренное или плановое лечение.
Дифференциальный диагноз[править]
Начальная старческая катаракта: Лечение[править]
Лечение катаракты в начальной стадии заболевания осуществляют консервативно для предотвращения быстрого помутнения всего вещества хрусталика.
Рациональные пути решения проблемы катаракты — это не только совершенствование офтальмохирургии, но и развитие направления консервативных методов лечения данного заболевания. С этой целью назначают инстилляции препаратов, улучшающих обменные процессы. Эти препараты содержат цистеин, аскорбиновую кислоту, глутамин и другие ингредиенты. Вместе с тем очень медленное развитие помутнения в хрусталике при старческих катарактах, которое продолжается нередко годами и даже десятилетиями, чрезвычайно затрудняет истинную оценку эффективности их консервативного лечения. И, тем не менее, задержка развития катаракты на 10 лет с помощью консервативных методов способна уменьшить количество дорогостоящих экстракций на 50%.
Наибольшее распространение получили следующие препараты:
• Офтан Катахром — улучшает окислительные и энергетические процессы в хрусталике. Применяют препарат в основном при задних субкапсулярных и чашеобразных помутнениях хрусталика.
• Азапентацен (квинакс) — тормозит образование хиноновых соединений и действует на белки хрусталика при помутнениях в различных его слоях. Назначают при старческой катаракте.
• Таурин (тауфон) — аминокислота, содержащая серу. Способствует улучшению энергетических процессов в хрусталике и других тканях глаза. Стимулирует репаративные процессы. Применяют при старческих, диабетических, миопических, лучевых и других катарактах.
• Рибофлавин (витамин В2) — применяют при различных видах катаракт.
• Вита-Йодурол — содержит ряд активных веществ (кальция хлорид, магния хлорид, никотиновую кислоту, аденозин). Применяют при старческих, миопических и контузионных катарактах.
Медикаментозное лечение при катарактах оправдано только при начинающихся помутнениях в хрусталике и совершенно безосновательно при уже развившихся катарактах различной этиологии.
Хирургическое лечение
Показание к хирургическому лечению катаракты — снижение остроты зрения, приводящее к ограничению трудоспособности и дискомфорту в обычной жизни. Степень зрелости катаракты не имеет значения при определении показаний к её удалению.
Суммарная оценка клинико-функционального исследования пациентов с катарактами позволяет на предоперационном уровне решить определённые стратегические вопросы в планируемом хирургическом лечении.
• Обнаружить факторы риска операционных и послеоперационных осложнений и провести профилактические мероприятия в предоперационном периоде:
-провести медикаментозную коррекцию ангиопротекторами у больных, имеющих выраженные нарушения гемодинамики и микроциркуляции;
-провести специфическую и иммунокорригирующую терапию у пациентов с осложнёнными катарактами при наличии нарушений иммунного статуса с обязательным контролем после лечения;
-при нарушении гидродинамики у больных с осложнённой катарактой (глаукома, травма, увеит), некомпенсируемой медикаментозно при применении минимального миотического режима, провести предварительное хирургическое лечение с обязательным последующим контролем гидродинамики и ВГД;
-при наличии дистрофических изменений периферии сетчатки или ДР (при возможности офтальмоскопии) провести предварительное лазерное лечение больным с осложнённой катарактой на фоне миопии высокой степени, СД, травмы.
• Обосновать выбор метода удаления катаракты, целесообразность дополнительных хирургических вмешательств с целью профилактики осложнений и создания благоприятных условий операции:
-при наличии или возможности обеспечения оптимальных условий планировать энергетические технологии экстракции катаракты (факоэмульсификацию и/или лазерную экстрацию);
-при перезрелой катаракте, а также при низкой исходной плотности и качественных изменениях клеток эндотелия, псевдоэксфолиативном синдроме и подвывихе хрусталика использовать комбинацию вискоэластиков;
-для профилактики разрыва задней капсулы хрусталика и выпадения стекловидного тела во время операции, а также профилактики послеоперационных осложнений больным с псевдоэксфолиативным синдромом, подвывихом хрусталика I-II степени во время операции планировать имплантацию внутрикапсульного кольца.
• Прогнозировать функциональные результаты операции и на основе суммарной оценки клинико-функциональных, иммунологических и электрофизиологических методов исследования определить показания и противопоказания к интраокулярной коррекции афакии.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Под ред. С.Э. Аветисова, Е.А. Егорова, Л.К. Мошетовой, В.В. Нероева, Х.П. Тахчиди. — М. : ГЭОТАР-Медиа, 2011. — https://www.rosmedlib.ru/book/ISBN9785970420133.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
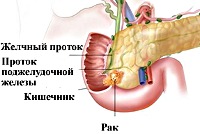
Название: C25,0 Злокачественное новообразование головки поджелудочной железы.
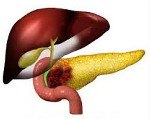
C25.0 Злокачественное новообразование головки поджелудочной железы
Описание
Рак головки поджелудочной железы. Полиморфная группа злокачественных новообразований, локализующихся преимущественно в области ацинусов и протоков головки поджелудочной железы (ПЖ). К основным клиническим проявлениям заболевания относят анорексию, сильное исхудание, интенсивные боли в животе, диспепсию, желтуху. Диагноз устанавливается на основании УЗИ, КТ и МРТ органов брюшной полости, ЭРХПГ, лапароскопии с биопсией, лабораторных методов диагностики. Лечение рака головки поджелудочной железы у 20% пациентов хирургическое с последующей химиотерапией и лучевой терапией; в остальных случаях лечение паллиативное.
Дополнительные факты
Рак головки поджелудочной железы является самой агрессивной и прогностически неблагоприятной опухолью. Несмотря на то, что в последние годы изучению опухолей этой локализации посвящено множество исследований в области онкологии, гастроэнтерологии и хирургии, в 95% случаев рак ПЖ диагностируется на той стадии, когда выполнение радикального оперативного вмешательства невозможно. Быстрое прогрессирование и метастазирование опухоли приводят к тому, что 99% пациентов погибают в течение пяти лет после постановки диагноза, а большая продолжительность жизни отмечается только у тех пациентов, кому диагноз был установлен на ранних стадиях заболевания. Рак головки ПЖ несколько чаще встречается у мужчин (соотношение мужского пола к женскому 8:6), средний возраст диагностики этого заболевания – 65 лет.

C25.0 Злокачественное новообразование головки поджелудочной железы
Причины
К раку головки ПЖ приводят разнообразные факторы: нерациональное питание, вредные привычки, патология поджелудочной железы, желчевыводящих путей и желчного пузыря. Так, потребление большого количества жирной животной пищи стимулирует выработку панкреозимина, что вызывает гиперплазию клеток поджелудочной железы. Курение способствует попаданию в кровоток большого количества канцерогенов, повышает в крови уровень липидов, способствующих гиперплазии протокового эпителия. Алкоголизм повышает риск рака головки поджелудочной железы в 2 раза. Сахарный диабет также удваивает риск развития рака ПЖ за счет гиперплазии эпителия протоков. Застой воспалительного секрета при хроническом панкреатите способствует мутации и последующей малигнизации клеток ПЖ. Вероятность развития рака ПЖ значительно выше у пациентов, страдающих хроническим калькулезным холециститом, желчнокаменной болезнью, постхолецистэктомическим синдромом. Рак желчевыводящих путей имеет одинаковые механизмы развития с раком поджелудочной железы.
Последние исследования указывают на повышенный риск развития рака головки поджелудочной железы у работников промышленных производств (резиновое, химическое деревообрабатывающее). Около 80% всех обтурационных желтух опухолевой этиологии обусловлены раком поджелудочной железы. Данное заболевание формируется преимущественно у лиц пожилого возраста (две трети пациентов – старше 50 лет).
Поражение головки поджелудочной железы наблюдается в 70% случаев рака ПЖ. Общепринятыми считаются классификация рака головки поджелудочной железы TNM, патогистологическая группировка по стадиям. В подавляющем большинстве случаев рак развивается из эпителия протоков поджелудочной железы, гораздо реже – из ее паренхиматозных тканей. Рост опухоли может быть диффузным, экзофитным, узловым. Гистологически чаще всего диагностируют аденокарциному (папиллярный рак, слизистая опухоль, скирр), редко – анапластический и плоскоклеточный рак.
Метастазирование рака головки поджелудочной железы осуществляется лимфо- и гематогенно, контактным путем (прорастая окружающие органы и ткани, желчевыводящие пути). Метастазы могут обнаруживаться в печени и почках, костях, легких, желчном пузыре и на брюшине.
Симптомы
Самым частым симптомом рака головки ПЖ является боль (встречается более чем у 80% пациентов). Чаще всего болевой синдром служит первым признаком заболевания. Локализуется боль обычно в верхней половине живота, иррадиирует в верхнюю половину спины. Болевой синдром может быть обусловлен сдавлением опухолью нервов, желчных путей, а также обострением хронического панкреатита на фоне рака ПЖ.
К ранним признакам онкопатологии ПЖ также относят кахексию и диспепсические расстройства. Похудение обусловлено двумя факторами: в основном, прекращением продукции ферментов поджелудочной железы и расстройством пищеварения, в меньшей степени – опухолевой интоксикацией. Рак головки поджелудочной железы часто сопровождается диспепсическими расстройствами, такими как снижение аппетита вплоть до анорексии, тошнота и рвота, отрыжка, неустойчивость стула.
Более поздние симптомы заболевания обусловлены прорастанием опухоли поджелудочной железы в окружающие ткани и структуры. При раке головки ПЖ опухолевый рост может приводить к сдавлению общего желчного протока. У таких пациентов через несколько месяцев от начала заболевания появляются симптомы обтурационной желтухи: иктеричность кожи и слизистых, мучительный зуд, обесцвечивание кала и потемнение мочи, носовые кровотечения. Нарушение оттока желчи по общему желчному протоку приводит к увеличению печени в размерах, но она остается безболезненной, плотно-эластической консистенции. Прогрессирование опухоли вызывает развитие асцита, инфаркта селезенки, кишечных кровотечений, инфаркта легких, тромбоза глубоких вен нижних конечностей.
Диагностика
На первой консультации гастроэнтеролога установить верный диагноз достаточно сложно. Для правильной диагностики необходимо проведение ряда лабораторных и инструментальных исследований. В клиническом анализе крови возможно выявление высокого лейкоцитоза, тромбоцитоза. В биохимических пробах отмечается значительное повышение уровня прямого билирубина при нормальных значениях АсТ и АлТ. В постановке диагноза поможет и дуоденальное зондирование с цитологическим исследованием сока ДПК – в нем выявляют раковые опухоли. При анализе кала (копрограмме) пробы на уробилин и стеркобилин становятся отрицательными, регистрируется стеаторея и креаторея.
Основные данные за рак головки поджелудочной железы получают при проведении ультрасонографии поджелудочной железы и желчных путей, МРТ поджелудочной железы, МСКТ органов брюшной полости, эндоскопической ретроградной холангиопанкреатографии. Данные методы исследований не только позволят точно определить локализацию и размеры опухоли, но и выявить расширение панкреатических и желчных протоков, метастазы в других органах. На сегодняшний день одним из самых точных методов диагностики и стадирования рака головки ПЖ является эндоскопическое УЗИ – с его помощью можно точно определить стадию опухолевого роста, выявить поражение сосудов и регионарных лимфатических узлов. Возможно проведение пункционной биопсии поджелудочной железы с морфологическим исследованием биоптатов. При затруднениях в постановке диагноза используется диагностическая лапароскопия.
Лечение
Для излечения пациентов с раком головки поджелудочной железы используют хирургические, химотерапевтические, радиологические и комбинированные методы. Наилучшим терапевтическим эффектом обладает оперативное вмешательство. На ранних стадиях основным методом хирургического лечения обычно служит панкреатодуоденальная резекция, гораздо реже могут выполняться сохраняющие функцию ЖКТ операции: резекция поджелудочной железы с сохранением привратниковой зоны, двенадцатиперстной кишки, желчевыводящих путей, селезенки. Во время панкреатодуоденальной резекции удаляются окружающие сосуды, клетчатка, регионарные лимфоузлы.
На поздних стадиях рака выполняют паллиативные операции, позволяющие устранить желтуху, улучшить продвижение пищевых масс по тонкому кишечнику, снять боли и восстановить функцию поджелудочной железы. Для достижения этих целей может потребоваться наложение обходных анастомозов или чрескожное чреспеченочное стентирование.
В течение двух-четырех недель после проведенного оперативного лечения назначается лучевая терапия. Основные показания к радиологическому лечению – неоперабельный рак головки ПЖ с устраненной обтурацией желчных путей, местно-распространенные формы и рецидивы рака ПЖ. Лучевая терапия противопоказана при кахексии, сохраняющейся обтурационной желтухе, язвах ЖКТ любого генеза, прорастании сосудов опухолью, лейкопении.
В настоящее время исследования, посвященные поиску оптимальных химиопрепаратов для лечения рака ПЖ, еще не окончены. Однако результаты этих исследований говорят о том, что химиотерапия не может использоваться в качестве монолечения, ее назначение целесообразно только в виде предоперационной подготовки и для закрепления результатов операции. Комбинация химиотерапии и лучевого лечения в послеоперационном периоде позволяет добиться пятилетней выживаемости у 5% пациентов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
